INTERNATIONAL SYMPOSIUM ON EMERGENCY MEDICINE
|
|
|
- Conrad Powell
- 6 years ago
- Views:
Transcription
1 SLOVENSKO ZA URGENTNO MEDICINO SLOVENIAN SOCIETY FOR EMERGENCY MEDICINE 2011 SELECTED TOPICS URGENTNA MEDICINA IZBRANA POGLAVJA EMERGENCY MEDICINE 18 mednarodni simpozij o urgentni medicini INTERNATIONAL SYMPOSIUM ON EMERGENCY MEDICINE 2011 URGENTNA MEDICINA EMERGENCY MEDICINE IZBRANA POGLAVJA / SELECTED TOPICS
2 SLOVENSKO ZDRUŽENJE ZA URGENTNO MEDICINO SLOVENIAN SOCIETY FOR EMERGENCY MEDICINE URGENTNA MEDICINA IZBRANA POGLAVJA 2011 EMERGENCY MEDICINE SELECTED TOPICS urednika / editors: Marko Gričar Rajko Vajd OSEMNAJSTI MEDNARODNI SIMPOZIJ O URGENTNI MEDICINI Zbornik 18 th INTERNATIONAL SYMPOSIUM ON EMERGENCY MEDICINE Proceedings PORTOROŽ, SLOVENIJA junij 2011
3 EMERGENCY MEDICINE - SELECTED TOPICS 2011 Urednika / Editors: Marko Gričar Rajko Vajd Področna urednika za prispevke medicinskih sester / Regional editors for nurses contributions: Jože Prestor Majda Cotič Anderle Tehnična urednika / Production Editors: Rajko Vajd Marko Gričar Založnik / Edited by: SLOVENSKO ZDRUŽENJE ZA URGENTNO MEDICINO SLOVENIAN SOCIETY FOR EMERGENCY MEDICINE Univerzitetni klinični center Ljubljana, Interne klinike, Tajništvo, Zaloška 7, 1525 Ljubljana, Slovenija Oblikovanje in priprava za tisk / Desktop poblishing: Starling d.o.o., Vrhnika Oblikovanje naslovnice / Cover Design: Starling d.o.o., Vrhnika Fotografija na naslovnici / Cover Photo: Mirko Kunšič Tisk / Print: Tiskarna Povše, Ljubljana Število izvodov / Number of copies: 800 Leto izdaje / Year of publication: 2011 Slovensko zdru`enje za urgentno medicino Slovenian Society for Emergency Medicine Ustanovni člani / Founding Members P. Aplenc, S. Beljanski Rogan, A. Bručan, M. Gričar, P. Hribar, M. Kovač, M. Marolt, A. Pernat, M. Rajšek, A. Štaudohar, M. Žnidaršič Izvršilni odbor / Executive Committee Marko Gričar (predsednik / president), Andrej Žmavc (podpredsednik / vice-president), Andrej Bručan (bivši predsednik / past president), Rajko Vajd (tajnik / secretary), Samo Zver (blagajnik / treasurer), Matej Cimerman, Borut Kamenik, Miha Kovač, Nevenka Krčevski Škvarč, Ivan Vidmar, Jelena Vilman, Martina Zupančič Nadzorni odbor / Supervising Committee S. Kavčič, K. Turk, A. Pernat Častno razsodišče / Honorary Arbitration Court A. Baraga, P. Aplenc, M. Možina Svet za reanimacijo / Resuscitation Council D. Vlahovič (predsednik / president), M. Hribar - Habinc (podpredsednica / vice-president), A. Baraga, A. Bručan, B. Buhanec, M. Gričar, B. Kamenik, M. Mohor, M. Noč, M. Zupančič Častni člani / Honorary members C. Armeni, A. Bručan, P. Baskett, M. Gianolio, P. Halpern, M. Horvat, M. Hribar Habinc, H. Delooz, W. Dick, J. Field, C. J. Holliman, R. Koster, F. Krejči, E. Stok CIP - Kataložni zapis o publikaciji Narodna in univerzitetna knjižnica, Ljubljana (082) MEDNARODNI simpozij o urgentni medicini (18 ; 2011 ; Portorož) Urgentna medicina : izbrana poglavja 2011 : zbornik = Emergency medicine : selected topics : proceedings / Osemnajsti mednarodni simpozij o urgentni medicini = 18th International Symposium on Emergency Medicine, Portorož, Slovenija, junij 2011 ; urednika, editors Marko Gričar, Rajko Vajd. - Ljubljana : Slovensko združenje za urgentno medicino = Slovenian Society for Emergency Medicine, 2011 ISBN Gl. stv. nasl. 2. Vzp. stv. nasl. 3. Gričar, Marko, ODBORI COMMITTEES Programski odbor za zdravniški del srečanja / Programme Committee for Physicians Programme M. Gričar (predsednik), A. Bručan, M. Grošelj Grenc, Š. Grmec, S. Herman, M. Koželj, M. Mohor, M. Noč, P. Pregelj, R. Vajd, D. Vlahović, A. Žmavc Programski odbor za sestrski del srečanja / Programme Committee for Nurses Programme J. Prestor (predsednik), M. Cotič Anderle (podpredsednica), V. Anderle, M. Brvar, V. Bračko, I. Crnić, M. Homar, S. Košir, S. Mahnič, M. Mažič J. Primožič, S. Rozman, A. Stjepanović Vračar, D. Štromajer, P. Velikonja Organizacijski odbor / Organizing Committee M. Gričar (predsednik ), R. Vajd (podpredsednik), D. Grenc, L. Šarc, S. Zver, L. Žigon Organizacijska ekipa / Organizing Team A. Bindas, V. Černetič, D. Grenc, M. Homar, R. Ješe, M. Korošec. Z. Kvržič, V. Mežnar, M. Mlaker, I. Muster, J. Paradiž, T. Pelcl, Z. Perič, I. Petrič, K. Rednak Paradiž, M. Strajnar, L. Šarc, P. Šarc, R. Vajd, T. Vajd, A. Vučkovič, S. Zver, L. Žigon
4 Seznam razstavljalcev List of exhibitors ABBOTT LABORATORIES AFORM ASTRAZENECA BERLIN-CHEMIE CARDIO MEDICAL ECOLAB ELI LILLY ELMED GRŰNENTHAL GSK INTERPART IRIS ITM KARANTA KRKA LEK MARK MEDICAL MEDIAS INTERNATIONAL MEDIS MERCK NOVARTIS PFIZER PHARMAMED MADO PLIVA LJUBLJANA SANOFI AVENTIS SCHILLER SEPTUM SERVIER SIND, LJUBLJANA SONAR 6 7
5 VSEBINA CONTENTS Prispevki niso rezenzirani in lektorirani. Za strokovne navedbe in jezikovne napake odgovarjajo avtorji. 8 9
6 ZDRAVNIŠKI PRISPEVKI PHYSICIANS CONTRIBUTIONS VABLJENA PEDAVANJA INVITED LECTURES ALI ZNATE PRAVILNO OŽIVLJATI? REANIMACIJA NOVE SMERNICE CAN YOU RESUSCITATE PROPERLY? RESUSCITATION NEW GIUDLINES Novosti v temeljnih postopkih oživljanja odraslih in uporabi avtomatičnega defibrilatorja (smernice 2010) Novelties in BLS and AED use (Guideliness 2010) Primož Gradišek Dodatni postopki oživljanja - smernice 2010 Advanced life dupport - guideliness 2010 Dušan Vlahović Nova navodila za oživljanje otrok New guidelines for pediatric life support Mojca Grošelj Grenc, Ivan Vidmar Oživljanje novorojenčka Neonatal resuscitation Peter Najdenov Vloga uz pri oživljanju Echocardiography in cardiac arrest Hugon Možina MESTO NESREČE, POŠKODOVANEC IN ZDRAVSTVENA OSKRBA NE LE MEDICINSKI, TEMVEČ TUDI KRIMINALISTIČNO-FORENZIČNI PROBLEM SITE OF INJURY, INJURED PATIENT AND MEDICAL CARE NOT ONLY A MEDICAL BUT ALSO A FORENSIC ISSUE Zdravnik na kraju sumljivega dogodka Medical doctor and suspicious incident Borut Štefanič, Jože Balažic Zavarovanje materialnih dokazov v zdravstvenih ustanovah Securing of the material evidence at the emergency department Tina Gros Identifikacija v zdravstveni ustanovi Identification process in medical institution Simon Herman Intenzivno zdravljenje po poškodbi prsnega koša Intensive care after chest trauma Ognjen Cerović OBRAVNAVA PACIENTA S SINDROMOM ODVISNOSTI MANAGEMENT OF PATIENTS WITH ADDICTION SYNDROME Akutni alkoholni opoj Acute alcohol intoxication Sveto Vitorović Obravnava bolnika z alkoholnim delirijem Treatment and management of patients with alcohol withdrawal delirium Andrej Žmitek, Peter Pregelj, Sveto Vitorović, Andrej Kastelic Alkohol in samomorilno vedenje Alcohol and suicidal behaviour Peter Pregelj, Andrej Žmitek, Sveto Vitorović, Andrej Kastelic Predoziranje Overdose Andrej Kastelic, Nuša Šegrec, Peter Pregelj PRIROJENE SRČNE NAPAKE OD NOVOROJENČKA DO ODRASLEGA BOLNIKA CONGENITAL HEART DEFECTS FROM A NEWBORN TA AN ADULT Klinična prezentacija, primarna oskrba in transport novorojenčka s prirojeno srčno napako Presentation, stabilization and transport of the newborn with congenital heart disease Maja Pavčnik Arnol, Mojca Grošelj Grenc, Gorazd Kalan Kardiološke intervencije pri novorojencih s prirojeno srčno napako Cardiac catheter interventions in newborn with congenital heart defects Tomaž Podnar Operativno in intenzivno zdravljenje ter zgodnji zapleti pri otrocih operiranih na srcu Surgical procedures and intensive care and early complications in children after open heart surgery Gorazd Kalan, Mojca Grošelj Grenc, Maja Pavčnik Arnol Posebnosti pri oživljanju otrok s prirojeno srčno napako Special considerations in resuscitation of children with congenital heart disease Mojca Grošelj Grenc, Gorazd Kalan, Maja Pavčnik Arnol Nujni pozni zapleti pri otrocih, operiranih na srcu Late complications after cardiothoracic surgery in children Uroš Mazić Nujna stanja pri odraslih bolnikih s prirojenimi srčnimi napakami Emergencies in adults with congenital heart disease Mirta Koželj SISTEM NMP V SLOVENIJI 2011 KJE SMO IN KAKO NAPREJ? EMS SYSTEM IN SLOVENIA - PRESENT STATE AND PRESPECTIVES Anketa o delovanju predbolnišničnih enot NMP v Sloveniji v letu 2011 Survey on the operation of pre-hospital EMS units in Slovenia in year 2011 Mitja Mohor
7 Kako vzpostaviti učinkovite urgentne centre? How to establish efficient emergency centers? Gordana Živčec Kalan Ali so enote, ki niso urgentni centri, sploh še pomembne za sistem NMP? Are the units, which are not emergency centers, important at all? Franc Novak Problemi reševalcev v sistemu NMP Rescuer problems in EM system Jože Prestor Bolnišnična NMP v Sloveniji - kaj že imamo in kaj še potrebujemo? Hospital EMS in Slovenia what do we have and what do we need? Jelena Vilman Kdaj bomo dobili sodoben dispečerski sistem v Sloveniji? When the contemporary dispatch system will be implemented in Slovenia? Andrej Fink Helikopterska NMP v Sloveniji - ali smo po 8 letih delovanja kaj napredovali? Helicopter EMS in Slovenia - did we made any progress after 8 years? Uroš Lampič (Ne)pripravljenost sistema NMP v Sloveniji na velike nesreče (Un)preparedness for major incidents in Slovenia Renata Rajapakse Izobraževanje in znanstveno raziskovalno delo v okviru sistema NMP v Sloveniji stanje in načrti Education and scientific research in the Emergency medical system in Slovenia status and plans Štefek Grmec, Petra Klemen Kako vzpostaviti stabilen razvoj sistema NMP v Sloveniji v prihodnje How to establish stable development of EMS in Slovenia in the future? Andrej Žmavc TRIAŽA V URGENTI MEDICINI TRIAGE IN EMERGENCY MEDICINE Pomen triaže in izvajanje primarne triaže v primeru izrednih dogodkov The importance of triage and implementation of primary triage in major incidents Jože Prestor Sekundarna triaža in organizacija mest za oskrbo pacientov na terenu Secondary triage and scene management in case of major incident Renata Rajapakse Vzpostavitev bolnišnične triaže ob izrednih dogodkih in prilagoditev organizacije dela v bolnišnici Hospital triage and changes in hospital organisation in major medical incidents Simon Herman Izvajanje triaže pri rednem delu urgentnih ambulant Triage in routine work on emergency department Majda Cotič Anderle Prenova procesa sprejema bolnika na urgenci - pridobitve z uvedbo Manchesterskega sistema triaže The renovation process take a patient to emergency room- the acquisition by the introduction of Manchester triage system Uroš Zafošnik, Petra Lavrenčič Zafošnik PROSTE TEME FREE TOPICS Zastrupitve s solzivci: nujna medicinska pomoč Management of the tear gas exposure Miran Brvar, Dajna Buić Rerečić Analgezija poškodovancev v predbolnišničnem okolju Prehospital pain management in trauma patients Mateja Škufca Sterle, Damjana Palčič Berce Novi fizikalni pristopi v medicini v izrednih razmerah:fotobiomodulacija New physical approaches in disaster medicine:fhotobiomodulation Igor Frangež, Rebeka Strgar, Dragica Maja Smrke Predbolnišnično oživljanje v PHE Celje v 5-letnem obdobju , prikaz rezultatov po Utstein metodologiji Pre-hospital CPR in EMS Celje in years results according to Utstein Style Andrej Žmavc Smernice za obravnavno zasutega v snežnem plazu Field management of an avalanche victim Alenka Klemenčič, Eva Pogačar Organiziranje skupne urgentne službe primarnega in sekundarnega nivoja Pomurja s vključevanjem pediatra Organizing the joint emergency service of the primary and secondary level in Pomurje with inclusion of the paediatrician Daniel Grabar, Edit Sapač Žižek, Peter Bohinec Dekontaminacija ponesrečencev v kemijskih nesrečah Decontamination of the victims in chemical incidents Lucija Šarc Dokazovanje endotrahealne intubacije s kapnometrijo in ultrazvokom Confirming of the endotracheal intubation with capnometry and ultrasound Sabina Zadel, Matej Strnad, Štefek Grmec Dinamični vzorec delnega tlaka ogljikovega dioksida med KPO: razlika med srčnim zastojem zaradi asfiksije in srčnim zastojem zaradi ventrikularne fibrilacije/vt brez utripa The dynamic pattern of end-tidal carbon dioxide during cpr: difference between asphyxial cardiac arrest and ventricular fibrillation/pulseless VT cardiac arrest Katja Lah, Miljenko Križmarić, Štefek Grmec
8 Napovedna vrednost ene meritve N-končnega prohormona možganskega natriuretičnega peptida (NT-proBNP) in troponina T po akutnem ishemičnem možgansko žilnem dogodku v predbolnišničnem okolju The prognostic value of prehospital single measurement of N-terminal pro-brain natriuretic peptide and troponin T after acute ischemic stroke Hajdinjak Emina, Grmec Štefek Nevarnosti poškodb možganskega debla pri poškodbah glave Dangeres of injuries the brain stem at head injuries Milan Popovic, Boris Klun Vloga urgentnega zdravnika / kirurga na vojaški misiji ISAF v Afganistanu Role of the emergency physician/ surgeon on the military mission ISAF in Afganistan Andrej Strahovnik Etično vodenje v medicini Ethical leadership in medicine Mimi Zajc, Štefek Grmec E- izobraževanje, izobraževanje s pomočjo interneta E-learning Rajko Vajd Novost pri zdravljenju srčnega popuščanja z zdravili E-learningShift in medical management of heart failure Marko Gričar PRIKAZI PRIMEROV CASE REPORT Neobičajen vzrok akutne obstrukcije v želodcu predstavitev bolnika in pregled literature Unusual cause of acute obstruction of the stomach presentation of a patient and review of the literature Pavel Skok Akutni bronhiolitis pri dojenčku- prikaz primera Acute bronchiolitis in infant- case report Simona Lesnjak Dermol, Katarina Rednak Paradiž Spontana ruptura vranice prikaz primera Spontaneous rupture of the spleen case report Katja Triller Vadnal, Mladen Gasparini, Stojan Kariž, Simon Korošec Prikaz treh primerov zastrupitve s paracetamolom Paracetamol intoxication a case series Andrej Markota, Simona Kirbiš, Alenka Strdin Košir, Martin Marinšek, Andreja Sinkovič Lazarjev fenomen vstajenja od mrtvih še vedno neznani mehanizmi Lazarus phenomenon of rising from the dead still unknown mechanism Miljenko Križmarić, Mateja Špindler, Dejan Kupnik, Grmec Štefek Kounisov sindrom po piku ose Kounis syndrome after wasp sting Stojan Kariž, Erik Rupnik, Simon Korošec, Mitja Košnik Pregled bolnikov z zastrupitvami na Kliničnem oddelku za intenzivno interno medicino i n prikaz primera zastrupitve z verapamilom Overwiew of patients treated for poisoning in Department of intensive internal medicine and a case report of verapamil poisoning Miša Fister, Vojka Gorjup Zastrupitev z litijem s prikazom primera Lithium toxicity with case report Marko Saje, Virginija Novak Grubič Zlom penisa Penile fracture Klemen Jagodič, Igor Bizjak, Helena Korošec Jagodič Obravnava bolnice z akutno hemiplegijo in hipotenzijo na terenu - prikaz primera Patient with acute hemiplegia and hypotension - case report Barbara Vencelj Primer vazospastične angina pektoris ob zdravljenju s capecitabinom A case of vasospastic angina during treatment with capecitabin Nataša Ocvirk, Marko Gričar Cianotična od duktusa odvisna prirojena srčna napaka pri novorojenčku rojenem v porodnišnici na sekundarnem nivoju - prikaz primera Newborn with cyanotic ductal dependant congenital heart disease in general maternity hospital - case report Katarina Rednak Paradiž, Gorazd Mlakar, Silvester Kopriva Primarna intrakranialna hipotenzija prikaz primera Primary intracranial hypotension a case report Ticijana Prijon, Branko Ermenc Sinkopa pri odstranitvi šivov po aortokoronarnem obvodu Syncope after removing stitches pos - coronary artery bypass graft (CABG) Jana Komel, Tinkara Ravnikar, Blaž Berger, Simon Korošec
9 PRISPEVKI MEDICINSKIH SESTER IN ZDRAVSTVENIH TEHNIKOV NURSES CONTRIBUTIONS ZDRAVSTVENA NEGA BOLNIKA S HIPOTERMIJO ALI HIPERTERMIJO NURSING CARE OF PATIENTS WITH HYPOTHERMIA AND HYPERTHERMIA Obravnava pacienta na terenu, ki je bil izpostavljen ekstremnim temperaturam In english Treatment of a patient, exposed to extremely low temperatures Janez Primožič Zdravstvena nega pacienta s hipotermijo in hipertermijo Nursing care of hypothermic and hyperthermic pateints Angelika Mitrevski, Maruša Brvar Poškodbe zaradi mraza in vloga zdravstvene nege Damage due to cold and the role of health care Nataša Simičak, Vida Bračko Oskrba podhlajenega življenjsko ogroženega poškodovanca Care of the hypothermic life threatened patient Asim Kenjar Utopitev v Blejskem jezeru - veriga preživetja - prednosti in pomanjkljivosti varne obravnave utopljenca Drowing during the swimming in lake Bled - chain of survival benefits and weaknesses of the safety treatment of the drawner Brigita Šolar, Nada Macura Višić ZAKONODAJA V ZDRAVSTVENI NEGI LEGISLATION IN NURSING CARE Vpliv zakona o duševnem zdravju na zdravstveno nego Impact of mental health act on nursing care Milena Marinič Pacientove pravice v praksi Patient rights in practice Amadeus Lešnik Izvajanje javnega pooblastila strokovnih nadzorov v zdravstveni negi Excercise of public authority in professional supervisions in nursing care Irena Buček Hajdarević, Peter Požun Predbolnišnična NMP in reševalni prevozi v luči aktualne zakonodaje Prehospital EMS and Ambulance TRANSPORT in the light of the current Legislation Igor Crnić OBRAVNAVA PROMETNE NESREČE MANAGING A MAJOR TRAFFIC ACCIDENTS Organizacija reševanja prometne nesreče Rescue management in traffic accidents Matej Mažič Pristop k hudo poškodovanemu udeležencu v prometni nesreči Assessement and initial managenent of the trauma patient in traffic accident Primož Velikonja Obravnava šoka in bolečine na mestu prometne nesreče On-site management of shock an pain in road accidents Gregor Prosen, Matej Strnad Priprava urgentnega kirurškega bloka na sprejem večjega števila poškodovancev Preparing emergency surgical block UKC Ljubljana to receive large number of injured people Damjana Žnidaršič, Črt Starc Aktivacija reanimacijske ekipe v Univerzitetnem kliničnem centru Ljubljana Activation of the resuscitation team at the University medical center Ljubljana Rudi Kočevar PROSTE TEME IN PRIKAZI PRIMEROV FREE TOPICS AND CASE REPORTS Pravna in etična vprašanja nujne medicinske pomoči Legislation and ethical questions of emergency medicine Branko Kešpert Prisotnost svojcev ob oživljanju in izvajanju invazivnih posegov pravica ali ovira? Family members presence during resuscitation and invasive procedures the right or the obstruction? Branko Kešpert Predstavitev primera - reševanje utopljenke Case report - rescuing a drowning women Tomaž Dietner, Nataša Habjan Prikaz uporabe kirurškega varnostnega kontrolnega seznama pri travmatoloških operativnih posegih Use of surgical safety check list in trauma surgery Aldijana Beganović, Helena Podjed Predstavitev vloge oddelčne medicinske sestre pri izpolnjevanju navodil anesteziologa za lajšanje pooperativne bolečine Presentation of nurse role at compleating anesthetist instructions to relieve postoperative pain Andrej Horvat, Urška Kapun Hozjan Politravmatiziran bolnik s hudo poškodbo pljuč - pristop in posebnosti v intenzivni zdravstveni negi Polytraumatized patient with severe lung injury approach and specificities in nursing car Mateja Šafar, Nataša Begić
10 Najhujša prometna nesreča na slovenskem - Višnja Gora The worst road accident in Slovenia Višnja Gora Miha Stražar; Domen Kleva Urgentno naročanje in izdaja krvnih komponent Emergency ordering and delivery of blood components Kovačič Tonejc Ana Marija, Prtenjak Sonja Zadovoljstvo pacientov z novim triažnim sistemom na SNMP Ljubljana Patients satisfaction with the new system of Triage in SNMP Ljubljana Jasna Jutriša, Urša Gregorčič, Davor Filipović, Silvestra Mahnič Operacijska medicinska sestra pri obravnavi politravmatiziranega poškodovanca Surgical nurse in management of polytraumatized patients Elizabeta Kotar Reševalec in stres, naše izkušnje Rescuer and stress, our experiences Esad Kočan, Martin Kernc Pljučna embolija mladostnice po per oralni kontracepciji in zdravstvena nega - prikaz primera Pulmonary embolism in the per adolescent oral contraceptives and health care - a case report Marjetka Kašnik, Lea Kraker Računalniške simulacije v nujni medicinski pomoči Computer simulations in prehospital emergency medical service Matjaž Žunkovič, Lidija Žunkovič Možganska smrt etične dileme Brain death ethical dilemmas Sanja Andrejč, Štefan Kolarič, Daniel Grabar ZDRAVNIŠKI PRISPEVKI PHYSICIANS CONTRIBUTIONS Zdravstvena nega bolnika z ICP elektrodo v enoti intenzivne terapije Health care of patient with ICP elektrode unit of intensive therapy Sanja Velič, Slavica Vilič Zastrupitev z jesenski podleskom Poisoning with colchicum atumnale Ela Aristovnik, Polona Kralj Uporaba neinvazivne ventilacije na internistični prvi pomoči v UKC Ljubljana Use noninvasiv mehanical ventilation on medical emergency unit in Universty medical centre Ljubljana Edisa Osmančevič
11 VABLJENA PREDAVANJA INVITED LECTURES 20 21
12 ALI ZNATE PRAVILNO OŽIVLJATI? REANIMACIJA NOVE SMERNICE CAN YOU RESUSCITATE PROPERLY? RESUSCITATION NEW GIUDLINES 22 23
13 NOVOSTI V TEMELJNIH POSTOPKIH OŽIVLJANJA ODRASLIH IN UPORABI AVTOMATIČNEGA DEFIBRILATORJA (SMERNICE 2010) NOVELTIES IN BLS AND AED USE (GUIDELINESS 2010) Primož Gradišek Klinični oddelek za anesteziologijo in intenzivno terapijo, Center za intenzivno terapijo CIT, Kirurška klinika, Univerzitetni klinični center Ljubljana, Zaloška 7, 1525 Ljubljana Izvleček Smernice iz leta 2010 za izvajanje temeljnih postopkov oživljanja in uporabo avtomatičnega defibrilatorja na prvi pogled ne prinašajo večjih novosti (algoritma ostajata enaka). Poudarek je na prepoznavi srčnega zastoja s strani zdravstvenega osebja in predvsem na kvalitetnejši zunanji masaži srca. Učinkovitost zunanje masaže srca povečamo z zadostno frekvenco (vsaj 100 stisov/min) ter zadostno globino stisov prsnega koša (vsaj od 5 cm), čim krajšimi prekinitvami (trajanje 2 vpiha krajše od 5 sekund) in uporabo naprav, ki nam nudijo povratno informacijo o kvaliteti izvajanja stisov prsnega koša. Razmerje zunanja masaža srca : umetno dihanje ostaja za zdravstveno osebje in trenirane laike 30:2. Netreniranim laikom (laiki brez tečaja) se priporoča samo zunanja masaža srca. Uspešnost avtomatične defibrilacije je večja, če zunanjo masažo srca izvajamo neprekinjeno med nameščanjem in polnjenjem avtomatičnega defibrilatorja (prekinitev zunanje masaže srca med postopkom defibrilacije naj bo krajša od 5 sekund). Smernice priporočajo nadaljnji razvoj programov javno dostopne defibrilacije in programov prvopoklicanih, s poudarkom na nameščanju avtomatičnih defibrilatorjev v stanovanjske soseske, kjer je pojavnost srčnega največja. Abstract Changes in 2010 guidelines for adult basic life support and the use of automated external defibrillators are subtle. The recognition of sudden cardiac arrest by professionals is simplified. A strong emphasis is on delivering high-quality chest compressions: rescuers should push hard to a depth of at least 5 cm, at a rate of at least 100 compressions per minute, allow full chest recoil and minimize interruptions in chest compressions (two breaths should not take more than 5 s in all). The use of prompt/feedback devices is encouraged and can improve the quality basic life support. All rescuers, trained or not, should provide chest compressions to all victims of cardiac arrest. Trained lay rescuers and professionals should also provide ventilations with a compression-ventilation ratio of 30:2 whereas chest-compression-only CPR should be performed by untrained lay rescuers. Rescuers should provide high-quality CPR while a defibrillator is retrieved, applied and charged. The entire process of defibrillation should be achievable with no more than a 5 second interruption to chest compressions. The use of first responder and public access defibrillation programmes with deployment in residential areas remain important part of guidelines. UVOD Temeljni postopki oživljanja (TPO) so ukrepi za vzdrževanje krvnega obtoka in dihanja, brez uporabe opreme razen osebnih zaščitnih sredstev. Zadnje smernice iz leta 2010, ki jih je izdal Mednarodni povezovalni komite za oživljanje (ILCOR) in njen član Evropski svet za reanimacijo (ERC), povzemajo najpomembnejša znanstvena dognanja na področju znanosti in edukacije o oživljanju. Klinične smernice se zaradi napredka znanosti posodabljajo vsakih 5 leto in nudijo izvajalcem najboljšo možno podporo pri odločitvah o oživljanju. Preživetje po zunajbolnišničnem srčnem zastoju je odvisno od izvajanja TPO očividcev, lokacije srčnega zastoja (SZ), starosti, prvega zastojnega ritma in globine zunanje masaže srca (ZMS). Zato ne preseneča dejstvo, da smernice 2010 prinašajo predvsem novosti v prepoznavi SZ in kvaliteti izvajanja TPO. Prispevek podaja ključne spremembe smernic TPO in avtomatične defibrilacije (AED). Smernice so podrobneje opisane in objavljene na spletnih straneh Slovenskega združenja za urgentno medicino in ERC (3,4). POJAVNOST (INCIDENCA) SRČNEGA ZASTOJA Nenaden SZ je vodilni vzrok umrljivosti v svetu. Letna pojavnost zunajbolnišničega srčnega zastoja (angl. outhospital cardiac arrest, OHCA) v vseh starostnih skupinah je 83 / prebivalcev; pri tem je v 72% primerov vzrok primarna bolezen srca. Služba nujne medicinske pomoči (NMP) v Evropi obravnava letno 38 primerov OHCA / prebivalcev (od tega je pogostnost OHCA zaradi prekatnega migetanja 17 / prebivalcev). Preživetje do odpusta iz bolnišnice znaša 10,7% za vse zastojne ritme in 21,2% za srčne zastoje zaradi prekatnega migetanja (angl. ventricular fibrilation, VF) (6). Obstajajo dokazi, da dolgoročno preživetje po srčnem zastoju po posameznih regijah narašča. Delež bolnikov z OHCA, ki imajo prvi zabeleženi ritem VF, se je v zadnjih 20 letih zmanjšal na 25 do 30%. (7). Verjetno je delež VF v trenutku nenadnega SZ večji, saj VF preide v asistolijo, preden uspe služba NMP posneti prvi EKG. Slednje potrjujejo podatki pridobljeni s pomočjo zunaj bolnišnice uporabljenih AED (delež VF do 65%). Pojavnost znotrajbolnišničnega srčnega zastoja (angl. inhospital cardiac arrest, IHCA) je 1 do 5 bolnikov/1000 sprejemov (8). Preživetje do odpusta iz bolnišnice je pri zastojnih ritmih 17,6 %. VF in prekatna tahikardija (angl. ventricular tachycardia, VT) sta kot začetna ritma prisotna le pri četrtini bolnikov, vendar je preživetje do odpusta v primerjavi z asistolijo ali električno aktivnostjo brez utripa večje (VF/VF 37%, asistolija ali električna aktivnost brez utripa 11,5 %) (9). VERIGA PREŽIVETJA Prvi člen v verigi preživetja poudarja pomen zgodnje prepoznave stanj in bolezni, ki lahko vodijo v SZ, prepoznavo SZ in takojšen klic NMP. Zgodnja prepoznava SZ in klic NMP skrajša čas do zdravljenja in izboljša preživetje, saj je npr. verjetnost SZ pri bolniku z prsno bolečino zaradi ishemije srca od 21-33% v prvi uri po nastopu simptomov (10). V primeru SZ sta osrednja člena verige TPO in defibrilacija. Ker je oživljanje samo z ZMS boljše kot opustitev, morajo dispečerji netrenirane laike vzpodbujati k izvajanju stisov prsnega koša. Raziskave kažejo, da lahko z defibrilacijo v 3-5 minutah po nenadnem SZ dosežemo od 50 75% dolgoročno preživetje. Vsaka minuta, ki preteče od nenadnega SZ do defibrilacije zmanjša verjetnost preživetja za 10% -12%, če se ne izvajajo TPO. Upad preživetja je manjši, od 3-4% na minuto, če se pred defibrilacijo izvajajo TPO; TPO s strani očividcev podvojijo ali potrojijo preživetje po OHCA zaradi VF (11). V bolnišnicah se uveljavlja t.i. veriga preprečevanja (angl. chain of prevention), saj sta preprečevanje slabšanja bolnikovega stanja in prepoznava SZ pogosto problematični. Veriga preprečevanja je sestavljena iz 5 členov: izobraževanje zdravstvenega osebja, nadzor življenjskih funkcij, prepoznava življenjsko ogroženega bolnika, ustrezen odziv (poostritev nadzora, premestitev v enoto intenzivne nege) in aktivacija bolnišnične NMP (angl. medical response team MET ali angl. rapid response team RRT). PREPOZNAVA SZ Smernice 2010 ponovno poudarjajo, da laiki pričnejo TPO pri nezavestni (neodzivni) žrtvi, ki ne diha ali ne diha normalno. Zdravstvenemu osebju se po novem svetuje opustitev preverjanja utripa, pri bolniku, ki ni monitoriran. Tipanje utripa se je tudi pri zdravstvenemu osebju izkazalo za nezanesljivo, zato se namesto tega priporoča iskanje posrednih znakov krvnega obtoka (premikanje, kašljanje, dihanje). Smernice 2010 izpostavljajo pomen učenja laikov, dispečerjev in zdravstvenega osebja pri prepoznavi podihavanja (angl. gasping). Ocena dihanja mora biti krajša od 10 sekund. Če npr. laik prepozna podihavanje kot znak srčnega zastoja je preživetje dokazano večje. Enako večji je delež preživelih v primeru, da dispečer prepozna SZ preko telefona, saj so ukrepi na terenu hitrejši (telefonsko dajanje navodil za oživljanje in hitrejše ukrepanje NMP) (12)
14 ALGORITEM TPO Algoritem TPO je v novih smernicah nespremenjen (slika 1). Zdravstveno osebje in trenirani laiki uporabljajo razmerje zunanja masaža srca : umetno dihanje 30:2, saj le-to zagotavlja najboljši kompromis med prekrvljenostjo in potrebo po izmenjavi kisika in ogljikovega dioksida v pljučih. Neposrednih dokazov o izboljšanem preživetju v zadnjih petih letih pri uporabi omenjenega razmerja ni zadosti, prav tako ni dokazov, ki bi opravičevali kakršno koli drugo razmerje (13). Slika 1. Zaporedje temeljnih postopkov oživljanja (4). ZUNANJA MASAŽA SRCA (ZMS) Med stiskanjem prsnega koša se zaradi povečanja tlaka v prsni votlini in neposrednega stiskanja srca, ohranja majhen, vendar še zadosten pretok krvi za preživetje srca in možganov. Kvaliteta ZMS je odvisna od položaja rok reševalca, položaja reševalca in žrtve, globine in hitrosti stiskanja prsnega koša in od razmerja med stisom in popustitvijo prsnega koša. Mesto ZMS je spodnja polovica prsnice (kar ustreza položaju rok na sredini prsnega koša). Največji poudarek smernic 2010 zadeva prav ZMS, ki naj bo izvedena kvalitetno s čim krajšimi prekinitvami. Raziskave zadnjih 5 let potrjujejo povezavo med globino in številom stisov prsnega koša v minuti ter verjetnostjo povrnitve spontanega krvnega obtoka (14,15). Zato je priporočena frekvenca ZMS v novih smernicah vsaj 100 stisov/min (in ne več kot 120 stisov/min), globina stisov prsnega koša pa vsaj 5 cm (in ne več kot 6 cm). Popolna relaksacija prsnega koša dokazano zagotavlja večji iztis krvi iz srca in boljšo prekrvljenost koronark, zato smernice 2010 ponovno poudarjajo popolno relaksacijo prsnega koša po vsakemu stisu (fazi stisa in popustitve naj trajata enako dolgo). Prepogosto se namreč reševalec enostavno nasloni na prsni koš žrtve. Kvalitetnejšo ZMS dosežemo, če žrtev oživljamo na trdi podlagi; posteljne zračne blazine je potrebno izpihniti, svetuje pa se tudi uporaba deske za oživljanje, če njena namestitev ne povzroči predolge prekinitve ZMS. Menjave reševalcev, ki izvajajo ZMS se še vedno priporočajo na 2 minuti. Kljub priporočeni frekvenci vsaj 100 stisov/min je dejansko število izvedenih stisov prsnega koša, zaradi pogostih prekinitev ZMS, v eni minuti veliko manjše. Izkazalo se je, da frekvenca stisov/min zagotavlja le 64 izvedenih stisov prsnega koša v eni minuti (16). Opravičljivi razlogi za prekinitev ZMS so premor za 2 vpiha (ki naj bosta izvedena v 5 sekundah) ter premora za oceno ritma in izvedbo električnega sunka. Smernice 2010 poudarjajo, da naj bo celokupno število stisov prsnega koša v eni minuti vsaj 60 (čim več, tem bolje). Prekinitve ZMS naj bodo torej čim krajše. Odstopanja v dejanskem izvajanju TPO od priporočenih smernic so velikanska. Sodobna tehnologija že omogoča nadzor kvalitete TPO. Naprave (prosto stoječe ali vgrajene v AED ali ročne defibrilatorje) nudijo reševalcu povratno zvočno ali vidno informacijo o frekvenci in globini stisov prsnega koša. Kljub pomanjkanju dokazov o vplivu na preživetje, smernice 2010 svetujejo njihovo uporabo tako v zunaj kot znotraj bolnišnice. Pozornost je potrebna le pri uporabi naprav, ki merijo globino stisov prsnega koša, če oživljamo žrtev na mehki podlagi (z ali brez deske za oživljanje). V tem primeru je namreč dejanska globina stisov precenjena, kar prispeva k preplitvejšim stisom prsnega koša (17). TPO SAMO Z ZMS (ANGL. COMPRESSION-ONLY CPR) Laiki in tudi del zdravstvenega osebja imajo pri neznanih žrtvah SZ zadržke do umetnega dihanja usta na usta. Raziskave na živalih so dokazale enako učinkovitost med oživljanjem samo z ZMS in standardno oblike TPO (ZMS in umetno dihanje) v prvih nekaj minutah primarnega srčnega zastoja. Matematični modeli in raziskave na živalih so pokazale, da vsebnost kisika v arterijski krvi dramatično upade po 2-4 minutah primarnega srčnega zastoja. Rezultati kliničnih raziskav o superiornosti ene nad drugo metodo TPO so si nasprotujoči in zaradi številnih metodoloških pomanjkljivosti (v metodah niso uporabili razmerja 30:2) avtorji smernic 2010 zaenkrat še vedno priporočajo kombinacijo ZMS in umetnega dihanja. TPO samo z ZMS so torej učinkoviti le v prvih nekaj minutah po primarnem srčnem zastoju. Težava je tudi v tem, da bi TPO samo z ZMS vodili k nezadostnemu oživljanju velikega deleža žrtev SZ, pri katerih profesionalna pomoč prispe 8 ali več minut po klicu. Nedvomno pa je učinkovitost TPO samo z ZMS manjša od učinkovitosti standardnih TPO pri žrtvah sekundarnega srčnega zastoja (npr. utopitev, zadušitev) (2) Kombinacija ZMS in umetnega dihanja je trenutno najboljša oblika oživljanja, če jo izvajajo zdravstveno osebje in trenirani laiki (laiki s tečajem TPO). Netreniranim laikom (laiki brez tečaja) pa se svetuje oživljanje samo z ZMS. Enako velja tudi za trenirane laike (laiki s tečajem), če ne zmorejo sprostiti dihalne poti ali zagotavljati učinkovitega umetnega dihanja. Ob tem ni zadosti dokazov, da bi med oživljanjem samo z ZMS priporočali vzvrnitev glave in dvig brade (pasivna ventilacija) ali pasivno dodajanje kisika (3). DIHALNA POT IN UMETNO DIHANJE / PREDIHAVANJE (VENTILACIJA) Sprememb v načinu odpiranja dihalne poti v novih smernicah ni. Dihalno pot pri nezavestnem otroku ali odraslem laiki sprostijo z vzvrnitvijo glave in dvigom brade, ne glede na morebitne pridružene poškodbe. Pri poškodovancih s sumom na poškodbo vratne hrbtenice je zaradi položaja glave, čas potreben za oceno dihanja navadno daljši od 10 sekund. Zaradi nevarnosti kasnega pričetka oživljanja smernice laikom dopuščajo, da se za oceno dihanja in morebitni pričetek TPO nezavestno žrtev obrne na hrbet (3). Predihavanje med oživljanjem vzdržuje ustrezno oksigenacijo in odstranjevanje CO2. Hiperventilacija dokazano zmanjša možnost preživetja (18). Nove smernice ne prinašajo sprememb glede optimalnega dihalnega volumna ( ml; 6-7 ml/kg t.t. oz. toliko, da se prsni koš dvigne) ali frekvence predihavanja (10 12 vpihov/min). Čimkrajše prekinitve ZMS dosežemo, če 2 vpiha damo znotraj 5 sekund, pri čemer naj en vpih traja 1 sekundo. Uporaba obrazne maske in ročnega dihalnega balona zahteva veliko vaje in spretnosti, zato se priporoča samo zdravstvenemu osebju, ki oživlja v paru. TVEGANJE ZA ŽRTEV IN REŠEVALCA Oživljanje s strani očividcev izjemno redko povzroči hude posledice pri žrtvah, za katere se izkaže, da niso v SZ. Učenje in izvajanje TPO pri reševalcu lahko v izjemno redkih primerih povzroči bolečino v mišicah in križu, težko dihanje, hiperventilacijo, pnevmotoraks, prsno bolečino ali poškodbo živcev. Poškodba reševalca med defibrilacijo je izjemno redka, kljub temu se svetuje prekinitev ZMS med proženjem električnega sunka. Primerov prenosa virusa hepatitisa B, C, citomegalovirusa ali HIV z žrtve na reševalca ni opisanih. Med umetnim dihanjem se priporoča uporaba osebnih zaščitnih sredstev (žepna obrazna maska ali PVC folija), vendar nas zanemarljiva majhna verjetnost prenosa hujših okužb, ne sme odvrniti od oživljanja, če zaščitnih sredstev nimamo na voljo. POLOŽAJ ZA NEZAVESTNEGA, ZAPORA DIHALNE POTI S TUJKOM Sprememb v samem nameščanju in končnem položaju nezavestne žrtve v novih smernicah ni. Navodila za prepoznavo zapore dihalne poti in ukrepi pri delni ali življenjsko nevarni (popolni) zapori se niso spremenila. Smernice ponovno poudarjajo, da laiki in zdravstveno osebje prične s stisi prsnega koša (ki so ekvivalent stisov med ZMS) pri nezavestni žrtvi z znano ali sumljivo zaporo dihalne poti s 26 27
15 tujkom (kljub prisotnemu utripu). Samo med oživljanjem žrtve z zaporo dihalne poti iščemo morebitne zaostale tujke v ustni votlini (česar med običajnim oživljanjem ne počnemo). DODATNA NAVODILA ZA OŽIVLJANJE OTROK IN POSEBNOSTI PRI UTOPLJENCIH, ZASTRUPLJENCIH IN POŠKODOVANCIH Dodatna prilagoditev algoritma TPO je namenjena prvopoklicanim reševalcem (npr. reševalci iz vode, pedagoški delavci), katerih poklicna dolžnost je nudenje pomoči otrokom, utopljencem ali zastrupljencem. Za njih se priporoča manjša prilagoditev standardnih TPO: pet začetnih umetnih vpihov, nadaljevanje ZMS:umetnega dihanja v razmerju 30:2 in po 1 minuti klic na pomoč (če je na kraju dogodka prisoten en reševalec). Ostali laiki oživljajo otroke, utopljence, zastrupljence in poškodovance po standardnem algoritmu TPO za odrasle. AVTOMATIČNA DEFIBRILACIJA Zdravstveno osebje in laiki uporabljajo AED kot sestavni del TPO. Algoritem avtomatične defibrilacije ostaja v novih smernicah nespremenjen (Slika 2) (3,4). Neprekinjena ZMS je povezana z večjim preživetjem, zato smernice 2010 poudarjajo pomen zgodnje in neprekinjene ZMS tudi med postopkom defibrilacije (19). Prekinitve ZMS pred defibrilacijo zmanjšamo, če stise prsnega koša izvajamo med pripravo naprave, nameščanjem elektrod in med samim polnjenjem AED naprave. ZMS prekinemo samo med analizo EKG krivulje, na kar pa nas naprava sama opozori. Zaželena prekinitev ZMS med postopkom defibrilacije je krajša od 5 sekund (4,20). Pogostnost uporabe AED pred prihodom NMP je čedalje večja. Verjetnost preživetja je manjša, če NMP AED zamenja z ročnim defibrilatorjem, ne ozirajoč se na fazo ciklusa, v kateri se AED naprava nahaja (21). Zdravstvenemu osebju se svetuje naj zagotovi prosto dihalno in intravensko pot, počaka do naslednje analize ritma s strani AED naprave, izvede defibrilacijo in šele nato zamenja AED z ročnim defibrilatorjem (20). AED postajajo vsestransko uporabni pripomočki za oživljanje in kar je najpomembneje, njihov razvoj gre v smeri personaliziranega oživljanja. Trenutno z nasveti uporabnike vzpodbujajo k kvalitetnejši zunanji masaži srca. V bližnji prihodnosti lahko pričakujemo, da nam zaradi analize ritma ne bo več potrebno prekinjati TPO. Poleg tega bodo naprave uporabnikom na osnovi analize EKG krivulje svetovale najprimernejši trenutek, ko bo uspeh defibrilacije največji. UPORABA AED V BOLNIŠNICI Do izdaje smernic 2010 ni bilo objavljenih raziskav, ki bi primerjali uporabo AED in ročne defibrilacije v bolnišnicah. Uporaba AED se priporoča z zdravstvenih ustanovah, kjer osebje nima izkušenj pri prepoznavi zastojnih ritmov in kjer je SZ redek dogodek. Nenadzorovani bolniki na oddelkih in ambulantah so pogosto prepozno deležni zgodnje defibrilacije, zato se uporaba AED še vedno svetuje v okoljih, kjer je čas od nenadnega SZ do prve defibrilacije daljši od 3 minut (4,20). JAVNO DOSTOPNA AVTOMATIČNA DEFIBRILACIJA Programi javno dostopne avtomatične defibrilacije in programi izobraževanja prvopoklicanih skupin, ki so opremljene z AED napravami (gasilci, policisti, varnostniki, kopališki mojstri, ) dokazano povečajo preživetje po OHCA (delež preživelih 50-75%). Vendar pa vse možnosti uporabe AED pa še zdaleč niso izčrpane, saj se 60-80% srčnih zastojev zgodi v domačem okolju. Programi javno dostopne avtomatične defibrilacije v naseljenih področjih (angl. residential defibrillation) so še v razvoju, zato njihova učinkovitost še ni znana. Namestitev AED naprav na domovih oseb z povečanim tveganjem za SZ se zaenkrat ni izkazala za učinkovito (3). Slika 2. Zaporedje ukrepov temeljnih postopkov oživljanja, če je na voljo avtomatični defibrilator (4). ZAKLJUČEK Smernice 2010 ne prinašajo večjih sprememb v samem algoritmu TPO in AED. Prepoznava srčnega zastoja mora biti hitra; zdravstvenim delavcem se svetuje opustitev preverjanja utripa pri bolniku, ki ni monitoriran. Največji poudarek v novih smernicah je v kvaliteti izvajanja ZMS. Po novem pritiskamo hitreje (vsaj 100 stisov/min), močneje (vsaj 5 cm), enakomerneje (dovolimo pasivno raztegnitev prsnega koša po vsakem stisu) in predvsem s čim krajšimi prekinitvami. Stisi prsnega koša in umetno dihanje/predihavanje je sprejeta oblika oživljanja za zdravstveno osebje in trenirane laike. Netreniranim laikom (laiki brez tečaja TPO) se priporoča oživljanje samo z ZMS; enako velja za trenirane laike, če niso uspešni pri umetnem dihanju. Sprememb v algoritmu AED ni. Zaželena prekinitev ZMS med postopkom defibrilacije je krajša od 5 sekund. LITERATURA 1. Nolan JP, Soar J, Zideman DA, Biarent D, Bossaert LL, Deakin C, et al; ERC Guidelines Writing Group. European Resuscitation Council Guidelines for Resuscitation 2010 Section 1. Executive summary. Resuscitation 2010; 81: Nolan JP, Hazinski MF, Billi JE, Boettiger BW, Bossaert L, de Caen AR, et al. Part 1: Executive summary: 2010 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science With Treatment Recommendations. Resuscitation 2010; 81 (Suppl 1): e Koster RW, Baubin MA, Bossaert LL, Caballero A, Cassan P, Castrén M, Granja C, Handley AJ, Monsieurs KG, Perkins GD, Raffay V, Sandroni C. European Resuscitation Council Guidelines for Resuscitation 2010 Section 2. Adult basic life support and use of automated external defibrillators. Resuscitation 2010 ; 81:
16 4. Smernice za oživljanje Evropskega sveta za reanimacijo [Elektronski vir]. European resuscitation council guidelines for resuscitation / besedilo Jerry P. Nolan... [et al.] ; slovenski prevod Dušan Vlahović... [et al.]. - El. knjiga. - Ljubljana : Slovenski svet za reanimacijo, Slovensko združenje za urgentno medicino (SZUM), str. Dostopno: - Popis vira z dne Nichol G, Thomas E, Callaway CW, et al. Regional variation in out-ofhospital cardiac arrest incidence and outcome. J Am Med Assoc 2008; 300: Atwood C, Eisenberg MS, Herlitz J, Rea TD. Incidence of EMS-treated out-ofhospital cardiac arrest in Europe. Resuscitation 2005; 67: Cobb LA, Fahrenbruch CE, Olsufka M, Copass MK. Changing incidence of outof- hospital ventricular fibrillation, JAMA 2002; 288: Sandroni C, Nolan J, Cavallaro F, Antonelli M. In-hospital cardiac arrest: incidence, prognosis and possible measures to improve survival. Intensive Care Med 2007; 33: Meaney PA, Nadkarni VM, Kern KB, Indik JH, Halperin HR, Berg RA. Rhythms and outcomes of adult in-hospital cardiac arrest. Crit Care Med 2010; 38: Muller D, Agrawal R, Arntz HR. How sudden is sudden cardiac death? Circulation 2006; 114: Iwami T, Kawamura T, Hiraide A, et al. Effectiveness of bystander-initiated cardiac-only resuscitation for patients with out-of-hospital cardiac arrest. Circulation 2007; 116: Bobrow BJ, Zuercher M, Ewy GA, et al. Gasping during cardiac arrest in humans is frequent and associated with improved survival. Circulation 2008; 118: Babbs CF, Kern KB. Optimum compression to ventilation ratios in CPR under realistic, practical conditions: a physiological and mathematical analysis. Resuscitation 2002; 54: Christenson J, Andrusiek D, Everson-Stewart S, et al. Chest compression fraction determines survival in patients with out-of-hospital ventricular fibrillation. Circulation 2009; 120: Edelson DP, Abella BS, Kramer-Johansen J, et al. Effects of compression depth and pre-shock pauses predict defibrillation failure during cardiac arrest. Resuscitation 2006; 71: Wik L, Kramer-Johansen J, Myklebust H, et al. Quality of cardiopulmonary resuscitation during out-of-hospital cardiac arrest. JAMA 2005; 293: Kramer-Johansen J, Myklebust H, Wik L, et al. Quality of out-of-hospital cardiopulmonary resuscitation with real time automated feedback: a prospective interventional study. Resuscitation 2006; 71: Aufderheide TP, Sigurdsson G, Pirrallo RG, et al. Hyperventilation induced hypotension during cardiopulmonary resuscitation. Circulation 2004; 109: Edelson DP, Abella BS, Kramer-Johansen J, et al. Effects of compression depth and pre-shock pauses predict defibrillation failure during cardiac arrest. Resuscitation 2006; 71: Deakin CD, Nolan JP, Sunde K, Koster RW. European Resuscitation Council Guidelines for Resuscitation 2010 Section 3. Electrical therapies: automated external defibrillators, defibrillation, cardioversion and pacing. Resuscitation 2010; 81: Berdowski J, Schulten RJ, Tijssen JG, van Alem AP, Koster RW. Delaying a shock after takeover from the automated external defibrillator by paramedics is associated with decreased survival. Resuscitation 2010; 81: DODATNI POSTOPKI OŽIVLJANJA - SMERNICE 2010 ADVANCED LIFE SUPPORT- GUIDELINESS 2010 Dušan Vlahović Klinični oddelekza anesteziologijo in intenzivno medicine operativnih strok, Univerzitetni klinični center Ljubljana, Zaloška 7, 1525 Ljubljana UVOD Tokratne smernice Evropskega Sveta za Reanimacijo so objavljene 18. Oktobra Spremembe, ki jih prinašajo te smernice močno poudarijo: pomen preprečevanje in zgodnjega prepoznavanja srčnega zastoja in poslabšanja stanja pri bolniku, kakovostno in neprekinjeno zunanjo masažo srca, standardizacijo zdravljenja po oživljanju ter pomen zagotavljanja učinkovitosti usposabljanja in izobraževanja na področju oživljanja. 1 Nemogoče je celotne smernice povzeti v enem prispevku, zato se omejimo samo na tiste najbolj pomembne spremembe. Izvršni povzetek smernic je pod okriljem Sveta za Reanimacijo pri Slovenskem združenju za urgentno medicino preveden v slovenščino in je na voljo vsem, ki bi želeli podrobnejše informacije. 2 PREPREČEVANJE SRČNEGA ZASTOJA Zgodnje prepoznavanje je prvi člen v verigi preživetja. Če s tem razumemo zgodnje prepoznavanje poslabšanja stanja bolnika, srčni zastoj lahko tudi preprečimo. Bolniki pri katerih do srčnega zastoja pride imajo majhne možnosti, da odidejo domov. Podatki Nacionalnega registra Ameriškega združenja za srce, za obdobje od 1999 do 2005, ki so zajeli več kot bolnikov v 400 centrih v Združenih državah pokaže, da preživi do odpusta domov 17,5%. Bolniki z ventrikularno fibrilacijo (VF) ali ventrikularno tahikardijo (VT) imajo preživetje 37,3% in 36,9%, vendar je njihov deleže sorazmerno majhen in predstavlja 16,8% in 7,3%. Pri večini bolnikov je prvi ritem, ki ga ugotovijo po nastanku srčnega zastoja električna aktivnost brez utripa (Pulsless electrical activity PEA) 37,1% ali asistolija 38,8%, kar je dobri tri četrtini bolnikov. Preživetje pri teh bolnikih je pa bistveno slabše 11,9% in 10,8%. 3 Vzrok srčnega zastoja sta najpogosteje hipoksija in hipovolemija, kar osebje na navadnih oddelkih pogosto prepozno ugotovi. Kadar se stanje prepozna se pa ne ukrepa pravilno in pravočasno. 4 Učinek timov za bolnišnično nujno pomoč (medical emergency team MET) poznamo že od smernic iz leta Število srčnih zastojev se zmanjša, ravno tako število nenapovedanih premestitev v enote intenzivnega zdravljenja. Zmanjša se tudi umrljivost. Eden do pomembnih dejavnikov, ki botruje temu zmanjšanju je tudi izobraževanje in usposabljanje osebja na oddelkih, kar je nujen del uveljavljanja sistema MET. Pokazali so, da je število posegov pri bolniku pred prihodom MET v obdobju uveljavljanje MET poraslo in da je neposredno povezano z boljšim preživetjem in manjš pogostnostjo srčnih zastojev. 5 Za nadzor in zgodnje prepoznavanje ogroženih bolnikov mnoge bolnišnice uporabljajo zgodnjo opozorilno skalo (ZOS) ali angl. Early Warning Score (EWS)ali kašen podoben sistem. Problem, ki izpostavljen v sedanjih smernicah je relativno nizka občutljivost teh točkovnih sistemov, zaradi česa lahko spregledamo poslabšanje pri bolniku ali ga prepozno ugotovimo. 6 Nedavno so predstavili na novo razvito točkovno skalo, ki se od predhodnih razlikuje po tem, da vključuje podatek o tem ali bolnik potrebuje kisik ali ne. ViEWS, kot so skalo poimenovali lahko predvidi smrt v naslednjih 24 h z relativno veliko natančnostjo. Površina pod ROC krivuljo znaša 0,88. 7 Usposabljanje in izobraževanje osebja, vzpostavitev neprekinjenega nadzora, zgodnje prepoznavanje poslabšanja stanja, organiziran sistem za klic na pomoč ter tim pripravljen, da se učinkovito odzove na ta klic so pogoji, ki jih moramo izpolniti če želimo preprečiti ali vsaj zmanjšati število srčnih zastojev v bolnišnici
17 Nenadna srčna smrt (izven bolnišnice) ravno tako ni nenadna, kot smo sprva mislili. Večina bolnikov ima številne opozorilne znake, predvsem bolečino v prsih, vsaj eno uro pred nastankom srčnega zastoja. 9 DODATNI POSTOPKI OŽIVLJANJA Splošni algoritem oživljanja po obliki ostaja podoben splošnem algoritmu iz smernic 2005, dodan je del, ki se nanaša na uspešno oživljanje in zdravljenje po oživljanju. Na ta način so zagotovili kontinuiteto in za razliko od prejšnjega algoritma nakazali možnost preživetja. Slika1.Splošnialgoritemoživljanja. Zunanja masaža srca ima osrednjo vlogo v novih smernicah. Takoj ko ugotovimo, da je nekdo v srčnem zastoju pričnemo z zunanjo masažo srca. Prekinitve ne smejo biti daljše od 10s. Prekordialni udarec ni učinkovit, če ga ne izvedemo takoj po nastanku VF ali VT v prvi nekaj sekundah. 10 Pri oživljanju izven bolnišnice,v primerih ko je odzivni čas prehospitalne enote daljši od 4-5 min, ni več potrebno izvajati 2 min zunanje masaže srca pred defibrilacijo, zunanjo masažo izvajamo samo dokler defibrilator ni pripravljen. Vemo, da je preživetje boljše, če je delež zunanje masaže srca (chest compression fraction) večji, ni pa čvrstih dokazov, da bi bil potreben obvezen interval zunanje masaže. 11 Glede energij za defibrilacijo ni sprememb, ravno tako glede eskalacije energije. Novost je, da smernice priporočajo izvajanje zunanje masaže med polnjenjem defibrilatorja. Če tisti, ki izvaja zunanjo masažo srca nosi rokavice je izvajanje zunanje masaže med polnjenjem defibrilatorja varno. V laboratoriju so celo pokazali, da naj bi zunanja masaža srca bila varna tudi med defibrilacijo samo, ker je jakost toka, ki naj bi stekel skozi prostovoljce v mejah predpisanih za gospodinjske električne aparate. 12 Pokazali so, da zmanjšanje trajanja prekinitev zunanje masaže srca pred defibriacijo prispeva zvečanju uspešnosti defibrilacije. Uspešnost defibrilacije se zveča za 1,86 krat za vsakih 5s skrajšanja predefibrilacijske pavze in za 1,99 krat za vsakih 5 mm zvečanja globine masaže v 30 s pred defibrilacijo. 13 Defibriliramo enkrat z J in nato brez preverjanja pulza nadaljujemo z zunanjo masažo srca.v posebnih okoliščinah, kot so oživljanje v katetrskem laboratoriju ali takoj po koncu srčne operacije lahko defibriliramo trikrat zapored brez vmesne zunanje masaže srca. Razlog za to priporočilo je, da je pogosto težko izvajati kakovostno zunanjo masažo srca defibrilacija je pa lahko uspešna tako po nastanku VF in po srčnih operacijah zaradi sternotomije zunanja masaža srca ni zelo učinkovita. 14 Po tretji neuspešni defibrilaciji bolniku damo adrenalin 1 mg in amiodaron 300 mg v bolusu, intravensko ali intraosalno. Glede na to, da ne vemo ali je defibrilacija bila uspešna ali ne (zaradi artefakta masaže na monitorju težko spoznamo ritem) skrb zbujajo možni negativni učinki adrenalina neposredno po vzpostavitvi spontanega krvnega obtoka. Tahikardija in hipertenzija bi lahko močno povečajo porabo kisika in lahko povzročijo novo VF.Največjo koncentracijo bo adrenalin dosegel, sodeč po študijah na živalih, 90 s po dajanju, torej tik pred naslednjo defibrilacijo in ne po defibrilaciji, kost so to predvidevale smernice Izboljšanje pretoka skozi koronarne žile lahko prispeva uspešnejši defibrilaciji. 15 Morebiten povratek spontane cirkulacije lahko zaznamo z naglim porastom koncentracije CO2 na koncu izdiha Zdravil več ne dajemo v endotrahealni tubus ampak samo intravensko ali intraosalno. Koncentracije adrenalina po endotrahealnem dajanju so popolnoma nepredvidljive in nekaj živalski študij je pokazalo, da pri manjši koncentraciji lahko dobimo beta adrenergičen efekt z hipotenzijo in slabo perfuzijokoronarnih žil. Poleg tega so na voljo številni učinkoviti sistemi za vzpostavitev intraosalne poti. 18 Intubacija je še vedno zlati standard oskrbe dihalne poti. Intubacije se lotevamo edino, če je na voljo primerno usposobljen zdravnik. Daljše prekinitve (daljše od 5-10s) zunanje masaže srca in pa številni zapleti povezani z nesupešnimiintubacijami ter nekritičnem poizkušanju zmanjšajo možnosti bolnika za preživetje. 19 Smernice priporočajo uporabo kapnografije za potrditev položaja endotrahealnega tubusa, 20 za spremljanje učinkovitosti zunanje masaže srca in za zaznavanje povrnitve spontane cirkulacije. 16 Tudi smernice 2010 priporočajo, še posebej ko gre za ritme, ki jih ne defibriliramo, da ugotavljamo in poskusimo odpraviti morebitne reverzibilne vzroke srčnega zastoja. Pri tem nam je lahko v pomoč ultrazvok. Vključevanje ultrazvočne preiskave v dodatne postopke oživljanja zahteva opremo in usposobljene zdravnike. Prekinitvam zunanje masaže srce se je potrebno izogniti zato priporočajo uporabo subksifoidnega okna za izvedbo ultrazvočne preiskave. Najbolje je na pregled se pripraviti in preiskavo izvesti v času ko zunanjo masažo prekinemo zaradi ventilacije. 21 PO OŽIVLJANJU Zdravljenje bolnikov po srčnem zastoju v enotah intenzivnega zdravljenja je pomemben člen verige preživetja, saj preživi od 25% do 65% bolnikov. Po zastojni sindrom, ki vključuje okvaro centralnega živčevja, okvaro srčne mišice, sistemsko okvaro zaradi ishemiji/reperfuzije in bolezni, ki so srčni zastoj povzročile, zahteva razvoj razumljivega in strukturiranega protokola s cilji vodenega zdravljenja. 22 Zaradi okvare centralnega živčevja, umre skoraj polovica (46%) bolnikov po srčnem zastoju. 22;23 Okvara srčne mišice je ravno tako del po zastojnega sindroma Zdravljenje je usmerjeno zagotavljanju zavarovane dihalne poti, mehanski ventilaciji, podpori cirkulacije. Porabo kisika v centralnem živčevju znižujem z sedacijo, preprečevanjem krčev in hipotermijo. Ni znano kakšne so optimalne vrednosti nasičenosti hemoglobina s kisikom med oživljanjem. Nekaj študij je pa opozorilo na možen slabši izid oživljanja ob hiperoksiji med in po oživljanju. 26 Zato se priporoča uporaba 100% kisika samo med oživljanjem, takoj po vzpostavitvi spontane cirkulacije je 32 33
18 potrebno koncentracijo kisika prilagoditi z uporabo pulzne oksimetrije tako, da nasičenost hemoglobina dosega vrednosti med 94% in 98%. Pri vseh bolnikih pri katerih sumimo, da je vzrok srčnega zastoja ishemična bolezen srca je potrebno opraviti koronarografijo. 27 Nove smernice zagovarjajo tako kot predhodne, zagotavljanje ustrezne prekrvavitve in oksigenacije možganov in srca, s preprečevanjem krčev, z zagotavljanjem zaščite dihalne poti in mehanske ventilacije, podpore krvnemu obtoku in podhladitvijo. Podhladitev je indicirana pri vseh bolnikih z motnjo zavesti po oživljanju. 28 Hiperglikemija ni zaželena, vendar intenziven nadzor nad krvnim sladkorjem z vzdrževanjem vrednosti med 4,5 in 6 mmol/l lahko zveča smrtnost 29 in zato smernice 2010 priporočajo vzdrževanje krvnega sladkorja pod 10 mmol/l. ZAKLJUČEK Če bi izbiral najbolj pomembne spremembe, ki jih prinašajo smernice 2010, bi rekel, da je pomembno srčni zastoj preprečiti, če to ni možno potem moramo zagotoviti čim bolj kakovostno zunanjo masažo srca s čim manj prekinitev. Po uspešni reanimaciji dajemo kisik, vendar samo tolio kot je potrebno. Nezavestne bolnike ohladimo in ko sumimo na ishemično bolezen srca opravimo pri bolniku perkutani poseg na venčnih arterijah. LITERATURA 1. Nolan JP, Soar J, Zideman DA, Biarent D, Bossaert LL, Deakin C, Koster RW, Wyllie J, Bottiger B: European Resuscitation Council Guidelines for Resuscitation 2010 Section 1. Executive summary. Resuscitation 2010; 81: SMERNICE ZA OŽIVLJANJE 2010 EVROPSKEGA SVETA ZA REANIMACIJO. Vlahović D. ed. Slovenski svet za reanimacijo, Ljubljana Meaney PAM, Nadkarni VMM, Kern KBM, Indik JHM, Halperin HRM, Berg RAM: Rhythms and outcomes of adult in-hospital cardiac arrest *. [Article]. Critical Care Medicine 2010; 38: Kause J, Smith G, Prytherch D, Parr M, Flabouris A, Hillman K: A comparison of antecedents to cardiac arrests, deaths and emergency intensive care admissions in Australia and New Zealand, and the United Kingdom the ACADEMIA study. Resuscitation 2004; 62: Campello GM, Granja CM, Carvalho FR, Dias CB, Azevedo LFM, Costa-Pereira AMP: Immediate and long-term impact of medical emergency teams on cardiac arrest prevalence and mortality: A plea for periodic basic lifesupport training programs *. [Article]. Critical Care Medicine 2009; 37: Gao H, McDonnell A, Harrison D, Moore T, Adam S, Daly K, Esmonde L, Goldhill D, Parry G, Rashidian A, Subbe C, Harvey S: Systematic review and evaluation of physiological track and trigger warning systems for identifying at-risk patients on the ward. Intensive Care Medicine 2007; 33: Prytherch, David R., Smith, Gary B., Schmidt, Paul E., and Featherstone, Peter I. ViEWSTowards a national early warning score for detecting adult inpatient deterioration. Resuscitation 81(8), Smith GB: In-hospital cardiac arrest: is it time for an in-hospital chain of prevention? Resuscitation 2010; 81: Muller D, Agrawal R, Arntz HR: How sudden is sudden cardiac death? Circulation 2006; 114: Haman L, Parizek P, Vojacek J: Precordial thump efficacy in termination of induced ventricular arrhythmias. Resuscitation 2009; 80: Christenson J, Andrusiek D, Everson-Stewart S, Kudenchuk P, Hostler D, Powell J, Callaway CW, Bishop D, Vaillancourt C, Davis D, Aufderheide TP, Idris A, Stouffer JA, Stiell I, Berg R, the Resuscitation Outcomes Consortium: Chest Compression Fraction Determines Survival in Patients With Out-of-Hospital Ventricular Fibrillation. Circulation 2009; 120: Lloyd MS, Heeke B, Walter PF, Langberg JJ: Hands-On Defibrillation: An Analysis of Electrical Current Flow Through Rescuers in Direct Contact With Patients During Biphasic External Defibrillation. Circulation 2008; 117: Edelson DP, Abella BS, Kramer-Johansen J, Wik L, Myklebust H, Barry AM, Merchant RM, Hoek TLV, Steen PA, Becker LB: Effects of compression depth and pre-shock pauses predict defibrillation failure during cardiac arrest. Resuscitation 2006; 71: Soar J, Perkins GD, Abbas G, Alfonzo A, Barelli A, Bierens JJ, Brugger H, Deakin CD, Dunning J, Georgiou M, Handley AJ, Lockey DJ, Paal P, Sandroni C, Thies KC, Zideman DA, Nolan JP: European Resuscitation Council Guidelines for Resuscitation 2010 Section 8. Cardiac arrest in special circumstances: Electrolyte abnormalities, poisoning, drowning, accidental hypothermia, hyperthermia, asthma, anaphylaxis, cardiac surgery, trauma, pregnancy, electrocution. Resuscitation 2010; 81: Pytte M, Kramer-Johansen J, Eilevstj nn J, Eriksen M, Str mme TA, Godang K, Wik L, Steen PA, Sunde K: Haemodynamic effects of adrenaline (epinephrine) depend on chest compression quality during cardiopulmonary resuscitation in pigs. Resuscitation 2006; 71: Sehra RUCH, Uderwood KARE, Checcia PAUL: End Tidal CO2 Is a Quantitative Measure of Cardiac Arrest. Pacing and Clinical Electrophysiology 2003; 26: Olasveengen TM, Sunde K, Brunborg C, Thowsen J, Steen PA, Wik L: Intravenous Drug Administration During Out-of-Hospital Cardiac Arrest: A Randomized Trial. JAMA: The Journal of the American Medical Association 2009; 302: Deakin CD, Nolan JP, Soar J, Sunde K, Koster RW, Smith GB, Perkins GD: European Resuscitation Council Guidelines for Resuscitation 2010 Section 4. Adult advanced life support. Resuscitation 2010; 81: Nolan JP, Soar J: Airway techniques and ventilation strategies. Curr.Opin.Crit Care 2008; 14: Grmec S, Mally S: Prehospital determination of tracheal tube placement in severe head injury. Emerg Med J 2004; 21: Price S, Uddin S, Quinn T: Echocardiography in cardiac arrest. Curr.Opin.Crit Care 2010; 16: Nolan JP, Neumar RW, Adrie C, Aibiki M, Berg RA, Bottiger BW, Callaway C, Clark RS, Geocadin RG, Jauch EC, Kern KB, Laurent I, Longstreth WT, Merchant RM, Morley P, Morrison LJ, Nadkarni V, Peberdy MA, Rivers EP, Rodriguez- Nunez A, Sellke FW, Spaulding C, Sunde K, Hoek TV: Post-cardiac arrest syndrome: epidemiology, pathophysiology, treatment, and prognostication. A Scientific Statement from the International Liaison Committee on Resuscitation; the American Heart Association Emergency Cardiovascular Care Committee; the Council on Cardiovascular Surgery and Anesthesia; the Council on Cardiopulmonary, Perioperative, and Critical Care; the Council on Clinical Cardiology; the Council on Stroke. Resuscitation 2008; 79: Laver S, Farrow C, Turner D, Nolan J: Mode of death after admission to an intensive care unit following cardiac arrest. Intensive Care Medicine 2004; 30: Ruiz-Bail+ęn, Manuel, Hoyos, Eduardo Aguayo de, Ruiz-Navarro, Silvia, D+şaz-Castellanos, Miguel +üngel, Rucabado-Aguilar, Luis, G+-mez-Jim+ęnez, Francisco Javier, Mart+şnez-Escobar, Sergio, Moreno, Rafael Melgares, and Fierro-Ros+-n, Javier. Reversible myocardial dysfunction after cardiopulmonary resuscitation. Resuscitation 66(2), Adrie C, Laurent I, Monchi M, Cariou A, Dhainaou JF, Spaulding C: Postresuscitation disease after cardiac arrest: a sepsis-like syndrome? Curr.Opin.Crit Care 2004; 10: Kilgannon JH, Jones AE, Shapiro NI, Angelos MG, Milcarek B, Hunter K, Parrillo JE, Trzeciak S: Association Between Arterial Hyperoxia Following Resuscitation From Cardiac Arrest and In-Hospital Mortality. JAMA: The Journal of the American Medical Association 2010; 303: Knafelj R, Radsel P, Ploj T, Noc M: Primary percutaneous coronary intervention and mild induced hypothermia in comatose survivors of ventricular fibrillation with ST-elevation acute myocardial infarction. Resuscitation 2007; 74: Polderman KH, Herold I: Therapeutic hypothermia and controlled normothermia in the intensive care unit: practical considerations, side effects, and cooling methods. Crit Care Med 2009; 37: Finfer S, Chittock DR, Su SY, Blair D, Foster D, Dhingra V, Bellomo R, Cook D, Dodek P, Henderson WR, Hebert PC, Heritier S, Heyland DK, McArthur C, McDonald E, Mitchell I, Myburgh JA, Norton R, Potter J, Robinson BG, Ronco JJ: Intensive versus conventional glucose control in critically ill patients. N Engl J Med 2009; 360:
19 NOVA NAVODILA ZA OŽIVLJANJE OTROK NEW GUIDELINES FOR PEDIATRIC LIFE SUPPORT Mojca Grošelj Grenc, Ivan Vidmar Klinični oddelek za otroško kirurgijo in intenzivno terapijo, Univerzitetni klinični center Ljubljana, Bohoričeva 20, 1525 Ljubljana Izvleček V prispevku so prikazane glavne spremembe smernic za oživljanje otrok Evropskega sveta za reanimacijo, ki so bile sprejete v letu Nove smernice prinašajo spremembe pri oceni znakov življenja, poudarjajo kakovostno masažo srca pri temeljnih postopkih oživljanja in razširjajo uporabo avtomatskega zunanjega defibrilatorja (automated external defibrillator; AED) pri otrocih. Pri dodatnih postopkih oživljanja so glavne novosti pri uporabi tubusov z mešičkom, izvajanju pritiska na krikoidni hrustanec, nadzorovanju delnega tlaka ogljikovega dioksida v izdihanem zraku (pco 2 ), titraciji koncentracije kisika v vdihanem zraku (FiO 2 ) in uvedbi pediatričnih hitro odzivnih ekip (MET; Medical Emergency Team in RRT; Rapid Response Team) na pediatričnih bolnišničnih oddelkih. Abstract New guidelines for pediatric life support published by European Resuscitation Council in 2010 are presented. Major changes in basic life support include recognition of cardiac arrest in children, emphasis of the quality of cardiac compression and extended use of automated external defibrillator (AED) in children. In advanced life support major changes refer to the use of cuffed tracheal tubes, application of cricoid pressure, monitoring of exhaled carbon dioxide, titration of inspired oxygen and implementation of a rapid response systems in pediatric in-patient settings. UVOD Novosti v smernicah za oživljanje otrok, ki jih je pediatrična skupina pri ILCOR (International Liasion Committe on Resuscitation) sprejela v letu 2010, so nadgradnja in sprememba smernic za oživljanje otrok, sprejetih v letih 2000 in Predstavniki Evropskega sveta za reanimacijo (ERC; European Resuscitation Council), katerega uradne smernice veljajo tudi v Sloveniji, aktivno sodelujejo v 5-letnem procesu nastajanja novih smernic od leta 2000 (1, 2). Nove smernice za oživljanje otrok so bile v letu 2010 istočasno objavljene v revijah Resuscitation, Circulation in Pediatrics (3 5). Smernice 2010 prinašajo spremembe pri oceni znakov življenja pri temeljnih postopkih oživljanja in razširjajo uporabo avtomatskega zunanjega defibrilatorja (automated external defibrillator; AED) pri otrocih. Pri dodatnih postopkih oživljanja so glavne novosti pri uporabi tubusov z mešičkom, izvajanju pritiska na krikoidni hrustanec, nadzorovanju delnega tlaka ogljikovega dioksida v izdihanem zraku (pco 2 ), titraciji koncentracije kisika v vdihanem zraku (FiO 2 ) in uvedbi pediatričnih hitro odzivnih ekip (MET; Medical Emergency Team in RRT; Rapid Response Team) na pediatričnih bolnišničnih oddelkih. Novost novih smernic so tudi posebej navedeni dodatni postopki oživljanja pri otrocih z boleznimi srca (3, 6). PEDIATRIČNE HITRO ODZIVNE EKIPE Uvedba pediatričnih MET in RRT dokazano zmanjša število zastojev srca in dihanja ter znotrajbolnišnično umrljivost (7), zato se priporoča uvedba takšnih ekip na bolnišničnih pediatričnih oddelkih (3, 8). TEMELJNI POSTOPKI OŽIVLJANJA Algoritem pediatričnih temeljnih postopkov oživljanja (slika 1) in ukrepi ob sumu na zaporo dihalne poti s tujkom ostajajo enaki. Podobno kot pri odraslih, pa se opušča tipanje srčnega utripa tudi pri otrocih. Ugotovljeno je namreč, da je tipanje utripa pri otrocih nezanesljivo celo takrat, kadar ga tipajo zdravniki in medicinske sestre (9, 10). Zato se tudi pri zdravstvenem osebju poudarja iskanje znakov cirkulacije (premikanje, dihanje in kašljanje), tipanje utripa pa se lahko opusti. Razmerje stisov prsnega koša in vpihov ostaja pri otrocih 15:2, kadar oživlja zdravstveno osebje (laiki 30:2). Razmerje 15:2 se je v živalskih in simulacijskih študijah izkazalo za najučinkovitejše. Kadar oživlja le en reševalec, se lahko odloči tudi za razmerje 30:2, če ne dosega zadostnega števila stisov prsnega koša. Novost je tudi hitrost masaže srca: najučinkovitejša hitrost je od 100 do 120 stisov v minuti. Pri tem rok oz. prstov ne odmikamo od prsnega koša. Zaželena globina pritiska med masažo srca je vsaj tretjina prsnega koša (to je 4 cm pri dojenčkih do 1 leta in 5 cm pri otrocih). Nove smernice tako prinašajo poseben poudarek na kakovosti masaže srca; masaža se izvaja hitreje, močneje, učinkoviteje, s čim krajšimi prekinitvami med npr. defibrilacijo (3). Temeljni postopki oživljanja otrok NEODZIVEN? Pokličite na pomoč Odprite dihalno pot NE DIHA NORMALNO? 5 vpihov BREZ ZNAKOV ŽIVLJENJA? 15 stisov prsnega koša 2 vpiha 15 stisov Slika 1. Algoritem temeljnih postopkov oživljanja otrok za poklicne reševalce. UPORABA AVTOMATSKEGA ZUNANJEGA DEFIBRILATORJA Uporaba AED je varna pri otrocih, starejših od 1 leta. AED pri otrocih uporabimo po prvi minuti izvajanja TPO (11). Če ima AED pediatrično prilagoditev z manjšim odmerkom energije ali pediatrične elektrode, jih uporabimo pri otrocih, mlajših od 8 let, sicer uporabimo običajni odrasli odmerek. Pri zastoju srca pri dojenčkih sta VF oz. VT brez pulza redki, zato oživljanje temelji na dobri izvedbi TPO. Ker 36 37
20 pa poročajo o uspešni uporabi AED za defibrilacijo dojenčkov z VF ali VT brez pulza, se AED lahko uporabi tudi pri dojenčkih brez znakov življenja v primeru ugotovljene VF ali VT brez pulza, kadar ročni defibrilator ni na voljo. Če ima AED pediatrično prilagoditev, jo uporabimo.(6) DIHALNA POT IN DIHANJE Supraglotični pripomočki (laringealna maska, I-gel) so varni pri otrocih in so še posebej uporabni, kadar predihavanje z masko in dihalnim balonom ni uspešno. Uporabljajo jih lahko osebe, ki so izurjene za njihovo uporabo (3)! Študije so pokazale, da so tubusi z mešičkom varni pri dojenčkih in otrocih (12). Posebej so uporabni pri nizki pljučni podajnosti, visokem uporu v dihalnih poteh in pri velikem puščanju zraka v grlu (6). Če uporabimo tubus z mešičkom, bomo verjetneje tudi uspešnejši že v prvem poskusu pri izbiri prave velikosti tubusa v primerjavi s tubusi brez mešička (6). Pri novorojenčkih se jih pri oživljanju zaenkrat ne uporablja. Nove smernice prinašajo tudi natančna splošna priporočila za določitev velikosti tubusa (Tabela 1). Načeloma velja, da izberemo tubus z mešičkom za 0,5 številke manjši od tubusa brez mešička (3). Tabela 1. Priporočila za velikost tubusa z mešičkom in brez njega pri otrocih (notranji premer je v mm). Tubus brez mešička Tubus z mešičkom Nedonošeni novorojenčki Gestacijska starost v tednih/10 Se ne uporablja Donošeni novorojenčki 3,5 Se običajno ne uporablja Dojenčki 3,5 4,0 3,0 3,5 Otroci 1 2 let 4,0 4,5 3,5 4,0 Otroci >2 leti Leta/4 + 4 Leta/4 + 3,5 Učinkovitost in varnost pritiska na krikoidni hrustanec nista dokazani. Pritisk na krikoidni hrustanec sicer lahko prepreči ali zmanjša zatekanje želodčne vsebine, vendar lahko tudi otežuje laringkoskopijo in intubacijo, zato velja, da se le ta lahko opusti kadar moti intubacijo oz. oksigenacijo (3, 6). Nadzorovanje pco 2 v izdihanem zraku je zaželeno tako za potrditev uspešne intubacije, kot za nadzorovanje kakovosti in uspešnosti oživljanja in ventilacije. pco 2 v izdihanem zraku se za enkrat še ni izkazal kot napovednik izhoda oživljanja pri otrocih oz. kot merilo za prenehanje oživljanja, zato ga v ta namen ne uporabljamo. Nadzorovanje pco 2 lahko uporabljamo pri otrocih, težjih od 2 kg, tako v zunajbolnišničnih enotah kot tudi znotraj bolnišnic in med transportom (3, 6). Največja sprememba novih smernic je prilagajanje FiO 2 po uspešnem oživljanju, zaradi toksičnosti kisika. Med oživljanjem dovajamo kisik v največji možni koncentraciji (FiO 2 1,0), po uspešni povrnitvi cirkulacije pa FiO 2 prilagodimo, da dosežemo saturacijo O %. Med oživljanjem se izogibamo hiperventilaciji, ki povzroča zvišan intratorakalni tlak in zmanjša cerebralno in koronarno prekrvitev. Po uspešni trahealni intubaciji, otroka med oživljanjem predihavamo na minuto. Po uspešni povrnitvi cirkulacije zvišamo frekvenco predihavanja na na minuto (3). CIRKULACIJA Spremembe dodatnih postopkov oživljanja pri cirkulaciji v novih smernicah sledijo spremembam pri odraslih. Največja sprememba je izvajanje masaže srca med polnjenjem defibrilatorja. Pri tem je obvezna uporaba zaščitnih rokavic iz lateksa. Ker so anatomske razmere pri otroku zahtevnejše kot pri odraslem (manjši prsni koš), smernice priporočajo uporabo samolepilnih defibrilacijskih elektrod oz. gelnih nalepk, kadar uporabljamo ročke defibrilatorja. Če uporabljamo samolepilne elektrode, lažje izvajamo samo masažo srca med polnjenjem elektrod defibrilatorja. Izbrana energija za defibrilacijo je pri otroku 4 J/kg telesne teže za vse šoke (t.j. aplikacije električnega toka), kar je posebnost smernic ERC. Energija je zaradi lažje zapomljivosti enaka za vse šoke (t.j. za prvi in vse nadaljnje šoke), ugotovljeno pa je tudi, da so pri otrocih varne tudi večje energije do 9 J/kg telesne teže. Kot pri odraslih tudi pri otrocih po tretji neuspešni defibrilaciji sledi adrenalin in amjodaron. Adrenalin nato dajemo po vsakem drugem šoku. Amjodaron pa se obvezno ponovi še po peti defibrilaciji v primeru vztrajne ventrikularne fibrilacije ali ventrikularne tahikardije brez pulza (3, 6). Intraosalna venska pot je zaželena alternativna pot za dajanje zdravil, kadar nismo uspešni pri nastavljanju periferne venske poti. Intratrahealna pot se zaradi nepredvidljivega učinka zdravil opušča, ni pa povsem odsvetovana (3). UKREPI PO OŽIVLJANJU Po uspešnem oživljanju zagotavljamo primerno oksigenacijo (saturacija O 2 med 94% in 98%), normokapnijo, nadzorujemo telesno temperaturo otroka in skrbimo za normoglikemijo. Otroka po uspešnem oživljanju ne segrevamo aktivno, če centralna telesna temperatura ne pade pod 32 C. Izkazalo se je, da je blaga hipotermija koristna in varna pri odraslih in novorojenčkih. Zaenkrat ni dovolj podatkov o uporabi hipotermije za otroke, ki po uspešnem oživljanju ostanejo nezavestni, vendar jim hipotermija najverjetneje koristi, zato jih vsaj 24 ur ohlajamo na 32 34º C. Po oživljanju se izogibamo tako dolgotrajni hiperglikemiji kot tudi hipoglikemiji, saj obe poslabšata izhod zdravljenja. Zaželena mejna zgornja koncentracija glukoze po oživljanju pri otrocih, za razliko od odraslih, ni opredeljena (3, 6). PRISOTNOST STARŠEV MED OŽIVLJANJEM Starši oz. družinski člani, ki so prisotni med oživljanjem, lažje sprejmejo in prebolijo morebitno smrt otroka. Prisotnost staršev med oživljanjem je koristna za proces žalovanja in večinoma ni moteča za člane ekipe, ki otroka oživlja (13, 14). Zaželeno pa je, da je v ekipi oseba, ki je med oživljanjem staršem na voljo za pojasnila in oporo in hkrati pazi, da prisotnost staršev ne moti samega oživljanja. Odločitev o prenehanju oživljanja vedno sprejme ekipa, ki oživlja in se je ne prelaga na starše (3, 6). ZAKLJUČEK Smernice, sprejete leta 2010, na prvi pogled ne prinašajo velikih sprememb, vendar pa posegajo na področja, ki lahko bistveno vplivajo na kvaliteto preživetja otrok, ki potrebujejo oživljanje. To velja zlasti za poudarjanje kakovostno izvedene masaže srca in za oskrbo po oživljanju (hipotermija in titracija FiO 2 ). LITERATURA 1. Nolan JP, Soar J, Zideman DA, Biarent D, Bossaert LL, Deakin C, et al; ERC Guidelines Writing Group. European Resuscitation Council Guidelines for Resuscitation 2010 Section 1. Executive summary. Resuscitation 2010; 81: Nolan JP, Hazinski MF, Billi JE, Boettiger BW, Bossaert L, de Caen AR, et al. Part 1: Executive summary: 2010 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science With Treatment Recommendations. Resuscitation 2010; 81 (Suppl 1): e Biarent D, Bingham R, Eich C, López-Herce J, Maconochie I, Rodríguez-Núñez A, Rajka T, et al. European Resuscitation Council Guidelines for Resuscitation 2010 Section 6. Paediatric life support. Resuscitation 2010; 81: Kleinman ME, de Caen AR, Chameides L, Atkins DL, Berg RA, Berg MD, et al; Pediatric Basic and Advanced Life Support Chapter Collaborators. Part 10: Pediatric basic and advanced life support: 2010 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science With Treatment Recommendations. Circulation 2010; 122 (16 Suppl 2): S Kleinman ME, de Caen AR, Chameides L, Atkins DL, Berg RA, Berg MD, et al; Pediatric Basic and Advanced Life Support Chapter Collaborators. Pediatric basic and advanced life support: 2010 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science with Treatment Recommendations. Pediatrics. 2010; 126: e de Caen AR, Kleinman ME, Chameides L, Atkins DL, Berg RA, Berg MD, et al; Paediatric Basic and Advanced Life Support Chapter Collaborators.Part 10: Paediatric basic and advanced life support: 2010 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science with Treatment Recommendations.Resuscitation 2010; 81 (Suppl 1): e Tibballs J, Kinney S. Reduction of hospital mortality and of preventable cardiac arrest and death on introduction of a pediatric medical emergency team. Pediatr Crit Care Med 2009; 10: Vidmar I. Nov pristop k oživljanju kako ga preprečiti. In: Vidmar I, Grosek S, eds. Kritično bolan in poškodovan otrok razpoznava, zdravljenje in prevoz. Ljubljana: Formatisk 2011; p Tibballs J, Russell P. Reliability of pulse palpation by healthcare personnel to diagnose paediatric cardiac arrest. Resuscitation 2009; 80: Tibballs J, Weeranatna C. The influence of time on the accuracy of healthcare personnel to diagnose paediatric cardiac arrest by pulse palpation. Resuscitation 2010; 81:
21 11. Anon. Defibrilation and cardioversion. In: Biarent D, Bingham R, Alouini S, Burda G, Filipovic B, Van de Voorde P, eds. European Pediatric life support. Course manual. 4th ed. Edgem: ERC; p Weiss M, Dullenkopf A, Fischer JE, Keller C, Gerber AC; European Paediatric Endotracheal Intubation Study Group. Prospective randomized controlled multi-centre trial of cuffed or uncuffed endotracheal tubes in small children. Br J Anaesth 2009; 103: Dudley NC, Hansen KW, Furnival RA, Donaldson AE, Van Wagenen KL, Scaife ER. The effect of family presence on the efficiency of pediatric trauma resuscitations. Ann Emerg Med 2009; 53: Tinsley C, Hill JB, Shah J, et al. Experience of families during cardiopulmonary resuscitation in a pediatric intensive care unit. Pediatrics 2008; 122: e OŽIVLJANJE NOVOROJENČKA NEONATAL RESUSCITATION Peter Najdenov Pediatrični oddelek, Splošna bolnišnica Jesenice, Titova cesta 112, 4270 Jesenice Izvleček Večina novorojencev ob porodu ne potrebuje pomoči, saj je imajo zelo učinkovite fiziološke mehanizme stabilizacije. Največ ukrepov je potrebnih za preprečevanje izgube toplote. Pri majhnem številu novorojencev, pa porod predstavlja velik stres in so zato potrebni dodatni postopki oživljanja. Več zapletov in potrebe po oživljanju lahko pričakujemo nedonošenih novorojencih, zlasti rojenih pod 30 tedni gestacije. Ocena otrokovega stanja je pomembna za nadaljnjo obravnavo. Dihanje, srčni utrip, tonus, barva in odgovor na taktilne dražljaje so znaki s katerimi opredelimo otrokovo stanje. Otrok, ki je bled, ne diha, je ohlapen in brez srčnega utripa potrebuje oskrbo dihalne poti, pasivno predihovanje in cirkulatorno podporo. Zdravila se uporabljajo redko in s točno določeno indikacijo. Abstract Most babies born at term need no resuscitation and they can usually stabilise themselves during the transition from placental to pulmonary respiration very effectively. Provided attention is paid to preventing heat loss. Some babies can suffer stress or insults during labour and will need aditional resucitation procedures. Resuscitation is more frequent at preterm babies, particularly those born below 30 weeks gestation. Inital assesment is vital for recognition of severly compromised infant. Breathing, heart rate, tone, color and response to tactile stimulations are major determinats of infant status. Pale, apnoeic, floppy and pulseles infant needs airway control, passive ventilation and circulatory support. Drugs are seldom used and thereafter indications should be strictly followed. UVOD Po različnih študijah je potrebna pomoč ob otroku po porodu v 10% (3), postopki oživljanja pa v 1%(2). Pogosti razlogi za potrebo po oživljanju so zastoj poroda, nedonošenost pod 32 tedni gestacijske starosti, porod v medenični vstavi ali večplodna nosečnost. Ob normalnem poteku poroda so prisotne kratkotrajne motnje oksigenacije, ki trajajo od sekund. Večina otrok te občasne hipoksije prenese brez težav, nekateri otroci pa po porodu kljub temu potrebujejo pomoč pri vzpostavitvi dihanja. V primeru zastoja poroda in plod v maternici izpostavljen hipoksiji (zaradi različnih vzrokov), bo poskušal dihati, vendar se bo to neučinkovito dihanje zaradi progresivne hipoksije ustavilo. Ta odsotnost dihanja je poznana kot primarna apneja. Srčna akcija je do tega obdobja ostala nespremenjena, vendar zaradi nastajajočega anaerobnega metabolizma kmalu postane upočasnjena. Perfuzija krvi skozi nevitalna področja organizma se zniža, nivo anaerobnih produktov, predvsem laktata pa počasi raste. Zaradi naraščajoče hipoksije se sprožijo dihalni gibi na osnovi spinalnih refleksov. Plod lovi zrak (gasping) in če je to dihanje neučinkovito (plod še v maternici ali v porodnem kanalu), potem nastopi obdobje sekundarne ali terminalne apneje. Srčna akcija se postopoma ustavi in plod umre. Celoten proces traja pri donošenem plodu približno 20 minut.(4) Algoritem oživljanja novorojenčka je sestavljen iz različnih faz: Posušiti, obrisati otroka in preprečiti nadaljnje izgube toplote 40 41
22 Opazovati otroka in ugotoviti potrebo po intervenciji Sprostitev dihalnih poti, predihavanje Zunanja masaža srca Uporaba zdravil (redko) PRIPRAVA Porod je pričakovan dogodek in ga je z redkimi izjemami lahko načrtovati. Potreben je ustrezen prostor, oprema in ustrezno izobraženo osebje. V primeru načrtovanega poroda na domu je priporočljivo, da sta ob porodu prisotni dve strokovni osebi, od katerih mora biti vsaj eden izobražen in izkušen z oživljanjem novorojenčka. V strokovnih ustanovah mora biti prostor namenjen obravnavi novorojenčka čist, topel, suh, svetel. Na razpolago morajo biti vsi pripomočki za oživljanje (za vzpostavitev in vzdrževanje dihalne poti, za predihavanje, za aspiracijo, za vzpostavitev venskega ali arterijskega dostopa, tekočine, zdravila, sredstva za urgentne postopke). Pri vsakem porodu mora biti prisotna vsaj ena oseba, ki je ustrezno izobražena v oživljanju novorojenčka. Znati mora uporabljati dihalno masko, dihalni balon in mora biti vešča zunanje masaže srca. Drugo osebje, ki je vešče v neonatalni intubaciji in izvajanju urgentnih postopkov mora biti dosegljivo v najkrajšem času (1,2,3,4). VZDRŽEVANJE TELESNE TEMPERATURE Novorojenčki so zaradi svoje velikosti in različnega telesnega razmerja bolj izpostavljeni hipotermiji kot so odrasli. Razmerje med površino telesa in telesno maso je v prid večji površini, kar pomeni hitrejše izgubljanje toplote v okolje. Zaščitni sloj je tanjši. Metabolnih/energetskih rezerv je malo. Toplotne izgube so še večje ob dotiku s mrzlimi ali mokrimi predmeti. Hladno okolje predstavlja za otroka stres, kar vodi v metabolno acidozo. Ob porodu so novorojenčki mokri. Potrebno jih je čim hitreje obrisati in odstraniti mokre prevleke, plenice ipd. Posebna pazljivost velja zaščiti glave, ker se tam zgublja do 50% vse toplote. Potrebna je ustrezna temperatura v prostoru. Nagnjenost k nastanku hipotermije je še veliko bolj izražena pri nedonošencih, zlasti pod 28 tednom gestacijske starosti. Take otroke ni potrebno brisati in jih je še mokre potrebno zaviti v plastično vrečko in položiti pod grelec. V primeru pričakovanega poroda otroka s tako nizko gestacijsko starostjo naj bo temperatura zraka v porodni sobi 26 stopinj C. DIHANJE UČINKOVITO DIHANJE,JOK ROŽNAT DOBER TONUS HR>100/min SLIKA 1. Prva ocena. opazovanje novorojenčka SRČNA FREKVENCA BARVA OTROKA NEUČINKOVITO DIHANJE ROŽNAT/BLED NORMALEN ALI ZNIŽAN TONUS HR<100/min TAKTILNA STIMULACIJA NEUČINKOVITO DIHANJE/ APNEA BLEDICA OHLAPNOST NIZKA NEZAZNAVNA SRČNA FREKVENCA BLEDICA PRVA OCENA NOVOROJENCA Postopki brisanja in zaščite otroka pred izgubo toplote hkrati pomenijo dražljaj za otroka. V tem času lahko otroka opazujemo in ocenjujemo njegovo dihanje, srčni utrip in tonus. V primeru pričakovanih težav pokličemo pomoč, ocenjevanje pa redno ponavljamo na 30 sekund. Opazujemo dviganje, spuščanje prsnega koša, simetričnost gibanja, dihalne šume. Ocenjujemo vzorec dihanja: hlastanje za zrakom, ritem, stokanje Srčni utrip ocenjujemo s poslušanjem nad srčno konico. Tipanje popokovnice je nezanesljivo. Barva kože je nezanesljiv pokazatelj oksigenacije. Zdrav novorojenček se bo porodil modre barve z dobrim tonusom, bo začel jokati in bo imel dobro srčno frekvenco že v prvi minuti (srčna frekvenca novorojenčka je med 120 in 150 na minuto). Do konca prve minute bo postal rožnate barve. Nekoliko manj zdrav novorojenček bo ob porodu modre barve, slabšega tonusa, srčna akcija je pod 100 na minuto, dihanje ni učinkovito. Bolan novorojenček bo bele barve, ohlapen, dihanja ne bo, ali pa bo povsem neučinkovito, srčna akcija izrazito počasna, ali pa je ni. SLIKA 2. Oživljanje novorojenčka (slika povzeta po»smernice za oživljanje evropskega sveta za reanimacijo 2010«)
23 Zdrav novorojenec ne potrebuje dodatne oskrbe. Treba ga je obrisati, osušiti in gre k mami. Novorojence iz druge skupine ravno tako obrišemo in osušimo, potrebna pa je še dodatna taktilna stimulacija, nadihavanje preko maske in /ali zunanja srčna masaža. Bolni novorojenci potrebujejo vse temeljne in dodatne postopke oživljanja. OŽIVLJANJE NOVOROJENČKA Novorojenčka pričnemo oživljati, če ugotovimo, da ne diha in nima zadostne srčnega utripa (manjši kot 100 min). Osnova uspešnega oživljanja je dobra sprostitev dihalnih poti in predihavanje. V času postopka je večkrat potrebno ponoviti oceno stanja otroka. Treba je pomisliti oz se vprašati ali potrebujemo dodatno pomoč drugega strokovnjaka. Pomembno je ves čas o samih postopkih in dejanjih obveščati starše otroka. Dihalna pot: Otroka položimo na hrbet. Glava mora biti v nevtralnem položaju. To lahko dosežemo tudi, če mu podložimo pod hrbet brisačo ali plenice v debelini do 2cm. Če je v ustih veliko tekočin (kri, plodovnica), potem le to aspiriramo. Pri tem postopku je potrebno paziti, da aspiriramo le ob neposredni vidni kontroli. Aspiracija ne sme biti groba, da ne stimuliramo refleksov glasilk in vagusa. Aspiracijski podtlak ne sme presegati kpa (-100mmhg). Umetno dihanje: Če kljub sprostitvi dihalnih poti otrok ne zadiha je potrebno dodatno predihovanje. Prvi vpihi naj trajajo 2-3 sekunde, saj naj bi to pomagalo pri razpetju pljuč. Pri donošenih novorojencih začnemo predihovati s sobnim zrakom. Znak uspešnega predihovanja je porast srčne frekvence. Če se frekvenca srčnega utripa poviša, novorojenček pa ne diha zadostno, ga predihavamo s frekvenco 30 vpihov /min. Zunanja srčna masaža: Uspešno predihovanje je nujno za učinkovito zunanjo masažo srca. S postopki masaže pričnemo kadar je srčna frekvenca manj kot 60/min. Masiramo s dvemi prsti na prsnici tik pod navidezno črto, ki povezuje obe bradavici. Najbolj učinkovit način je, če lahko z rokami objamemo prsni koš novorojenca, s obema palcema pa izvajamo stise na prsnico. Med stisom se mora prsni koš ugrezniti za tretjino svoje višine, nato se mora vrniti v prvoten položaj. Razmerje med vpihi in stisi na prsnico mora biti 1:3. Doseči moramo 90 stisov in 30 vpihov v eni minuti. Vsakih 30 sekund preverimo stanje. Z zunanjo srčno masažo prenehamo, ko se srčna frekvenca dvigne nad 60 utripov v minuti. Zdravila pri oživljanju novorojenčka redko uporabljamo. V poštev pridejo kadar ima novorojenec kljub zadovoljivem predihavanju in učinkoviti zunanji srčni masaži frekvenco srčnega utripa pod 60 utripov na minuto. Najbolj učinkovita je aplikacija zdravil preko katetra v popkovni veni. Adrenalin se uporablja v odmerku je mikro-gramov/kg tt i.v. Dajanje zdravila v sapnik ni priporočljivo, če pa se ga kljub tem uporabi je treba odmerek potrojiti. Bikarbonat v odmerku 1-2 mmol bikarbonata / kg tt se uporablja le ob dolgotrajnem oživljanju. Pogoj za uporabo zdravila je dobra oksigenacija. Tekočine se uporabljajo kadar je postavljen klinični sum na krvavitev ali pa je novorojenček v šoku. Uporabljamo kristaloide v odmerku 10 ml/kg tt. Če bi potrebovali nadomestek krvi, mora bit ta obsevana, filtrirana skupine O, Rh negativna. O prenehanju oživljanja razmišljamo, kadar je srčni utrip nezaznaven in ostane nezaznaven 10 minut. Ob prisotnosti srčnega utripa (pod 60/min) in učinkovitih postopkih oživljanja je odločitev o prekinitvi nejasna. Ob uporabi adrenalina je intravenozni odmerek mcg/ kg. Intratrahealna uporaba ni priporočena, če pa že, potem je treba ta odmerek potrojiti: mcg/ kg Ob klinični potrditvi je priporočena tudi uporaba indikatorjev CO2 v izdihanem zraku za potrditev pravilne intubacije Pri donošenih ali skoraj donošenih novorojenčkih z blago ali zmerno obliko hipoksično-ishemične encefalopatije je priporočena uporaba terapevtske hipotermije. ZAKLJUČEK Oživljanje novorojenca je redek, pa kljub temu zelo stresen dogodek. Potrebne so predhodne priprave, dobro izobražena, utečena ekipa in ustrezni pripomočki. Algoritem oživljanja je priporočeno vodilo zaporednim postopkom. Uspeh je največkrat odvisen od samega vzroka dihalne ali srčne odpovedi. LITERATURA 1. Nelson N. Physiology of transition. In: Avery G, Fletcher M, MacDonald M, eds. Neonataology: Pathophysiology and Management of the Newborn. 4th ed. Philadelphia Penn: JB Lippincott; Jerry P. Nolana,, Jasmeet Soarb, David A. Zidemanc, Dominique Biarentd, Leo L. Bossaerte, Charles Deakinf, Rudolph W. Kosterg, Jonathan Wyllieh, Bernd Böttigeri, on behalf of the ERC Guidelines Writing Group: European Resuscitation Council Guidelines for Resuscitation Resuscitation 81 (2010) Robin L Bissinger. Nenoatal resescitation.maj 2011, dosegljivo na www. Emedicine.com 4. Resucitation council UK Dosegljivo na: www. Resus.org.uk POMEMBNE NOVOSTI V SMERNICAH 2010 Pri zdravih donošenih novorojencih naj se popkovnica pretisne po eni minuti. Pri ogroženih otrocih imajo prednost postopki oživljanja. Za donošene novorojence se pri oživljanju uporablja zrak. Če kljub uspešni in učinkoviti ventilaciji ne dosežemo zadovoljive oksigenacije (uporaba pulznega oksimetra), potem se uporablja mešanico z višjo vsebnostjo kisika. Pri nedonošenčkih naj se uporablja mešanica kisika in zraka. Vodilo naj bo pulzna oksimetrija. in Nedonošenčki z manj kot 28 tednov gestacijske starosti naj se še mokri zavijejo v plastično vrečko in položijo pod grelec. Priporočena temperatura v porodni sobi je 26 st. C. Poskus aspiracije mekonijske plodovnice ob porodu glavice ni več priporočen Razmerje stisov in vdihov pri oživljanju ostaja 3:
24 VLOGA UZ PRI OŽIVLJANJU ECHOCARDIOGRAPHY IN CARDIAC ARREST Hugon Možina Internistična prva pomoč, Interna klinika, Urgentni blok UKC Ljubljana, Zaloška 7, 1525 Ljubljana Izvleček Z napredkom tehnologije in zmanjševanjem UZ aparatov se je uporaba UZ med oživljanjem preselila tudi izven bolnišnic. Že v smernicah za oživljanje iz leta 2005 postane izključevanje potencialno reverzibilnih vzrokov za srčni zastoj obvezen del algoritma nadaljevalnih postopkov oživljanja. Potencialna učinkovitost uporabe UZ med oživljanjem uvrščena na seznam najpomembnejših sprememb v novih smernicah za dodatne postopke oživljanja iz leta Prisotna je zaskrbljenost, da bi uporaba UZ podaljšala obdobja brez masaže srca, zato v novih smernicah poudarjajo pomen dobre usposobljenosti. Abstract The advances in technology and subsequent minimisation of the ultrasound devices have increased the use of echo examination in hospital and prehospital CPR. The 2005 resuscitation guidelines already recommended identifying and treating correctable causes of cardiopulmonary arrest. The potential role of ultrasound imaging during advanced life support is reognised as one of most important changes in the 2010 guidelines. The integration of ultrasound into advanced life support requires considerable training if interruptions to chest compressions are to be minimised. UVOD Zadnji dve desetletji pomen ultrazvoka in z njim usmerjenega zdravljenja pri kritično bolnem nezadržno narašča. Tako kot v svetu, si je tudi pri nas ultrazvok srca ob bolniški postelji v 90-ih letih prejšnjega stoletja pridobil pomembno vlogo na področju intenzivne medicine v obdobju pred, med in po oživljanju (1, 2, 3). Zaradi velikosti in neokretnosti UZ aparatov smo UZ le občasno, nato pa vse bolj redno, prepeljali tudi eno nadstropje nižje na urgenco, da bi izključili potencialno reverzibilna stanja pri srčnem zastoju in opravili pregled srca in hemodinamsko oceno po uspešnem oživljanju (4, 5). UZ PRI OŽIVLJANJU Logično je bilo pričakovati, da bo uporaba take metode, ki je popeljala naš trud iz obdobja oživljanja na slepo, pomenila tudi razliko pri preživetju. Z napredkom tehnologije in zmanjševanjem UZ aparatov se je uporaba UZ med oživljanjem preselila tudi izven bolnišnic. Že v smernicah za oživljanje iz leta 2005 postane izključevanje potencialno reverzibilnih vzrokov za srčni zastoj obvezen del algoritma nadaljevalnih postopkov oživljanja (6). Na ta način se je dodatno utrdila pot UZ (zlasti UZ srca) proti bolniku v srčnem zastoju. Tako nastajajo vse jasnejši protokoli o načinu in trenutku izvajanja UZ srca med oživljanjem pri srčnem zastoju (7, 8). Čeprav do sedaj še nobena študija ni dokazala povezave med uporabo UZ pri oživljanju in izboljšanjem preživetja (9), je popolnoma jasno, da pri bolniku s srčnim zastojem ne bi mogli izvajati specifičnega zdravljenja, brez dokaza potencialno reverzibilnega vzroka (npr. tamponade, pljučne embolije, pseudo PEA, pnevmotoraks...). Na ta način se pri posameznih bolnikih povečajo možnosti za preživetje (8, 10, 11, 12). Prav zaradi tega je potencialna učinkovitost uporabe UZ med oživljanjem uvrščena na seznam najpomembnejših sprememb v novih smernicah za dodatne postopke oživljanja iz leta 2010 (9). Seveda pa obstaja zaskrbljenost, da bi uporaba UZ podaljšala obdobja brez masaže srca, zato v novih smernicah poudarjajo pomen dobre usposobljenosti tistih, ki to metodo med oživljanjem izvajajo. Za oceno srca predlagajo subkostalno (subksifoidno) okno in pa časovno okno 10s med pavzo, ki je potrebna za oceno ritma (9). Vsekakor pa UZ pregled, bolj ali manj uspešno, lahko izvajamo tudi med masažo srca. Takrat lahko pregledamo zlasti druga področja (krvavitev v trebuh, aorta, spodnja votla vena, hematotoraks, pnevmotoraks), česar pa v smernicah ne omenjajo. Vztrajna nepremičnost srčne mišice med oživljanjem napoveduje slab izhod (12, 13). ZAKLJUČEK Z novimi smernicami iz leta 2010 je UZ potrdil svoje pomembno mesto v algoritmu dodatnih postopkov oživljanja. Zaskrbljenost, da bi uporaba UZ podaljšala obdobja brez masaže srca je utemeljena samo takrat, ko izvajalec ni dovolj usposobljen in ko tim ni dobro seznanjen s časovnim oknom v katerem se UZ lahko izvaja. Zaradi tega so tako pomembna redna izobraževanja na področju urgentnega UZ, dodatno seznanjanje timov s potekom preiskave. LITERATURA 1. Štajer D, Možina H, Noč M, Rode P. Correlation between QTc interval duration and left ventricular systolic dysfunction in patients with acute myocardial infarction. J Electrocardiol 1993; 26: Krivec B, Voga G, Zuran I, Skale R, Pareznik R, Podbregar M, et al. Diagnosis and treatment of shock due to massive pulmonary embolism: approach with transesophageal echocardiography and intrapulmonary trombolysis. Chest 1997;112(5): Štajer D. Ocena hemodinamskega stanja bolnika z ultrazvočno preiskavo srca. V: Kremžar B, ed. Šola intenzivne medicine. Slovensko združenje za intenzivno medicino, Ljubljana 1998, str Štajer D. Ultrazvočna preiskava srca pri diferencialni diagnostiki v urgentni ambulanti in na intenzivnem oddelku. V: Bručan A, Gričar M, eds. Zbornik Urgentna medicina izbrana poglavja 5. Slovensko združenje za urgentno medicino, Ljubljana 1999, str Štajer D, Možina H. Ultrazvočna preiskava srca pri oživljanju V: Bručan A, Gričar M, eds. Zbornik Urgentna medicina izbrana poglavja 6. Slovensko združenje za urgentno medicino, Ljubljana 2000, str Nolan JP, Deakin CD, Soar J, et al: European Resuscitation Council guidelines for resusci- tation 2005: Section 4. Adult advanced life support. Resuscitation 2005; 67: S39 S Breitkreutz R; Walcher F, Seeger FH. Focused echocardiographic evaluation in resuscitation management: Concept of an advanced life support conformed algorithm. Crit Care Med 2007; 35: S150 S Price S, Uddin S, Quinn T. Echocardiography in cardiac arrest. Curr Opin Crit Care 2010; 16: J.P. Nolan et al. European Resuscitation Council Guidelines for Resuscitation 2010 Section 1. Executive summary. Resuscitation 2010; 81: Comess KA, DeRook FA, Russell ML, Tognazzi-Evans TA, Beach KW. The incidence of pulmonary embolism in unexplained sudden cardiac arrest with pulseless electrical activity. Am J Med 2000;109: Niendorff DF, Rassias AJ, Palac R, Beach ML, Costa S, Greenberg M. Rapid cardiac ultrasound of inpatients suffering PEA arrest performed by nonexpert sonographers. Resuscitation 2005;67: Breitkreutz R, Walcher F, Seeger FH. Focused echocardiographic evaluation in resuscitation management: concept of an advanced life support-conformed algorithm. Crit Care Med 2007;35:S Prosen G, Grmec Š, Kupnik D, Križmari_ M, Završnik J, Gazmuri RJ. Focused echocardiography and capnography during resuscitation from pulseless electrical activity after out-of-hospital cardiac arrest. Crit Care 2009; 13: S25- S Salen P, Melniker L, Chooljian C, et al. Does the presence or absence of sonographically identified cardiac activity predict resuscitation outcomes of cardiac arrest patients? Am J Emerg Med 2005;23:
25 MESTO NESREČE, POŠKODOVANEC IN ZDRAVSTVENA OSKRBA NE LE MEDICINSKI, TEMVEČ TUDI KRIMINALISTIČNO-FORENZIČNI PROBLEM SITE OF INJURY, INJURED PATIENT AND MEDICAL CARE NOT ONLY A MEDICAL BUT ALSO A FORENSIC ISSUE 48 49
26 ZDRAVNIK NA KRAJU SUMLJIVEGA DOGODKA MEDICAL DOCTOR AND SUSPICIOUS INCIDENT Borut Štefanič, Jože Balažic Inštitut za sodno medicino, Medicinska fakulteta Univerze v Ljubljani, Korytkova ulica 2, 1000 Ljubljana Izvleček Zdravnik se pogosto sreča s poškodovanimi, zastrupljenimi, zlorabljenimi ali umrlimi žrtvami dogodkov, ki so nejasni, sumljivi ali evidentno posledica kaznivega dejanja. Sreča se tudi z osumljenci oziroma storilci kaznivih dejanj. To srečanje poteka na dveh ravneh. Na prvi ravni nastopa kot oseba, ki je bila pozvana, da nudi medicinsko pomoč ali opravi mrliški pregled, na drugi ravni pa v vlogi izvedenca kot član preiskovalne ekipe na krajevnem ogledu v primerih smrti, ko obstaja sum, da je smrt nastopila kot posledica ali v zvezi s kaznivim dejanjem. V članku skušamo orisati smernice za delo zdravnika v primeru sumljivega dogodka, tako na prvi kot na drugi ravni, ter opozoriti na možne napake, ki lahko otežijo preiskavo ali celo onemogočijo uspešno rešitev primera. Abstract Doctors often encounter injured, poisoned, abused or dead victims of obscure or suspicious incidents or of incidents which are evidently the result of a criminal offence. They also encounter the suspects or the offenders. For the doctors these encounters involve two levels: on the first level they are called to provide medical services or to determine the cause and the time of death; on the second level they play the role of a medical legal expert on the scene of suspicious death investigation. In this article we attempt to describe the guidelines the doctors should follow on both the above levels - in case of a suspicious incident. We also wish to point out the possible mistakes and errors which can make the investigation difficult or even prevent the case from being successfully solved. UVOD Tudi zaradi obilice televizijskih oddaj, ki so naredile kriminalno fantazijski žanr popularen in profitabilen, je forenzična znanost postala dobro znana (7). Številni ljudje poznajo osnovne principe forenzične znanosti in veščine, kljub temu pa mnogi ne poznajo dejanskega obsega dela, napora preiskovalcev in detajlov, ki vodijo k rešitvi nekega kaznivega dejanja oziroma zločina, lahko zgolj na podlagi sledi ali namigov. Televizijske oddaje ne pokažejo garaškega in dolgotrajnega dela, ki je pogosto potrebno za rešitev zadeve, pogosto pa kažejo tudi izkrivljen pogled na to, kaj se na kraju dogodka dejansko dogaja. Na televiziji je večina primerov rešenih, ker glavni junak pač ne more ne uspeti, v realnosti pa ostajajo tudi nerešeni problemi. K temu, da bo neka zadeva rešena uspešno, lahko prispeva marsikdo, ki se v takšni ali drugačni vlogi znajde na kraju nekega dogodka; še bolj pomembno pa lahko marsikdo vpliva na to, da ostane neka zadeva nerešena (1, 2, 5). Zdravnik ali drugi zdravstveni delavec je pogosto med prvimi, ki se srečajo z žrtvijo ali storilcem kaznivega dejanja. V kasnejši fazi je zdravnik tudi mrliški oglednik, obducent in sodni izvedenec. Njegova osnovna dolžnost je nuditi strokovno medicinsko pomoč, zavedati pa se mora tudi svoje vloge v preiskavi in možnih pravnih in moralnih posledic v primeru, če svoje vloge ne bo odigral korektno (1). SMERNICE ZA DELO URGENTNEGA ZDRAVNIKA OZIROMA EKIPE SNMP NA KRAJU SUMLJIVE SMRTI Osnovna naloga urgentnega zdravnika, ki je poklican na kraj nekega dogodka je, da bolnemu ali poškodovanemu nudi ustrezno medicinsko pomoč v skladu z veljavno doktrino. Pri tem opravilu ekipa nujne medicinske pomoči seveda ne more upoštevati vseh načel dobre forenzične prakse, saj ima reševanje življenja vse do tedaj, ko je zdravnik ugotovil smrt ali poškodovanca poslal v zdravstveno ustanovo, absolutno prednost pred morebitno kasnejšo preiskavo. V dobro kasnejše preiskave pa vendarle lahko nekaj naredi. Idealno je, če foto dokumentira prizorišče, na kakršnega je naletel, če v zapisniku dokumentira, kakšen je bil položaj morebitne žrtve v času njegovega prihoda in kako je on ta položaj spremenil, ali je žrtev morebiti slekel ali prerezal oblačila, kakšne medicinske posege je opravil. Ko gre za dogodke z več poškodovanimi oziroma mrtvimi, predvsem v primeru prometnih nesreč, mora zabeležiti in policistom posredovati podatke, kje, ali v avtomobilu ali zunaj, se je kdo nahajal, kje v avtomobilu in v katerem avtomobilu. V primeru smrti bi moral dobro opisati mrliške spremembe na truplu, izmeriti rektalno temperaturo in navesti čas, ko jo je izmeril, navesti bi moral tudi, kakšna je bila temperatura okolice. Ko gre za sumljiv dogodek oziroma sumljivo smrt, mora zdravnik v skladu z zakonskimi določili takoj ko ugotovi smrt obvestiti policijo (6,8,9). V takem primeru ne sme na kraju ničesar več spreminjati in trupla ne premikati. Policiste mora počakati na kraju. Ko policisti pridejo, jim mora posredovati podatke, kaj in kako je spremenil prizorišče, česa se je dotikal, kako je spremenil položaj pokojnega oziroma žrtve, kakšne posege je opravil (npr. prerezal vrv, iz žrela odstranil tujek, izklopil električni tok, odprl vrata ali okno, prerezal oblačila, pri prvi pomoči apliciral zdravila, katera in kako. Policistom mora tudi posredovati podatke o ekipi NMP, ki je bila na kraju, po potrebi vključno s podatki o opremi in obutvi ter oblačilih, ki so jih člani ekipe na kraju uporabljali. Tudi če gre za nesrečo ali samomor, ki nimata znakov kaznivega dejanja in gre s kazenskopravnega vidika za dogodek, mora pred prihodom policistov ukreniti vse potrebno, da lahko policisti zavarujejo morebitne dokaze in ovržejo ali potrdijo sum kaznivega dejanja. V primeru smrti mora zdravnik kar najbolj natančno določiti čas smrti (5). Ker je čas smrti mogoče bistveno bolj precizno ugotoviti v krajšem časovnem obdobju po smrti, so ugotovitve zdravnika, ki prvi vidi pokojnega, bistvenega pomena. V kolikor je v nekem dogodku umrlo več ljudi, je za svojce pokojnih lahko bistvenega pomena, katera od žrtev je umrla minuto prej in katera minuto kasneje. Naloge zdravnika, ko je v vlogi mrliškega preglednika - ugotovi oziroma potrdi smrt - pregleda truplo - v kolikor ugotovi kakršnekoli sumljive okoliščine obvesti policijo in ravna po njihovih navodilih, pazi, da ne kontaminira prizorišča - v kolikor na kraj v sestavi ogledne skupine ne bo prišel drugi zdravnik, po prihodu policistov izmeri rektalno temperaturo trupla (v kolikor čas smrti ni jasen), na podlagi posmrtnih sprememb čimbolj natančno ugotovi čas smrti oziroma možen interval časa smrti, če je mogoče, ugotovi vzrok smrti ali odredi sanitarno obdukcijo (v kolikor obdukcije ne odredi preiskovalni sodnik); če obdukcija ni odrejena, na zahtevo policije ali preiskovalnega sodnika opravi odvzem telesnih tekočin (kri, urin) za toksikološko preiskavo; če je truplo neznano, sodeluje v identifikacijskem postopku; zavaruje sledove na truplu (npr. papirnate vrečke na rokah, v kolikor obstaja sum, da je pokojni uporabil strelno orožje; zavarovanje bioloških sledov za nohti, ); v sodelovanju s policisti preišče okolico glede prisotnosti morebitnih zdravil, strupov, alkohola in drugih snovi ter embalaže teh snovi; zagotovi ustreznost prenosa in transporta trupla; sestavi zapisnik o svojih ugotovitvah in drugih pomembnih okoliščinah SMERNICE ZA DELO ZDRAVNIKA V OGLEDNI SKUPINI Pri delu v ogledni skupini se mora zdravnik zavedati, da je le del skupine; slediti mora navodilom vodje ogleda (preiskovalni sodnik ali kriminalist). Pri delu na kraju dogodka mora uporabljati ustrezno zaščitno opremo (obleka, rokavice, zaščita za obutev,maska, ), k truplu pristopiti ko je za to pozvan, ne sme uničevati sledov (hoja po različnih sledovih, prijemanje predmetov v okolici) ali kontaminirati okolice (prstni odtisi, cigaretni ogorki,..). Pri delu mora poskrbeti tudi za lastno varnost in upoštevati zadevna navodila drugih prisotnih (gasilci, pripadniki specialnih enot policije, gorski reševalci, jamarji, rudniški reševalci, ). Svoja čustva mora ločiti od posla. Pripravljen mora biti tudi na to, da mu bodo zaradi kontaminacije kraja morda odvzeti prstni odtisi ali mu bo opravljena molekularno genetska preiskava (DNK). Naloge zdravnika - ugotovi oziroma potrdi smrt - ko potrdi smrt, se umakne in prepusti prizorišče kriminalistični tehniki (foto dokumentiranje, zavarovanje sledov, meritve, skica, ); v kolikor se mu zdi pomembno, tehnikom tudi svetuje oziroma jih opozori na podrobnosti, ki se bodo morda izkazale za pomembne 50 51
27 - dokumentira lego in položaj trupla v prostoru; če je žrtev, več je potrebna še posebna pozornost; zelo pomembno je zabeležiti podatke o morebitnem premikanju žrtev med reševanjem ali po smrti (npr. prometna nesreča vprašanje kdo je bil voznik) - zapiše podatke o temperaturi in drugih značilnostih prostora - v sodelovanju z drugimi forenziki pregleda oblačila in predmete pri truplu; opozori na sledove na površini oblačil, ki se bodo pri premikanju trupla in slačenju lahko izgubili; če je to v interesu preiskave, truplo sleče na kraju in zavaruje oblačila; ne sme se zgoditi, da bi s svojim nestrokovnim ravnanjem zabrisal ali celo uničil pomembne sledove - pregleda truplo; od preiskave in navodil vodje ogleda je odvisno, kako podroben bo pregled trupla na samem kraju - izmeri rektalno temperaturo trupla - na podlagi posmrtnih sprememb čimbolj natančno ugotovi čas smrti oziroma možen interval časa smrti; kljub želji kriminalistov, da bi čas smrti določil»do minute natančno«, se izogiba prenagljenih zaključkov - označi truplo (vznožni listek) - če je mogoče, ugotovi vzrok smrti ali kriminalistu posreduje podatke o domnevnem vzroku smrti - v kolikor ne more ugotoviti vzroka smrti ali obstajajo za to drugi razlogi, sodna obdukcija pa ni odrejena, odredi sanitarno obdukcijo - če obdukcija ni odrejena, na zahtevo policije ali preiskovalnega sodnika opravi odvzem telesnih tekočin (kri, urin) za toksikološko preiskavo; vzorce ustrezno zavaruje in označi ter izroči policistom - preveri identiteto pokojnega; če je truplo neznano, sodeluje v identifikacijskem postopku; posebna pozornost je potrebna, če je žrtev več - zavaruje sledove na truplu (npr. papirnate vrečke na rokah, v kolikor obstaja sum, da je pokojni uporabil strelno orožje; zavarovanje bioloških sledov za nohti, ) - v kolikor je možno si ogleda predmet oziroma sredstvo, ki naj bi povzročilo smrt (avtomobil, lokomotiva, stroj, zanka, topi ali ostri predmet, orožje, strupi, droge ) - v sodelovanju s tehniki preišče okolico glede prisotnosti morebitnih zdravil, strupov, alkohola in drugih snovi ter embalaže teh snovi - zagotovi ustreznost prenosa in transporta trupla (vreča z zadrgo; da ne pride do dodatnih poškodb na truplu in oblačilih, izgube sledov, kontaminacije) - posreduje svoje ugotovitve vodji ogleda, pri tem svoje domneve jasno loči od objektivnih ugotovitev - na kraju fotografira ali se dogovori s tehniki, da mu določene fotografije odstopijo oziroma jih odstopijo obducentu oziroma izvedencu - sestavi zapisnik o svojih ugotovitvah in drugih pomembnih okoliščinah 6. Štefanič B. K vprašanju učinkovitosti krajevnega ogleda glede na današnjo prakso. In: Balažic J, Štefanič B, eds. Ocenjevanje telesnih poškodb 2. memorialni sestanek akademika Janeza Milčinskega; 1996 Dec 3-4; Ljubljana: Inštitut za sodno medicino medicinske fakultete; Jones AM. The Importance of Forensic Medicine Investigators in Solving Crimes. General forensics Guest Blogger Jun Dosegljivo na: 8. Zakon o kazenskem postopku. Ur l RS 8/06 9. Pravilnik o pogojih in načinu opravljanja mrliško pregledne službe Ur l RS 56/93 15/08 RAZPRAVLJANJE Naše mnenje je, da kakovost in strokovnost dela zdravnikov mrliških preglednikov in zdravnikov v ogledniških skupinah v Sloveniji pogosto ne dosega želenih standardov. Pri vsakem krajevnem ogledu bi moral sodelovati zdravnik z ustreznim strokovnim znanjem, torej specialist sodne medicine ali patolog s tovrstnim znanjem in izkušnjami. Urgentni zdravniki oziroma ekipe SNMP lahko, ob minimalnem naporu, predvsem v smislu previdnosti glede kontaminacije prizorišča in dobre dokumentacije, pomembno prispevajo k hitrejšemu, uspešnejšemu in cenejšemu postopku reševanja sumljivih dogodkov. LITERATURA 1. Brinkman B, Madea B, eds. Handbuch gerichtliche Medizin. Berlin: Springer; Knight B. Forensic Pathology. London: Arnold; Madea B. Die Ärztliche Leichenschau. Berlin: Springer; Schmidt U. Sodnomedicinska opravila zdravnika splošne medicine. In: Sodnomedicinska opravila zdravnika splošne medicine. Ljubljana: Inštitut za sodno medicino Medicinske fakultete univerze Edvarda Kardelja, 1980: Jančigaj T. Zdravnik na krajevnem ogledu. In: Sodnomedicinska opravila zdravnika splošne medicine. Ljubljana:Inštitut za sodno medicino Medicinske fakultete univerze Edvarda Kardelja, 1980:
28 ZAVAROVANJE MATERIALNIH DOKAZOV V ZDRAVSTVENIH USTANOVAH SECURING OF THE MATERIAL EVIDENCE AT THE EMERGENCY DEPARTMENT Tina Gros Urgentni kirurški blok, Univerzitetni klinični center Ljubljana, Zaloška 7, 1000 Ljubljana Izvleček Pri preiskovanju prometnih nesreč in kaznivih dejanj je sodelovanje organov pregona in zdravstvenih delavcev nujno. V okviru strokovnega pregleda se opravi zdravniška preiskava in poda ocena alkoholiziranosti, odvzame se tudi vzorec krvi in urina za določitev vsebnosti etanola. Bris iz nožnice ali anusa žrtve posilstva odvzame zdravnik ginekolog, brise rok in ustne sluznice pa kriminalist. Vsi materialni dokazi morajo biti ustrezno shranjeni, da se ne kontaminirajo ali uničijo. Jasno morajo biti tudi označeni (osebni podatki, datum, mesto odvzema). Abstract Cooperation of law enforcement and health care providers is necessary when investigation of traffic accidents and criminal actions is in progress. The examining physician makes an alcohol assesment and a medical examination of the patient the blood and urin samples are also taken during the procedure. The vaginal or anal smear of rape victim is taken by gynecologist but the hand smears and the smears of the bucal mucosa are taken by the criminal investigator. All physical evidence must be properly kept that they can not be contaminated or destroyed. They must be clearly marked (personal data, date, place). UVOD Urgentni oddelek katerekoli bolnišnice je zagotovo eno zadnjih mest, ki jih človek želi obiskati. Še posebej, če ga tja pripeljejo dogodki in okoliščine, ki potrebujejo kriminalistično obravnavo. Po podatkih ameriške forenzične raziskovalke Georgie Paqualone je kar 27% pacientov, ki pomoč poiščejo na urgenci, tako ali drugače udeleženih v kriminalističnih preiskavah. (2010) Sledovi (psihični in materialni) izginjajo, zato je čas pomemben dejavnik pri njihovem odkrivanju in zavarovanju. Čim manj časa mine od nastanka do odkritja kaznivega dejanja, večja je zanesljivost in dokazna moč sledov. Zaradi hitrega razvoja znanosti in tehnike se pomen sledov pri dokazovanju kaznivega dejanja povečuje. (Maver et al, 2004) Nepravilno zavarovanje materialnih dokazov lahko povzroči njihovo uničenje, kontaminacijo ali izgubo. (Konstantinovič, 2011) Danes je v Sloveniji sodelovanje kriminalistov in zaposlenih v urgentni zdravstveni negi več ali manj stvar trenutne potrebe oziroma»križanja poti«obravnave preiskovanca / pacienta, prav pa bi bilo, da združimo strokovne moči in izdelamo enotna navodila za sistematičen pristop in obravnavno udeleženca kriminalistične preiskave / pacienta. STROKOVNI PREGLED V zadnjih letih se v Sloveniji povečuje delež ljudi, ki so udeleženi v cestnem prometu in so pod vplivom mamil ali drugih psihoaktivnih snovi, ki zmanjšujejo njihove sposobnosti za vožnjo oziroma varno udeležbo v cestnem prometu. Problematična pa je v naši družbi zloraba alkohola in drugih psihoaktivnih substanc tudi sicer, ko»uporabniki«niso ravno udeleženci v prometu, se pa vplivi teh snovi odražajo v obnašanju in reakcijah posameznikov, ki marsikdaj privedejo do storitev prekrškov in celo kaznivih dejanj. Policisti in kriminalisti pri preiskovanju prometnih nesreč in kaznivih dejanj potrebujejo tudi strokovne podatke o psihofizičnem stanju udeležencev oziroma žrtev. Pridobijo jih od strokovnjakov na tem področju, zdravnikov. V Ljubljani se strokovni pregledi opravljajo na Inštitutu za sodno medicino, kadar pa so poškodovanci napoteni na oskrbo v Urgentni kirurški blok Univerzitetnega kliničnega centra, pa strokovni pregled opravi zdravnik travmatolog. Le ta opravi zdravniško preiskavo in poda oceno alkoholiziranosti ter zbrane podatke in ugotovitve zabeleži na poseben obrazec «Naročilo za zdravniško preiskavo in odvzem krvi in urina zaradi ugotavljanja vpliva alkohola, mamil in psihoaktivnih zdravil«. Del strokovnega pregleda je tudi odvzem vzorca krvi in urina, ki ga na našem oddelku opravi medicinska sestra po naročilu in pooblastilu zdravnika. Za odvzem krvi in urina v sodnomedicinske namene so na Inštitutu za sodno medicino pripravili poseben komplet, ki vsebuje vse pripomočke, ki so potrebni za odvzem, varno shranjevanje in transport vzorca dokaznega materiala. Komplet je standariziran in se uporablja na območju celotne Republike Slovenije. Krvni oz. urinski vzorec označimo z ustrezno priloženo nalepko z identifikacijsko številko (ne pišemo pacientovih podatkov!), drugo nalepko z isto številko pa nalepimo na označeno mesto na obrazcu. Čez rob odtisnemo žig oddelka, da nalepk ni možno zamenjati. Zabeležimo čas in datum odvzema. Žig oddelka in imenski žig zdravnika, ki je opravil strokovni pregled, odtisnemo na označeno mesto. Zdravnik se na obrazec tudi podpiše. V Urgentnem kirurškem bloku vodimo posebno evidenco odvzemov krvi in urina, zato v ustrezen zvezek vpišemo datum, ime in priimek pacienta ter priimek zdravnika, ki je opravil strokovni pregled. Na koncu se v zvezek podpiše še medicinska sestra, ki je opravila odvzem ter policist, ki s tem tudi potrdi prevzem vzorcev. Eventuelne opombe (npr.: odvzeta samo kri, kri odvzeta v reanimacijskem prostoru, ne dovoli odvzema ipd.) zabeležimo poleg svojega podpisa. Ti podatki se pri nas hranijo 10 let. Odvzem krvi in urina po Odredbi za potrebe policijske preiskave je najpogostejši postopek, pri katerem urgentni oddelki sodelujemo s policisti ali kriminalisti. ZASEG OBLAČIL IN (OSEBNIH) PREDMETOV POŠKODOVANCEV Zaradi narave našega dela na oddelku za težke poškodbe vsakega poškodovanca ob prihodu slečemo do spodnjega perila. Njegovo obleko ter osebne stvari po določenem sistemu ločeno spravimo v posebne vrečke, v nekaterih primerih (zmeden, pod vplivom opojnih substanc ipd.) pa jih tudi natančno popišemo. Izkazalo se je, da v morebitni kriminalistični preiskavi - zasegu oblačil/predmetov, to kasneje zelo olajša delo tako negovalnemu osebju na Urgenci, kot kriminalistom, ki te postopke opravljajo. V primerih, ko preiskava zahteva fotodokumentacijo oblačil, s kriminalisti / policisti sodelujemo tako, da jim ponudimo prostor, v katerem lahko to opravijo že na urgenci in opišemo, kakšne so bile stvari, preden smo poškodbe na njih povzročili mi zaradi nujnosti postopkov (rezanje obleke pri oživljanju ipd.). Trudimo se, da ob odstranjevanju oblačil ne povzročimo dodatnih poškodb le-teh ravno na mestu rane, vboda ali podobnega, ampak režemo ob šivih in z minimalnimi poškodbami materiala. Ker delujemo po načelih individualne obravnave, obleke in osebnih predmetov različnih poškodovancev tudi nikoli ne mešamo med seboj, ampak jih takoj ločeno spravimo in ustrezno označimo. Kadar pri pacientih najdemo strelno orožje, rezila ali druge stvari, ki bi lahko bile predmet kriminalistične preiskave, se jih čimmanj dotikamo. Ustrezno jih zavarujemo (da se dodatno ne kontaminirajo ali da se sami ne poškodujemo) ter shranimo v prozorno plastično vrečko, opremljeno s pacientovimi podatki in takoj obvestimo Policijo. V primerih, ko imajo pacienti rezila, naboje ipd. v telesu in so te stvari odstranjene šele v operacijski dvorani, jih neposredno ob odstranitvi shranijo v primerno embalažo in opremljene s podatki o pacientu in mestu odstranitve takoj pošljejo v Urgentni kirurški blok, od koder obvestimo Policijo. Kirurg, ki je tujke odstranil, njihovo lego in opis tudi zabeleži v operacijskem zapisniku oziroma v izvid poškodovanca. Če zaradi potreb preiskave kriminalisti potrebujejo le vzorec obleke poškodovanca ali njegove predmete, sam postopek in pomembne podatke poškodovancu razloži kriminalist, medicinska sestra pa je pri pogovoru prisotna in poskrbi, da pacient razume podane informacije
29 S strani komuniciranja je pri informiranju predvsem pomembno pacientovo razumevanje informacij (razumevanje jezika, v katerem mu informacije posredujemo, intelektualne sposobnosti, stanje duha) in sposobnost (jasnost) osebja pri posredovanju informacij. (Košir, 2003) ODVZEM SLEDOV IN BRISOV Če je v UKB pripeljan poškodovanec, za katerega nam povedo, da je bil (samo)poškodovan s strelnim orožjem ali to sumimo, poskušamo spodnje dele rok umivati in razkuževati le toliko, kolikor je to nujno potrebno za strokovno opravljanje negovalno-medicinskih postopkov in posegov. Kolikor je le možno, poskusimo te dele zaščititi pred drgnjenjem, brisanjem in podobnimi fizičnimi»posegi«, da lahko kriminalisti ob odvzemu brisa rok dobijo čim kvalitetnejši vzorec za nadaljnje strokovne postopke. V kolikor je potreben odvzem brisa ustne sluznice za določitev DNK, to opravi kriminalist. Medicinska sestra zagotovi primeren (miren) prostor in je pri postopku prisotna. V primeru, da je poškodovanka žrtev posilstva, je v urgentni kirurški ambulanti obravnavana le v smislu poškodb na telesu, ginekološke poškodbe in pregled ter oskrbo le-teh opravijo v urgentni ginekološki ambulanti. Zdravnik - ginekolog se z žrtvijo usmerjeno pogovori in opravi ginekološki pregled, svoje ugotovitve pa v dvojniku zabeleži v»ambulantni protokol v primeru posilstev«. Odvzame tudi bris iz nožnice ali anusa oškodovanke v skladu s pravili ginekološke stroke. Paličico z nekoliko osušenim brisom se nato shrani v namensko škatlico ali kuverto, na katero se napišejo osebni podatki oškodovanke, dan odvzema, mesto, s katerega je bil bris odvzet ter se označi, kateri bris je bil odvzet prvi oziroma drugi. Znanost in tehnika sta na področju forenzičnih preiskav DNK tako napredovali, da je danes mogoče ugotoviti identiteto osebe iz mikrosledov (npr. sledov poljubljanja). V primeru, da zdravnik teh sledov ne najde oz. jih ne išče ali jih nepravilno zavaruje, kar povzroči njihovo razgradnjo in s tem posredno tudi genetskega materiala (DNK), zaradi česar nadaljnje preiskave niso več mogoče, lahko zaradi pomanjkanja dokazov pride do opustitve kazenskega postopka, do oprostitve storilca kaznivega dejanja ali do obsodbe nedolžnega na podlagi drugih, manj zanesljivih dokazov (npr. prepoznava). (Drobnič, 2004) ZAKLJUČEK Za uspešno raziskovanje kaznivih dejanj so podatki, pridobljeni od vpletenih in materialni dokazi, ključnega pomena. Vendar pa je pridobivanje le-teh od klientov, ki jih fizično odpeljejo s kraja dogodka zaradi zdravstvene oskrbe ali so pod vplivom alkohola oz. drugih opojnih snovi in spremenjeni zaradi poškodb za kriminaliste včasih zelo težko delo, saj nimajo strokovnega znanja za poglobljeno oceno psihofizičnega stanja posameznika. V tem segmentu se konkretno preko strokovnega pregleda in postopkov v urgentni zdravstveni negi pokaže nujnost dobrega sodelovanja z zdravnikom in medicinsko sestro, ki z znanjem svoje stroke pomagata pri pridobivanju določenih podatkov. Po drugi strani pa smo tudi zaposleni na urgentnih oddelkih odvisni od policijske / kriminalistične strokovne pomoči predvsem v primerih nasilja, identifikacije neznanih poškodovancev, obveščanja svojcev in takrat, kadar so potrebni posebni ukrepi zaradi okoliščin pri oskrbi poškodovanca (npr. pri sebi ima strelno orožje, ki ga je potrebno varno odstraniti in shraniti ipd.). LITERATURA 1. Drobnič K. Priporočila za zavarovanje bioloških sledi pri kaznivih dejanjih zoper spolno nedotakljivost pri preiskavah DNK. ISIS, maj 2004; 13: Konstantinovič A. Uničenje materialnih dokazov ob gašenju požara. (april 2011) Dosegljivo na: 3. Košir A. Spoštovanje etičnega načela avtonomije temelj obravnave bolnika kot subjekta v zdravstveni negi. In: Klemenc D ed. Zdravstvena nega v luči etike. Ljubljana: Društvo medicinskih sester in zdravstvenih tehnikov, Maver D et al. Kriminalistika: uvod, taktika, tehnika. Ljubljana: Uradni list Republike Slovenije, 2004; 77, Roqueplot J. Sensible Solutions. (november 2010) Dosegljivo na: hold=0 IDENTIFIKACIJA V ZDRAVSTVENI USTANOVI IDENTIFICATION PROCESS IN MEDICAL INSTITUTION Simon Herman Klinični oddelek za travmatologijo, Univerzitetni klinični center Ljubljana, Zaloška 2, 1525 Ljubljana Izvleček V urgentnih centrih se redno pojavljajo bolniki, katerih identiteta ob prihodu ni znana. Ker ima pravilna prepoznava poleg pravnih posledic tudi pomembne učinke na zdravljenje, mora postopek prepoznave omejiti oz. izključiti napake. V prispevku je opisan način prepoznave bolnika v Urgentnem bloku Univerzitetnega Kliničnega Centra Ljubljana. Abstract Emergency departments treat unidetified patients on everyday basis. Beside legal implications, true identity is also important for correct medical treatment. Therefore the identification process must eliminate possible errors. Aproach to this topic at the Emergency Department in Ljubljana is described in the article. UVOD V urgentnih centrih pomoč pogosto potrebujejo bolniki, ki s seboj nimajo dokumentov in so tako hudo bolni ali poškodovani, da so nekontaktibilni in zato ob začetku zdravljenja ne vemo kdo so! Pravilna identiteta na prvi pogled ne vpliva na zdravljenje in postopek prepoznave bolnikov navadno ni del učbenikov urgentne medicine. Vendar ima prepoznava pomembne učinke na zdravljenje, zlati v zdravstvenih sistemih, kjer so pomembni zdravstveni podatki dosegljivi»on-line«, saj nam omogoča, da izvemo pomembne zdravstvene podatke: - o predhodnih boleznih (zlasti kroničnih) - o zdravilih, katera jemlje bolnik - o preobčutljivostih - o možni kolonizaciji z nekaterimi bakterijami (zlasti MRSA) in potrebi po karanteni - o tkivnih skladnostih in reakcijah (pomembno za transfuzijo) - odklonitev zdravljenja - možnost darovanja organov Prepoznava je zato pomemben del obravnave bolnika, vendar bi napačna identifikacija lahko povzročila še dodatne težave, zato se je pri prepoznavi potrebno držati nekaterih pravil, da se izognemo napakam! PRAVILA: 1. Če se bolnik ne more identificirati sam in s sabo nima ustreznih dokumentov (zlasti zdravstvene kartice), ga ob prihodu označimo kot neznanca z ustrezno kodo (navadno je to številka kratica»nn«kombinirana s številko in tekočim koledarskim letom npr.»nn-47/11«). Vsi nadaljni postopki zdravljenja potekajo pod omenjeno oznako do nesporne prepoznave! Omenjeni način je še pomembnejši pri hkratnem velikem številu bolnikov npr. pri množičnih nesrečah. 2. Ko se izvede prepoznava, se podatke v informacijskem sistemu in dokumentacija spreminja samo z enega mesta navadno je to vstopna točka, torej urgentni blok! 56 57
30 Postopek prepoznave (primer Travmatološkega urgentnega bloka v UKC Ljubljana): a. Zaželjeno je, da prepoznavo izvede eden od bližnjih svojcev. Če to ni mogoče, lahko prepoznavo izvedejo tudi spremljevalci. Če poškodovani nimajo spremljevalcev, obvestimo Policijo, ta pa opravi poizvedbo in po potrebi (če gre za tujce) obvesti ustrezno konzularno predstavništvo, ki poskrbi za nadaljne postopke. b. V posebno evidenco vpišemo čas prepoznave neznanca, kdo ga je identificiral in priče pri identifikaciji (navadno zdravnik ali med. sestra). Oseba, ki je prepoznala neznanca in priče se v evidenco podpišejo, prav tako vpisnik v evidenco (navadno je to administratorka). c. Ko je neznanec prepoznan, se podatki vpišejo v informacijski sistem in v enakem vrstnem redu, kot so nastajali, se spreminjajo tudi identifikacijski podatki na ostalih dokumentih. d. Vsaj na najpomembnejših dokumentih (sprejemni zapisnik, odpustnica) je zelo priporočljivo ohraniti poleg priimka in imena tudi zaznamek»sprejet kot NN-x/y«! ZAKLJUČEK Poleg zdravstvenih ima pravilna prepoznava tudi pomembne pravne učinke. Zaradi tega mora biti postopek prepoznave zastavljen tako, da do napak ne prihaja oz. so zmanjšane na najmanjšo možno mero. INTENZIVNO ZDRAVLJENJE PO POŠKODBI PRSNEGA KOŠA INTENSIVE CARE AFTER CHEST TRAUMA Ognjen Cerović Klinični oddelek za anesteziologijo in intenzivno terapijo, Center za intenzivno terapijo CIT, Kirurška klinika, Univerzitetni klinični center Ljubljana, Zaloška 7, 1525 Ljubljana UVOD Poškodbe predstavljajo pomemben vzrok morbiditete in mortalitete prebivalstva in so odgovorne po podatkih iz ZDA za cca umrlih letno. Incidenca poškodb prsnega koša (torakalne poškodbe) znaša cca 12 na milijon prebivalcev, delež smrtnih izhodov zaradi poškodb prsnega koša (PK) pa je 20-25% vseh poškodovancev oziroma okrog letno. V Kliničnem centru v Ljubljani smo v letih zdravili 654 poškodovancev, med katerimi so številni imeli hude poškodbe PK (slika 1). Slika 1. Struktura poškodb prsnega koša zdravljenih v CIT-u POŠKODBE PRSNEGA KOŠA Med torakalne poškodbe uvrščamo poškodbe stene PK (rebra, grudna kost, ključnici, lopatici) in organov PK (pljuča, parietalna in visceralna mrena, srce, velike žile, požiralnik ter prepona). V našem okolju so te poškodbe povzročene predvsem zaradi delovanja topih sil. Najbolj pogost vzrok so prometne nesreče. Pri tem obstaja možnost hkratnih poškodb več delov PK ali več telesnih regij definiranih po ISS (Injury Severity Score). Med njimi je najbolj pogosta sočasna poškodba PK in sosednih telesnih regij - glave oziroma trebuha. Po naših podatkih je bila, v že omenjenem triletnem obdobju, prisotna kombinacija poškodbe PK in glave v 24% vseh primerov poškodbe PK, oziroma kombinacija poškodbe PK in trebuha v 13%. Zaradi obsežnosti in težavnosti te poškodbe zaznamujeta dolgotrajno zdravljenje in neizogibna manjša ali večja invalidnost. Poškodbe PK lahko razdelimo glede na tip poškodbe, po načinu delovanja sil ali po lokaciji
31 Po tipu so poškodbe PK tope ali penetrantne. Glede na lokacijo poškodbe lahko govorimo o poškodbi stene PK, organov PK ali obeh. Pri poškodbah stene PK razlikujemo poškodbe mehkih tkiv in poškodbe reber, ki se kažejo predvsem v obliki zlomov. Ti zlomi so vezani na posamezna rebra ali več reber skupaj, ko govorimo o serijskem zlomu reber. Sami zlomi so lahko enostavni v obliki le počenih oziroma manj ali več dislociranih rebrnih fragmentov. Lahko pa je eno ali več reber zlomljenih na večjih mestih multifragmentarni zlomi reber. Fragmenti zlomljenih reber lahko poškodujejo mehke strukture PK v svoji neposredni bližini poškodbe medrebrnih žil in živcev, pljučnih mren ali samega pljučnega tkiva. Tako nastanejo pnevmotoraksi oz. hematororaksi ali kombinacija obojih. Prisotnost zraka ali krvi v prostoru med mrenami zahteva, zlasti pri poškodovancih,ki so na mehanskem predihavanju, obvezno uvedbo torakalne drenaže. Zlomi grudne kosti in hrustančnih delov, ki jo spajajo z rebri, so bili v časih pred obvezno uporabo varnostnih pasov, pogost pojav. Prav tako, do omenjene poškodbe lahko privede intenzivno izvajanje zunanje srčne masaže.»flail chest«oz. tim.»nestabilni PK«je najresnejša poškodba stene PK, ki je pogosto povezana s kontuzijo pljuč. Poznamo rebrno obliko, ki nastane kot posledica serijskega multifragmentarnega zloma vsaj štirih reber ter sternalno obliko nastalo zaradi zloma prsnice in hrustančnih delov. V oba primera je poškodovani del stene ločen od ostalega dela PK in se v odnosu do njega paradoksalno giblje. Med vdihom se poškodovani del stene PK ugreza zaradi negativnega tlaka v prsnem košu in narobe med izdihom se izboči zaradi pozitivnega tlaka v PK. To ima za posledico hudo motnjo mehanike dihanja in pomembno vpliva na izmenjavo plinov v pljučih. Med poškodbe organov PK štejemo poškodbe pljuč, sapnika in velikih bronhov, srca, velikih žil, požiralnika in prepone. Poškodbe pljuč se kažejo v obliki obtolčenin in raztrganin samega pljučnega tkiva, raztrganin dihalnih poti ali kombinaciji vsega naštetega. Obtolčenine in raztrganine pljuč se pojavljajo pri vseh visokoenergetskih poškodbah PK, pogosto v povezavi z zlomi reber, zlasti pri pojavu tim»flail chest«. Vendar je treba opozoriti, da odsotnost poškodbe stene PK, zlasti pri mlajših osebah, za katere je značilna elastičnost rebrne strukture, ne izključi nastanka pljučne obtolčenine. Znaki obtolčenine pljuč pogosto niso prisotni že na prvem rendgenogramu PK in se lahko pojavijo šele 6-48 ur po poškodbi. Na sliki PK se kažejo v obliki difuznega homogenega zasenčenja, ki ni vezano za pljučne segmente ali lobuse. Bolnik lahko izkašljujejo krvav izpljunek, pri tistih, ki potrebujejo mehansko predihavanje pa opažamo krvave aspiracije. Za razliko od obtolčenine, pri laceraciji pljuč je prisotna tudi poškodba visceralne plevre s spremljajočo krvavitvijo zaradi česar nastane manjši ali večji hemato- in pnevmotoraks. Osnovni substrat pljučne obtolčenine predstavljata dva dejavnika. Eden je direktna parenhimska okvara, ki ima za posledico rupturo žil pljučnega tkiva z izlivom krvi v neposredno okolico. Transudacija krvi v alveole privede do nastanka atelektaz in posledične hipoksije. Drugi dejavnik so alveolo-kapilarne spremembe, ki nastanejo zaradi sistemskega inflamatornega odgovora. Posledica nastale obtolčenine pljuč je zmanjšanje totalnega pljučnega volumna. Za ocenjevanje obsega obtolčenine pljuč lahko uporabimo v ta namen razvite točkovne sisteme, ki jih delimo v dve skupini: tiste, ki so odvisni od opravljene kompjuterske tomografije pljuč (CT) in tiste, ki niso odvisni od omenjenega posega. Med slednje sodijo ocena velikosti pljučne kontuzije po Tybursky-ju in Thoracic Trauma Severity Score. Rupture sapnika in velikih bronhov so lahko posledica obeh tipov poškodb PK. Poškodbe srca so lahko izolirane ali kombinirane v obliki obtolčenin miokarda in perikarda, posledičnem pojavu manjšega ali večjega perikardialnega izliva, raztrganin zaklopk in hord. Te poškodbe so povezane s topo poškodbo PK, predvsem grudne kosti in reber. Poškodbe srca pogosto spremljajo motnje srčnega ritma, dvig frakcije srčnih encimov ter troponina. Obtolčenine srca lahko dajo sliko podobno akutnem miokardnem infarktu z motnjami ritma in elevacijo ST spojnice, kar vse zahteva oskrbo v ustrezni ustanovi. Penetrantne poškodbe srca z ali brez tamponade perikarda imajo visoko smrtnost, zlasti pri strelnih poškodbah. Poškodbe velikih žil so večinoma v obliki manjših ali večjih ruptur, ki lahko nastanejo zaradi tope ali penetrantne poškodbe PK. Take poškodbe večinoma spremlja obsežen hematotoraks. Pojav obline krvavitve po torakalni drenaži (več kot 1 liter po drenaži) ki jo še naprej spremlja velika izguba krvi ( ml/h) opozarja na možnost poškodbe ene ali več velikih žil. Kompletna ruptura stene aorte je pogost vzrok smrti v prometnih nesrečah s čelnim trčenjem ali zaradi padcev z velike višine. Najpogosteje mesto rupture aorte je pri izstopu leve arterije subklavije. Pri nepopolni rupturi stene aorte srečamo poleg pnevmo- in hematotoraksa še druge opozorilne znake: razširitev zgornjega dela mediastinuma na več kot 8 cm, ter spremembo kota levega glavnega bronha glede na trahejo na več kot 140. Na možnost sočasne rupture aorte nas opozarjajo poleg podatka o mehanizmu poškodbe tudi zlomi lopatice, prvega in drugega rebra ter mediane tretjine ključnice. Poškodbe požiralnika so relativno redke in so v obliki perforacije najpogosteje vezane na penetrantne poškodbe. Zaradi velike nevarnosti mediastinitisa zahtevajo hitro diagnostiko in operativni poseg. Raztrganina prepone nastane največkrat kot posledica prometne nesreče ali penetrantne poškodbe. Spremlja jo selitev trebušnih organov v področje PK, čeprav pri manjših rupturah tega sprva ne vidimo in se šele čez čas (dan, dva ali več) zgodi prava ruptura z vsemi svojimi značilnostmi dispnea, bolečina v PK ali ramenu, cianoza. INTENZIVNO ZDRAVLJENJE POŠKODB PK Lažje izolirane poškodbe PK, ocenjene po AIS (Abreviated Injury Scale) z 1 2 točke (obtolčenine mehkih tkiv stene PK, nefragmentirani zlomi posameznih reber, enostavni zlomi grudne kosti redko pridejo na oddelek za intenzivno zdravljenje. Te poškodovance oskrbijo na travmatoloških ali v polintenzivnih oddelkih, z uporabo respiratorne fizioterapije v obliki izkašljevanja, inhalacij, aplikacije kisika, ustrezne analgetske terapije ter ukrepov za preprečevanje infekta. Težje poškodbe PK, ocenjene po AIS s 3 5 točk so večinoma sprejete na oddelek za intenzivno zdravljenje zlasti v primerih, ko gre za poškodbo več telesnih regij po ISS (Injury severity score). Obseg obravnave je odvisen od prisotnih znakov in simptomov. Če so ti manj izraziti v poštev pride intenzivna respiratorna fizioterapija, kontrola bolečine in infekta. Ti poškodovanci ob izboljšanju stanja relativno hitro zapustijo oddelek za intenzivno zdravljenje. Od vseh bolnikov s poškodbo PK le manjši del potrebuje dihalno podporo na intenzivnem oddelku. Upoštevajoč, da je del poškodovancev s poškodbo PK mehansko predihavan med anestezijo v sklopu oskrbe poškodb, del njih pa potrebuje predihavanje zaradi zdravljenja hude poškodbe glave ali trebuha, ostane le manjši del poškodovancev, ki jih predihavamo zaradi poškodbe PK. Najbolj pogosti vzroki za mehansko predihavanje pri izoliranih poškodbah PK so obtolčenine in raztrganine pljučnega tkiva,»flail chest«, ter serijski in/ali multifragmentarni zlomi reber. Poškodovanci z obtolčenimi in raztrganimi pljuč kažejo visoko incidenco akutne pljučne okvare in ARDS, Zato je za njihovo predihavanje primerna protektivna ventilacija (nizek enkratni dihalni volumen cca 6ml/kg idealne telesne teže, tlak platoja pod 35 cmh2o, uporaba visokih vrednosti PEEP) ob upoštevanju vseh stranskih učinkov takega pristopa (atelektaze, permisivna hiperkapnija in morebitne poškodbe glave). Zaradi zmanjšanja totalnega pljučnega volumna, pri nekaterih poškodovancih ne dosežemo ustreznega predihavanja z uporabo volumsko kontrolirane mandatorne ventilacije. V teh primerih je treba uporabiti tlačno kontrolirano ventilacijo, ki nam lahko omogoči bolj ustrezno in za poškodovanca manj obremenjujoče predihavanje. Za odpiranje področij z obtolčeninami nam uporaba samo mandatornih oblike ventilacije pogosto ne zadošča. Za ponovno odpiranje teh področij (recruitment) potrebujemo prehodno uporabo višjih intrapulmonalnih tlakov, kar dosežemo s povečanimi volumni, visokimi vrednostmi»zunanjega«peep-a z dodatkom ali brez intrinzičnega PEEPa. Izvajanje takšnih postopkov lahko privede do hiperinflacije pljuč, kar pri poškodovancih z zlomi reber in do takrat nepoškodovano visceralno pljučno mreno, ni brez nevarnosti za nastanek pnevmotoraksa. Poškodbe pljuč z laceracijami visceralne plevre pogosto spremlja manjša ali večja izguba krvi in zraka preko torakalne drenaže, kar je dodatno potencirano z uporabo mehanskega predihavanja. Možnost spontanega celjenja pljučne mrene ob višjih intrapulmonalnih tlakih je slaba in je v takšnih primerih treba znižati tlak platoja in srednji tlak v pljučih. Če to ni dovolj je potrebno premisliti ali je uporaba PEEPa res nujna. Nekajdnevno predihavanje brez PEEP-a lahko pripomore hitrejšem celjenju plevre. Poškodovanci z nestabilnim prsnim košem (flail chest) praviloma potrebujejo mehansko podporo predihavanju. Cilj te podpore je da izniči učinke paradoksalnega gibanja poškodovanega segmenta. V času dveh do treh tednov po poškodbi pride do fibroziranja na spoju nestabilnega segmenta in preostalega dela stene PK. V preteklosti so takšno uporabo dihalne podpore imenovali»interna fiksacija«. Podatki iz literature omenjajo, da dve tretjini teh poškodovancev potrebuje kratkotrajno (nekajdnevno) dihalno podporo. Če sta sočasno prisotna še obtolčenina in/ali laceracija pljuč se čas mehanskega predihavanja podaljša. Pri izrazito nestabilnem PK je lahko ta podpora dolgotrajna (
32 tedna), incidenca pljučnic pa je v tej skupini večja, prevajanje na spontano dihanje pa močno oteženo. Pri večini bolnikov, vsaj na začetku, uporabimo volumsko ali tlačno kontrolirano mandatorno predihavanje. Kdaj bo poškodovanec v situaciji, da sam sproži dihalni ciklus je odvisno od stopnje udiranja nestabilnega segmenta med poskusom vdiha. Sprožanje vdiha z razliko v pretokih je zato ugodnejše od sprožanja vdiha s podtlakom. Prehod na delne podporne oblike predihavanja je prav tako odvisen od stopnje udiranja poškodovanega segmenta. Pri tem je treba spontanemu delu predihavanja obvezno dodati CPAP komponento, ki ima stabilizacijski učinek na plapolajoči segment. Alternativa dolgotrajni mehanski ventilaciji pri nestabilnem prsnem košu je v osteosintezi poškodovanih reber. Ta močno skrajša čas mehanske ventilacije, olajša prevajanje na spontano dihanje, zmanjša možnost nastanka pljučnega infekta. Žal, v literaturi obstajajo precej kontroverzna gledišča do tega posega. Nekateri avtorji ga zelo močno propagirajo, drugi pa ne. Fiksacija reber naj bi bil indicirana pri unilateralnih poškodbah, v primeru obstoja sočasne pljučne obtolčenine pa naj bi poseg bil nesmiseln, ker bolnik lahko potrebuje daljšo dihalno podporo že zaradi slednje. V slovenskem prostoru so bili izvajani tovrstni posegi v osemdesetih letih prejšnjega stoletja, danes pa ne več, čeprav jasnih razlag za to ni. Hude poškodbe PK zaradi svoje intenzivnosti in, v časih, negotovega izhoda potrebujejo stalen hemodinamski nadzor. Dolga leta je ta nadzor izvajan s pomočjo Swan-Ganzovega katetra in klasične termodilucije iz katere se je razvila metoda neprekinjenega merjenja minutnega srčnega volumna. S pojavom transpulmonalne dilucije (PiCCO, LiDCO) se je zmanjšal pomen nadzora s pljučnim katetrom. Transpulmonalna termodilucija nam omogoča nadzor nad volumni posameznih telesnih kompartmentov, pljučno permeabilnostjo ter zunajžilno pljučno vodo. Poleg mehanskega predihavanja in morebitne osteosinteze reber, zdravljenje poškodb PK zahteva izvajanje intenzivne respiratorne fizioterapije, zlasti po prehodu na delno podporo predihavanju, po potrebi (tudi številne) bronhoaspiracije in odvzeme vzorcev za mikrobiološke preiskave. Zagotavljanje ustrezne analgezije je ključnega pomena za uspešno zdravljenje poškodb PK. Dokler je bolnik na popolni dihalni podpori, je uporaba intravenske analgosedacije še smiselna. Ko pa bolnik preide na delne oblike podpornega predihavanja je morebitno uvajanje lokalne analgetske terapije z uporabo epiduralnega katetra ali paravertebralnih blokad alternativa intravenski terapiji, zlasti ker omogoča boljše aktiviranje in večje sodelovanje poškodovanca. ZAKLJUČEK Poškodbe PK zaradi svoje pogostnosti in sočasnosti s poškodbami drugih telesnih regij lahko pomembno ogrozijo poškodovančevo življenje. Na oddelkih za intenzivno zdravljenje zdravimo manjši del te populacije, vendar so ti poškodovanci praviloma življenjsko hudo ogroženi. Velika večina njih potrebuje različno obliko dihalne podpore, ki naj ustreza stopnji poškodovanosti. OBRAVNAVA PACIENTA S SINDROMOM ODVISNOSTI MANAGEMENT OF PATIENTS WITH ADDICTION SYNDROME LITERATURA 1. European Course Trauma Care. Thotacic Trauma. Dostopno na: 2. Wanek S, Mayberry JC. Blunt thoracyc trauma: flail chest pulmonary contusion, and blast injury. Crit Care Clin 2004;20: Hildebrand F, Griensven M, Garapati R, Krettek C. Diagnostics and scoring in Blunt chest trauma. Eur J Trauma 2002;28: Pape HC, Remmers D, Rice J, Ebisch M, Krettek C, Tscherne H. Appraisal F earlyaevaluation F blunt shest trauma: development F a standardized scoring system for initial clinical decision making. J trauma 2000;49: Richardson JD, Adams L, Flint L. Selective management F flail chest and pulmonary contusion. Ann Surg 1982;196: Rico FR, Cheng JD, Gestring ML, Piotrowski ES. Mechanical ventilation strategies in massive chest trauma. Crit Care Clin 2007;23: Schreiter DS, Reske A, Stichert B, Seiwerts M, Bohm S, Kloeppel R, Josten C. Alveolar resruitment in combination with sufficient positive end-expirytory pressure increases oxygenation and lung aeration in patients with severe chest trauma. Crit Care Med 2004;32: Karmakar M, Ho A. Acute pain management of patients with multiple fractured ribs. J Trauma 2003;54: Engel C, Krieg JC, Madey SM, Long W, Bottlang M. Operative chest wal fixation with osteosynthesis plates. J Trauma 2005;58:
33 AKUTNI ALKOHOLNI OPOJ ACUTE ALCOHOL INTOXICATION Sveto Vitorovič Psihiatrična klinika Ljubljana, Studenec 48, 1260 Ljubljana Izvleček Akutni alkoholni opoj je zdravju škodljivo stanje po prekomernem odmerku zaužitega alkohola. Klinično se kaže s prizadetostjo različnih organov hkrati z vedenjskimi, srčno-žilnimi, gastrointestinalnimi, dihalnimi, nevrološkimi, metaboličnimi in drugimi zapleti. Po postavljeni diagnozi je potrebno bolnika individualno zdraviti glede na najbolj prizadet organski sistem. Ključne besede: alkoholni opoj, stopnje, diferencialna diagnostika, zdravljenje Abstract Acute alcohol intoxication is harmful ingestion of large amounts of alcohol. Manifestations involve different organs simultaneously having behavioral, respiratory, cardiovascular, neurological, metabolic and numerous other effects. After being diagnosed the patient should be stabilized and individually treated regarding the organ system primarily affected. Key words: alcohol intoxication, staging, differential diagnosis, treatment UVOD Alkohol je, predvsem v zahodnem svetu, najbolj razširjena in najstarejša droga. V ZDA ima okoli 30% bolnikov sprejetih v bolnišnice težave z alkoholom, 11 do 15 milijonov ljudi pa naj bilo odvisnih. V Italiji ima težave okoli 4 milijone ljudi in en milijon naj bi zadostil diagnostičnim kriterijem alkoholizma v DSM IV. Slovenija je vedno pri vrhu v ocenah o številu odvisnih, katerih število naj bi bilo okoli Članek sprva kratko opiše absorbcijo, metabolizem in stopnje zastrupitve, nato pa diferencialno diagnostiko in zdravljenje akutnega opoja. Poudariti je potrebno, da lahko zastrupitev z alkoholom oponaša mnoge druge bolezni različnih organov in organskih sistemov, zato se prehitremu sklepanju izognimo. ABSORBCIJA IN PRESNOVA ALKOHOLA Etanol (CH3CH2OH) je vodotopen in hitro prehaja celično membrano, tako da je doseženo ravnovesje med znotrajceličnim in zunajceličnim prostorom. Absorbcija je hitra v proksimalnem delu prebavil, in sicer 70% v želodcu, 20% v duodenumu in jejunumu, preostali delež pa se vsrka v drugih delih prebavil. Odvisna je od dnevnega časa, od dolžine časa, v katerem alkohol zaužijemo, koncentracije etanola v pijači, zaužite hrane in od hitrosti prehoda skozi želodec ter pivskih navad. Želodčna alkoholna dehidrogenaza ga presnovi desetino (pomembna je razlika med spoloma-moški je imajo več), ostanek pa presnovijo jetra na tri načine. Jetrna dehidrogenaza presnovi 90% ostanka, mikrosomski encimski sistem (MEOS) 8-10% in katalaza do 2%. Metabolizem alkohola se lahko pospeši, saj se P 450 encimi (predvsem CYP2E1) inducirajo. Alkoholna dehidrogenaza ga presnovi sprva v acetaldehid, nato pa se s pomočjo acetaldehid dehidrogenaze presnovi v ocetno kislino in acetil-coa. Ker ni topen v maščobah in se ne veže na beljakovine plazme ima velik volumen distribucije. Koncentracija v tkivih je odvisna predvsem od pretoka krvi. UČINKI, STOPNJE ZASTRUPITVE IN KLINIČNA SLIKA Diagnostični kriteriji akutnega opoja v DSM IV so zaužitje alkohola pred kratkim, spremembe vedenja z neprimernim vedenjem, nestalnim čustvovanjem, moteno presojo, prizadetim funkcioniranjem. Opiti ima zabrisano govorico, pomanjkanje koordinacije, je pri hoji nestabilen, ima nistagmus, motnje pozornosti in spomina ter stupor ali je v komi. Ob tem bolnik ne sme imeti drugih telesnih bolezni in duševnih motenj. Simptomi v klinični sliki se razlikujejo glede na koncentracijo etanola v krvi, sedativni učinek s koncentracijo etanola narašča, kar kaže tabela1. Sedacija je posledica delovanja alkohola na GABA sistem, ki je glavni inhibitorni sistem v ČŽS. Tabela 1. koncentracija spremembe 0,1-0,8 sprostitev, povečana družabnost, dezinhibicija 0,8-1,5 dezinhibicija, motena presoja in kognicija, motena motorika 1,5 3 ataksija, hude motnje motorike, dolg reakcijski čas, izgube spomina 3 4 huda sedacija (stupor), bližanje splošni anesteziji in nato komi > 4 smrt za 50% nerednih pivcev in/ali odvisnih od alkohola Kadar je koncentracija višja od 2 se pojavi tudi diplopija, dizartrija, hipotermija, slabost z bruhanjem ter nato respiratorna depresija, koma in smrt. Metabolične motnje, ki jih povzroči etanol so hipoglikemija, laktatna acidoza, hipokaliemija, hipoalbuminemija, hipokalcemija, hipofosfatemija. Srčno-žilne posledice so tahikardija, periferna vazodilatacija, znižanje volumna. Te spremembe lahko prispevajo hipotermiji in hipotenziji. Možen zaplet je»holliday heart sindrom«, ki se kaže kot atrijske ali ventrikularne tahiaritmije ali pa novonastala atrijska fibrilacija. Najhujši respiratorni zaplet je prenehanje dihanja. Pogosto se pojavi manjša občutljivost za tujke, manjša motiliteta ciliarnega sistema, aspiracije in večja nevarnost okužbe dihal. Učinki na prebavilih so številni, slabost, bruhanje, diareja, bolečine zaradi gastritisa, ulkus želodca in/ali dvanajsternika in pankreatitis. Dolgotrajno bruhanje povzroči hipokaliemijo. Akutni opoj pa sproži nepravilno motiliteto požiralnika, želodca in duodenuma ter propulzivne valove iz dvanajsternika proti ileumu, kar pospeši prehod črevesne vsebine in prispeva diareji. Že akutni opoj je lahko vzrok alkoholnemu hepatitisu. S prevelikim zaužitjem alkohola je povezano tudi samomorilno vedenje. Klinični pregled bi moral kljub morebitnim težavam s pridobivanjem podatkov vsebovati sprva avto in heteroanamnezo, vključno s podatki o količini zaužitega alkohola, njegovem tipu, okoliščinah zaužitja in morebitnih poškodbah. Pregled naj bo temeljit, spremljati moramo vitalne znake, hidracijo in opaziti znake kroničnega uživanja ( pajkaste nevuse, telangiektazije, palmarni eritem in mišične atrofije). Opraviti moramo skrben pregled srca in prsnega koša ter trebuha in nevrološki pregled. Zaradi spremenljive klinične slike pregled ponavljamo. Določimo raven etanola v krvi ali v izdihanem zraku, kar je manj zanesljivo. Pomembne so ravni natrija, kalija, klora, kalcija, magnezija, krvnega sladkorja v plazmi. Pozabljamo na osmolalnost plazme, ker se z višjo ravnjo etanola viša tudi osmolalnost, zato je potrebno izmeriti sečnino in kreatinin. Laboratorijski izvidi naj vsebujejo tudi amilazo, lipazo in jetrne encime, plinsko analizo arterijske krvi ter urin, kjer iščemo ketone. Opravimo RTG pljuč in EKG, v primeru nevroloških motenj in možnosti poškodb glave pa tudi CT. Ocenimo stanje zavesti, saj ta lahko niha od stuporoznega stanja do hudega nemira. Pazimo na nenavadne znake glede na morebitne prejšnje epizode zastrupitev, ker so lahko znak nevroloških zapletov, krvavitev v možgane ali zaužitja drugih snovi, predvsem nelegalnih drog. Izogibamo pa se prehitremu sklepanju in prehitremu odpuščanju takih bolnikov. Ker je alkohol veliki»oponašalec«, moramo upoštevati mnoga druga stanja, ki jih naštevamo v tabeli 2 po vzrokih
34 Tabela 2. bolezni druge snovi metabolična stanja nalezljive bolezni nevrološka stanja poškodbe respiratorni vzroki drugo vzroki drugi alkoholi (metanol, izopropil ), droge (kokain, opiati, THC), benzodizepini, TCA, zastrupitev s CO jetrna encefalopatija, hipoglikemija, hipo/hipernatemija, hipo/hiperkalcemija, ketoacidoze, neketotična hiperosmolarna koma, uremija, zvišan intrakranijalni tlak sepsa, meningitisi in encefalitisi, druga vročinska stanja odtegnitvena stanja, Wernicke-Korsakoff sindrom, možgansko-žilni dogodki in epilepsije IC krvavitve (subduralni hematomi) in kontuzije možgan depresija dihanja, hipoksija, hipotenzija, hiper/hipotermija, hiper/hipotiroidizem, dehidracija bolezni vzroki druge snovi drugi alkoholi (metanol, izopropil ), droge (kokain, opiati, THC), benzodizepini, TCA, zastrupitev s CO metabolična stanja jetrna encefalopatija, hipoglikemija, hipo/hipernatemija, hipo/hiperkalcemija, ketoacidoze, neketotična hiperosmolarna koma, uremija, zvišan intrakranijalni tlak nalezljive bolezni sepsa, meningitisi in encefalitisi, druga vročinska stanja nevrološka stanja odtegnitvena stanja, Wernicke-Korsakoff sindrom, možgansko-žilni dogodki in epilepsije poškodbe IC krvavitve (subduralni hematomi) in kontuzije možgan respiratorni vzroki depresija dihanja, hipoksija, drugo hipotenzija, hiper/hipotermija, hiper/hipotiroidizem, dehidracija ZDRAVLJENJE V primerih hude opitosti z respiratorno odpovedjo je potrebno bolnika zdraviti v intenzivni enoti, kjer je možna mehanska ventilacija. Ob spremljanju dihanja priporočajo bolnika opazovati zaradi možne aspiracije. Če le ta ni intubiran ga obrnemo na bok. Namestimo intravenski kanal, poskrbimo za hidracijo z raztopino 5% glukoze in 0,45% NaCl. Popravljamo elektrolitske motnje in morebitno hipoglikemijo. Dodamo magnezijev sulfat (2g), folat (1mg), tiamin (100mg). V primeru bruhanja uporabimo antiemetik zaradi možne hipokaliemije. Če je prisotna hiponatremija, je ne zdravimo prehitro zaradi možnega razvoja centralne pontine mielolize. Če so bolniki zelo nemirni, uporabimo haloperidol ali droperidol, benzodiazepine uporabimo izjemoma zaradi zavore dihanja in nižanja krvnega tlaka. Oviranje s pasovi je skrajni ukrep pri nemirnih bolnikih. Ob tem naj povemo, da pri uživanju alkohola obstajajo precejšnje individualne razlike pri ljudeh ter med spoloma. Poznamo dve vrsti tolerance, in sicer farmakokinetično in farmakodinamsko. Prvo delno pripisujemo zvišani aktivnosti alkoholne dehidrogenaze, v večji meri pa je odvisna od CYP2E1, katerega aktivnost se z»upregulacijo«ob rednem uživanju alkohola zviša. Razgradnja je torej hitrejša. Farmakodinamska toleranca se kaže tako, da moramo za enak učinek zaužiti večjo količino alkohola. Gre za spremembe v CŽS, verjetno so postsinaptični nevroni manj občutljivi ali pa gre za manjše izločanje kemičnih prenašalcev. Po stabilizaciji bolnika zdravimo tudi morebitne sočasne bolezni. Vse nujne ukrepe kaže tabela 3, kjer so po vrsti našteti. ZAKLJUČEK Akutni alkoholni opoj je lahko nujno stanje in ga je ob odpovedi dihanja potrebno zdraviti na intenzivnih enotah oz. tam, kjer je možen hiter dostop do mehanske ventilacije. Zlahka ga zamenjamo za druge bolezni, saj ima vedenjske, srčno-žilne, gastrointestinalne, pljučne, nevrološke in metabolične učinke. Med obdelavo bolnika večkrat pregledamo zaradi spreminjajoče klinične slike in se izogibamo prehitremu sklepanju in vrednostnim sodbam. Akutno opit bolnik zaradi tega sodi v roke izurjenega osebja. LITERATURA 1. L. Vonghia et al. Acute alcohol intoxication. European Journal of Internal Medicine 19 (2008); Yost DA. Acute Care for Alcohol Intoxication,.Be prepared for to consider clinical dilemmas. Postgrad Med 2002; Addolorato et al. Pharmacological approaches to the management of alcohol addiction. Eur Rev Med Pharmacol Sci 2002; Mayo-Smith e tal. Management of alcohol withdrawal. An evidence-based practice guidelines. Arch Int Med 2004; 164: Norberg A e tal. Role of variability in explaining ethanol pharmacokinetics: research and forensic applications. Clinical Pharmacokinetics 2003; 42(1):1-31 Tabela 3. Stabilizacija bolnika Sedacija bolnika dihalna pot nadzor dihanja preprečevanje aspiracije mehanska ventilacija i.v. pot i.v. tekočine s popravo hipoglikemije in/ali elektrolitskih motenj antiemetiki, če so potrebni če je potrebna haloperidol droperidol benzodiazepini? 66 67
35 OBRAVNAVA BOLNIKA Z ALKOHOLNIM DELIRIJEM TREATMENT AND MANAGEMENT OF PATIENTS WITH ALCOHOL WITHDRAWAL DELIRIUM Andrej Žmitek*, Peter Pregelj**, Sveto Vitorović***, Andrej Kastelic*** *Psihiatrična bolnišnica Begunje, Begunje 55, 4275 Begunje na Gorenjskem **Psihiatrična klinika Ljubljana, Studenec 48, Ljubljana; Katedra za psihiatrijo, Medicinska fakulteta, Univerza v Ljubljani, Zaloška 29, Ljubljana *** Psihiatrična klinika Ljubljana, Studenec 48, Ljubljana Izvleček Polno izražen alkoholni delirij (AD) je relativno redek, a potencialno nevaren zaplet alkoholne odvisnosti. Pojavi se v fazi prekinitve ali zmanjšanja uživanja alkohola. Klinična slika je kombinacija simptomov delirija in vegetativne odtegnitvene reakcije. AD je mogoče preprečiti oziroma uspešno zdraviti predvsem z benzodiazepini, kot dodatno zdravilo je uporaben antipsihotik haloperidol. Pomembni so diagnostika morebitnih sočasnih telesnih bolezni, nadomeščanje tekočin in elektrolitov, redno spremljanje vitalnih funkcij ter ustrezna nega. Po prebolelem AD svetujemo zdravljenje alkoholne odvisnosti. Abstract Alcohol withdrawal delirium (AWD) in its typical form is a relatively rare, but potentially dangerous complication of alcohol dependence. It develops in the early abstinence period or during the reduction of alcohol intake. Clinical picture is a combination of delirium and autonomic hyperactivity. AWD is a preventable and treatable disorder, benzodiazepines being first line treatment and antipsychotics as add-on in cases of suboptimal response. Checking for possible comorbid somatic diseases, correction of fluid and electrolyte imbalance, monitoring of vital signs and with good nursing care are prerequisites of a favorable treatment outcome. After AWD, treatment of alcohol dependence is advisable. UVOD AD je bil prvič opisan pred več kot dvesto leti 1 in je tako eden najstarejših sindromov, ki jih pozna moderna psihiatrija. Kot kratkotrajno akutno psihotično stanje predstavlja resen zaplet odvisnosti od alkohola in se od drugih delirantnih stanj loči po značilni klinični sliki. Sodobna psihiatrična literatura mu ne namenja velike pozornosti. V praksi pa se z njim srečujejo zdravniki družinske medicine, psihiatri in specialisti drugih medicinskih strok, predvsem tisti v bolnišnicah. Umrljivost bolnikov z AD glede na sodobne raziskave ne presega 1 %, 2 seveda pa je pogoj ugodnega izida zdravljenja ustrezna obravnava. DEJAVNIKI TVEGANJA Nekdaj so smatrali, da je AD posledica intoksikacije z alkoholom. Še v viru iz leta 1964 beremo, da le»...nekateri psihiatri smatrajo, da gre za sindrom odtegnitve alkohola...«. 3 Danes je to stališče splošno sprejeto, kar kaže diagnoza Alcohol withdrawal delirium Diagnostičnega in statističnega priročnika Ameriške psihiatrične asociacije. 4 Odtegnitev pa ni zadosten pogoj. AD se v tipični obliki pojavi le pri približno 5 % odvisnih, ki z uživanjem alkohola prekinejo, 2 tem lahko prištejemo še približno toliko atipičnih, večinoma blažjih kliničnih stanj. 5 Ni znano, kaj ob opustitvi alkohola povzroči nastanek AD. Pomanjkanje trdnih podatkov je omogočilo pojav hipotez, ki vzročno vlogo pripisujejo hipovitaminozi predvsem skupine B, okvari jeter, okvari nadledvične žleze, maščobni emboliji, hipomagneziemiji, hipokaliemiji, motnji možganskega krvnega pretoka, motnji acidobaznega ravnotežja in drugim patofiziološkim situacijam. 5 Znanih pa je nekaj dejavnikov tveganja za razvoj AD: daljše uživanje alkohola, večja dnevna količina alkohola, podatki o prebolelem AD, prisotnost pomembne jetrne okvare, višja starost bolnika, hkratna prisotnost telesne bolezni in izrazitejši odtegnitveni simptomi nasploh. 6,7 Bolniki, ki so ob prekinitvi uživanja alkohola utrpeli epileptični napad, imajo kar % tveganje za AD. 8 Dejavniki tveganja so praktično pomembni, saj je mogoče z ustreznim zdravljenjem odtegnitvenega stanja razvoj AD preprečiti. 9 KLINIČNA SLIKA Tipična slika polno razvitega AD je kombinacija delirija in vegetativne simptomatike sindroma odtegnitve alkohola. 5 Bolnik je nemiren, ves čas skuša kaj početi (zaposlitveni nemir): preureja posteljnino, pobira po tleh halucinirane predmete ali izvaja kretnje, kot jih sicer pri opravljanju svojega poklica. Dezorientiran je v kraju in času, pogosto tudi v situaciji, druge osebe lahko prepoznava napačno, orientacija glede lastne osebe pa je ohranjena. Pozornost je motena: bolnik se bodisi ne more ločiti od določene aktivnosti oz. miselnega procesa ali pa je obratno odkrenljiv, tako da ga vsak dražljaj zmoti. Motnje percepcije so večinoma optične: bolnik ima iluzije (neustrezno dojemanje resničnih predmetov) in halucinacije (percepcija brez resnične osnove). Relativno pogoste so tudi halucinacije čuta za ravnotežje, npr.občutki podiranja ali premikanja poslopja. Bolnik lahko sliši imaginarne glasove in vonja neresnične vonjave ali ima halucinacije telesnega občutka. Motnje percepcije so dostopne sugestiji; tako je bolnika mogoče vzpodbuditi, da bere s praznega lista, si prižge imaginarno cigareto ali si okrog prsta ovije neobstoječo nitko. Halucinacije je mogoče vzbuditi tudi s pritiskom na bolnikovo zrklo. 10 Vsebina vidnih halucinacij so pogosto majhna bitja ali predmeti, pogosto gre za živali, bele miške pa ne po podatkih iz literature ne po mojih izkušnjah niso običajne. Na podlagi motenj percepcije se lahko razvijejo napačne miselne vsebine blodnje, ki pa običajno niso sistematizirane. Razpoloženje je labilno. Zelo značilna znaka sta tremor in potenje. Tremor je hiter (6 8 ciklov v sekundi) in nekoliko nepravilen. V hujših primerih se bolnik trese tako močno, da ne more jesti, ali se skupaj z njim trese postelja, na kateri leži. Potenje v blažjih primerih zajame zlasti čelo, v hujših pa celo telo. Telesna temperatura, arterijski tlak in pulz so pogosto povišani. Nespečnost je izrazita, do prenehanja AD pogosto popolna. Atipične oblike DT so običajno blažje, posamezni simptomi niso polno izraženi. Znaki vegetativnega izravnoteženja so včasih komaj opazni; takrat AD lahko zamenjamo za prehodno psihotično motnjo, posebej, kadar je bolnik prestrašen in doživlja predvsem preganjalne blodnje. Tudi orientacija je lahko deloma ohranjena; lahko pa so manj izražene halucinacije in je na prvi pogled izrazita le zmedenost z moteno orientacijo. Natančnejši pregled, podprt s heteroanamnezo, pa običajno le omogoči postavitev ustrezne diagnoze. V diferencialni diagnozi kaže zaradi praktičnega pomena upoštevati jetrno encefalopatijo. 3 Tu je pacient sicer dezorientiran, vendar upočasnjen in pasiven, pogosto somnolenten; živahno halucinatorno doživljanje ni pogosto. Govor je počasen, monoton, perseverativen, izraz obraza spominja na masko. Tremor je počasen, plahutajoč. Odločilna je povišana koncentracije amonijaka v krvi. Bolniki z akutnim poslabšanjem shizofrenije so lahko nemirni in odvisni od alkohola, vendar imajo zlasti slušne halucinacije, blodnje so bolj sistematizirane, orientacija glede časa in kraja pa je večinoma ohranjena. Tako kot v primeru alkoholne halucinoze (ohranjena orientacija, odsotnost vegetativnih simptomov) pa je vsaj na terenu praktični pomen te diferencialne diagnoze manjši, saj sodijo tudi ti bolniki v psihiatrično bolnišnico. POTEK BOLEZNI Okvirni časovni potek odtegnitvenega sindroma kaže tabela 1. 6 Tabela 1. Okvirni časovni potek odtegnitvenega sindroma. Simptomi blažji simptomi odtegnitve: nespečnost, tremor, tesnoba, glavobol, palpitacije, inapetenca bežne, prehodne halucinacije generalizirani tonično-klonični konvulzivni napadi alkoholni delirij Čas nastopa od prekinitve uživanja alkohola 6 do 12 ur do 24 ur (večinoma izzvenijo znotraj 48 ur) do 48 ur do 72 ur 68 69
36 Simptomi Čas nastopa od prekinitve uživanja alkohola blažji simptomi odtegnitve: nespečnost, tremor, tesnoba, glavobol, palpitacije, inapetenca 6 do 12 ur bežne, prehodne halucinacije do 24 ur (večinoma izzvenijo znotraj 48 ur) generalizirani tonično-klonični konvulzivni napadi do 48 ur A alkoholni delirij do 72 ur Navedeni časovni intervali so le orientacijski. Poleg tega se simptomi lahko pojavijo že ob zmanjšanju vnosa alkohola in sploh ne gre za pravo prekinitev. Nezdravljen AD običajno mine znotraj sedmih dni, 10 zdravljen v veliki večini znotraj treh dni, 5 in se večinoma zaključi z dolgim in globokim spancem; bolnik se zbudi umirjen, včasih še pomanjkljivo orientiran, vendar brez motenj percepcije. Za halucinatorna doživetja je lahko amnestičen, pogosto pa je amnezija le delna in še nekaj časa ostanejo blodnje prepričanje v resničnost minulih doživetij. Nespečnost z vegetativnimi motnjami pogosto traja dlje. AD je bil nekdaj življenjsko nevaren, še v viru iz leta 1996 najdemo podatek o 5 do 15 % umrljivosti. 8 Kot najpogostejša vzroka smrti navajajo srčno odpoved in pljučnico. 3 Novejši podatki navajajo manj kot 1 % umrljivost. 2 ZDRAVLJENJE Ker k nastanku AD lahko prispevajo tudi različne telesne bolezni in poškodbe, je potrebno ugotoviti morebitno komorbidnost. Posebej kaže opozoriti na poškodbe glave s subduralnim hematomom in infekcije, zlasti meningitis ali pljučnico. 5 Zdravljenje naj poteka na bolniškem oddelku s stalno prisotnostjo osebja. Bolniku je potrebno zagotoviti varnost, saj je njegovo vedenje zaradi psihotičnega doživljanja moteno in predstavlja tveganje za poškodbo. Zato je potreben nadzor, v določenih primerih tudi stalna prisotnost osebja ob bolniku. Telesna omejitev s pasovi je vprašljiva in jo nekateri starejši viri povsem odsvetujejo, 3 saj bolnik napačno razume razlog omejitve in se na vsak način skuša»rešiti«, kar povzroči izčrpavanje in dodatno obremenitev kardiovaskularnega sistema. Če je mogoče, bolnikovega gibanja ne omejujemo preveč izrazito. Bolj smiselno je preusmerjati njegovo vedenje, kadar je moteče; tu je mogoče s pridom uporabiti bolnikovo izrazito sugestibilnost. Ključno je nadomeščanje tekočine in elektrolitov, ki jih bolnik izgublja zaradi intenzivne telesne aktivnosti in potenja, v določenih primerih celo do 10 litrov dnevno. 5 Redno spremljamo vitalne funkcije. Po umiku AD svetujemo zdravljenje odvisnosti od alkohola, če je bolnik sposoben za ustrezen program. Pri zdravljenju AD so uporabljali praktično vsa psihotropna zdravila razen antidepresivov, pa tudi različna druga. 11 Danes je dovolj dokazov, da kaže osnovno zdravilo izbrati iz skupine sedativov in hipnotikov; ti skrajšajo trajanje AD in znižujejo umrljivost. 2 Predvsem gre za benzodiazepine, pogosto diazepam, ob resni okvari jeter pa zaradi farmakokinetičnih razlogov lorazepam ali oksazepam; 2,6,7 pomembnih razlik v učinkovitosti med posameznimi substancami načelno ni. 2 Odmerki so bistveno višji od tistih, ki se uporabljajo pri anksioznih stanjih; opisana je uporaba do 2000 mg diazepama v enem dnevu, 6 kar pa v našem okolju ni običajno. Sheme odmerjanja so različne. Naši praksi je blizu slednja: 7 diazepam 10 mg per os vsako uro prvih šest ur, nato 10 mg vsake štiri ure prvih 24 ur. Pri oksazepamu je ustrezen enkratni odmerek 30 mg, pri lorazepamu pa 2 mg. 7,12 Možen je tudi agresivnejši pristop 20 mg diazepama intravenozno vsakih 15 minut. 12 Cilj zdravljenja je umiriti bolnika (hkrati ga ne pretirano sedirati) in mu omogočiti, da zaspi; pogost predpis v našem okolju je 10 mg diazepama per os na 2 uri do spanja. Peroralna aplikacija zdravila je pri večini bolnikov lažje izvedljiva. Uporaba infuzije je vsaj na psihiatričnem oddelku večinoma nesmiselna in celo moteča. Kadar je potrebna intramuskularna uporaba, svetujejo zaradi boljše farmakokinetike lorazepam. 6 Izrazitih neželenih sopojavov zdravljenja literatura ne navaja, verjetno tudi zato, ker obstaja navzkrižna toleranca med etanolom in benzodiazepini; v praksi pa občasno opažamo hipotenzijo. Benzodiazepini so učinkoviti tudi v preprečevanju AD in konvulzivnih napadov, 6,12 zato z zdravljenjem pričnemo preventivno, še preden se razvije polno izražena simptomatika. Antipsihotiki kot edino zdravilo za AD niso priporočljivi, saj so manj učinkoviti kot benzodiazepini, 2 poleg tega lahko znižajo konvulzivni prag. 5 Koristni so kot dodatek v primeru izrazitih halucinacij in blodenj, ali kadar se huda agitacija ne ublaži ob benzodiazepinih. Svetujejo predvsem haloperidol v odmerku med 0,5 in 5 mg, sheme odmerjanja pa so različne. 2,12 V našem okolju je pri bolnikih srednjih let običajna shema 3 krat 2 mg dnevno, višje odmerke uporabljamo le občasno. Parenteralna uporaba vitaminov skupine B, predvsem tiamina, je pogosta tako v literaturi kot v praksi. Ni dokazov, da bi to zdravljenje bilo učinkovito proti AD, lahko pa prepreči razvoj sindroma Wernicke Korsakov. Priporočajo ga zlasti ob patenteralni uporabi raztopin glukoze, ki pri slabo prehranjenih bolnikih lahko sproži dodatno znižanje koncentracije tiamina. 2,5 Uporaba etanola v preprečevanju in zdravljenju AD je kontroverzna. Podatki iz Združenih držav kažejo, da je pogosta: še v letu 2001 je več kot polovica učnih bolnišnic uporabljala etanol v peroralni ali intravenozni obliki. 13 Gre predvsem za kirurške oddelke. 14 Še v letu 2006 zasledimo objavo, 15 ki tako prakso ocenjuje pozitivno; avtorji so celo razvili protokol zdravljenja. Tak pristop sicer ima osnovno farmakološko logiko, obstajajo tudi posamezni podatki o njegovi učinkovitosti. 2,5 Ker pa je trdnih dokazov malo in neposredna primerjava kaže na boljši učinek benzodiazepinov, 16, je tako zdravljenje vprašljivo. Zdravilna uporaba alkohola bolniku, ki je odvisen, posreduje jasno sporočilo, da je alkohol koristen; 13 s tem postavlja pod vprašanje alkoholno abstinenco, ki je eden glavnih ciljev zdravljenja odvisnosti. ZAKLJUČEK Sodeč po relativno skromnem obsegu literature AD danes ne sodi med pomembne medicinske probleme. Ta relativno redki zaplet alkoholne odvisnosti je mogoče preprečiti ali učinkovito zdraviti, umrljivost je nizka. Osnovni razlog za navidezno neproblematičnost AD pa je v doslednem in pravočasnem zdravljenju sindroma odtegnitve alkohola ter, če se AD kljub temu razvije, v pravilnem zdravljenju le-tega, pa tudi sočasnih telesnih bolezni in poškodb. LITERATURA 1. Kramp P, Hemmingsen R. Delirium tremens some clinical features. Part 1. Acta Psychiatr Scand 1978;60: Mayo-Smith MF, Beecher LH, Fischer TL, et al. Management of alcohol withdrawal delirium. Arch Intern Med 2004;164: Noyes AP, Kolb LC. Modern clinical psychiatry. Philadelphia: W. B. Saunders Company, 1964; American Psychiatric Association. Diagnostic and statistical manual of mental disorders: DSM IV. Washington: American Psychiatric Association, Victor M. Mental disorders due to alcoholism. In: Lader MH, ed. Handbook of psychiatry 2 mental disorders and somatic illness. Cambridge: Cambridge University Press, p Bayard M, McIntyre J, Hill KR, Woodside J. Alcohol withdrawal syndrome. Am Fam Physician 2004;69: Mennecier D, Thomas M, Arvers P, et al. Factors predictive of complicated or severe alcohol withdrawal in alcohol dependent inpatients. Gastroenterol Clin Biol 2008;32: Ling W, Compton P, Rawson R, Wesson DR. Neuropsychiatry of alcohol and drug abuse. In: Fogel BS, Schiffer RB, Rao SM, eds. Neuropsychiatry. Baltimore: Williams & Wilkins, p Mayo-Smith MF. Pharmacological management of alcohol withdrawal. A meta-analysis and evidence-based practice guideline. JAMA1997;278: Mayer-Gross W, Slater E, Roth M. Clinical psychiatry. London: Cassell and Company Ltd, 1960; Hemmingsen R, Kramp P, Rafaelsen OJ. Delirium tremens and related clinical states aetiology, patophysiology and treatment. Acta Psychiatr Scand 1979; Repper-DeLisi J, Stern T, Mitchell M, et al. Successful implementation of an alcohol-withdrawal pathway in a general hospital. Psychosomatics 2008;49: Blondell RD, Dodds HN, Blondell MN. Ethanol in formularies of US teaching hospitals. JAMA 2003;289: Rosenbaum M, McCarty T. Alcohol prescription by surgeons in the prevention and treatment of delirium tremens: historic and current practice. Gen Hosp Psychiatry 2002;24: Dissanaike S, Halldorsson A, Frezza EE, Griswold J. An ethanol protocol to prevent alcohol withdrawal syndrome. J Am Coll Surg 2006; 203: Weinberg JA, Magnotti LJ, Fischer PE, et al. Comparison of intravenous ethanol versus diazepam for alcohol withdrawal prophylaxis in the trauma ICU: results of a randomized trial. J. Trauma 2008;64:
37 ALKOHOL IN SAMOMORILNO VEDENJE ALCOHOL AND SUICIDAL BEHAVIOUR Peter Pregelj*, Andrej Žmitek**, Sveto Vitorović***, Andrej Kastelic*** *Psihiatrična klinika Ljubljana, Studenec 48, Ljubljana; Katedra za psihiatrijo, Medicinska fakulteta, Univerza v Ljubljani, Zaloška 29. Ljubljana **Psihiatrična bolnišnica Begunje, Begunje 55, Begunje na Gorenjskem *** Psihiatrična klinika Ljubljana, Studenec 48, Ljubljana Izvleček Razpoložljivi podatki, da je zloraba alkohola povezana s samomorilnim zaradi vpliva na pojavljanje depresivnega razpoloženja in neželenih življenjskih dogodkov. Ugotavljajo, da je tretjina žrtev samomora v Sloveniji imela prisoten alkohol v telesu ob smrti. Akutni alkoholni opoj utegne sprožiti samomorilno vedenje zaradi pojavljanja negativnih čustev in prizadetosti sposobnosti reševanja problemov ter povečane verjetnosti za impulzivno vedenje. Posebno pozornost pri obravnavi tako zahtevajo pacienti z zlorabo alkohola in samomorilnim vedenjem. Abstract Available data suggest that alcohol misuse predisposes to suicidal behaviour through its increased risk of depression and promotion of adverse life events. It was established, that around one third of all suicide victims in Slovenia have alcohol presented in their blood at the time of death. Acute alcohol misuse can also precipitate suicidal behaviours through induction of negative affect and impairment of problem-solving skills and precipitation of impulsive behaviour. Special attention is needed in patients with alcohol misuse and suicidal behaviour. UVOD Različni avtorji ugotavljajo, da je zloraba alkohola dejavnik tveganja za samomorilno vedenje. Raba alkohola neposredno pred dokončanim samomorom je bila ugotovljena v 10,0 do 74,6 odstotkov žrtev samomora. V Sloveniji je bilo ugotovljeno,da je okrog ena tretjina žrtev samomora zaužila alkohol pred samomorom.1 Ugotavljajo, da je med žrtvami samomora delež žrtev s sindromom odvisnosti od alkohola med 20 in 35 odstotki.2,3 Ugotavljajo, da zloraba alkohola poveča tveganje za samomorilno vedenje zaradi povečanja verjetnosti za razvoj depresivne epizode ter večje verjetnosti pojavljanja negativnih, stresnih življenjskih dogodkov.4 Izgleda, da so motnje v delovanju serotoninergičnega sistema vpletene tako v nevrobiologijo samomorilnega vedenja, zlorabo alkohola in depresivne epizode. Razloge omenjenim motnjam pa je mogoče iskati v genetski nagnjenosti za razvoj teh motenj.5 Akutni alkoholni opoj utegne sprožiti samomorilno vedenje zaradi neugodnega vpliva na sposobnosti reševanja problemov in s tem vpliva na pojavljanje novih. Akutni alkoholni opoj tudi poudari impulzivnost.4 Samomorilno ogroženost posameznikov s sindromom odvisnosti od alkohola ocenjujejo na 7 odstotkov.6 Vendar pa se depresivna epizoda, od vseh psihičnih motenj, najpogosteje pojavlja skupaj z dokončanim samomorom. Znano je, da je bilo pomembno depresivnih od 60 do 70% vseh žrtev samomora v obdobju neposredno pred smrtjo. Velja tudi obratno, 15% ljudi s hujšo obliko depresije umre zaradi samomora.7 Pacienti s sočasnim pojavljanjem depresivne epizode in zlorabo alkohola so bolj ogroženi. DEPRESIJA IN ODVISNOST Kriterije za depresivno epizodo izpolnjuje od 25-50% ljudi odvisnih od PAS. Možne razlage sopojavljanja so: samozdravljenja motenj razpoloženja s PAS, neodvisno sopojavljanje ter s PAS povzročene depresivne epizode.8 Časovno pojavljanje sindroma odvisnosti od alkohola in velike depresije so proučevali v raziskavi v katero je bilo vključenih 2603 enojajčnih dvojčkov od skupno 7477 dvojčkov s sindromom odvisnosti od alkohola in hujšo obliko depresije. Avtorji so ugotovili, da se je depresija pojavila pred sindromom odvisnosti od alkohola.9 Vendar pa je raziskava kohorte 1055 ljudi s komorbidnostjo, katere so spremljali 25 let prišla do nasprotnih rezultatov. Statistična analiza je pokazala, da je najverjetnejši vzročni model v katerem težave z alkoholom vodijo do hujše oblike depresije. Ti rezultati tako ne podpirajo modela o samozdravljenju depresije z alkoholom ampak kažejo na sekundarno pojavljanje depresije po predhodni zlorabi alkohola.10 Sopojavljanje obeh psihičnih motenj pa ima negativen vpliv na prognozo in poveča tveganje za samomorilno vedenje.10 VPLIV ZAKONODAJE NA SAMOMORILNO VEDENJE V SLOVENIJI Znana je povezava med večjo porabo čistega alkohola na prebivalca in pogostejšim pojavljanjem samomorilnega vedenja. Ugotavljajo tudi, da je večja poraba čistega alkohola na prebivalca povezana z večjim številom dokončanih samomorov.4 Tuji avtorji so proučevali vpliv Zakona o omejevanju uporabe alkohola, kateri je bil sprejet marca 2003 na število samomorov v Sloveniji. Spremljali so mesečno število samomorov od leta 1997 do 2005 z metodo ARIMA (autoregressive integrated moving average). Ugotovili so značilno zmanjšanje števila samomorov po uvedbi omenjenega zakona. Dodatna analiza je pokazala zmanjšanje samomorov le med moškimi. Ugotovili so takojšnje in trajno znižanje umrljivosti zaradi samomora pri moških za 3,6 na mesec (95% interval zaupanja = -0,4 do 6,9) ali približno 10% glede na obdobje pred uvedbo zakona.11 ZDRAVLJENJE SOČASNE DEPRESIJE IN ODVISNOSTI OD ALKOHOLA Odsvetujejo zdravljenje z antidepresivi pred popolno prekinitvijo zlorabe psihoaktivnih snovi. Vendar pa že sama prekinitev rabe psihoaktivne snovi utegne privesti do znižanja razpoloženja. Običajno je mogoče opaziti ponovno izboljšanje razpoloženja v prvih 2 tednih po prekinitvi zlorabe psihoaktivne snovi. Nekateri avtorji strogo postavljajo mejo, da naj bi indikacije za zdravljenje depresije obstajale, če se izboljšanje razpoloženja ne pojavi po 15 dneh od prekinitve zlorabe psihoaktivne snovi. Vseskozi je ob zdravljenju depresije potrebna pozornost glede pojavljanja samomorilnega vedenja. ZAKLJUČEK Izgleda, da sopojavljanje sindroma odvisnosti od alkohola in depresivne epizode ne moremo razložiti le s samozdravljenjem depresije. Znano je tudi, da sočasno pojavljanje obeh psihičnih motenj poveča tveganje za samomor. V zdravljenju sočasne depresivne epizode ob sindromu odvisnosti od alkohola je smiselno počakati z uvedbo antidepresivov do prekinitvi zlorabe alkohola. Sindrom odvisnosti od alkohola je psihična motnja z znanimi nevrobiološkimi osnovami, ki zahteva ustrezno zdravljenje. Ugotavljajo tudi, da je na znižanje števila samomorov v Sloveniji vplivalo sprejetje zakona o omejevanju uporabe alkohola. Izgleda, da je samomorilno vedenje povezano z zlorabo alkohola, saj so ugotovili prisotnost alkohola pri tretjini vseh žrtev samomora v Sloveniji. Sočasna opitost in izražanje samomorilnih misli predstavlja veliko tveganje za samomor, zlasti ko je sočasno prisotna še depresivna epizoda. Obravnava pacienta z zlorabo alkohola in samomorilnim vedenjem zahteva posebno pozornost ne glede na to, ali gre za akutni alkoholni opoj, ali za sindrom odvisnosti od alkohola. Akutni alkoholni opoj z že izraženim samomorilnim vedenjem pa predstavlja urgentno stanje. LITERATURA 1. Zupanc T. Zloraba alkohola kot dejavnik tveganja za samomorilno vedenje. Doktorska disertacija. Ljubljana, Caces F. E., Harford T. (1998):Time series analysis of alcohol consumption and suicide mortality in the United states, J Stud Alcohol 59(4): Pirkola S. P., Isometsä E. T., Heikkinen M. E., Lönnqvist J. K. (2000): Suicides of alcohol misusers and non-misusers in a nationwide population. Alcohol Alcohol 35(1): Brady J. The association between alcohol misuse and suicidal behaviour. Alcohol Alcohol Sep- Oct;41(5): Epub 2006 Aug Zupanc T, Pregelj P, Tomori M, Komel R, Paska AV. TPH2 polymorphisms and alcohol-related suicide. Neurosci Lett Feb 18;490(1): Epub 2010 Dec Inskip HM, Harris EC, Barraclough B. Lifetime risk of suicide for affective disorder, alcoholism and schizophrenia. Br J Psychiatry Jan;172:
38 7. Kaplan H.I., Sadock B.J. The Kaplan & Sadock's (2009) Comprehensive Textbook of Psychiatry IX 9th ed., Kaplan HI, Sadock BJ eds. Philadelphia: Lippincott Williams & Wilkins. 8. Ganz D, Sher L. Suicidal behavior in adolescents with comorbid depression and alcohol abuse. Minerva Pediatr Jun;61(3): Kuo PH, Gardner CO, Kendler KS, Prescott CA. The temporal relationship of the onsets of alcohol dependence and major depression: using a genetically informative study design. Psychol Med Aug;36(8): Epub 2006 May Fergusson DM, Boden JM, Horwood LJ. Tests of causal links between alcohol abuse or dependence and major depression. Arch Gen Psychiatry Mar;66(3): Pridemore WA, Snowden AJ. Am J Public Health May;99(5): Epub 2009 Mar 19. PREDOZIRANJE OVERDOSE Andrej Kastelic*, Nuša Šegrec**, Peter Pregelj*** *,** Center za zdravljenje odvisnih od prepovedanih drog, Psihiatrična klinika Ljubljana, Zaloška 29, 1000 Ljubljana *** Psihiatrična klinika Ljubljana, Studenec 48, 1260 Ljubljana Izvleček Predoziranje predstavlja glavni vzrok smrti med uživalci drog v razvitem svetu. Velik delež predoziranj bi bilo mogoče preprečiti. Izobraževanje in usposabljanje uživalcev drog je pomemben del programov zmanjševanja škode in zdravljenja odvisnosti. Zdravljenje s substitucijskimi zdravili dokazano zmanjšuje število predoziranj med klienti, vključenimi v te programe. Detoksikacija je lahko brez ustreznih psiho-socialnih ukrepov in rehabilitacije zelo nevarna. Uporabnike drog, ki so odpuščeni iz zaporov, je potrebno dodatno opozarjati na nevarnost predoziranja ali vključevati v substitucijske programe. Uporabnikom drog bi bilo smiselno zagotoviti možnost uporabe naloksona v primeru predoziranja. Intenzivno uživanje stimulansov, vključno s kokainom in mefedronom, lahko oponaša ali sproži simptome resnih duševnih motenj. Abstract Overdoses present the main cause of death among drug users in developed countries. A significant proportion of fatal and non-fatal overdoses could be avoided. Education and training of drug users for preventing overdoses should be an important part od harm reduction and addiction treatment programmes. Substitution maintenance treatment has been proven that largely reduce the number of overdoses in client population included in these programmes. Detoxification without appropriate psycho-social and rehabilitation interventions might be extremely dangerous. Drug users in custodial settings should be additionally warned or included in substitution programmes before release. Naloxone should be provided to drug users to be used in case of overdoses. Heavy stimulant use including cocaine and mephedrone can mimick or induce symptomes of serious mental health disorders. UVOD Letno umre 2% intravenoznih uživalcev drog, kar predstavlja 13 do 40 - krat večjo smrtnost v primerjavi s populacijo, ki drog ne uživa. Med 30 in 45% smrti je zaradi predoziranja. (1) Zdravljenje zmanjša smrtnost za 10 krat, ki pa tako ostaja še vedno do 4 - krat večja kot v primerljivi populaciji, ki drog ne uživa. V Evropski uniji zaradi drog vsako leto nepričakovano umre med 7000 in 8000 ljudi. Najpogosteje gre za posameznike stare med 20 in 30 let, z anamnezo intravenoznega uživanja drog. Večino akutnih smrti povezanih z zlorabo drog predstavljajo naključna predoziranja, med psihoaktivnimi snovmi pa prevladujejo opioidi (2). RAZPRAVA Večina smrti je v populaciji intravenoznih uživalcev heroina, ki so uporabljali heroin 5 do 10 let in so bili od njega nedvomno odvisni. Le manjši del se je pripetil med novimi uporabniki, ki so drogo uživali manj kot leto dni. Več kot polovica intravenoznih uživalcev drog poroča v obdobju uživanja drog o vsaj enem predoziranju, ki pa se na srečo ni končalo smrtno (3)
39 Med pomembnimi rizičnimi dejavniki za predoziranje s smrtnim izidom so moški spol, nezaposlenost, zgodovina odvisnosti od heroina, nezdravljena/neobravnavana odvisnost od heroina, intravenozno uživanje, sočasno uživanje alkohola in benzodiazepinov (4). Čeprav je večina predoziranj z opioidi nenamernih, pa ne gre zanemariti, da je samomor med osebami, ki zlorabljajo heroin, 13 krat pogostejši v primerjavi s splošno populacijo (5). V slovenski raziskavi pri pacientih vključenih v metadonski substitucijski program je bilo ugotovljeno, da je 28,8% pacientov že imelo nenamerno predoziranje, pri 7,2% je bilo predoziranje v samomorilne namene, 67,4% pa predoziranja ni imelo (6). Uživalci drog pogosto sočasno uporabljajo različne psihoaktivne snovi. Nevarnost predoziranja se posebej poveča pri kombinaciji opioidov z drugimi depresorji centralnega živčnega sistema. Torej najpogosteje pri kombinaciji različnih drog ali zdravil (benzodiazepinov ali drugih zdravil s sedativnim učinkom) in predvsem alkohola; pri izgubi tolerance po obdobju zmanjšanega uživanja droge (takoj po odpustu iz zapora, policijskega pridržanja, hospitalizaciji...) - seveda, če uporabnik v tem času ni bil ustrezno obravnavan - ter krajšega ali daljšega obdobja abstinence (spodrsljaj, recidiv); pri močnejši koncentraciji droge na tržišču; po nesreči pri ljudeh, ki drogo šele začenjajo jemati in ob poskusu samomora. Programi, v katerih odvisne uživalce od opioidov le detoksicirajo in detoksikacij ne sledita ustrezno zdravljenje ter psihosocialna rehabilitacija, so izjemno nevarni in jih naj ne bi izvajali. Smrtnost po tovrstni»obravnavi«se v prvem tednu po odpustu poveča za 20 do 50 - krat in se potem v naslednjih tednih zmanjšuje po 50% na teden (7). Drugi dejavniki tveganja za predoziranje so tudi prisotnost resne telesne bolezni - ciroze jeter, srčnih in pljučnih bolezni, AIDS - a, prisotnost depresije in anamneza predoziranj v preteklosti (8). Do predoziranja pride najpogosteje pri vbrizgavanju droge - nevarnost je večja, kadar je posameznik ob tem sam; lahko pa tudi pri njuhanju in pri zaužitju. Kajenje drog je v tem smislu manj nevarno. Smrt zaradi prevelikega odmerka opioidov se običajno pojavi v 1 do 3 urah, redkeje tudi prej, torej je dovolj časa za ustrezno ukrepanje. Veljajo splošna načela za obravnavo zastrupljencev z opioidi. Pri predoziranju z opioidi se uporablja kompetitivni antagonist opioidnih (endorfinskih) receptorjev nalokson, ki nima narkotičnega (agonističnega) učinka. Navadno ga dajemo intravensko v odmerku 0,4 mg vsaki dve minuti do vzpostavitve zadostne respiratorne funkcije. Zdravljenje lahko nadaljujemo z infuzijo, katere hitrost je odvisna od bolnikovega odgovora do skupnega odmerka mg. Če oseba ni v neposredni življenjski nevarnosti, previdno dajemo manjše odmerke od 0,1-0,2 mg, ki jih ponavljamo na 2-3 minute. Novorojenčkom in otrokom dajemo nalokson v odmerku 0,01 mg/kg telesne teže, odmerek pa ponavljamo vsaki 2-3 minute do terapevtskega odgovora. Ker delujejo opioidi, še posebej pa metadon, precej dlje kot nalokson, katerega učinek traja približno 2 uri, moramo bolnika nadzirati vsaj 12 ur, da lahko pravočasno opazimo ponovne znake predoziranja. Uporaba naloxona je lahko povezana z stranskimi učinki kot so krči, aritmije in resna agitacija. Če je bil vzrok predoziranja zaužitje droge, moramo po dajanju naloksona in izvajanju potrebnih urgentnih ukrepov izprati želodec ter dodati aktivno oglje in odvajala. Ker se opiati delno izločajo skozi želodčno sluznico, dajemo oglje tudi pri parenteralni zastrupitvi. Pri uživalcih drog previsok odmerek ali prehitro dajanje naloksona lahko sproži tudi abstinenčno krizo. Ko se bolnikovo telesno stanje stabilizira, mu je potrebno ponuditi možnost obravnave v regionalnem centru za preprečevanje in zdravljenje odvisnosti in ga tja tudi napotiti, seveda če se s tem strinja (9). V eni izmed študij so ugotavljali, da je v skoraj 40% predoziranj v New Yorku prisoten kokain (10). Kadar gre za predoziranje s stimulansi, prizadeti kaže znake povečane budnosti, hiperseksualnosti, psihomotoričnega nemira. Pogosto lahko simptomi spominjajo na manijo. Večinoma izzvenijo v roku 24 ur. Povišani odmerki stimulansov in njihovo podaljšano uživanje lahko vodijo v stanje zmedenosti, dezorientiranosti in vznemirjenosti, v t.i.»s stimulansi induciran«delirij. Bolnik lahko v tem stanju deluje prestrašeno in je anksiozen. Pozorni moramo biti na pojav krčev, motenj ritma, morebitne kapi in respiratornih zapletov. V primeru hipertermije in agitacije moramo pomisliti tudi na možnost malignega nevroleptičnega sindroma. Prav zato je pri tistih bolnikih, kjer je anamneza nejasna, v terapiji varneje uporabiti benzodiazepine namesto antipsihotikov. V kolikor bomo uspeli bolnika s tem pomiriti, se bo tudi zmanjšala potreba po morebitnem fizičnem oviranju. Pri uporabi visokih odmerkov stimulansov in v primeru intenzivnega uživanja le-teh, se pri posameznikih lahko pojavi psihoza. Po kratkotrajni evforiji lahko uživalec občuti anksioznost, depresivne simptome, razdražljivost, hudo utrujenost in paranojo. Pojavijo se lahko taktilne halucinacije, značilni so opisi občutkov lezenja insektov pod kožo (t.i.»formikacija«) (11). S kokainom inducirana paranoja je dobro poznana med rednimi in intenzivnimi uživalci kokaina (12). Znano je, da lahko s PAS inducirani psihotični simptomi vztrajajo še dolgo po prekinitvi uživanja PAS. Pregled študij je pokazal, da lahko s stimulansi inducirane psihoze v manjšini vztrajajo še en mesec po prekinitvi jemanja pri 1-15% pacientov (13). Tudi v slovenskem prostoru se med uporabniki pojavlja mefedron. Gre za t.i.»dizajnersko drogo«, ki je na voljo na tržišču preko ponudnikov na internetu. Običajno ga prodajajo v obliki kristalnega prahu. Prašek je dobro topen v vodi in se lahko raztopi v ustih, rektumu ali se injicira. Lahko je tudi v obliki tablet ali kapsul. Zaradi draženja nosne sluznice uživalci mefedrona pogosto preidejo na peroralno uporabo. Uporablja se v odmerkih od mg, čeprav je zaradi kratkotrajnega učinka poraba bistveno višja, po možnosti med 0,5-2 g. Začetek želenih učinkov je običajno v minutah po zaužitju in nekaj minut po njuhanju. Uporabniki poročajo, da zaznavajo učinek približno 2-3 ure, zato drogo vzamejo večkrat zaporedoma. Povzroča evforijo, splošno stimulacijo, okrepljen občutek za glasbo, povišano razpoloženje, zmanjšano sovražnost, izboljšanje duševnega funkcioniranja in blago spolno stimulacijo. Neželeni učinki so znojenje, glavobol, tahikardija, palpitacije, slabost, bolečine v prsih, bruksizem, vznemirjenost. Pojavijo se razširjene zenice. Lahko se pojavi agresija, paranoja, agitacija, tahikardija, hipertenzija; aritmija in krči pa v majhnem številu primerov (14). ZAKLJUČEK Ukrepi za zmanjševanje predoziranj s smrtnim izidom Predoziranja in smrtnost zaradi njih je možno pomembno zmanjšati. V eni izmed raziskav so ugotavljali, da je bilo med 64,6% in 97,4% tistih, ki zlorabljajo droge, priča predoziranju. V drugi raziskavi so ugotavljali, da se od 58% do 86% predoziranj s heroinom dogodi, ko uporabnik drog ni sam, ampak je v družbi (15). Avstralska raziskava je pokazala, da večina uporabnikov drog, ki so bili prisotni pri predoziranju drugega, ni iskala pomoči. Le 14% jih je poklicalo zdravstveno službo, morda tudi zaradi strahu pred prijavo (16). V ta namen smo že leta 1997 v Sloveniji s pomočjo nevladne organizacije Odsev se sliši in Ministrstva za zdravje RS izdali posebne zloženke z navodili uživalcem drog - kako predoziranje preprečiti in ob njem reagirati. V Centrih za preprečevanje in zdravljenje odvisnih od prepovedanih drog javne zdravstvene mreže pa smo kar nekaj let uživalce drog tudi ustrezno trenirali usposabljali. Tovrstna izobraževanja in treninge opravljamo tudi v času bolnišničnega zdravljenja odvisnosti. Paciente, ki zaključujejo programe zdravljenja ali jih predčasno zapuščajo, tudi pisno opozarjamo o nevarnostih predoziranj. Enako velja tudi za ljudi, ki zapuščajo zapore zaradi izhodov ali zaključene kazni zapora. Urgentne zdravstvene službe smo opozarjali, da v kolikor se ne počutijo ogrožene in ne obstaja sum kaznivega dejanja avtomatsko ob predoziranjih ne obveščajo policije. Metaanalize različnih študij zdravljenja s substitucijskimi zdravili so pokazale, da se smrtnost pri ljudeh, vključenih v vzdrževalno zdravljenje z metadonom ali buprenorfinom zmanjša za 75% (17,18). Po uvedbi vzdrževalnega zdravljenja z buprenorfinom in metadonom v Franciji leta 1994 se je smrtnost zaradi predoziranj v treh letih zmanjšala s skoraj 600 smrti letno na nekaj čez 150 (19). Buprenorfin je kot delni agonist opioidnih receptorjev varnejše zdravilo kot metadon. To je tudi eden od razlogov, da ga v Sloveniji pri ljudeh, ki prvič vstopajo v substitucijske programe zdravljenja opioidnih odvisnosti, uporabljamo kot prvo zdravilo izbora. Kadar pa buprenorfin podeljujemo še ne dovolj stabilnim bolnikom v roke, uporabljamo obliko zdravila, kjer je buprenorfin v kombinaciji z naloksonom, ter s tem zmanjšamo možnost vbrizgavanja in zlorabe zdravila na črnem trgu, torej nemedicinske uporabe, ki bi lahko povečala možnost predoziranja. Nekatere države (Italija, Nemčija, UK ter nekatera mesta v ZDA), razdeljujejo s pomočjo nevladnih organizacij, uporabniških združenj ali v lekarnah nalokson, ki ga uživalci drog lahko uporabljajo sami. Pri tem zaradi morebitnih težav z injiciranjem ali dodatnih možnosti okužb priporočajo intramuskularno ali subkutano uporabo v dvojnem odmerku. Razmišlja pa se tudi o izdelavi posebnega intranazalnega spreja. Bojazni, da bi s tem povečali porabo heroina ali da bi ljudje jemali višje odmerke, so se izkazale za neupravičene. Seveda pa je tudi v tem primeru potrebno uživalce drog ustrezno izobraziti. Svojcem tistih, ki so zaradi predoziranj umrli, je potrebno tudi v mreži služb, ki obravnavajo uživalce drog ali pa v drugih službah za podporo, omogočiti ustrezno pomoč, seveda če to žele. Družinske 76 77
40 zdravnike pa je potrebno izobraziti, da svoje bolnike večkrat povprašajo o morebitnem jemanju drog ter jih spodbujajo, da se vključijo v ustrezne programe in jih pri tem znajo sami čim bolje motivirati. LITERATURA 1. Hulse GK, English DR, Milne E, Holman CD. The quantification of mortality resulting from the regular use of illicit opiates. Addiction 1999; 94(2): Overdose: a major cause of avoidable death among young people. EMCDDA Dosegljivo na: 3. Letno poročilo 2010, Stanje na področju problematike drog v Evropi. EMCDDA Dosegljivo na: 4. Warner-Smith M, Darke S, Lynskey M, Hall, W. Heroin overdose: causes and consequences. Review. Addiction 2001; 96: Wilcox HC, Conner KR, Caine ED. Association of alcohol and drug use disorders and complete suicide: An empirical review of cohort studies. Drug and Alcohol Dependence 2004; 76 Suppl: Kastelic A. Uspešnost zdravljenja in zadovoljstvo pacientov vključenih v substitucijski metadonski program RS [magistrsko delo]. Ljubljana: Univerza v Ljubljani; Boys A, Farrell M, Bebbington P, Brugha T, Coid J, Jenkins R et al. Drug use and initiation in prison: results from a national prison survey in England and Wales. Addiction 2002 ; 97 (12): Darke S, Kaye S, Duflou J. Systemic disease among cases of fatal opioid toxicity. Addiction 2006 ;101(9): Kastelic A. Nujna stanja pri uživalcih drog. V: Urgentna stanja v psihiatriji; 1998; Begunje, Slovenija. Str Piper TM, Rudenstine S, Stancliff S, Sherman S, Nandi V, Clear A e tal. Overdose prevention for injection drug users: lessons learned from naloxone training and distribution programs in New York City. Harm Reduct J 2007; 25 (4): Atakan Z. Severe mental illness and substance abuse. V: Beer MD, Pereira SM, Paton C. Psychiatric Intensive Care. Cambridge: Cambridge University Press: Floyd AG, Boutros NN, Struve FA, Wolf E, Oliwa GM. Risk factors for experiencing psychosis duirng cocaine use: a preliminary report. J Psychiatr Res 2006; 40 (2): Schuckit MA. Comorbidity between substance use disorders and psychiatry condiitons. Addiction 2006; 101 Suppl 1: Risk assessment report of a new psychoactive substance: 4-methylmethcathinone (mephedrone). EMCDDA Dosegljivo na: %20mephedrone.pdf 15. Kim D, Irwin KS, Khoshnood K. Expanded Access to Naloxone: Options for Critical Response to the Epidemic of Opioid Overdose Mortality. Am J Public Health 2009; 99(3): Curtis M, Guterman L. Overdose Prevention and response A Guide for people who use drugs and harm reduction staff in Eastern Europe and Central Asia; Open Society Institute Dosegljivo na Caplehorn JR, Dalton MS, Haldar F, Petrenas AM, Nisbet JG. Methadone maintenance and addicts' risk of fatal heroin overdose. Subst Use Misuse 1996; 31(2): Sporer KA. Strategies for preventing heroin overdose. Review. BMJ 2003; 26(7386): Auriacombe M, Franques P, Tignol J. Deaths attributable to methadone vs buprenorphine in France. JAMA 2001; 285(1): 45. PRIROJENE SRČNE NAPAKE OD NOVOROJENČKA DO ODRASLEGA BOLNIKA CONGENITAL HEART DEFECTS FROM A NEWBORN TA AN ADULT 78 79
41 KLINIČNA PREZENTACIJA, PRIMARNA OSKRBA IN TRANSPORT NOVOROJENČKA S PRIROJENO SRČNO NAPAKO PRESENTATION, STABILIZATION AND TRANSPORT OF THE NEWBORN WITH CONGENITAL HEART DISEASE Maja Pavčnik Arnol, Mojca Grošelj Grenc, Gorazd Kalan Klinični oddelek za otroško kirurgijo in intenzivno terapijo, Univerzitetni klinični center Ljubljana, Bohoričeva 20, 1525 Ljubljana Izvleček Prirojene srčne napake so eden od najpogostejših vzrokov obolevnosti in umrljivosti v zgodnjem življenjskem obdobju. Večina kritičnih prirojenih srčnih napak se klinično razkrije tekom prvega meseca življenja, pogosto v prvih dnevih življenja. Trije najpogostejši načini klinične prezentacije kritične prirojene srčne napake so centralna cianoza, dihalna stiska in hipoperfuzija. Številni novorojenčki s kritično prirojeno srčno napako so najprej obravnavani v regionalni porodnišnici oziroma bolnišnici, ki naj zagotovi začetno stabilizacijo. Ukrepi primarne oskrbe se razlikujejo glede na klinično sliko ter vključujejo zagotavljanje prehodne dihalne poti, ustrezne ventilacije in cirkulacije ter vzdrževanje normalne koncentracije glukoze in kalcija v serumu. Novorojenčki z od duktusa odvisnim sistemskim ali pljučnim krvnim pretokom ali transpozicijo velikih arterij potrebujejo infuzijo prostaglandina E 1. Po začetni stabilizaciji naj novorojenčka usposobljena ekipa prepelje v terciarni center, kjer so na voljo pediater kardiolog, pediater intenzivist ter kardiokirurg. Abstract Congenital heart disease is one of the most common causes of morbidity and mortality in early life. In most children, serious heart disease presents early in the first month of life either with persistent cyanosis, respiratory distress, a low systemic output (hypoperfusion) or a combination of these. A large number of these newborns present to local maternity and community hospitals for their initial stabilization. The initial stabilizing interventions depend on clinical presentaton and focus around procurement of a patent airway, establishing effective respiration, ensuring adequate circulation, and identifying hypoglycemia or hypocalcemia. Newborns with duct-dependent pulmonary or systemic circulation or with transposition of great arteries need prostaglandin E 1 infusion. After initial stabilization the newborn should be transferred to tertiary center with specialized pediatric cardiology, pediatric critical care and cardio-thoracis surgical service. UVOD Prirojene srčne napake so eden od najpogostejših vzrokov obolevnosti in umrljivosti v zgodnjem življenjskem obdobju. V prispevku se bomo omejili na kritične prirojene srčne napake, ki so lahko smrtne ter se večinoma klinično razkrijejo tekom prvega meseca življenja. 70 % novorojenčkov s kritično prirojeno srčno napako ima eno od naslednjih napak: sindrom hipoplastičnega levega srca, anomalijo aortnega loka (interupcija, hipoplazija aortnega loka, koarktacija aorte), transpozicijo velikih žil, tetralogijo Fallot z ekstremno obstrukcijo toka krvi v pljučno arterijo ali sindrom hipoplastičnega desnega srca (1, 2, 3). NOVOROJENČEK S KRITIČNO PRIROJENO SRČNO NAPAKO KLINIČNA SLIKA V obdobju novorojenčka se kritična prirojena srčna napaka razkrije bodisi v obliki centralne cianoze, dihalne stiske, šokovnega stanja ali kombinacije teh znakov. Odsotnost srčnega šuma prirojene srčne napake ne izključuje (1, 2). 1. Centralna cianoza Novorojenčkek s cianotično srčno napako je običajno cianotičen v prvih nekaj urah življenja, dihalna stiska ni prisotna. Na začetku je lahko cianoza prisotna samo ob joku ali hranjenju, nato pa ob zapiranju Botallovega voda napreduje. Centralna cianoza je vodilni klinični znak pri dveh skupinah prirojenih srčnih napak. To so na eni stani napake z zmanjšanim pljučnim krvnim pretokom oz. z od duktusa odvisnim pljučnim krvnim pretokom (desnostranske napake: tetralogija Fallot, kritična stenoza pljučne zaklopke, atrezija pljučne zaklopke, Ebsteinova anomalija, atrezija trikuspidne zaklopke). Druga napaka, ki se kaže s centralno cianozo pa je transpozicija velikih arterij, kjer aorta izhaja iz desnega prekata in pljučna arterija iz levega prekata. Sistemski in pljučni krvni obtok sta vzporedna. Izmenjava med obema obtokoma je možna preko odprtega ovalnega okna, defekta interatrijskega in interventrikularnega seputma, preko odprtega Botallovega voda ter preko bronhopulmonalnih kolateral (1, 2). Klinična slika: Novorojenček ima znake centralne cianoze, diha hitreje, vendar brez znakov povečanega dihalnega dela tiha tahipneja. Ob hudi metabolni acidozi je dihanje acidotično (hitro in globoko). Srčni šum je lahko odsoten (1, 2). Diferencialno diagnostično pride pri teh novorojenčkih v poštev blaga bolezen pljuč ali perzistentna pljučna hipertenzija novorojenčka, redko methemoglobinemija. Novorojenčki s hipoplazijo pljuč ali hudo prizadetostjo pljučnega parenhima imajo poleg cianoze hudo dihalno stisko. Novorojenček s centralno cianozo in tiho tahipnejo ima najpogosteje cianotično srčno napako (1, 2). Diagnozo postavimo na podlagi anamneze, kliničnega pregleda, hiperoksičnega testa, RTG pc, EKG ter ehokardiografskega pregleda, v nekaterih primerih tudi s srčno kateterizacijo. Pomagamo si s primerjavo arterijske saturacije ali delnega tlaka kisika v arterijski krvi (p a O 2 ) med desno radialno arterijo (preduktalna vrednost) in umbilikalno arterijo oz. spodnjim delom telesa (postduktalna vrednost). Pri večini cianotičnih srčnih napak sta preduktalna in postduktalna vrednost saturacije ali delnega tlaka kisika slični. Pri perzistentni pljučni hipertenziji novorojenčka bo postduktalna saturacija oz. p a O 2 nižja kot preduktalno (1-4). Pomagamo si lahko tudi s hiperoksičnim testom. Pri novorojenčku izmerimo p a O 2 v desni radialni arteriji pri vdihovanju sobnega zraka in nato napravimo hiperoksični test arterijski p a O 2 po vdihovanju 100 % kisika. Močan porast p a O 2 govori v prid primarni prizadetosti pljučnega parenhima. RTG pc nam pomaga oceniti velikost in obliko srca ter pljučno žilno risbo, pokaže morebitno prisotnost bolezni pljuč (1, 2, 3). Zdravljenje: Novorojenčku s sumom na cianotično srčno napako čim prej (pred postavitvijo dokončne diagnoze) nastavimo infuzijo prostaglandina E 1 (Prostin VR). Začnemo z odmerkom nanogramov/kg/min (=0,025 0,100 μg/kg/min). Smiselno je uporabiti najnižji učinkovit odmerek, ker se tako zmanjša verjetnost neželenih učinkov. Prostaglandin E 1 zagotovi zadosten pretok krvi skozi pljuča oziroma boljše mešanje krvi med obema obtokoma pri transpoziciji velikih arterij. Na ta način se novorojenčkovo stanje stabilizira do kateterskega posega oziroma do paliativnega ali dokončnega kirurškega zdravljenja. Pri uporabi prostaglandina E 1 (Prostin VR) moramo poznati njegove neželene učinke, ki vključujejo apnoične atake, krče, hipotenzijo ob periferni vazodilataciji, morda povečano nevarnost za okužbe. Zaradi znatne sistemske vazodilatacije novorojenčki po uvedbi zdravljenja s prostaglandini za vzdrževanje krvnega tlaka pogosto potrebujejo boluse tekočine (bolusi kristaloidov po 10 ml/kg porodne teže) (1-5). 2. Dihalna stiska Drugi način prezentacije kritične prirojene srčne napake je dihalna stiska. Novorojenčke s srčnim vzrokom dihalne stiske lahko razdelimo v dve skupini. V prvo skupino sodijo tisti z levo desnimi šanti (morebitna desaturacija je posledica alveolarne tekočine ali intrapulmonalnega šanta). V to skupino sodijo defekt interventrikularnega septuma, defekt interatrijskega septuma, odprt Botallov vod, AV kanal. Napake z levo desnim šantom se običajno razkrijejo s srčnim šumom ali z znaki dihalne stiske ob kongestivnem srčnem popuščanju. Pogosto se manifestirajo kasneje, izven neonatalnega obdobja. Do srčnega popuščanja pride ob znižanju pljučne žilne upornosti v primeru velikega interventrikularnega septuma pride do klinične izraženosti lahko že v starosti 2 3 tednov. Pri teh novorojenčkih takoj 80 81
42 pričnemo dovajati kisik. Ker je kisik močan pljučni vazodilatator in lahko poslabša levo-desni šant, uporabimo najnižjo inspiratorno koncentracijo kisika, ki dvigne saturacijo na sprejemljiv nivo. Damo intravensko furosemid. Če disik in diuretik ne olajšata dihalne stiske, je potrebna endotrahealna intubacija. Po potrebi uporabimo inotropno podporo (adrenalin, dopamin, milrinon) (1, 2). Druga skupina prirojenih srčnih napak, ki se kaže z dihalno stisko so napake z bidirekcionalnim šantom (popolno mešanje krvi iz obeh obtokov) v tem primeru je prisotna delna desaturacija (totalni anomalni pljučni venski priliv, atrezija trikuspidne zaklopke z velikim VSD, univentrikularno srce ali dvojni iztok iz desnega prekata brez hude pljučne stenoze, skupno arterijsko deblo, odsotna pljučna zaklopka). Obstruktivna oblika totalnega anomalnega pljučnega venskega priliva ogroža novorojenčka takoj po rojstvu. Poleg dihalne stiske so prisotni huda centralna cianoza ter znaki nizkega minutnega volumna srca. Te novorojenčke je praktično nemogoče stabilizirati. Infuzija prostaglandinov stanje pogosto še poslabša. Obstruktivna oblika totalnega anomalnega pljučnega venskega priliva je eno redkih kardiokirurških urgentnih stanj v neonatalnem obdobju. Čas do kirurgije lahko premostimo s priklopom na izventelesni krvni obtok (ECMO) (1, 2, 3). Diferencialna diagnoza dihalne stiske novorojenčka: Če je novorojenček tahipnoičen in ima znake povečanega dihalnega dela (ugrezanje prsnega koša, plapolanje nosnih kril, kimanje z glavico), običajno ne gre za prirojeno srčno napako v tem primeru je diferencialna diagnoza veliko širša kot v primeru centralne cianoze. V poštev pridejo bolezni pljučnega parenhima, mekonijska aspiracija, diafragmalna kila in perzistentna pljučna hipertenzija novorojenčka (2). 3. Nizek minutni volumen srca (šok, hipoperfuzija) Tretji način prezentacije kritične prirojene srčne napake pri novorojenčku je hipoperfuzija. Potek je lahko hitro napredujoč tekom prvih nekaj ur življenja ali počasen preko prvih nekaj tednov življenja. Včasih je lahko otrok več tednov navidez povsem zdrav, nato pa nenadoma nastopi šokovno stanje. Do tega pride ob nenadni zapori Botallovega voda pri napakah z od duktisa odvisnim sistemskim krvnim obtokom. V obliki hipoperfuzije se razkrijejo napake z obstrukcijo vtoka v ali iztoka iz levega prekata (mitralna stenoza, koarktacija aorte, sindrom hipoplastičnega levega srca, interupcija aortnega loka, kritična aortna valvularna stenoza). Hipoperfuzija se lahko razvije tudi pri drugih boleznih srca, ki močno ovirajo delovanje levega prekata (aritmije kompletni AV blok, supraventrikularna tahikardija; bolezni miokarda; disfunkcija miokarda pri obporodni hipoksiji) (1, 2). Klinična slika: novorojenček je letargičen, koža marmorirana, hladna, kapilarna polnitev zelo upočasnjena. Prisotna je tahipneja, lahko znaki dihalne stiske, tahikardija, periferni pulzi so odsotni, centralni pulzi slabo tipni, prisotna je hepatomegalija. S pulzno oksimetrijo izmerimo znižano saturacijo. V plinski analizi krvi je prisotna huda metabolna acidoza (1, 2). V šokovnem stanju so običajno vsi periferni pulzi odsotni. Če stanje ni tako kritično, lahko najdemo razliko v pulzih ter krvnem tlaku med zgornjimi in spodnjimi udi (izmerimo krvni tlak na vseh 4 udih). Razlika sistoličnega krvnega tlaka med zgornjim in spodnjim delom telesa > 10 mm Hg je specifična za anomalije aortnega loka. Pri sindromu hipoplastičnega levega srca lahko najdemo višje tlake v spodnjih udih. Na RTG pc pogosto vidimo kardiomegalijo in intersticijski edem. Ehokardiogram je diagnostičen (1, 2). Diferencialna diagnoza nekardioloških vzrokov šoka vključuje prirojeno diafragmalno kilo, sepso, pneumotoraks, anemijo, vrojene motnje presnove, insuficienco nadledvične žleze, hipovolemijo in drugo. Najpogostejša napačna diagnoza pri novorojenčku s prirojeno srčno napako in hipoperfuzijo je sepsa. Ker je septični šok potencialno smrten, pri vsakem kritično bolnem novorojenčku naredimo septično obdelavo ter uvedemo antibiotično zdravljenje, vendar moramo pomisliti tudi na prirojeno srčno napako (2, 6). Zdravljenje. Novorojenčka endotrahealno intubiramo in umetno ventiliramo. Čim prej nastavimo infuzijo prostaglandina E 1. Delno korigiramo metabolno acidozo. Naredimo septično obdelavo ter uvedemo antibiotično zdravljenje. Najnovejši algoritem hemodinamske podpore šokiranega novorojenčka predvideva, da v prvih 10 minutah obravnave (na mestu sprejema novorojenčka) dajemo boluse kristaloidov po 10 ml/kg telesne teže, korigiramo hipoglikemijo ter hipokalcemijo, pričnemo z antibiotičnim zdravljenjem ter uvedemo infuzijo prostaglandina E 1. Če je po teh ukrepih novorojenček še vedno šokiran, pričnemo z infuzijo dopamina, po potrebi dodamo tudi dobutamin ter adrenalin (1, 2, 6). PRIMARNA OSKRBA NOVOROJENČKA S PRIROJENO SRČNO NAPAKO Osnovni ukrepi zdravljenja novorojenčka s sumom na prirojeno srčno napako so navedeni zgoraj pod najpogostejšimi oblikami prezentacije. Na splošno pa pri obravnavi novorojenčka s sumom na prirojeno srčno napako postopamo po principu ABC. Dihalna pot in dihanje (A+B). Novorojenčka z dihalno stisko ali šokiranega novorojenčka intubiramo ter umetno predihujemo. Sedative in analgetike uporabljamo previdno. Previdni smo tudi pri uporabi kisika. Pri napakah z od duktusa odvisnim pljučnim ali sistemskim krvnim obtokom kisik pospešuje zapiranje Botallovega voda. Pri predihavanju novorojenčka s prirojeno srčno napako s fiziologijo enoprekatnega srca želimo uravnotežiti sistemski in pljučni krvni pretok. ciljna arterijska saturacija je % (pri tej saturaciji je razmerje med pljučnimi in sistemskim obtokom približno 1:1). Previsoka saturacija je znak povečanega pljučnega krvnega pretoka na račun sistemskega, kar lahko vodi v metabolno acidozo in šok (1, 2). Cirkulacija (C). Takoj vzpostavimo žilni pristop najbolje preko umbilikalne vene. Če gre za starejšega novorojenčka ter nam ne uspe vzpostaviti žilnega pristopa v 1 minuti, nastavimo intraosalno vensko pot. Odvzamemo kri za preiskave (glukoza, kalcij, hemogram, hemokultura, laktat, plinska analiza, vnetni parametri). Za preprečevanje hipoglikemije nastavimo ločen periferni iv kanal kamor naj novoroječek prejema infuzijo 5 ali 10 % glukoze (1, 2, 6). TRANSPORT NOVOROJENČKA S PRIROJENO SRČNO NAPAKO V primeru, da je bila kritična prirojena srčna napaka odkrita prenatalno, se svetuje porod v terciarnem centru, kjer so na voljo pediater kardiolog, pediater intenzivist ter kardiovaskularni kirurg. V Sloveniji se novorojenčki s kritičnimi prirojenimi srčnimi napakami zdravijo v Univerzitetnem kliničnem centru v Ljubljani (UKC) in sicer v Enoti intenzivne terapije Kliničnega oddelka za otroško kirurgijo in intenzivno terapijo (EIT KOOKIT) ter na Pediatrični kliniki (Oddelek za kardiologijo ter Klinični oddelek za neonatologijo). Če se novorojenček s kritično prirojeno srčno napako rodi izven Ljubljane oz. je po odpustu iz porodnišnice sprejet na otroški oddelek regionalne bolnišnice, mora biti čim prej transportiran v terciarni center UKC. Transport k sebi opravi ekipa KOOKIT, ki je usposobljena za transport kritično bolnih novorojenčkov in dojenčkov. Primarni cilj transportne ekipe je, da zagotovi varen in pravočasen prevoz novorojenčka v center, ki je specializiran za zdravljenje prirojenih srčnih napak. Uspešen transport se prične ob sprejemu klica za transport zdravnik, ki klic sprejme mora na podlagi dobljenih informacij dati navodila za nadaljnjo stabilizacijo. Za stabilizacijo so odgovorni napotna ustanova, transportna ekipa ter ustanova kamor je novorojenček napoten (1). ZAKLJUČEK Prirojene srčne napake so ene od najpogostejših pomembnih prirojenih napak. Večina kritičnih prirojenih srčnih napak se klinično razkrije tekom prvega meseca življenja, pogosto v prvih dnevih življenja. S pravočasno prepoznavo in ukrepanjem lahko novorojenčkovo stanje stabiliziramo ter omogočimo varen transport do terciarnega centra, kjer sta možna nadaljnja diagnostika in zdravljenje. LITERATURA 1. Kuch BA, Orr RA.Triage and transport of infants and children with cardiac disease. In: Munoz RA, Morell VO, Da Cruz E, Vetterly CG (editors). Critical care of children with heart disease. 1st ed. London: Springer, 2010: Brook M, Hwymann M, Teitel D. The heart. In: Klaus M, Fanaroff A, eds. Care of the high-risk neonate. Philadelphia: WB Saunders Company, 2001: Chang AC. Pediatric cardiac intensive care: current state of the art and beyond the millennium. Curr Opin Pediatr 2000; 12: Arlettaz R, Bauschatz A, Monkhoff M et al. The contribution of pulse oxymetry to the early detection of congenital heart disease in newborns. Eur J Pediatr 2006; 165: Lewis AB, Freed MD, Heymann MA et al. Side effects of therapy with prostaglandin E1 in infants with critical congenital heart disease. Circulation 1981; 64: Brierley J, Carcillo JA, Choong K et al. Clinical practice parameters for hemodynamic support of pediatric and neonatal septic shock: 2007 update from the American College of Critical Care Medicine. Crit Care Med 2009; 37:
43 KARDIOLOŠKE INTERVENCIJE PRI NOVOROJENCIH S PRIROJENO SRČNO NAPAKO CARDIAC CATHETER INTERVENTIONS IN NEWBORNS WITH CONGENITAL HEART DEFECTS Tomaž Podnar Služba za kardiologijo, Pediatrična klinika, Univerzitetni klinični center Ljubljana, Bohoričeva 20, 1000 Ljubljana Izvleček Kardiološke intervencije se v neonatalnem obdobju praviloma izvajajo pri otrocih s prirojenimi srčnimi napakami, ki so odvisne od odprtega Botallovega voda. Stanje teh otrok se zato najprej stabilizira z infuzijo prostaglandinov. Nato se opravi katetersko intervencijo. Najpogosteje se izvajajo balonska atrioseptostomija, balonska dilatacija kritične zožitve pljučne arterijske zaklopke in balonska dilatacija kritične zožitve aortne zaklopke. Abstract Cardiac catheter interventions in the neonatal period are usually performed in children with duct dependent congenital heart defects. Children are first stabilized by prostaglandin infusion, followed by catheter intervention. Most often balloon atrioseptostomy, balloon dilation of critical pulmonary valvar stenosis and balloon dilation of critical aortic valvar stenosis are performed. UVOD V zadnjih desetletjih se je razvila vrsta kateterskih tehnik zdravljenja prirojenih srčnih napak, ki so nadomestile ali dopolnile kirurško zdravljenje. Kateterske tehnike se vse pogosteje uporabljajo tudi pri novorojencih s prirojenimi srčnimi napakami. Praviloma gre za srčne napake, ki so odvisne od odprtega Botallovega voda. Zato je za stabilizacijo teh otrok potrebna infuzija prostaglandinov, nato pa sledi izvedba intervencije. BALONSKA ATRIOSEPTOSTOMIJA Balonsko atrioseptostomijo sta leta 1966 uvedla Rashkind in Miller (1). Poseg se izvaja pri novorojencih pri katerih je potrebno zagotoviti mešanje krvi na nivoju pretina preddvorov. Praviloma gre za novorojence s transpozicijo velikih arterij. Z infuzijo prostaglandinov, ki ohrani prehodnost Botallovega voda in z balonsko atrioseptostomijo, se novorojenca stabilizira. V prvih tednih življenja se nato programsko izvede anatomska poprava napake. Venski pristop se zagotovi s punkcijo stegenske vene ali preko popkovne vene. Preko vstopne vene, vene kave inferior in desnega preddvora se konico Rashkindovega katetra preko odprtega ovalnega okna uvede v levi preddvor. V levem preddvoru se balon na konici Rashkindovega katetra napolni s fiziološko raztopino. S hitrim, kratkim potegom balona preko preddvornega pretina se raztrga pretin v področju ovalnega okna. Klasično se je poseg izvajal v kateterizacijskem laboratoriju pod diaskopskim nadzorom, sedaj pa se običajno opravlja v enoti intenzivne terapije pod nadzorom ultrazvoka (2). Poseg je najučinkovitejši v prvem tednu po rojstvu, kasneje uspešnost posega hitro upada. infuzijo prostaglandinov. Poseg se opravi v kateterizacijskem laboratoriju, v splošni anesteziji. V femoralno veno se uvede katetersko uvajalo (3,4). Opravi se diagnostična srčna kateterizacija, predvsem natančne meritve tlakov v desnem prekatu in pljučni arteriji. Desni prekat in položaj zaklopke se prikaže z desno ventrikulografijo v 2 projekcijah. Preko katetra se globoko v vejo pljučne arterije ali v descendentno aorto uvede vodilno koronarno žico. Za dilatacijo se izbere balonski kateter z zunanjim premerom, ki je 1.2 do 1.4-krat večji od premera obroča zaklopke. Balonski kateter se preko vodilne žice namesti preko zaklopke. Balon se napihne z razredčenim kontrastom, s tlakom 3 do 5 atmosfer, za približno 5 sekund. Zažem na balonu ob uspešni dilataciji povsem izgine. Rezultat posega se oceni s ponovnimi meritvami tlakov in z desnima ventrikulografijama. Balonska dilatacija kritične zožitve pljučne arterijske zaklopke praviloma razreši zožitev. Pri bolnikih s pomembno rezidualno zožitvijo ali s ponovno zožitvijo se poseg ponovi. Dolgoročno je potrebno spremljanje puščanja zaklopke. BALONSKA DILATACIJA KRITIČNE ZOŽITVE AORTNE ZAKLOPKE Balonska dilatacija je nadomestilo kirurški komisurotomiji kritične zožitve aortne zaklopke. Oba posega sta začasna, saj bolnik v nadaljnjem poteku zdravljenja potrebuje zamenjavo aortne zaklopke. Pri kritični zožitvi aortne zaklopke je sistemski krvni obtok odvisen od odprtega Botallovega voda, zato je za stabilizacijo bolnika potrebna infuzija prostaglandinov. Poseg se izvede v kateterizacijskem laboratoriju, v splošni anesteziji. Pri novorojencih se lahko uporabijo različni pristopi: preko stegenske arterije ali vene, ter preko popkovne vene ali popkovne arterije. Izmerijo se tlaki v aorti in levem prekatu. Opravi se aortografija in leva ventrikulografija. Preko katetra se v levi prekat uvede vodilna koronarna žica. Izbere se balonski kateter z zunanjim premerom balona, ki je približno enak ali nekoliko manjši od premera obroča aortne zaklopke. Balonski kateter se namesti preko aortne zaklopke. Pri novorojencih hitro prekatno vzpodbujanje med dilatacijo ni potrebno. Balon se napihne z razredčenim kontrastom, s tlakom 3 do 5 atmosfer, za približno 5 sekund. Ob uspešni dilataciji zažem na balonu povsem izgine. Po opravljeni dilataciji se ponovi meritve tlakov, ter levo ventrikulografijo in aortografijo. S posegom se doseže delno znižanje gradienta preko aortne zaklopke. Puščanje aortne zaklopke je po posegu izrazitejše in je v nadaljnjem poteku bolezni razlog za zamenjavo zaklopke. V primeru ponovne zožitve zaklopke se balonska dilatacija ponovi. LITERATURA 1. Rashkind WJ, Miller WW. Creation of an atrial septal defect without thoracotomy. JAMA 1966;196: Allan LD, Leanage R, Wainwright R, Joseph MC, Tynan M. Balloon atrial septostomy under two-dimensional echocardiographic control. Br Heart J 1982;47: Kan SJ, White RI Jr, Mitchell SE, Gardner TJ. Percutaneous balloon valvuloplasty: a new method for treating congenital pulmonary valve stenosis. N Engl J Med 1982;307: Zeevi B, Keane JF, Fellows KE, Lock JE. Balloon dilation of critical pulmonary stenosis in the first week of life. J Am Coll Cardiol 1988;11: Lababidi Z, Wu J, Walls JT. Percutaneous balloon aortic valvuloplasty: results in 23 patients. Am J Cardiol 1984;54: Wren C, Sullivan I, Bull C, Deanfield J. Percutaneous balloon dilatation of aortic valve stenosis in neonates and infants. Br Heart J 1987;58: BALONSKA DILATACIJA KRITIČNE ZOŽITVE PLJUČNE ARTERIJSKE ZAKLOPKE Balonska dilatacija je standardna metoda zdravljenja kritične zožitve pljučne arterijske zaklopke. Pri tej napaki je pljučni krvni obtok odvisen od odprtega Botallovega voda, zato se bolnike stabilizira z 84 85
44 OPERATIVNO IN INTENZIVNO ZDRAVLJENJE TER ZGODNJI ZAPLETI PRI OTROCIH OPERIRANIH NA SRCU SURGICAL PROCEDURES AND INTENSIVE CARE AND EARLY COMPLICATIONS IN CHILDREN AFTER OPEN HEART SURGERY Gorazd Kalan, Mojca Grošelj Grenc, Maja Pavčnik Arnol Klinični oddelek za otroško kirurgijo in intenzivno terapijo, Univerzitetni klinični center Ljubljana, Bohoričeva 20, 1525 Ljubljana Izvleček Pooperativno intenzivno zdravljenje otrok operiranih na odprtem srcu se v Sloveniji izvaja v Enoti za intenzivno terapijo Kliničnega oddelka za otroško kirurgijo in intenzivno terapijo v Univerzitetnem kliničnem centru Ljubljana. Vsako leto je operiranih 100 otrok z različnimi prirojenimi srčnimi napakami. Zgodnji pooperativni zapleti po posegih na srcu so lahko posledica operativnega zdravljenja, zunajtelesne cirkulacije, same anatomije prirojene napake srca ali pa intenzivnega zdravljenja. Najpogostejši kirurški zapleti so krvavitev, pnevmotoraks, hematotoraks, tamponada srca, plevralni in perikardialni izliv, hilotoraks, zapora kirurškega šunta, ter paraliza prepone ali glasilk. Posebna skupina zapletov pa so motnje srčnega ritma. Mednje uvrščamo delni ali popolni AV blok, supraventrikularno tahikardijo (SVT) in junkcijsko ektopično tahikardijo (JET). Zgodnji zapleti kirurškega zdravljenja so sicer številni, vendar ob kvalitetnem kirurškem in intenzivnem zdravljenju redki. Zelo pomembna je preventiva zapletov. K sreči je večina zapletov ob pravočasni prepoznavi obvladljivih in rešljivih. Abstract Postoperative intensive care of children, who underwent surgery on the open heart, is taking place in Slovenia in the Paediatric Intensive Care Unit (PICU) of Department of Paediatric Surgery and intensive care. Every year about 100 children underwent surgery with various congenital heart defects. Early postoperative complications after surgery can be divided into complications associated with surgical therapy (surgical complications and complications associated with extracorporeal circulation): stroke, pulmonary embolism, arrhythmias, renal and hepatic failure), complications related to the anatomy of the heart defects and complications associated with postoperative treatment in the PICU. The most common surgical complications include bleeding, pneumothorax, haemathothorax, cardiac tamponade, pleural and pericardial effusion, hylothorax, surgical shunt obstruction, and paralysis of the diaphragm and vocal paralysis. Another group of post-operative complications are rhythm disturbances. Among rhythm disorders are partial or complete atrioventricular (AV) block, supraventricular tachycardia (SVT) and junctional ectopic tachycardia (JET). Early complications of surgical treatment of children with congenital heart defects, are many but fortunately rare with good postoperative care. Of great importance is the prevention of complications. But when they occur, they are, when recognized on time, manageable and treatable. UVOD Operativno in intenzivno zdravljenje otrok, operiranih na srcu, poteka v Sloveniji v Enoti intenzivne terapijo (EIT) KO za otroško kirurgijo in intenzivno terapijo (KOOKIT) in na KO za kirurgijo srca in ožilja. Letno je operiranih približno 100 otrok z različnimi prirojenimi srčnimi napakami. Zgodnje pooperativne zaplete po operaciji na srcu lahko delimo na zaplete povezane z operativnim zdravljenjem (kirurški zapleti in zapleti povezani z zunajtelesno cirkulacijo; EKC ekstrakorporalna cirkulacija): možganska kap, pljučna embolija, aritmije, ledvična in jetrna odpoved), zaplete povezane z anatomijo srčne napake in zaplete povezane s pooperativnim zdravljenjem v enoti za intenzivno terapijo. K zgodnjim pooperativnim zapletom štejemo običajno zaplete, ki nastanejo v prvih 30 dneh po posegu na srcu oz. v času hospitalizacije po operativnem posegu. Življenje ogrožajoči zapleti, ki zahtevajo takojšnje zdravljenje so predvsem kirurški zapleti in motnje ritma. KIRURŠKI ZAPLETI Najpogostejši so krvavitev, pnevmotoraks, hematotoraks, tamponada srca, plevralni in perikardialni izliv, hilotoraks, obstrukcija kirurškega šanta, paraliza prepone in paraliza glasilk. Obsežna pooperativna krvavitev (izguba krvi po drenih več kot 10 ml/kg/h), ki ne preneha po rutinskih ukrepih, kot so nadomeščanje koncentriranih eritrocitov, trombocitov in plazme, ter v zadnjem času po specifičnem nadomeščanju posameznih faktorjev koagulacije (fibrinogen, protrombinski kompleks, faktor XIII in rekombinantni faktor VII), zahteva ponovno kirurško eksploracijo in zaustavljanje krvavitve. Tudi pri drugih kirurških zapletih je pomembna predvsem hitra prepoznava in kirurško zdravljenje: drenaža pnevmotoraksa, hematotoraksa, plevralnega izliva in hilotoraksa. Poopertivni pnevmotoraks je zaradi rutinske vstavitve intraplevralnih drenov manj pogost, če pa imamo dlje časa vztrajajoč pnevmotoraks, je lahko vzrok poškodba bronhov. Zelo nevaren zaplet je tamponada srca, ki lahko nastane tudi pri odprtem prsnem košu, večkrat pa nastane po odloženem zapiranju prsnega koša. Nanjo pomislimo, kadar se iztok po drenih nenadoma ustavi, pri otroku pa se pojavijo klinični zanki tamponade (tahikardija, hipotenzija, majhna razlika med sistoličnim in diastoličnim tlakom, paradoksni pulz in visoki polnitveni tlaki leve in desne strani srca). Če ne uspemo ponovno vzpostaviti drenaže po drenih, je potrebna čimprejšnja ponovna sternotomija. Perikardialni izliv lahko spremlja tudi bolnike po modificirani Fontanovi operaciji (hidrostatski vzrok) ali pa je prisoten v sklopu postperikardiotomijskega sindroma. Pri postperikardiotomijskem sindromu so kazalci vnetja povišani (CRP, število levkocitov, sedimentacija eritrocitov). Zdravljenje je večinoma konzervativno (salicilati, nesteroidni antirevmatiki, izjemoma steroidi). Včasih je potrebna perikardiocenteza. Hilotoraks nastane zaradi poškodbe limfnega voda ali limfnih žil, najpogosteje po operaciji po Glennu ali Fontanu. Hilotoraks prepoznamo kot mlečni iztok po torakalnem drenu, v diferencialni sliki prevladujejo limfociti. Zdravljenje je kirurško (drenaža) in brazmaščobna dieta ali parenteralna prehrana. V primeru dlje časa vztrajajočega hilotoraksa se lahko odločimo tudi za zdravljenje z oktreotidom. Paraliza prepone je običajno prehodna, če se stanje ne popravi, je možna kirurška plikacija prepone. Paraliza laringealnega živca, ki je lahko le prehodna, je največkrat posledica posega na aortnem loku (koarktacija aorte, interupcija aortnega loka, ligacija Botallovega voda, Norwoodova operacija). Posledica paralize glasilke je lahko postekstubacijski stridor in večja možnost aspiracije. Diagnozo potrdimo z laringoskopijo. Zdravljenje je opazovanje ali v težjih primerih operativni poseg. OBSTRUKCIJA ŠANTOV Nekatere prirojene cianotične srčne napake zahtevajo že v zgodnjem neonatalnem obdobju kirurško vzpostavitev anastomoze med sistemskim in pljučnim krvnim obtokom, da bi se otroku vzpostavila oksigenacija sistemske krvi, ki bo otroku omogočila preživetje do dokončne kirurške korekcije srčne napake. Anastomozi, ki se danes najpogosteje uporabljata, sta centralna anastomoza med ascendentno aorto in pljučno arterijo in modificirana Blalock Taussigova anastomoza med podključnično arterijo in pljučno arterijo. Možen zaplet takšnega posega je zapora oz. tromboza anastomoze. Zlasti je temu izpostavljena modificirana Blalock Taussigova anastomoza. Napravljena je namreč iz Gore-Tex cevke, premera 3 6 mm. Nevarnost tromboze je večja pri manjšem premeru cevke. Najpomembneje je trombozo preprečiti. To dosežemo z ustreznim pretokom krvi, kar zagotovimo z vzdrževanjem ustreznega znotrajžilnega volumna in optimalnega krvnega tlaka. Prve dni otrok prejema tudi antikoagulantno zdravljenje s heparinom v trajni infuziji, kasneje pa ga nadomestimo z Aspirinom. V primeru poslabšanja hemodinamskega stanja je potrebno posumiti na zaporo anastomoze, ki jo dokažemo ultrazvočno. V primeru zapore oz. tromboze je potrebna kirurška poprava ali menjava anastomoze. Cianoza, ki se pojavi po operativnem posegu ob zadostni umetni ventilaciji in odsotnosti pljučne bolezni, je najpogosteje posledica rezidualnega desno-levega šanta ob zvišanih tlakih v desnem prekatu. Vzroki so lahko obstrukcija iztočnega trakta desnega prekata, obstrukcija vej pljučnih arterij ali zvišan upor pljučnega žilja (pljučna hipertenzija). Cianoza po Fontanovi ali Glennovi operaciji je lahko posledica nenormalnih desno-levih šantov (veno-venske fistule, pljučne arterijo-venske malformacije 86 87
45 in anomalne sistemske vene). Cianoza po fenestriranem Fontanu (fenestracija spodnje votle vene v desni atrij) je najverjetneje posledica prevelike fenestracije. MOTNJE SRČNEGA RITMA Do motenj srčnega ritma pride pri več kot četrtini vseh otrok, operiranih na srcu s pomočjo EKC. Najpogostejše so v prvih 48 urah po operativnem posegu. Pogostejše so, kadar je med posegom potrebna ventrikulotomija, ob ishemiji srčne mišice in hipertrofiji srčne mišice. Na pogostost pogostnost motenj ritma vpliva tudi pooperativno intenzivno zdravljenje (sedacija, telesna temperatura, elektrolitske motnje). Najpogostejše motnje ritma so delni ali popolni atrioventrikularni (AV) blok, supraventrikularna tahikardija (SVT) in junkcijska ektopična tahikardija (JET). AV-blok različnih stopenj se najpogosteje pojavi po posegu v bližini AV-vozla (poprava AV-kanala, zapiranje ventrikularnega defekta pretina). Pooperativni kompletni AV-blok zahteva spodbujanje srca z začasnim spodbujevalnikom srca, preko intraatrijskih in intraventrikularnih elektrod, vstavljenih med operacijo. Če popolni AV-blok vztraja več kot 1 teden, je običajno potreben stalni spodbujevalnik srca. SVT je pogostejša po posegih v atrijih (Ebsteinova anomalija, anomalne pljučne vene) ali po operaciji po Fontanu (velik desni atrij). Običajno SVT v pooperativnem obdobju dobro odgovori na antiaritmična zdravila (adenozin, amidaron). JET je posledica poškodbe tkiva ob AV stiku prevodnega sistema. Je pogosta prehodna maligna pooperativna motnja ritma. Pogosteje se pojavi, kadar so potrebni šivi ventrikularnega pretina (ventrikularni defekt pretina, AV-kanal, poprava tetralogije Fallot). Zdravimo jo s sedacijo, zunanjim hlajenjem in amijodaronom v infuziji. Izogibamo se hipertermiji in kateholaminom. ZAKLJUČEK Operativno in intenzivno zdravljenje otrok, operiranih na srcu, je povezano s številnimi zapleti, ki pa so v večini obvladljivi in rešljivi ob dobri kirurški in intenzivistični oskrbi. LITERATURA 1. Becker CL, Baden HP, Costello JM, Mavroudis C. Perioperative care. In: Mavroudis C, Baker CL, eds. Pediatric Cardiac Surgery. 3rd ed. Philadelphia: Mosby; p Wessel DL, Fraisse A. Postoperative care of the pediatric cardiac surgical patient: general considerations. In: Nichols DG, ed. Roger's textbook of pediatric intensive care. Philadelphia: Lippincott Williams and Wilkins; p Chang AC, Towbin JA. Heart Failure in Children and Young Adults. Philadelphia: Saunders Wessel DL. Managing low cardiac output syndrome after congenital heart surgery. Crtical Care Med; 29: S220- S Marino BS, Wernovsky G. Preoperative and postoperative care of the infant with critical congenital heart disease. In: Avery BG, Fletcher MA, MacDonald MG, eds. Neonatology, Pathophysiology and Management of the Newborn. 5th ed. Philadelphia: Lippincott-Raven; p Wernovsky G, Chang AC, Wessel DL. Intensive care. In: Allen HD, Gutgesell HP, Clark EB, Driscoll DJ, eds. Moss and Adams Heart Disease in Infants, Children, and Adolescents, Including the Fetus and Young Adult. 6th ed. Philadelphia: Williams and Wilkins; p Ravishankar C, Tabbutt S, Wernovsky G. Critical care in cardiovascular medicine. Curr Opin Pediatr 2003; 5: Ravishankar C and Wernovsky G. Heart failure in the postoperative patient. In: Shaddy RE, Wernovsky G, eds. Pediatric Heart Failure. New York: Taylor & Francis, p POSEBNOSTI PRI OŽIVLJANJU OTROK S PRIROJENO SRČNO NAPAKO SPECIAL CONSIDERATIONS IN RESUSCITATION OF CHILDREN WITH CONGENITAL HEART DISEASE Mojca Grošelj Grenc, Gorazd Kalan, Maja Pavčnik Arnol Klinični oddelek za otroško kirurgijo in intenzivno terapijo, Univerzitetni klinični center Ljubljana, Bohoričeva 20, 1525 Ljubljana Izvleček Pri otrocih s prirojeno srčno napako obstaja večje tveganje zastoja srca. Temeljni postopki oživljanja (TPO) otrok s prirojeno srčno napako so načeloma enaki kot pri vseh otrocih, razen začetnega klica ekipe za oživljanje, ki jo enako kot pri odraslih pokličemo pred začetkom izvajanja TPO in ne šele po prvi minuti izvajanja TPO. Kompleksna anatomija in fiziologija delovanja srca pri otrocih s prirojeno srčno napako pred operacijo in po njej terja nekatere posebne ukrepe že v fazi pred zastojem srca, v fazi zastoja srca in fazi oživljanja ter po zastoju srca. V prispevku so prikazane najnovejše smernice Evropskega sveta za reanimacijo za naslednje skupine otrok: otroci neposredno po operaciji na srcu, otroci z enojnim prekatom po prvostopenjski popravi, otroci po Glennovi in Fontanovi operaciji, otroci s pljučno hipertenzijo in otroci s kanalopatijami. Abstract The incidence of heart arrest in children with congenital heart disease is considerable. Basic life support (BLS) techniques for children with congenital heart disease are the same as for the rest of children. The only exception being the immediate call to resuscitation team, even before one minute of BLS (e.g. same as in adults). The complexity of anatomy and physiology of congenitally malformed heart require special consideration during pre-arrest phase, arrest (no flow) and cardiopulmonary resuscitation (low flow) phase and post-resuscitation phase. The newest European Resuscitation Council guidelines for the following groups of children are presented in the text: children after cardiac surgery, children with single ventricle post-stage 1 repair, children with single ventricle post-fontan, children with pulmonary hypertension and children with channelopathy. UVOD Verjetnost zastoja srca pred operativnim posegom in po njem je pri otrocih s prirojeno srčno napako večja kot v normalni populaciji otrok. Pri otrocih, ki so umrli zaradi zastoja srca zunaj bolnišnice, so ob avtopsiji odkrili kardiogeni vzrok smrti v 11% (1). Verjetnost zastoja srca po operaciji na srcu pri otrocih v intenzivni enoti dosega 5% (2). Uspešnost reanimacije v specializiranih kardioloških pediatričnih intenzivnih enotah je 63%, preživetje do odpusta pa 42% (2), kar je mnogo več kot preživetje po oživljanju otrok z zastojem srca zunaj bolnišnice (nekaj več kot 10%) in zastojem znotraj bolnišnice (nekaj več kot 25%) (3). Razlogi za takšno razliko v preživetju so poleg»okolja«intenzivne enote, ki nudi stalen nadzor in možnost takojšnjega ukrepanja ob zastoju srca, tudi različni vzroki zastoja srca med otroki s srčno napako in otroki v splošni populaciji. Vzroki zastoja srca pri otrocih, operiranih zaradi srčne napake, so najpogosteje: hipotenzija (31%), motnje ritma (29%), dihalna odpoved (11%), presnovni vzroki (8%) in drugi vzroki (21%) (2). Glavna vzroka zastoja srca v splošni populaciji otrok, zdravljenih v bolnišnici, sta dihalna odpoved in hipotenzija (4). Vzroka zastoja srca pri otrocih zunaj bolnišnice v dveh tretjinah ni moč opredeliti. Pogosti opredeljeni vzroki zastoja srca zunaj bolnišnice so poškodbe, sindrom nenadne smrti dojenčka in dihalna odpoved (5). V novih smernicah Evropskega sveta za 88 89
46 reanimacijo (ERC; European Resuscitation Council) iz leta 2010 so prvič našteti ukrepi pri oživljanju nekaterih skupin otrok s prirojeno srčno napako oz. boleznijo srca: otroci z enojnim prekatom po prvostopenjski popravi, otroci po Glennovi in Fontanovi operaciji, otroci s pljučno hipertenzijo in otroci s kanalopatijami (6, 7). POSEBNOSTI TEMELJNIH POSTOPKOV OŽIVLJANJA IN UPORABE AVTOMATSKEGA ZUNANJEGA DEFIBRILATORJA PRI OTROCIH S PRIROJENO SRČNO NAPAKO Otroci s prirojeno srčno napako utrpijo zastoj srca zunaj bolnišnice najpogosteje zaradi kardiogenih razlogov, zastojni ritem pa je v večjem odstotku kot v normalni populaciji otrok ventrikularna fibrilacija (VF) ali ventrikularna tahikardija (VT) brez pulza. Algoritem temeljnih postopkov oživljanja (TPO) se zato nekoliko razlikuje od običajnega algoritma TPO pri otrocih. Ekipa za oživljanje se v tem primeru pokliče takoj, ko ugotovimo, da je otrok nezavesten in ne diha, se pravi pred običajno sicer ustaljenem enominutnem izvajanju TPO (6). Nato nadaljujemo z algoritmom TPO za otroke. Algoritem je v tej podrobnosti podoben algoritmu oživljanja pri odraslih. Pri otroku starejšem od 1 leta s srčno napako in nenadno izgubo zavesti avtomatski zunanji defibrilator (AED) uporabimo po prvi minuti izvajanja TPO (enako kot pri drugih otrocih) (8). Če ima AED pediatrično prilagoditev, uporabimo za defibrilacijo pediatrični odmerek energije in pediatrične elektrode, sicer pa običajni odrasli odmerek. Pri zastoju srca pri dojenčkih v splošni populaciji sta VF oz. VT brez pulza redki, zato oživljanje temelji na dobri izvedbi TPO. Ker pa poročajo o uspešni uporabi AED za defibrilacijo dojenčkov z VF ali VT brez pulza, se AED lahko uporabi tudi pri dojenčkih brez znakov življenja v primeru ugotovljene VF ali VT brez pulza, kadar ročni defibrilator ni na voljo. Če ima AED pediatrično prilagoditev, jo uporabimo. Za dojenčke z znano srčno napako zaenkrat ni specifičnih smernic za oživljanje (6, 7). OŽIVLJANJE OTROK NEPOSREDNO PO OPERACIJI NA SRCU Po operacijah na srcu pri otrocih običajno pride do zastoja srca zaradi stanja nizkega minutnega volumna srca po operaciji. Stanje nizkega minutnega volumna srca je posledica sprememb po zunajtelesnem krvnem obtoku, hipotermiji in ustavitvi srca med posegom, in je najpogosteje prisotno prvih 6-18 ur po operaciji na odprtem srcu. To stanje lahko vodi v hipotenzijo, nezadostno koronarno prekrvitev in zastoj srca. Ostali vzroki zastoja srca so lahko tudi drugi nenadni dogodki, kot so: tamponada srca, zastoj dihanja zaradi različnih vzrokov, aritmije, odpoved spodbujevalnika srca, vagalne epizode ob hranjenju, obstrukcija kirurških aorto-pulmonalnih šantov, pljučne hipertenzivne krize ali koronarni dogodki (3). Pri oživljanju neposredno po operaciji na srcu je ključna zgodnja ponovna sternotomija, saj je zunanja masaža srca ob tamponadi srca ali masivni krvavitvi lahko neučinkovita. Otroci, pri katerih pride do zastoja srca po operaciji na srcu, so običajno zdravljeni v enoti za intenzivno terapijo (EIT) in monitorirani. Zastoj srca zato lahko ugotovimo tudi brez tipanja utripa po odsotnosti pulznega vala arterijske linije, izgubi signala pulzne oksimetrije, pulmonalne arterije itd.. Takoj, ko ugotovimo zastoj srca začnemo z masažo srca, ki je pri intubiranih in mehansko ventiliranih otrocih lahko kontinuirana t.j. brez prekinitev za vpihe (sicer pa v razmerju 15:2, na minuto). Drugače je v primeru zastoja srca zaradi VF ali VT brez pulza; kjer se priporoča defibrilacija s 3 zaporednimi šoki (t.j. aplikacijami električnega toka) že pred začetkom masaže srca. Pri masaži srca v zgodnjem poooperativnem obdobju obstaja velika verjetnost poškodb prsnega koša ali srca, zato se v primeru nenadne VF ali VT brez pulza, ki smo jim priča, dopušča takojšnja defibrilacija s 3 zaporednimi šoki. Izbrana energija na defibrilatorju za otroke za prve tri in tudi vse nadaljnje šoke, naj znaša 4 J/kg telesne teže. Kadar smo priča nenadni hudi bradikardiji ali asistoliji, lahko z masažo srca počakamo do vzpostavite spodbujenega ritma srca preko predhodno kirurško vstavljenih elektrod spodbujevalnika srca, a z njo lahko odlašamo največ 1 minuto (9, 11). Uspešnost masaže srca lahko ocenjujemo s sledenjem pulznega vala na arterijski liniji. Če je defibrilacija s 3 zaporednimi šoki neuspešna, je potrebna ponovna sternotomija in notranja defibrilacija (9). Za notranjo defibrilacijo pri otrocih priporočajo odmerek energije 0,6 0,7 J/kg telesne teže (10). Tudi pri notranji defibrilaciji se po novih smernicah izvaja masaža srca med polnjenjem defibrilatorja (9). Kadar je prisotna električna aktivnost brez utripa ob delujočem srčnem spodbujevalniku, je potrebna začasna prekinitev spodbujanja srca zaradi ocene prisotnosti morebitne zakrite VF (11). Večina otrok po operaciji na srcu je intubiranih in mehansko ventiliranih, zato pri masaži srca nastavimo ventilator na FiO 2 1,0 in prekinemo pozitivni končni ekspiratorni tlak (PEEP 0). Nato preverimo prehodnost dihalnih poti in obojestransko predihanost pljuč. Respiratorni vzroki zastoja srca so pri otrocih neposredno po operaciji na srcu sicer redki (11%) (2), vendar jih je treba v primeru zastoja srca vedno izključiti, še posebej ventilni pnevmotoraks. Med oživljanjem običajno preverimo podajnost pljuč s prehodnim nadihovanjem preko tubusa z dihalnim balonom (FiO 2 1,0), nato, če ni težav, otroka preklopimo nazaj na ventilator. Ob zastoju srca prekinemo tudi infuzije sedativov in analgetikov in preverimo odmerke ostalih zdravil, ki jih otrok prejema v infuziji. Do zastoja srca lahko namreč pride tudi ob nenamerno prevelikem odmerku vazodilatatorja ali drugih zdravil ob prebrizganju osrednjega venskega katetra (11). Zaradi večje občutljivost miokarda po kirurškem posegu, smernice ob zastoju srca priporočajo manjše odmerke in natančno titracijo adrenalina. Priporočeni odmerek adrenalina za otroke je desetkrat manjši od običajnega in znaša 1 μg/kg telesne teže (9). Urgentna ponovna sternotomija, ki omogoča notranjo masažo srca, je sestavni del oživljanja ob zastoju srca znotraj prvih 10 dni po operaciji na odprtem srcu. Izvedemo jo takoj, ko smo izključili druge, potencialno reverzibilne vzroke zastoja (hipoksijo, tenzijski pnevmotoraks, hipovolemijo, odpoved spodbujevalnika srca itd.) in so bili 3 poskusi zaporedne defibrilacije ob VF ali VT brez pulza neuspešni. Prav tako jo izvedemo v primeru asistolije ali električne aktivnosti srca brez utripa. Ekipa, ki oživlja, mora biti sposobna sternotomijo opraviti v 5 minutah (9). Zunajtelesna membranska oksigenacija (ECMO) se vse pogosteje uporablja tudi pri otrocih z zastojem srca po operaciji na odprtem srcu. ECMO namreč ne omogoča samo preživetja pri zastoju srca, ampak omogoča tudi natančno kontrolo in uravnavanje fizioloških parametrov (krvnega pretoka, oksigenacije, ventilacije in telesne temperature) po oživljanju. V nekaterih centrih se za ECMO odločijo pri več kot polovici otrok z zastojem srca po operaciji na srcu (12) oz. ECMO po operaciji na srcu potrebuje 2 5% otrok (13). Rezultati novejše metaanalize, kažejo, da je bilo preživetje do odpusta po uspešnem ECMO pri otrocih z zastojem srca zaradi večinoma kardioloških vzrokov približno 40% (14). Smernice ERC ne priporočajo uporabe kalcija pri oživljanju otrok, razen v primeru dokazane hipokalcijemije in nekaterih specifičnih stanj, saj njegova uporaba ne izboljša preživetja oz. je povezana s slabšim preživetjem in slabšim nevrološkim izhodom (6, 15). Vendar študije prikazujejo podatke otrok z večinoma ne-kardiološkimi vzroki za zastoj srca. Ker imajo novorojenčki zmanjšano znotrajcelično zalogo kalcija in odgovorijo na infuzijo kalcija z izboljšano funkcijo miokarda, se kalcij pogosto uporablja pri oživljanju po operaciji na srcu (12). Poleg tega prejemajo otroci po operaciji na srcu pogoste transfuzije krvnih pripravkov, ki vsebujejo vezalce kalcija, kar prav tako lahko vodi v hipokalcijemijo. OŽIVLJANJE IN UKREPI PRI ENOJNEM PREKATU PO PRVOSTOPENJSKI POPRAVI Pri otrocih z enojnim prekatom, je verjetnost zastoja srca po prvostopenjski operativni popravi srčne hibe velika (20%), preživetje otrok po oživljanju do odpusta pa 33% (6). Pred prvostopenjsko popravo se lahko razvije šok zaradi prevelikega pljučnega pretoka in majhnega sistemskega pretoka. Na stanje lahko vplivamo z zmanjšanjem pljučnega pretoka, kar dosežemo z inducirano hiperkapnijo p a CO mm Hg. Hiperkapnijo dosežemo z mehansko ventilacijo (zniževanje minutne ventilacije) ali z dodatkom CO 2 v mešanico vdihanega zraka (7). Po operaciji je zaželeno spremljanje zasičenosti hemoglobina s kisikom venske krvi v zgornji votli veni in spremljanje cerebralne in splanhnične tkivne oksigenacije z metodo NIRS (near infra red spectroscopy). V primeru zastoja srca uporabljamo običajne protokole oživljanja. Visoko sistemsko žilno upornost lahko znižamo z zaviralci α-adrenergičnih receptorjev, s čimer izboljšamo sistemsko oksigenacijo, zmanjšamo verjetnost kardiocirkulatornega kolapsa in izboljšamo preživetje (6). Otroci z enojnim prekatom imajo po prvostopenjski popravi narejen paliativni aorto-pulmonalni šant, ki omogoča pljučni krvni obtok. Če se pojavi dolgotrajna vztrajna hipoksemija, obstaja možnost tromboze šanta. V tem primeru je potrebna sistemska heparinizacija, povečanje sistemske žilne upornosti (bolusi tekočine in fenilefrin), da povečamo pretok skozi šant, in urgentna kateterizacija srca (3). OŽIVLJANJE IN UKREPI PO FONTANOVI IN GLENNOVI OPERACIJI Fontanova in Glennova operacija sta paliativna posega, ki omogočata ločitev sistemskega in pljučnega krvnega obtoka. Sistemsko vensko kri usmerita neposredno v pljučno arterijsko cirkulacijo, mimo enojnega prekata. Pljučni krvni pretok je tako neposredno odvisen od razlike med osrednjim venskim tlakom in tlakom v levem preddvoru. Vsa stanja ki povečajo upornost pljučnega žilja ali tlak v levem preddvoru, zmanjšajo pretok skozi pljuča in minutni volumen srca. Pri otrocih ki jim grozi zastoj 90 91
47 srca po Fontanovi ali Glennovi operaciji, zato priporočajo ventilacijo z negativnimi tlaki, ki izboljša minutni volumen srca (6). Med oživljanjem je pljučni krvni pretok močno oviran oz. lahko pride celo do obratnega toka krvi zaradi povečanega intratorakalnega tlaka ob masaži srca in mehanski ventilaciji, zato je težko doseči dober minutni volumen srca (13). Kadar odpovejo ostali ukrepi, se priporoča uporaba ECMO (6). OŽIVLJANJE IN UKREPI PRI PLJUČNI HIPERTENZIJI Otroci s pljučno hipertenzijo in pridruženo odpovedjo desnega srca imajo visoko tveganje za zastoj srca. Prisotnost komunikacije med obema preddvoroma lahko pomaga vzdrževati sistemski minutni volumen srca na račun hipoksemije. Povečanje intratorakalnega tlaka zaradi mehanske ventilacije s pozitivnim tlakom lahko povzroči preveliko breme (afterload) za desni prekat, zmanjša minutni volumen srca in povzroči zastoj srca (3). Poleg rutinskih protokolov oživljanja s poudarkom na visokem FiO 2 in hiperventilaciji/alkalozi, uporabljamo tudi dodatek dušikovega monoksida ali epoprostenola v vdihanem zraku (6). Priporočajo tudi inhibitorje fosfodiesteraze (milrinon), boluse tekočine in izoproterenol (3). Ponovno uvedemo zdravila za zmanjševanje tlaka v pljučni arteriji, če so bila pred tem ukinjena. Mehanska podpora delovanju desnega ventrikla (RVAD), lahko izboljša preživetje (6). OŽIVLJANJE IN UKREPI PRI KANALOPATIJAH Kanalopatije, ki so lahko vzrok nenadne srčne smrti pri otroku, so dedne bolezni. Osnova bolezni so različne motnje v delovanju ionskih kanalčkov v celični membrani miocitov. Najbolj znana kanalopatija je sindrom dolgega intervala QT. Smernice ERC priporočajo, da v primeru smrti zaradi nenadnega zastoja srca, natančno zapišemo otrokovo in družinsko anamnezo, pregledamo družinske člane in morebitne otrokove stare zapise EKG. Potrebna je tudi avtopsija in odvzem tkiva za genetske preiskave, ki lahko potrdijo kanalopatijo (6). Pri otrocih s sumom na kanalopatijo uporabljamo rutinske protokole oživljanja. 9. Soar J, Perkins GD, Abbas G, Alfonzo A, Barelli A, Bierens JJ, et al. European Resuscitation Council Guidelines for Resuscitation 2010 Section 8. Cardiac arrest in special circumstances: Electrolyte abnormalities, poisoning, drowning, accidental hypothermia, hyperthermia, asthma, anaphylaxis, cardiac surgery, trauma, pregnancy, electrocution. Resuscitation 2010; 81: TibballsJ, Carter B, Kiraly NJ, Ragg P, Clifford M. External and internal biphasic direct current shock doses for pediatric ventricular fibrillation and pulseless ventricular tachycardia. Pediatr Crit Care Med 2011; 12: Dunning J, Fabbri A, Kolh PH, Levine A, Lockowandt U, Mackay J; EACTS Clinical Guidelines Committee. Guideline for resuscitation in cardiac arrest after cardiac surgery. Eur J Cardiothorac Surg 2009; 36: Peddy SB, Hazinski MF, Laussen PC, Thiagarajan RR, Hoffman GM, Nadkarni V, et al. Cardiopulmonary resuscitation: special considerations for infants and children with cardiac disease. Cardiol Young 2007; 17 (Suppl 2): Salvin JW, Laussen PC, Thiagarajan RR. Extracorporeal membrane oxygenation for postcardiotomy mechanical cardiovascular support in children with congenital heart disease. Paediatr Anaesth 2008; 18: Tajik M, Cardarelli MG. Extracorporeal membrane oxygenation after cardiac arrest in children: what do we know? Eur J Cardiothorac Surg 2008; 33: Srinivasan V, Morris MC, Helfaer MA, Berg RA, Nadkarni VM; American Heart Association National Registry of CPR Investigators. Calcium use during in-hospital pediatric cardiopulmonary resuscitation: a report from the National Registry of Cardiopulmonary Resuscitation. Pediatrics 2008; 121: e ZAKLJUČEK Zastoj srca je pri otrocih s prirojeno srčno napako pogostejši kot v normalni populaciji otrok. Zaradi kompleksne anatomije in fiziologije delovanja srca pred operacijo in po njej so potrebni nekateri posebni ukrepi že v fazi pred zastojem srca, v fazi zastoja srca in fazi oživljanja ter po zastoju srca. Hiter razvoj kirurgije prirojenih srčnih napak, urgentni kateterski posegi in pooperativno intenzivno zdravljenje z možnostjo zunajtelesnega krvnega obtoka v zadnjih desetletjih so omogočili, da danes preživijo tudi otroci z najkompleksnejšimi prirojenimi srčnimi napakami. To pa pomeni tudi velik izziv za osebje, ki skrbi za te otroke pred operacijo, med operacijo in po njej. LITERATURA 1. Ong ME, Stiell I, Osmond MH, Nesbitt L, Gerein R, Campbell S, et al; OPALS Study Group. Etiology of pediatric out-of-hospital cardiac arrest by coroner's diagnosis. Resuscitation 2006; 68: Parra DA, Totapally BR, Zahn E, Jacobs J, Aldousany A, Burke RP, et al. Outcome of cardiopulmonary resuscitation in a pediatric cardiac intensive care unit. Crit Care Med 2000; 28: Topjian AA, Nadkarni VM, Berg RA. Cardiopulmonary resuscitation in children. Curr Opin Crit Care 2009; 15: Nadkarni VM, Larkin GL, Peberdy MA, Carey SM, Kaye W, Mancini ME, et al; National Registry of Cardiopulmonary Resuscitation Investigators. First documented rhythm and clinical outcome from in-hospital cardiac arrest among children and adults. JAMA 2006; 295: Atkins DL, Everson-Stewart S, Sears GK, Daya M, Osmond MH, Warden CR, et al; Resuscitation Outcomes Consortium Investigators. Epidemiology and outcomes from out-of-hospital cardiac arrest in children: the Resuscitation Outcomes Consortium Epistry-Cardiac Arrest. Circulation 2009; 119: Biarent D, Bingham R, Eich C, López-Herce J, Maconochie I, Rodríguez-Núñez A, Rajka T, et al. European Resuscitation Council Guidelines for Resuscitation 2010 Section 6. Paediatric life support. Resuscitation 2010; 81: de Caen AR, Kleinman ME, Chameides L, Atkins DL, Berg RA, Berg MD, et al; Paediatric Basic and Advanced Life Support Chapter Collaborators. Part 10: Paediatric basic and advanced life support: 2010 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science with Treatment Recommendations. Resuscitation 2010; 81 (Suppl 1): e Anon. Defibrilation and cardioversion. In: Biarent D, Bingham R, Alouini S, Burda G, Filipovic B, Van de Voorde P, eds. European Pediatric life support. Course manual. 4th ed. Edgem: ERC; p
48 NUJNI POZNI ZAPLETI PRI OTROCIH, OPERIRANIH NA SRCU LATE COMPLICATIONS AFTER CARDIOTHORACIC SURGERY IN CHILDREN Uroš Mazić Pediatrična klinika, Služba za kardiologijo, Univerzitetni klinični center Ljubljana, Zaloška 7, 1525 Ljubljana Izvleček Pozni zapleti po srčnih operacijah so relativno pogosti in predstavljajo pomemben vzrok umrljivosti in obolevnosti po posegih. Najpogosteje se pojavljajo motnje ritma, vnetja perikarda, plevre in mediastinuma ter pareze diafragme. Zgodnje odkritje i pravočasno zdravljenje omenjenih zapletov pomembno zniža umrljivost in izboljša kvaliteto življenja. Abstract Late postoperative complications after heart surgery are quite common and are important cause of mortality and morbidity after heart surgery. The most frequent complications are heart arrhythmias, infections, pleural effusions, postpericardiotomy syndrome and diaphragm paresis. Early detection and urgent treatment of these complication significantly lover the morbidity and improves quality of life. UVOD Uporaba zunajtelesnega krvnega obtoka in kontroliranega srčnega zastoja v hipotermiji loči kardiokirurgijo od drugih oblik kirurgije. Z napredkom tehnologije in novih spoznanj na področju zaščite miokarda lahko danes varno izvajamo zapletene posege na srcu tudi pri najmanjših novorojencih. Vendar pa omenjeni posegi lahko vodijo do tako zgodnjih kot tudi kasnih zapletov. Tako zgodnji kot tudi kasni zapleti, ki se pojavljajo po srčni kirurgiji lahko nastanejo bodisi zaradi pridruženih bolezenskih stanj ali pa so neposredno posledica srčne kirurgije in zunajtelesnega krvnega obtoka. Dodatno pa lahko pride sekundarno do post-operativnih motenj v delovanju organov tudi zaradi prehodne disfunkcije prekatov, hipotermije, ogrevanja, povečane prepustnosti membran, krvavitev in okužb v področju prsnega koša. Kasni zapleti po srčnih operacijah se najpogosteje pojavljajo kot: HILOTORAKS Hilotoraks je resen zaplet, ki se lahko pojavi po operaciji na srcu, zaradi poškodbe limfnih vodov in posledično iztekanja limfe v plevralni prostor. Simptomi se kažejo kot težko dihanje, utrujenost in nelagodje na prizadeti strani. Zdravimo ga s torakalno drenažo in ustrezno prehrano, ki ima manjšo vsebnost maščob (1). HORNERJEV SINDROM Ti otroci imajo povešeno zgornjo veko, majhno zenico in suho kožo po prizadeti strani obraza. Mnenja so, da je posledica poškodbe obraznih živcev, ki najverjetneje nastanejo ob vstavljanju kanil za zunajtelesni krvni obtok. Kljub temu, da lahko precej vznemirijo starše in otroka, pa ne potrebuje posebne nege in zdravljenja ter običajno sam izzveni v 6 do 8 tednih. OKUŽBE Okužbe ran niso zelo pogoste, vendar pa predvsem mediastinitis in vnetje sternuma po operacijah povzročata kronična subfebrilna stanja, bolečine in zlasti pri dojenčkih tudi težave z napredovanjem oz prehranjevanjem. Okužbe predstavljajo zelo veliko tveganje zlasti pri bolnikih, ki imajo vgrajene umetne zaklopke, stente, spodbujevalnike oz. druge tujke. Antibiotično zdravljenje okužb je nujno zaradi preprečitve širitve le teh oz. preprečitve razvoja dodatnih zapletov kot so endokarditis, sepsa, srčno popuščanje itd. Pogosto pa ti bolniki potrebujejo tudi kirurški poseg (2). BAKTERIJSKI ENDOKARDITIS Bakterijski endokarditis (3) predstavlja enega najbolj resnih zapletov po srčni operaciji. Ob nejasnih febrilnih ali subfebrilnih stanjih po operacijah je nujno pomisliti tudi na omenjeni zaplet. Zelo pomembno pa ni samo pravočasno odkriti infektivni endokarditis (IE), temveč izvajati tudi vse potrebne ukrepe za njegovo preprečevanje. Ravno otroci s prirojenimi srčnimi napakami predstavljajo najbolj ogroženo skupino za razvoj IE. Zlasti so ogroženi bolniki, ki imajo : umetno zaklopko, umetne šante med aorto in plučno arterijo, vgrajen umetni material, neoperirano cianotično srčno napako, delno popravljeno srčno napako z rezidualnimi defekti popolno popravljeno srčno napako z uporabo umetnega materiala (tudi homograft in konduit) v prvih 6 mesecih po operaciji. Vsi ti bolniki predstavljajo skupino z najvišjim tveganjem za IE in zato potrebujejo ustrezno profilakso bakterijskega endokarditisa. PLEVRITIS Je relativno pogost po operacijah na srcu, vendar gre običajno za manjše izlive, ki ne potrebujejo posebnega zdravljenja. Obsežnejši plevralni izlivi se običajno pojavijo pri bolnikih z okužbami, srčnim popuščanjem ali hilotoraksom in po nekaterih operacijah, zlasti po Fontanovi operaciji. Ti obsežnejši plevralni izlivi seveda potrebujejo specifično zdravljenje (3). POST-PERIKARDIOTOMIJSKI SINDROM Post-perikardiotomijski sindrom (4) je vnetje perikarda, ki se običajno razvije teden dni po operaciji. Pojavi se lahko skoraj pri 30% bolnikov po operaciji, čeprav je redkejši pri dojenčkih. Klinično se kaže s povišano telesno temperaturo, utrujenostjo, dihalno stisko in bolečinami v trebuhu. Pri hitrem nabiranju tekočine pa se lahko razvije tudi tamponada srca. Zdravljenje vključuje predvsem uporabo nesteroidnih protivnetnih zdravil, v kolikor pa so le ti neuspešni, se opravi drenaža perikarda. PAREZA DIAFRAGME Pareza diafragme (5) se pojavi po operaciji zaradi poškobe frenikusa. Večinoma so ti bolniki asimptomatski v mirovanju, se pa lahko pojavi dispneja in manjša zmogljivost ob obremenitvah. Diagnozo postavimo z UZ ali RTG sliko prsnega koša. Ti bolniki so zlasti v zgodnjem pooperativnem obdobju bolj nagnjeni k razvoju pljučnic, zato potrebujejo intenzivno respiratorno fizioterapijo. Le izjemoma je potrebno zaradi dihalne stiske opraviti tudi plikacijo diafragme. MOTNJE SRČNEGA RITMA Poškodba srčne mišice povezana s kirurškim posegom lahko privede tako do preddvornih kakor tudi do prekatnih motenj ritma (6, 7). Za razliko od odraslih, se pri otrocih po srčnih operacijah najpogosteje pojavlja junkcijska ektopična tahikardija (JET), ki je najverjetneje posledica poškodbe, vnetja ali krvavitev v področju prevodnega sistema okoli AV vozla. Pojavi se lahko pri približno 10% bolnikov, vendar pa je precej bolj pogosta pri operacijah, kjer prihaja do poškodb oz posegov v področju AV-vozla in otrocih mlajših od 6 mesecev. Pri bolnikih po popravi tetralogije Fallot, se lahko pojavi kar pri 20%. Čeprav po-operativna JET običajno izzveni sama v 48h, pa motnja ritma v tem času lahko pomembno zniža srčni iztis in vodi do srčnega popuščanja. Zato jo je potrebno, kadar povzroča hemodinamsko nestabilnost bolnika, zgodaj 94 95
49 prepoznati in tudi agresivno zdraviti. Pri zdravljenju pooperativne JET uporabljamo hlajenje (bolnike shladimo na C), antiaritmike (amijodaron) in po potrebi tudi elektrostimulacijo s srčnim spodbujevalnikom dokler se ne vzpostavi normalen sinusni ritem (6, 7). Za razliko od pooperativne JET, ki je prehodna motnja ritma, pa se tudi več mesecev ali celo let po srčnih operacijah pojavijo intraatrijske ali pa celo prekatne tahikardije, ki pa so običajno zelo rezistentne. Najpogosteje so posledica brazgotin, ki so ostale po kompleksnih kirurških posegih (Fontanova operacija, Senningova operacija) ali pa posledica rezidualnih sprememb na srcu po kirurških posegih (stenoze ali puščanje zaklopk, napredovalo srčno popuščanje). Zdravljenje teh motenj je zahtevno in obsega tako popravo oz. optimizacijo hemodinamike bolnika, uporabo antiaritmikov, elektroablacij, srčnih spodbujevalnikov in implantabilnih defibrilatorjev (7, 8). Danes so motnje ritma, ki se pojavljajo po srčnih operacijah glavni vzrok za nenadno srčno smrt (8). Poleg tahikardnih oblik motenj ritma pa se lahko po operacijah na srcu pojavijo tudi bradikardne motnje ritma kamor uvrščamo atrioventrikularni blok in bolezen sinusnega vozla. Običajno se kompletni AV-blok po operaciji na srcu pojavi takoj, le izjemoma se lahko razvije tudi več dni ali celo mesecev po posegu. V kolikor kompletni AV-blok ali napredovali AV-blok 2 stopnje vztraja več kot 7 dni po operaciji, taki bolniki potrebujejo vstavitev trajnega srčnega spodbujevalnika (8). Kasneje pa se predvsem pri bolnikih, ki so imeli posege na preddvorih lahko razvije tudi bradikardna oblika bolezni sinusnega vozla. Pojav prepočasnega utripa glede na normative za starost otrok, s pridruženimi simptomi (zmanjšana aerobna zmogljivost, hitrejša utrudljivost, presinkopna stanja ali celo sinkope) nas opozarjajo na disfunkcijo sinusnega vozla. Tudi ti bolniki običajno potrebujejo vstavitev srčnega spodbujevalnika zaradi preprečitve nenadne srčne smrti in izboljšanja kvalitete življenja (8). LITERATURA 1. Chan EH, Russell JL, Williams WG, Van Arsdell GS, Coles JG, McCrindle BW. Postoperative chylothorax after cardiothoracic surgery in children. Ann Thorac Surg 2005; 80: Mehta PA, Cunningham CK, Colella CB, Alferis G, Weiner LB. Risk factors for sternal wound and other infections in pediatric cardiac surgery patients. Pediatr Infect Dis J 2000; 19: Habib G, Hoen B, Tornos P, Thuny F, Prendergast B, Vilacosta I,et al; ESC Committee for Practice Guidelines. Guidelines on the prevention, diagnosis, and treatment of infective endocarditis (new version 2009): the Task Force on the Prevention, Diagnosis, and Treatment of Infective Endocarditis of the European Society of Cardiology (ESC). Endorsed by the European Society of Clinical Microbiology and Infectious Diseases (ESCMID) and the International Society of Chemotherapy (ISC) for Infection and Cancer. Eur Heart J 2009; 30: Tsang TS, Barnes ME, Hayes SN, et al. Clinical and echocardiographic characteristics of significant pericardial effusions following cardiothoracic surgery and outcomes of echo-guided pericardiocentesis for management: Mayo Clinic experience, Chest 1999; 116: Baker CJ, Boulom V, Reemtsen BL, Rollins RC, Starnes VA, Wells WJ. Hemidiaphragm plication after repair of congenital heart defects in children: quantitative return of diaphragm function over time. J Thorac Cardiovasc Surg 2008; 135: Rekawek J, Kansy A, Miszczak-Knecht M, Manowska M, Bieganowska K, Brzezinska-Paszke M, et al. Risk factors for cardiac arrhythmias in children with congenital heart disease after surgical intervention in the early postoperative period. J Thorac Cardiovasc Surg 2007; 133: Deal BJ, Mavroudis C, Jacobs JP, Gevitz M, Backer CL. Arrhythmic complications associated with the treatment of patients with congenital cardiac disease: consensus definitions from the Multi-Societal Database Committee for Pediatric and Congenital Heart Disease. Cardiol Young 2008;18 (Suppl 2): Epstein AE, DiMarco JP, Ellenbogen KA, Estes NA 3rd, Freedman RA, Gettes LS, et al; American College of Cardiology/American Heart Association Task Force on Practice Guidelines. ACC/AHA/HRS 2008 Guidelines for Device-Based Therapy of Cardiac Rhythm Abnormalities: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing Committee to Revise the ACC/AHA/NASPE 2002 Guideline Update for Implantation of Cardiac Pacemakers and Antiarrhythmia Devices) developed in collaboration with the American Association for Thoracic Surgery and Society of Thoracic Surgeons. J Am Coll Cardiol 2008; 51: e1-62. NUJNA STANJA PRI ODRASLIH BOLNIKIH S PRIROJENIMI SRČNIMI NAPAKAMI EMERGENCIES IN ADULTS WITH CONGENITAL HEART DISEASE Mirta Koželj Klinični oddelek za kardiologijo, Univerzitetni klinični center Ljubljana, Zaloška 7, 1525 Ljubljana Izvleček Napredek v kardiologiji in kirurgiji srca je prinesel veliko izboljšanje v preživetju otrok s prirojenimi srčnimi napakami (PSN). To je povzročilo izjemno povečanje števila odraslih bolnikov s PSN. Tako se je tudi povečalo število teh bolnikov, ki potrebujejo pomoč v primeru nujnih stanj, ki so posledica reziduov osnovne napake in posledic zdravljenja le-te. Nujna stanja so pogosto huda z veliko smrtnostjo tako ob dogodku kot tudi kmalu po dogodku. Za dober izhod je potrebno sodelovanje specialistov več strok. Abstract Advances in cardiology and cardiac surgery have greatly improved the survival of children with congenital heart disease (CHD). This has resulted in a growing number of adults with CHD. Emergency hospital admissions of these patients resulting from residua and sequelae of their heart defect. Adults with CHD often experience serious emergency situations with a high in-hospital and mid-term posthospital mortality. Care given by physicians with special expertise is important in this specific group of patients. UVOD Napredek v kardiologiji in kirurgiji srca je prinesel veliko izboljšanje v preživetju otrok s prirojenimi srčnimi napakami (PSN). Pogostnost pojavljanja prirojenih srčnih napak je okrog 8 do 10 na 1000 živorojenih otrok. 85 % otrok s prirojeno srčno napako preživi do odraslega obdobja (1, 2). Ta odstotek se s hitrim razvojem srčne kirurgije, z velikim napredkom intenzivne medicine in kardiologije iz leta v leto povečuje in tako lahko pričakujemo, da bo odraslih bolnikov s prirojenimi srčnimi napakami vse več. Toko se srečujemo z vse več odraslimi bolniki s PSN. Tako se je tudi povečalo število teh bolnikov, ki potrebujejo pomoč v primeru nujnih stanj, ki so posledica reziduov osnovne napake in posledic zdravljenja le-te. Podatkov o pogostnosti obravnave nujnih stanj pri odraslih bolnikih s PSN ni veliko (3, 4). Poleg osnovne napake prispevajo k nastanku nujnega stanja še bolezni in stanja, ki jih prinaša odraslo obdobje. Predvsem sta pomembni arterijska hipertenzija in ishemična bolezen srca. Posebno vlogo pa igra še nosečnost, ki je dodatna hemodinamična obremenitev za bolnice s PSN. NUJNA STANJA PRI ODRASLIH S PSN Nujna stanja pri PSN delimo v kardiovaskularne in nekardiovaskularne vzroke. Kardiovaskularna nujna stanja so motnje ritma in motnje prevajanja ter akutno srčno popuščanje. Nekardiovaskularni vzroki nujnih stanj pa so: okužbe, sinkopa, trombembolizmi, krvavitve, anevrizma aorte in disekcija aorte in nenadna srčna smrt. Zanimivo je, da je cca 70 % bolnikov, ki so sprejeti zaradi nujnega stanja bilo pred tem v NYHA I ali II in le 30 % bolnikov je bilo v NYHA II ali IV
50 Najpogostejše so motnje ritma in srčno popuščanje, manj pogoste pa infekcijski endokarditis, napredovanje osnovne napake, aortna disekcija, zapleti obstruktivne pljučne žilne bolezni, nevrološki zapleti zaradi možganske kapi ali abscesa. MOTNJE SRČNEGA RITMA IN MOTNJE PREVAJANJA Motnje srčnega ritma in prevajanja so vzrok nujnega stanja kar v 37 % (3). Najpogosteje zbolevajo z motnjami ritma bolniki po Fontanovi operaciji, po operaciji kompletne transpozicije na nivoju preddvorov (atrial switch) in po operaciji tetralogije Fallot. Najpogosteje se pri teh bolnikih pojavljajo nadprekatne tahikardije, bodisi atrijska fibrilacija ali undulacija. Najbolj so hemodinamično prizadeti bolniki s značilnostmi univentrikularnega srca. Pri teh bolnikih so motnje ritma v glavnem posledica pooperativnih brazgotin v preddvorih. Zanimivo pa je, da se prekatna tahikardija pojavlja pri bolnikih s PSN manj pogosto kot pri odraslih bolnikih s pridobljenimi napakami. Še najpogosteje jo srečamo pri bolnikih po operaciji tetralogije Fallot zaradi brazgotin po operaciji v področju iztočnega trakta desnega prekata. Prekatne motnje srčnega ritma dokaj pogosto srečamo pri bolnikih z Eisenmengerjevim sindromom. Tu je vzrok motenj ritma hipoksija miokarda. Motnje srčnega prevajanja so pogoste pri bolnikih s kongenitalno korigirano transpozicijo velikih arterij. SRČNO POPUŠČANJE Najpogosteje se pojavlja pri bolnikih po Fontanovi operaciji in pri PSN s sistemskim desnim prekatom (po»atrial switch«operaciji, kongenitalno korigirana transpozicija velikih arterij). V tej skupini bolnikov je tudi največ tistih, pri katerih je končen način zdravljenja transplantacija srca. NEKARDIOVASKULARNI VZROKI NUJNIH STANJ Po pogostnosti si sledijo: okužbe vključno z infekcijskim endokarditisom, sinkopa, sistemski in možganski trombembolizmi, krvavitve, disekcija aorte in možganski absces. ZAPLETI V ZVEZI S SRČNIMI SPODBUJEVALNIKI Bolniki s PSN imajo pogosto srčni spodbujevalnik ali vsadni kardioverter defibrilator. Pozorni moramo biti na morebitno motnjo v delovanju teh aparatur, iztrošenost baterij in morebitni infekcijski endokarditis na elektrodah. PROGNOZA BOLNIKOV PO OBRAVNAVI ZARADI NUJNEGA STANJA Študije kažejo, da imajo odrasli bolniki s PSN, ki iščejo pomoč zaradi nujnega stanja, bistveno slabšo prognozo od onih, ki tega ne potrebujejo. Kar 20 % bolnikov tri leta po obravnavi zaradi nujnega stanja umre ali potrebuje transplantacijo srca. Vsekakor ima nujna obravnava odraslih bolnikov s PSN nekatere specifičnosti in pogosto zahteva poglobljeno znanje s področja prirojenih srčnih napak in sodelovanje z drugimi specialisti. Pri obravnavi teh bolnikov je treba upoštevati tudi to, da se obolevnost s pridruženimi boleznimi s starostjo povečuje in vpliva na pojav nujnih stanj pri odraslih s PSN. LITERATURA 1. Warnes CA, Liberthson R, Danielson GK, Dore A, Harris L, Hoffman JIE et al. Task Force 1: The changing profile of congenital heart disease in adult life. J Am Coll Cardiol 2001;37: Stocker FP. Adults with congenital heart disease - the important role and obligation of paediatric cardiologist and the general paediatrician. Eur J Pediatr 1995;154 (suppl 3):S82 S Kaemmerer H, Bauer U, Pensl U, Oechslin E, Gravenhorst V, Franke A, Hager A, Balling G, Hauser M, Eicken A, Hess J. Management of emergencies in adults with congenital cardiac disease. Am J Cardiol. 2008;101(4): Kaemmerer H, Fratz S, Bauer U, Oechslin E, Brodherr-Heberlein S, Zrenner B, Turina J, Jenni R, Lange PE, Hess J. Emergency hospital admissions and three-year survival of adults with and without cardiovascular surgery for congenital cardiac disease. J Thorac Cardiovasc Surg. 2003; 126(4): Baumgartner H, Bonhoeffer P, De Groot NM, de Haan F, Deanfield JE, Galie N, Gatzoulis MA, e tal. ESC Guidelines for the management of grown-up congenital heart disease (new version 2010). Eur Heart J. 2010;31: OKUŽBE Okužbe so pri bolnikih s PSN usodnejše kot pri zdravih odraslih, saj jih hemodinamično hitreje in huje prizadenejo. Pogosteje se pojavljajo okužbe spodnjih dihal, predvsem pri obstruktivni pljučni žilni bolezni. Zato tudi svetujemo vsem tem bolnikom, da se cepijo proti pnevmokokni pljučnici (5). Možganski absces lahko pričakujemo pri bolnikih z desno-levim šantom. Infekcijski endokarditis se pojavlja v področju šantov (na mestu nižjega tlaka), na nativnih ali na umetnih zaklopkah in na umetnih snoveh v srcu. SINKOPA Sinkopa je posledica motenj srčnega ritma, pljučne arterijske hipertenzije ali obstrukcije v iztoku iz levega ali desnega prekata. SISTEMSKI IN MOŽGANSKI TROMBEMBOLIZMI Sistemski in možganski trombembolizmi se v glavnem pojavljajo pri defektih v srcu z desno-levim šantom, predvsem pri Eisenmengerjevem sindromu, pri Ebsteinovi anomaliji z defektom interatrijskega septuma. Sistemski in možganski trombembolizmi se lahko pojavijo tudi pri bolnikih z defektom interatrijskega septuma brez pljučne arterijske hipertenzije, saj je predvsem pri velikem defektu lahko prisoten bidirekcionalen šant. KRVAVITVE Krvavitve so posledica motenj v koagulaciji, ki se lahko pojavljajo v sklopu PSN, predvsem pri Eisenmengerjevem sindromu, a so redko ogrožajoče. Življenjsko nevarne pa so predvsem hemoptize, ki se pojavljajo pri bolnikih s hudo pljučno arterijsko hipertenzijo. ANEVRIZME AORTE IN DISEKCIJA AORTE Anevrizme aorte in disekcija aorte sta zapleta, ki jih pričakujemo pri Marfanovem sindromu in njemu podobnim sindromom, torej pri prirojenih boleznih veziva. Široka ascendentna aorta spremlja še bikuspidno aortno zaklopko, Fallotovo tetralogijo in koarktacijo aorte. Pri slednji se anevrizme aorte pojavljajo tudi na mestu pred in za koarktacijo in na možganskih arterijah
51 SISTEM NMP V SLOVENIJI 2011 KJE SMO IN KAKO NAPREJ? EMS SYSTEM IN SLOVENIA - PRESENT STATE AND PRESPECTIVES
52 ANKETA O DELOVANJU PREDBOLNIŠNIČNIH ENOT NMP V SLOVENIJI V LETU 2011 REVIEW OF PERFORMANCE OF PREHOSPITAL EMERGENCY SYSTEM UNITS IN SLOVENIA IN 2011 Mitja Mohor Predbolnišnična enota nujne medicinske pomoči, Zdravstveni dom Kranj, Gosposvetska 10 A, 4000 Kranj Izvleček Prispevek prikazuje rezultate ankete, ki govorijo o trenutnem stanju predbolnišničnih enot NMP z organizacijskega in strokovnega vidika. Iz rezultatov ankete so vidne podobnosti in razlike med tipi enot NMP in povprečna raven dejavnosti NMP pri nas. Ankete so bile poslane vsem enotam NMP tipov B, B okrepljena, C in PHE. Abstract This article presents results of questionnaires, showing present state of prehospital emergency medical units. regarding aspects of organization and professional work of units. Review results reveal similarities and differences between different types of emergency medical units, as well the average level of emergency medical services in Slovenia. Questionnaires were sent to all units type B, B reinforced, C and pre-hospital units. UVOD Leta 2007 smo na 14. mednarodnem simpoziju o urgentni medicini objavili rezultate ankete o delovanju predbolnišničnih enot nujne medicinske pomoči (NMP) v Sloveniji. Zanimalo nas je, kakšno je stanje sistema NMP danes. ANKETA Pripravili smo dve vrsti ankete. Prvo smo poslali 47 predbolnišničnim enotam NMP v Sloveniji, od tega 24 enotam tipa B, 7 enotam tipa B okrepljena, 5 enotam C in 11 enotam tipa PHE. Anket nismo pošiljali enotam tipa A in A2 zaradi njihove specifike. Drugo vrsto ankete smo poslali reševalnim postajam, ki izvajajo nujne intervencije na terenu v okviru enot NMP. To anketo smo poslali 45 reševalnim postajam. Ankete smo poslali vodjem enot oziroma reševalnih postaj. V anketah smo zastavljali vprašanja, s katerimi smo želeli dobiti podatke za večino področij delovanja posamezne enote NMP ali reševalne postaje. Seveda z enim ali dvema vprašanjema ni mogoče dobiti popolne slike o posameznih področjih delovanja, vendar nam vseeno omogočajo okviren vpogled v delo posamezne enote NMP oziroma reševalne postaje. Anketa je bila spletna (program na spletni strani Spletno anketiranje prinaša nekaj prednosti in nekaj pomanjkljivosti. Prednosti so predvsem hiter odgovor in odprava napak pri prepisovanju poslanih odgovorov. Program je že sam opravil osnovno statistiko odgovorov. Pomanjkljivosti so predvsem v dostopu anketiranih do e pošte in (ne)vajenosti dela z računalnikom in s spletnimi programi. Pri tolmačenju rezultatov ankete je treba opozoriti na nekatere pomanjkljivosti. Anket niso izpolnile in poslale vse enote NMP in reševalne postaje, zato analiza velja samo za enote, ki so anketo izpolnile. Nerazumljivo velike razlike med nekaterimi anketiranimi enotami NMP so morda realne, druge pa so najbrž rezultat napačno razumljenih vprašanj in posledično neustreznih odgovorov. Seveda so odgovori vedno zelo odvisni od anketirane osebe. Zato obstaja možnost, da nekateri odgovori niso odraz resničnega delovanja posameznih enot NMP ali reševalne postaje in so lahko tudi olepševanje dejanskih pomanjkljivosti. Ne glede na navedene pomisleke pri oceni odgovorov pa daje anketa najbrž dokaj resnično sliko delovanja predbolnišničnih enot NMP v Sloveniji. REZULTATI ANKETE A. Pregled poslanih in odgovorjenih anket: število poslanih anket število vrnjenih anket % vrnjenih anket Reševalne postaje % V nadaljevanju so prikazani odgovori na anketna vprašanja, ki so jih prejele enote NMP in reševalne postaje. B. Sprejem nujnega klica C. Nujne intervencije v letu 2010 tip enote NMP število poslanih anket število vrnjenih anket % vrnjenih anket B % B okrepljena % C % PHE % SKUPAJ % Kdo pri vas prvi dvigne telefon ob klicu za nujno stanje na terenu? št. enot NMP % enot NMP praviloma zdravnik 4 12 praviloma med. sestra zdravnik ali med. sestra 7 22 telefonist 0 0 dispečer 7 22 Ali snemate telefonske pogovore, ki pridejo v ambulanto NMP? št. enot NMP % enot NMP snemamo vse telefonske klice, ki pridejo v ambulanto NMP snemamo samo tiste klice, ki pridejo s Centra za obveščanje ( 112) 2 6 ne snemamo telefonskih klicev Podatki o nujnih intervencijah za 32 enot NMP B B ok. C PHE skupaj povprečni čas od klica do prihoda na mesto dogodka (v minutah) 10,0 13,8 9,1 9,0 10,5 število nujnih intervencij število bolnikov v teh intervencijah število oživljanj število bolnikov z ROSC ob prihodu v bolnišnico število oživljanih bolnikov odpuščenih živih iz bolnišnice Uspešnost oživljanja za 32 enot NMP B B ok. C PHE skupaj % oživljanih bolnikov z ROSC ob prihodu v bolnišnico % oživljanih bolnikov odpuščenih živih iz bolnišnice 10,1 10,9 14,1 12,2 11,
53 D. Zasedba ekipe pri nujnih intervencijah Koliko je po vaši oceni nujnih stanj na terenu, ko gredo na mesto dogodka samo reševalci brez zdravnika (nujna vožnja s sireno in modrimi lučmi) in je iz klica mogoče oceniti, da bi bil zdravnik na mestu dogodka potreben (bolečina v prsih, težko dihanje, nezavest, prometna nesreča)? Tu je mišljena situacija, ko je zdravnik v ambulanti in bi lahko šel na teren. E. Sodelovanje z gasilci B B ok. C PHE F. Sodelovanje z enoto helikopterske nujne medicinske pomoči Skupaj enote NMP nikoli ali izjemoma občasno (do 25%) pogosto (od 25-50%) zelo pogosto (50-75%) skoraj vedno Kako sodelujete z gasilci pri prometnih nesrečah, kjer ni udeležen pešec, kolesar ali motorist? skupaj enote NMP istočasno izvozimo z gasilci na vsako prometno nesrečo izvozimo istočasno z gasilci na več kot 80 % takih prometnih nesreč izvozimo istočasno z gasilci na okoli % takih prometnih nesreč 1 3 izvozimo istočasno z gasilci na manj kot 50 % takih prometnih nesreč 6 19 večinoma kličemo gasilce mi, ko na mestu dogodka ugotovimo, da jih rabimo 1 3 % Reševalne postaje Kdaj aktivirate HNMP, ko je za to indikacija, ustrezna sta tudi vreme in ura? B B ok. C PHE skupaj vedno pogosto redko nikoli Zakaj se kljub indikaciji ne odločite za aktivacijo HNMP? skupaj enote NMP % ker smo preblizu Ljubljane ker smo toliko oddaljeni od Brnika, da je čas prihoda helikopterja do nas predolg 7 22 ker je postopek aktivacije helikopterja zapleten 0 0 ker so pogoji za pristanek pri nas slabi 3 9 ker se največkrat na helikopter ne spomnimo 4 13 ostalo 5 15 G. Osebje v ambulantah za NMP B B ok. C PHE skupaj Št. enot NMP, ki imajo zaposlene zdravnike samo za službo NMP Zdravniki, ki so v enotah NMP zaposleni samo za NMP Zdravniki, zaposleni delno v ANMP, delno v splošnih ambulantah Zdravniki spl. medicine, ki se vključujejo v NMP in dežurstvo Zdravniki, ki niso splošni zdravniki in niso pediatri ali šolski zdravniki, ki delajo še v NMP in dežurstvu Pediatri in šolski zdravniki, ki delajo tudi v NMP in dežurni službi Zunanji zdravniki, podjemna pogodba, delajo v NMP in dež. službi SKUPAJ Število zdravnikov, ki specializirajo urgentno medicino Število zdravnikov, ki želijo specializirati iz urgentne medicine SKUPAJ število dipl. med. sester stalno zaposlenih v amb. za NMP število srednjih med. sester stalno zaposlenih v amb. NMP število dipl/srednjih med. sester, ki občasno dela v amb. NMP SKUPAJ H. Osebje na reševalnih postajah število dipl. zdravstvenikov zaposlenih na RP 90 število srednjih zdravstvenih tehnikov zaposlenih na RP 498 število voznikov brez medicinske izobrazbe, zaposlenih na RP 94 število reševalcev voznikov, ki so vključeni v ekipe NMP 23 SKUPAJ 705 Izobrazba vodje reševalne postaje dipl. zdravstvenik 11 dipl. medicinska sestra 2 srednji zdravstveni tehnik 15 srednja medicinska sestra 2 nemedicinski poklic z visoko izobrazbo 1 nemedicinski poklic s srednjo izobrazbo 1 nimajo vodje reševalne službe 2 ostalo 2 Kakšne so vaše izkušnje s HNMP? skupaj enote NMP % odlične dobre slabe 0 0 zelo slabe 0 0 nimamo izkušenj, ker HNMP še nismo aktivirali
54 I. Oprema ambulant za NMP Oprema ambulant za NMP B B ok. C PHE skupaj Defi z 12 kanalnim EKG, srčnim spodbujevalcem in kapnografom Defi z 12 kanalnim EKG, srčnim spodbujevalcem, brez kapnografa Defibrilator z 12 kanalnim EKG, brez srčnega spodbujevalca in brez kapnografa Avtomatski defibrilator Prenosni ventilator Aspirator Oksimeter Naprava za zunanjo masažo srca (npr. Lucas) Prenosni ultrazvok Komplet za intubacijo Komplet za osalno aplikacijo tekočin in zdravil Črpalka za brizge/infuzije Set za konikotomijo Komplet folij za opekline J. Reševalna vozila Skupno število vseh reševalnih vozil 259 Število reševalnih vozil, ki se uporabljajo samo za nujne intervencije 59 Število reševalnih vozil, ki se uporabljajo za nujne in nenujne intervencije 99 Povprečna starost reš. vozil, ki se uporabljajo za nujne intervencije Povprečno število prevoženih km reš. vozil, ki se uporabljajo za nujne intervencije 3,4 leta km Število reševalnih vozil z naslednjo opremo skupaj Defi z 12 kanalnim EKG, srčnim spodbujevalcem in kapnografom 55 Defi z 12 kanalnim EKG, srčnim spodbujevalcem, brez kapnografa 28 Defibrilator z 12 kanalnim EKG, brez srčnega spodbujevalca in brez kapnografa 7 Avtomatski defibrilator 55 Prenosni ventilator 98 Aspirator 179 Oksimeter 135 Naprava za zunanjo masažo srca (npr. Lucas) 12 Prenosni ultrazvok 4 Grelni prostor za infuzijske tekočine 112 Hladilni prostor za infuzijske tekočine in zdravila 70 Komplet za intubacijo 145 Komplet za osalno aplikacijo tekočin in zdravil 99 Črpalka za brizge/infuzije 31 Set za konikotomijo 75 Komplet folij za opekline 143 Zajemalna nosila 201 Vakuumska blazina 202 K. Sistem zvez L. Izobraževanje Bližina prostorov ambulante za NMP in reševalne postaje da ne Bivalni prostori osebja ambulante za NMP in reševalcev so skupaj oziroma v isti zgradbi 28 8 Reševalno vozilo namenjeno za NMP je praviloma parkirano neposredno ob ambulanti za NMP 30 6 Katera sredstva zvez ima praviloma zdravnik s seboj na nujni intervenciji na terenu? B B ok. C PHE skupaj Prenosna UKV postaja Službeni mobilni telefon Osebni mobilni telefon UKV sistem odlično zadostno nezadostno Kako dobro je vaš teren pokrit z UKV signalom? Kakšno je vzdrževanje UKV sistema na vašem območju? Kako je v vaši ustanovi poskrbljeno za izobraževanje članov ekip NMP? B B ok. C PHE Skupaj enote NMP Reševalne postaje odlično zelo dobro povprečno slabo zelo slabo Kolikokrat ste v zadnjih 5 letih (2006 do 2010) organizirali interno izobraževanje s področja oživljanja za člane ekip NMP v trajanju vsaj 3 ure ali več? B B ok. C PHE Skupaj enote NMP nikoli enkrat dvakrat trikrat štirikrat petkrat šestkrat sedemkrat osemkrat devetkrat desetkrat ali več
55 Koliko skupnih izobraževanj in vaj z gasilci ste v zadnjih dveh letih (2009, 2010) organizirali? B B ok. C PHE Skupaj enote NMP nikoli enkrat dvakrat trikrat štirikrat petkrat šestkrat sedemkrat osemkrat devetkrat desetkrat ali več M. Strokovno delo Enote NMP so označile, kako pogosto izvajajo postopke pri bolnikih, ki take postopke potrebujejo: poseg ali zdravilo izvedba postopkov št. enot NMP uporaba pulznega oksimetra vedno 31 pogosto 1 vzpostavitev venske poti na zgornji okončini vedno 25 pogosto 7 vzpostavitev centralne venske poti vedno 0 pogosto 0 včasih 0 izjemoma 6 nikoli 26 vzpostavitev intraosalne poti vedno 3 pogosto 2 včasih 8 izjemoma 15 nikoli 4 uporaba črpalke za brizge/infuzije vedno 0 pogosto 2 včasih 2 izjemoma 5 nikoli 23 uporaba folij za opekline (npr. Water jel, Burnshield ) vedno 23 pogosto 6 včasih 3 poseg ali zdravilo izvedba postopkov št. enot NMP uporaba ketamina za analgezijo pri hudih poškodbah vedno 7 pogosto 10 včasih 11 izjemoma 4 uporaba 12 kanalnega EKG na terenu pri bolniku z bolečino v prsnem košu vedno 32 urgentni prevoz bolnika s STEMI z mesta dogodka neposredno v kateterski aboratorij vedno 25 pogosto 5 včasih 1 nikoli 1 urgentni prevoz bolnika z akutno možgansko kapjo neposredno v bolnišnico, kjer imajo CT in izvajajo trombolizo vedno 26 pogosto 2 včasih 3 izjemoma 1 uporaba inotropnih zdravil (npr. dopamin, dobutamin, noradrenalin) vedno 1 pogosto 3 včasih 6 izjemoma 10 nikoli 12 uporaba zunanjega srčnega spodbujevalnika vedno 12 pogosto 7 včasih 11 izjemoma 2 uporaba adenozina vedno 20 pogosto 8 včasih 1 izjemoma 2 nikoli 1 elektrokonverzija vedno 9 pogosto 5 včasih 6 izjemoma 6 nikoli 6 defibrilacija pri VF ali VT brez tipnih utripov vedno 31 pogosto 1 intubacija pri osebah brez dihanja in srčne akcije v okviru oživljanja vedno 22 pogosto 9 včasih
56 poseg ali zdravilo izvedba postopkov št. enot NMP intubacija ob pomoči zdravil (analgetik, vedno 5 uspavalo, mišični relaksant) pri osebah, ki pogosto 9 nimajo srčnega zastoja včasih 10 (npr. huda poškodba glave z GCS 6) izjemoma 6 nikoli 2 uporaba prenosnega ventilatorja vedno 12 pogosto 10 včasih 6 izjemoma 4 kapnometrija/kapnografija pri intubiranem vedno 12 pogosto 9 včasih 4 izjemoma 3 nikoli 4 uporaba urgentnega ultrazvoka vedno 0 pogosto 1 včasih 7 izjemoma 1 nikoli 23 snemanje12 kanalnega EKG ne mestu dogodka po uspešnem oživljanju (netravmatski vzrok srčnega zastoja) vedno 22 pogosto 7 včasih 3 ohlajanje bolnikov po uspešnem oživljanju na terenu v skladu z veljavnimi smernicami vedno 7 pogosto 11 včasih 3 izjemoma 7 nikoli 4 punkcija prsnega koša vedno 8 pogosto 3 včasih 6 izjemoma 8 nikoli 7 drenaža prsnega koša vedno 0 pogosto 1 včasih 0 izjemoma 7 nikoli 24 N. Pripravljenost na velike nesreče poseg ali zdravilo izvedba postopkov št. enot NMP uporaba naloksona vedno 29 pogosto 3 uporaba flumazenila vedno 25 pogosto 3 včasih 2 izjemoma 1 nikoli 1 šivanje enostavnih ran kože in podkožja v ambulanti NMP vedno 17 pogosto 7 včasih 1 izjemoma 2 nikoli 5 izpiranje želodca vedno 11 pogosto 4 včasih 3 izjemoma 5 nikoli 9 uporaba ovirnice (prisilnega jopiča) pri agitiranem psihiatričnem bolniku vedno 2 pogosto 6 včasih 7 izjemoma 5 nikoli 12 odreditev obdukcije vedno 15 pogosto 11 včasih 4 nikoli 2 Kako ocenjujete pripravljenost vaše enote NMP za primer velike nesreče s 40 poškodovanci? odlično dobro slabo zelo slabo enote NMP O. Urgentni centri Urgentni centri - priprava Število enot NMP, za katere je predvideno, da vzpostavijo z lokalno bolnišnico UC 8 Število enot NMP, ki jim je Ministrstvo za zdravje dalo za pomoč pri vzpostavitvi UC pripravljene enotne standarde (organizacijski, prostorski, strokovni, finančni...)
57 Ali je Urgentni center pri vas že vzpostavljen? Skupaj enote NMP ni vzpostavljen in še dolgo ne bo (potrebno bo več kot 1 leto priprav) 2 ni vzpostavljen, bo pa kmalu (potrebno je manj kot 1 leto priprav) 3 bil je že vzpostavljen, pa smo se vrnili nazaj v naše prostore 0 je vzpostavljen, deluje samo ponoči in ob vikendih 1 je vzpostavljen deluje 24 ur neprekinjeno vse dni v tednu 1 ni odgovora 1 Pri vzpostavitvi Urgentnih centrov se pojavlja več problemov. Kakšno je stanje pri vas? dobro urejeno zasilno urejeno povsem neurejeno problema se še nismo lotili Vodenje Urgentnega centra Vpliv delovnega časa Urgentnega centra na bolnike Vpliv delovnega časa Urgentnega centra na osebje Kadrovska zasedba v Urgentnem centru Motivacija osebja Prostori za delo z bolniki (lokacija, razpored, število, velikost) Prostori za osebje (lokacija, razpored, število, velikost) Prostor za urgentno reševalno vozilo (lokacija,napajanje, zaščita) Pogoji za čiščenje in vzdrževanje urgentnega vozila po vsaki intervenciji Usklajena organizacija dela med prehospitalnim in hospitalnim nivojem Usklajena strokovna delitev dela med predbolnišničnim in bolnišničnim osebjem Komunikacijska oprema (UKV, povezava z 112, telefon, fax, internet, e-pošta) Finančno vodenje obravnave bolnika med prehospitalom in hospitalom Administrativno vodenje obravnave bolnika med prehospitalom in hospitalom SKUPNA OCENA PROBLEMOV: P. Pravni akti Kako ocenjujete vpliv Pravilnika o organizaciji neprekinjenega zdravstvenega varstva na razvoj in delovanje sistema NMP v Sloveniji? Skupaj enote NMP zelo koristen 0 koristen 5 ne bo imel vpliva 6 škodljiv 19 zelo škodljiv 2 ni odgovora R. Ocena razvoja sistema NMP v Sloveniji? SPLOŠNI VTIS O DELOVANJU ENOT NMP KRATEK KOMENTAR Kako ocenjujete vpliv Pravilnika o prevozih pacientov na razvoj in delovanje sistema NMP v Sloveniji? Skupaj enote NMP zelo koristen 3 koristen 8 ne bo imel vpliva 11 škodljiv 9 zelo škodljiv 1 Kako ocenjujete razvoj sistema NMP v Sloveniji? Skupaj enote NMP zelo napreduje 3 počasi napreduje 13 stoji na mestu 12 nazaduje 4 zelo nazaduje 0 A. Pregled poslanih in odgovorjenih anket Odziv anketirancev ni bil 100%. Zaradi tega ni mogoče predstaviti enot NMP in reševalnih postaj v celoti. Kljub temu se da iz odgovorov dobiti kar točen vtis o sedanjem stanju sistema NMP v Sloveniji. B. Sprejem nujnega klica Pri nobeni od anketiranih enot NMP nujnih klicev ne sprejema več telefonist, čemur smo bili ponekod priča še pred 4 leti. Več kot pred leti je tudi zdravstvenih dispečerjev. Žal vsaka enota NMP zase izvaja in predpisuje delovanje njihovega dispečerja. Te službe med seboj niso povezane in ne delujejo po enakih načelih. Dispečerskega sistema v zdravstvu nam, kljub izjemni pomembnosti te službe, še vedno ni uspelo vzpostaviti. C. Nujne intervencije v letu 2010 Ker nimamo podatkov za vse enote NMP je težko komentirati podatke o intervencijah in oživljanjih, dajejo pa sliko o obsegu dela enot NMP. D. Zasedba ekipe pri nujnih intervencijah Praviloma bi moral zdravnik na vsako nujno stanje z ekipo na teren. V praksi ni vedno tako. Podatki, kot jih prikazujejo vodje enot NMP, niso povsem skladni s podatki vodij reševalnih postaj. Udeležba zdravnika v ekipi NMP je odvisna od številnih subjektivnih in objektivnih razlogov. Cilj bi moral biti ta, da je zdravnik vedno ob življenjsko ogroženem bolniku. Zato potrebujemo enotne predpise, ki bi standardizirali ukrepanje ekip NMP ob nujni intervenciji na terenu. E. Sodelovanje z gasilci Večji odstotek enot NMP izvozi na mesto prometne nesreče istočasno z gasilci v primerjavi z letom To je spodbuden podatek. Kljub pomenu take prakse, je vsaj okoli 25 % enot, ki tega ne počno, pa bi že zdavnaj to morale vgraditi v svoje delo. F. Sodelovanje z enoto helikopterske nujne medicinske pomoči HNMP je za nekatere enote NMP preblizu, za druge predaleč. V obeh primerih zato največkrat odpade posredovanje s helikopterjem. Velik problem HNMP je še vedno ta, da cel severovzhodni del Slovenije nima enakih možnosti pomoči s HNMP v primeru življenjsko ogroženosti, kot je na voljo prebivalcem ostalega dela države. Številke govorijo, da potrebujemo več kot eno bazo, če želimo enakomerno pokriti državo s storitvami HNMP. Spodbudno je, da so enote NMP s HNMP zadovoljne
58 G. Osebje v ambulantah za NMP Podatki prikazujejo strukturo in število osebja, ki sodeluje v predbolnišničnem sistemu NMP. Število osebja je veliko. Očitno je, da so nosilci NMP in»dežurne«službe zdravniki splošne medicine in da bo tako še dolgo časa. Kljub uvedbi specializacije iz urgentne medicine, predstavlja število specializantov in kandidatov za to specializacijo le 3% vseh zdravnikov, ki v tem trenutku sodelujejo pri predbolnišnični NMP. H. Osebje na reševalnih postajah Še vedno so v posameznih enotah v ekipe NMP vključeni tudi vozniki reševalnih vozil, ki imajo 80 urni tečaj prve pomoči, kar je v nasprotju z mnenjem stroke. Spodbudno je, da se v ekipe NMP vse bolj vključujejo diplomirani zdravstveniki. Zanimiva je tudi izobrazbena struktura vodij reševalnih postaj. I. Oprema ambulant za NMP Enote NMP so v splošnem dobro opremljene. V ambulantah za NMP ne prevladujejo defibrilatorji z vgrajenim kapnografom, ki bi moral biti danes že standard (npr. spremljanje intubiranega bolnika). Le redke enote imajo napravo za zunanjo masažo srca, ki ima po navedbah proizvajalca prednost pred ročno zunanjo masažo srca. Prenosni urgentni ultrazvok je tudi še redek, najbrž ne samo zaradi visoke cene, pač pa tudi zaradi tega, ker večina zdravnikov še ni osvojila osnovnega znanja urgentnega ultrazvoka. J. Reševalna vozila za NMP Podobno kot za opremo ambulant za NMP, velja tudi za opremo reševalnih vozil, ki se uporabljajo za NMP. Lokacija ambulante za NMP in reševalne postaje v eni zgradbi ima zagotovo prednost pred ločenostjo teh služb. Če reševalno vozilo za NMP ni parkirano ob ambulanti za NMP pomeni to izgubo časa ob aktivaciji ekipe NMP zaradi nujnega stanja. P. Ocena razvoja sistema NMP v Sloveniji? Glavnina mnenj o razvoju sistema NMP je v oceni, da sistem bolj stoji na mestu in malo napreduje. Za sistem, ki tako usodno posega v usode življenjsko ogroženih bolnikov in poškodovancev to najbrž ni vzpodbudno. ZAKLJUČEK Rezultati ankete ponujajo bežen vpogled v današnji sistem NMP v Sloveniji. Predvsem vidimo, da gre za obsežen sistem, v katerega je vpeto veliko število osebja in veliko število življenjsko ogroženih bolnikov in poškodovancev. Poleg osebja, znanja, opreme in prostorov je bistvena organizacija, ki omogoča, da ta sistem reagira ob nujnih stanjih hitro, učinkovito, strokovno in etično. Danes je ta organizacija prepuščena samim enotam NMP. Jutri bi za to morala poskrbeti institucija, ki bi ji država dala pristojnosti, da bi strokovnjaki s področja NMP v okviru te institucije skrbeli za celovito vodenje, razvoj in delovanje sistema NMP v Sloveniji. LITERATURA 1. Pravilnik o službi nujne medicinske pomoči. Uradni list RS, 2008, 106; Mohor M. Anketa o delu enot NMP v Sloveniji v letu V:Urgentna medicina. 14. Mednarodni simpozij o urgentni medicini. Slovensko združenje za urgentno medicino. Portorož Mohor M. Pripravljenost predbolnišničnih enot nujne medicinske pomoči v Sloveniji na velike nesreče. V:Urgentna medicina. 15. mednarodni simpozij o urgentni medicini. Slovensko združenje za urgentno medicino. Portorož Mohor M. Glavni problemi sistema predbolnišnične nujne medicinske pomoči v Sloveniji danes. V: Urgentna medicina. 16. mednarodni simpozij o urgentni medicini. Slovensko združenje za urgentno medicino. Portorož K. Sistem zvez Ekipe NMP preveč uporabljajo javno mrežo mobilne telefonije. Ta je sicer učinkovita ob običajnih razmerah, v primeru velikih nesreč pa ta sistem odpove in je mogoča komunikacija le prek UKV zvez. Kdor takrat nima s seboj UKV postaje, je odrezan od sveta. Vzdrževanje UKV sistema je skrb vsake posamezne ustanove, kjer deluje enota NMP. Prav bi bilo, da za ta sistem celostno skrbi institucija na državni ravni. L. Izobraževanje Enote NMP in reševalne postaje so v glavnem zadovoljne z izobraževanjem članov ekip NMP. Izobraževanje ni sistemsko določeno, ampak prepuščeno posameznim enotam NMP. Nekatere so zelo aktivne, druge ne. Potrebujemo celovit in enoten sistem izobraževanja (teoretični in praktični), v katerega bodo vključeni vsi člani enot NMP. M. Strokovno delo Z anketnimi vprašanji smo skušali preveriti ukrepanje enot NMP po različnih področjih nujnih stanj in postopkov v NMP. Komentar prepuščamo bralcu. N. Urgentni centri Uvajanje urgentnih centrov prinaša nove izzive v sistem NMP. Od anketiranih enot NMP je le ena menila, da že deluje kot urgentni center. Vendar ta enota deluje v prostorih bolnišnice že vrsto let, kar ji verjetno še ne prinaša vsebine urgentnega centra. Anketa je pokazala, da smo se lotili urgentnih centrov brez predhodnih priprav in izdelanih enotnih standardov vzpostavitve urgentnih centrov. Vtis je, da so enote NMP in bolnišnice samo dobile naročilo za vzpostavitev urgentnih centrov in se sedaj vsaka zase ukvarja s to nalogo. Večina nalog, ki bi že morale biti rešene, preden se urgentni center vzpostavi, so v anketi bile označene z»problema se še nismo lotili«. O. Pravni akti Anketa je pokazala tudi mnenje vodij enot NMP o dveh pravilnikih, ki sta v zadnjem času dvignila veliko prahu med osebjem enot NMP
59 of critically ill or injured patients integrated to hospital procedures. Also financial matters should be settled. KAKO VZPOSTAVITI UČINKOVITE URGENTNE CENTRE? HOW TO ESTABLISH EFFICIENT EMERGENCY CENTERS? Gordana Kalan Živčec Zdravniška zbornica Slovenije, Dunajska 162, 1000 Ljubljana Izvleček Urgentni centri lahko pomenijo organizacijsko in vsebinsko boljšo oskrbo akutno zbolelih ali poškodovanih bolnikov in k bolniku usmerjeno oskrbo. Sodobna oskrba pomeni hitro in učinkovito stabilizacijo življenjskih funkcij poškodovanca ali bolnika, hitro diagnostiko in odločitev o nadaljnjem zdravljenju ali premestitev v drugo ustanovo. To je okolje za delo urgentnih zdravnikov, ki povezujejo delo zdravnikov primarne ravni na terenu ali v ambulanti z delom bolnišničnih sprejemnih zdravnikov urgentnih oddelkov bolnišnic. Od je na Obali organizirana Centralna urgentna služba (CUS) treh obalnih občin, ki v prostorih bolnišnice Izola združuje ekipe PHE in A1 od državnih meja s Hrvaško in Italijo do meje z občino Kozina. Do je bilo pregledanih 3846 bolnikov, v nočni izmeni (od do 7.00) 1699 pacientov, 21,8 na noč (od 40 do 13). V dnevnih izmenah je bilo (sobota, nedelja, praznik) do konca leta 2010 pregledanih 1068 pacientov, povprečno 89 na dan (od 102 do 83). V januarju 2011 je bilo v dnevnih izmenah pregledanih 761 pacientov oz. 76,1 na dan (od 96 do 64), pediatri pa so pregledali 318 otrok, v povprečju 31,8 v osmih urah podnevi (od 38 do 21). Mobilne ekipe CUS so opravile v povprečju 3,8 obiska na dan (od 13 do 0). Povprečno 3,5 obiska na dan so opravile tudi ekipe PHE. Za resnično dobro organiziranost urgentnega centra pa je potrebno v najkrajšem času zagotoviti 24-urno službo, vse dni v letu, v stalnih prostorih, tudi za ekipo PHE. Združiti je treba ekipi PHE in reševalne postaje ter zagotoviti enotno dispečersko službo. Delo pediatra je treba podaljšati in absolutno neprimerno je zmanjševati število do sedaj vključenih ekip. V času največjega turističnega obiska je treba za skrajševanje dostopnih časov kljub vsemu zagotoviti ekipo v Piranu. Oblikovati je potrebno protokole oskrbe kritično bolnih ali poškodovanih, zagotoviti materialne in finančne pogoje v novih razmerah in predvsem vzpostaviti tudi sintezo dela z bolnišničnimi procesi, kar pa lahko zagotovi le stalna in izurjena ekipa. Abstract Emergency centres could provide better organizational and higher quality of care for critically ill or injured patients. In terms of patients centred care a modern approach of care is to stabilise patient s condition, make diagnostics, continue therapy or move patient to another unit, as quick as possible. This is field of expertise for emergency physicians, who are a bond between family doctors on the field and emergency doctors in hospital words. Since November 15th 2010 on the area from borders of Croatia and Italy on south and west and community of Kozina on the east there was organised a central emergency centre in the premises of Izola general hospital. To the January 31st patients received care, in night shifts 1699 ( ), in average 21,8 (40 13) by night. In day shifts (Sat., Sun. and public holidays) to the end of year 2010, 1068 patients were treated, in average 89 (102 83). In January 2011, 761 patients received care, in average 76,1 (96 64), paediatricians took care of 318 children, in average 31,8 (38 21) in eight hours day shifts. PHE (pre-hospital emergency) unit had 3,5 interventions by day. This new scheme of providing service showed that for really well organized emergency centre there is a need for 24-hours service in the same premises, with well trained team and also PHE unit needs ambulatory premises in the hospital wards. There is absolutely necessary to merge all emergency vehicles and crews in the same place and to organize central dispatch. The paediatrician should be on place at least 12 hours by day. In the time of touristic peaks there is a need for another ER team placed near the hotels. There is also necessary to prepare protocols for treatment and addmition UVOD Preden se vprašamo, kako vzpostaviti učinkovite urgentne centre, moramo odgovoriti na vprašanje: Ali potrebujemo urgentne centre? Za verodostojen odgovor je potrebna analiza stanja, tj. potreb državljanov, kadrovskih in finančnih možnosti države, potem sledi pregled dobrih rešitev in praks ter seveda odkrit pogovor in partnerski dialog z izvajalci in uporabniki. Projekt NMP, ki ga je v letih 1994/1995 začela razvijati Edita Štok, dr. med., s sodelavci, je oblikoval mrežo izvajalcev za zagotavljanje oskrbe v nujnih stanjih kar najbližje potrebam uporabnikov. Vizija pri organizaciji sistema je bila skrajševanje dostopnih časov, standardizacija opreme in strokovne usposobljenosti izvajalcev, enakomeren razvoj po vsej državi, urejeno izobraževanje, popolno financiranje. Nacionalni sistem se je gradilo na osnovnih oblikah zagotavljanja nujne medicinske pomoči, ki so bile že organizirane v podaljšanem delovnem času, t. i. dežurstvu. Zdravniki primarne ravni so ob svojem rednem delu oskrbe pri njih vpisanih bolnikov v celoti prevzeli primarno oskrbo akutno zbolelih ali poškodovanih bolnikov v ekipah nujne medicinske pomoči, v katere sta vključena tudi dva reševalca/tehnika, eden od njiju je voznik reševalnega vozila. Oblikovane so bile tudi enote PHE (prehospitalne enote), ki imajo temeljno nalogo zagotavljanja oskrbe nujnih stanj na večjem področju in so temu primerno bolje opremljene in usposobljene. Enote so teritorialno razporejene in spremljajo potrebe državljanov. Izkaže se, da so pogosto organizirane ob ali v neposredni bližini bolnišničnih sprejemnih ambulant. Poglavitna prednost teh ambulant je 24-urna dostopnost do diagnostike, ki jo zagotavlja bolnišnično okolje, česar v zdravstvenih domovih ni mogoče in tudi finančno ni upravičeno organizirati. Taka organiziranost daje naravno podlago za razmišljanje, da se ti dve službi, tj. enota nujne medicinske pomoči PHE in sprejemni oddelek bolnišnice, združita in oblikujeta urgentni center. BOLNIKI, MATERIALI IN METODE Primer organizacije združene službe nujne medicinske pomoči, ki bi lahko postala dobra osnova za organizacijo urgentnega centra, je združevanje enot NMP na Obali oz. v okolju slovenske Istre. Na področju od državnih meja s Hrvaško in Italijo do meje z občino Kozina na Videžu delujejo enota PHE, ki je organizacijsko vključena v ZD Koper, locirana pa ob bolnišnici Izola, ter enote A1 v Kopru, Izoli in Piranu/Luciji, ki so locirane v zdravstvenih domovih teh mest. PHE-enota ima svoje reševalno vozilo (reanimobil), vsak ZD ima vozilo za prevoz zdravnika na terenu, pri ZD Izola pa je organizirana reševalna postaja slovenske Istre. Ideja o združevanju teh enot ni nova. Že daljše obdobje se je intenzivno iskalo rešitve za bolj učinkovito organizacijo službe nujne medicinske pomoči na obalnem področju. Centralna umestitev bolnišnice Izola je nekako nakazovala, da je to tudi najboljša lokacija za organizacijo takšne skupne dejavnosti. Stroka je imela predloge za dobre rešitve, vendar je do združevanja prišlo šele, ko so bili izpolnjeni tudi drugi pogoji, tj. dobro sodelovanje vodij zdravstvenih inštitucij, podpora resornega ministrstva in visoka motiviranost izvajalcev. REZULTATI POROČILO o delu CENTRALNE URGENTNE SLUŽBE (CUS) Zdravstvenih domov IZOLA, KOPER IN PIRAN v obdobju od do , ki ga je kot delovno gradivo za končno poročilo pripravila Alenka Luin, dr. med., spec., iz ZD Koper. Od v prostorih SB Izola deluje združena služba nujne medicinske pomoči primarne ravni treh obalnih občin. Le-ta poteka kot nočno tedensko dežurstvo* in dežurstvo ob sobotah, nedeljah in praznikih. Izvajajo ga zdravniki ZD Izola, Koper in Piran skupaj s pogodbenimi zdravniki, ponoči od do 7.00, prek dneva pa od 7.00 do v ambulantah CUS-a in na terenu. Dežurajoče ekipe sestavljajo ekipa PHE z zdravnikom in dvema medicinskima tehnikoma z reanimobilom, mobilna enota za hišne obiske, ki se po potrebi lahko vključi v izvajanje urgence kot PHE, ki jo sestavljajo zdravnik, medicinski tehnik in tehnik voznik z reševalnim vozilom, ter notranja ekipa v sestavi zdravnik in dve medicinski sestri. Ob sobotah, nedeljah in praznikih je v ekipi od 8.00 do še pediater z medicinsko sestro, ki je pričel z delom ob koncu decembra
60 Opravljeno delo Od do je bilo na CUS-u pregledanih 3846 pacientov. Ponoči je bilo v tem obdobju pregledanih 1699 pacientov, kar znaša v povprečju 21,8 pregleda na noč (od 40 do 13). V času od začetka dela do konca leta 2010 je bilo v dnevnih izmenah skupaj pregledanih 1068 pacientov, povprečno 89 na dan (od 102 do 83). Od je bilo v dnevnih dežurstvih pregledanih 761 pacientov oz. 76,1 na dan (od 96 do 64), pediatri pa so pregledali 318 otrok, v povprečju 31,8 v osem uri dnevni izmeni (od 38 do 21). Mobilne ekipe CUS so opravile v povprečju 3,8 obiska na dan (od 13 do 0). Povprečno 3,5 obiska na dan so opravile tudi ekipe PHE. Problematika Ker se je delo na CUS-u začelo hitro, smo imeli precej organizacijskih in vsebinskih težav, ki se vlečejo skozi celotno obdobje obstoja te»združbe«. Po sklopih: KADER - V delo so vključeni vsi do sedaj zaposleni za zagotavljanje nujne medicinske pomoči, vendar združevanje urgentnih služb ne bi smelo pomeniti krčenja števila dežurajočih. - Že v prvem mesecu se je izkazalo, da je skoraj 1/3 pregledanih pacientov otrok in smo zato v delo od ob najbolj kritičnih terminih za osem ur vključili pediatra. Bolj smiselna bi bila 12- urna izmena pediatra. - Kljub vključitvi pediatra je povprečno število pregledanih pacientov v ambulanti okrog 76 na dan. Pacienti, ki so bili do sedaj brez napotnic pregledani v specialističnih ambulantah, so zdaj pregledani v ambulanti CUS-a. - Populacija na Obali se v spomladanskih in poletnih mesecih podvoji. Že sedaj se zaradi povečanega prometa podaljšajo dostopni časi ekip na terenu in s tem posledično zmanjša prisotnost dodatnega zdravnika v ambulanti. - Triažo bi ob sobotah, nedeljah in praznikih morala izvajati dodatna usposobljena medicinska sestra. - Zdravniki, medicinske sestre in tehniki bi morali biti ustrezno izurjeni za delo v urgentni ambulanti, v prihodnje pa bi morali zaposliti profesionalne ekipe, kot je praksa v drugih urgentnih centrih. - Nujna je vzpostavitev dispečerske službe. PROSTORI - Gostujemo v internističnih ambulantah, kjer imamo po različnih nezaklenjenih omarah pripomočke in material, ki ga naše ambulante potrebujejo za delo. Na delovnih površinah je težko vzdrževati potreben red in preglednost. - V zdravstvenih domovih so prazni lepi in ustrezno opremljeni prostori. - PHE je dislocirana, ne vključuje se v ambulantno delo na CUS-u. DELOVNI PRIPOMOČKI, MATERIAL - Delamo v treh programskih okoljih; vsak ZD ima svoj računalniški program, v katerega pa se ne morejo prijavljati vsi, ki delajo z njimi, zato je težko evidentirati opravljene storitve in opravljati potrebne statistike. - Poraba sredstev za oskrbo bolnikov je nepregledna. Ker si materialne stroške delijo trije zdravstveni domovi, imamo pri naročanju delovnih pripomočkov težave in jih nekaj še vedno nismo nabavili. - Neurejeno in nepregledno je tudi naročanje in dobava materiala in zdravil, zato bi morali določiti osebo, ki bo redno skrbela za to. Kljub vsemu centralna urgentna služba prinaša tudi nekaj prednosti: - Paciente lahko boljše oskrbimo, ker je na razpolago razširjena diagnostika in možnost daljšega opazovanja po terapiji. - Marsikateri izvajalec pove, da se v okolju bolnišnice počuti varneje, saj lahko izvede več diagnostike in se posvetuje s kolegi, tako neposredno kot tudi na bolnišničnem nivoju. RAZPRAVLJANJE Urgentna medicina je relativno mlada samostojna veja medicine. V Sloveniji se zanjo specifično usposabljajo prve generacije zdravnikov. Izkušenim kolegom, ki so opravili s programom specializacije predpisane posege in storitve v okviru svojega dosedanjega dela, je specializacija priznana na podlagi dela. Delovno mesto teh zdravnikov je načrtovano prav za urgentne centre, ki povezujejo delo zdravnikov primarne ravni na terenu ali v ambulanti z delom bolnišničnih sprejemnih zdravnikov urgentnih oddelkov bolnišnic. Urgentni centri lahko pomenijo organizacijsko in vsebinsko boljšo oskrbo akutno zbolelih ali poškodovanih bolnikov. Sodobna oskrba pomeni hitro in učinkovito stabilizacijo življenjskih funkcij poškodovanca ali bolnika, hitro diagnostiko in odločitev o nadaljnjem zdravljenju ali premestitev v drugo ustanovo. Za zagotovitev takšne oskrbe morajo biti na razpolago usposobljeno osebje, opremljeni prostori in diagnostični pripomočki. Na primeru Centralne urgentne službe CUS-a na Obali sem želela predstaviti prednosti in tudi slabosti trenutne organiziranosti urgentnega centra. Prednosti so: - Centralna umestitev bolnišnice Izola ji daje naravno najprimernejši položaj. - Oprema in diagnostične možnosti, ki jih ima bolnišnica za svoje redno delovanje, so dodaten argument za umestitev urgentnega centra. - Priložnost neposredne komunikacije specialistov več strok omogoča k bolniku usmerjeno oskrbo. - Prav tako so tudi bolniki dobro seznanjeni z lokacijo zagotavljanja oskrbe nujnih stanj, še posebej v turistični sezoni. - Zdravniki imajo na razpolago več diagnostičnih možnosti in odpadejo napotitve v bolnišnico samo zaradi nujne diagnostike. Prav organizacija CUS-a pa je neposredno pokazala kar nekaj pomembnih organizacijskih pomanjkljivosti: - Služba bi morala biti nujno organizirana vse dni in noči v istih prostorih, skozi vse leto. Tudi ekipa PHE potrebuje svoje ambulantne prostore v bolnišnici. Najustreznejši bi bil hodnik A in ne B, kot je sedaj začasna rešitev. - Nujna je organizacijska združitev PHE-enote, ki je sedaj del ZD Koper, in reševalne postaje slovenske Istre, ki je del ZD Izola. - Zagotoviti in organizirati je potrebno stalen kader, ki dobro pozna opremo, prostore in procese dela na terenu in v bolnišnici. - Nemudoma je treba vzpostaviti dispečersko službo. Sedanje povezovanje temelji na obstoječem sistemu reševalne postaje slovenske Istre, ki pa nima pregleda nad delom ekip PHE ali A1. - Financiranje sedaj temelji le na dogovoru vključenih in ni pregledno urejeno. Ocenjeni stroški so višji, predvsem zaradi dodatne laboratorijske diagnostike, ki do sedaj ni bila vključena v financiranje enot NMP. Dejansko pa odpade velik del laboratorijske diagnostike bolnišnice pred sprejemom, ker jo izvedejo zdravniki na CUS-u. - Absolutno neustrezno je razmišljanje o krčenju kadra za NMP. Pogojno primerna rešitev bi bila le v tem, da ima ambulantna ekipa možnost neposrednega sprejema v bolnišnico, tako da je bolnišnični zdravnik razbremenjen dela v sprejemni ambulanti in se lahko v večji meri posveti delu na oddelku. Za tak način dela je potrebno imeti najprej dobro usposobljene in čim bolj stalne ekipe, česar danes zaradi pomanjkanja zdravnikov ni mogoče organizirati. - Ob sobotah, nedeljah in praznikih je ob sedanji frekvenci potrebno zagotoviti še enega dodatnega zdravnika, še posebej v času turistične sezone. Prav tako je treba podaljšati delo pediatra. - V času največjega turističnega obiska je potrebno umestiti ustrezno ekipo v Piranu/Luciji, da bi skrajšali dostopne čase do bolnikov. - Ob morebitni zidavi urgentnega centra bo operativno delo izredno ovirano. Mogoče je bolj smiselno najprej urediti prostore in nato vzpostaviti službo v urgentnem centru. Še vedno so na razpolago urejeni in opremljeni prostori v zdravstvenih domovih
61 - Pripraviti je potrebno še protokole za klinične poti v urgentnih centrih. Sprejem in hitrost obravnave bolnikov mora temeljiti na njihovi klinični sliki oz. zdravstvenem stanju bolnika. Urgentni centri ne morajo biti mesta za»hitre«preglede (tj. zaradi osebnih razlogov na strani bolnika), temveč za nujne obravnave (tj. zdravstvenega stanja bolnika). ZAKLJUČEK Urgentna medicina je relativno mlada samostojna veja medicine. Zdravniki in ekipe za zagotavljanje oskrbe kritično bolnega ali poškodovanega bolnika morajo imeti posebna znanja in veščine za kar najbolj kakovostno oskrbo bolnika. Njihovo znanje jim omogoča začetek oskrbe in tudi dodatne diagnostike v okolju, ki zagotavlja diagnostiko in terapijo 24 ur dnevno. Tako okolje je organizirano v urgentnih centrih. Pri organizaciji je seveda potrebno uporabiti izkušnje iz tujine (smernice, protokoli obravnav, klinične poti), vendar ne pozabiti na potrebe naših prebivalcev in seveda kadrovske in finančne možnosti naše države. Organizacija urgentnih centrov naj bo nadgradnja dosedanjega sistema nujne medicinske pomoči in naj se organizira ob bolnišnicah, kjer je to mogoče. Ob tem ne smemo pozabiti, da so bila vložena pomembna materialna sredstva in izvedene dobre rešitve za delo ekip NMP (od PHE do A) v zdravstvenih domovih. Temelji tega sistema so hitra in dobra dostopnost do bolnika, ekipe, ki že delujejo v tem okolju, kombiniranje rednega dela in zagotavljanje nujne medicinske pomoči, stroškovna učinkovitost glede na dobre rezultate obravnav. Pred organiziranjem urgentnega centra je nujno opraviti analizo stanja na terenu, za katerega se bo organiziral urgentni center. To vključuje od potreb prebivalstva do dostopnih časov, razpoložljiv kader, prostore in opremo. Projektna naloga mora imeti tudi jasno vzpostavljen organigram dela, protokole obravnav in vire financiranja. Idealna rešitev je gradnja namenskih prostorov. Pred tem pa je potrebno imeti jasno izdelan še načrt takega centra na nacionalni ravni. Sodelovanje ekip s terena z delom bolnišničnega osebja pomeni k bolniku usmerjeno oskrbo in je pomembna pridobitev v kakovosti obravnave. LITERATURA 1. Uporabljena literatura je neposredno navedena. Ker ni objavljena v javno dostopni obliki, je ni mogoče citirati. 2. Uporabljeno je bilo tudi delovno gradivo Ministrstva za zdravje: Organizacija urgentnega oddelka bolnišnice (delovno gradivo, verzija ), kot gradivo delovne skupine, katere članica je bila tudi avtorica tega prispevka. ALI SO ENOTE, KI NISO URGENTNI CENTRI, SPLOH ŠE POMEMBNE ZA SISTEM NMP? ARE THE UNITS, WHICH ARE NOT EMERGENCY CENTERS, IMPORTANT AT ALL? Franc Novak Zasebna ambulanta družinske medicine Franc Novak, dr.med., Cesta zmage 1, 1410 Zagorje ob Savi Izvleček V članku avtor nakaže posledice v delovanju nujne medicinske pomoči ob sedanjih organizacijskih spremembah. Na osnovi analize dela ekip nujne medicinske pomoči v letu 2007 ugotavlja, da bi večji organizacijski posegi, posebno v smislu ukinjanja in spreminjanja statusa enot tipa 1A in 1B, pomenili za prebivalstvo daljši dostopni čas v primeru potrebe pomoči življenjsko ogroženih bolnikov ali poškodovanih in s tem tudi verjetno več mrtvih ali s končno večjo invalidnostjo. Prava pot je postopna reorganizacija s analizo dela dosedanjih ekip ter spremembe, ki bi temeljile na strokovnih temeljih in upoštevale prioriteto pri nudenju nujne medicinske pomoči tj. upoštevanje doseganja čimkrajšega dostopnega časa. Da pa bi se zmanjšale razlike v delu posameznih enot, pa bi morala država zagotoviti ustrezno zakonodajo za stabilnost delovanja sistema NMP, pripraviti ustrezne organizacijske in strokovne standarde, standarde izobraževanja, zagotoviti redni nadzor in analizo dela ter zagotoviti podporo vodstvom ekipam vseh tipov tako PHE kot tudi 1A in 1B enot. Abstract In his article the author indicates the consequences for the functioning of emergency medical service (EMS) in the context of current organizational changes. Based on the analysis of the functioning of EMS in 2007, he suggests that drastic organizational interventions, particularly in the sense of abolishing and changing the status of type1a and 1B units, would lead to prolonged access times for injured individuals and patients whose lives were in danger. As a result, this might lead to a higher number of deaths and greater disabilities. The appropriate solution lies in the gradual reorganization coupled with the analysis of the functioning of current units, and in the changes that are based on expertise and take into account the priority of EMS, i.e. reaching the shortest access time possible. In order to diminish the differences in the functioning of individual units the state would have to a) pass appropriate legislation that ensures stable functioning of the EMS system; b) set appropriate organizational and professional standards; c) set appropriate educational standards; d) ensure regular control and analysis of the functioning of EMS, and e) ensure support to the management of units of all types prehospital emergency care units, as well as 1A and 1B type units. RAZVOJ IN SEDANJE STANJE NMP Sistem NMP se je v Sloveniji razvijal postopoma najprej ob entuziazmu posameznih dežurnih zdravnikov po različnih koncih takrat še republike Slovenije, nato pa postopoma vse bolj načrtno s prvi začetki v ZD Kranj v 70-ih letih, nato leta v ZD Ljubljana z združitvijo dežurne službe v okviru novonastalega Kliničnega centra do leta 1986, ko je v Celju začela delovati ekipa po principih predbolnišnične NMP. Leta 1996 je bila potem ta zdravstvena dejavnost potrjena s strani zdravstvenega sveta pri Ministrstvu za zdravje in istega leta je bil sprejet prvi Pravilnik o službi nujne medicinske pomoči v Sloveniji. Isto leto je bila tudi ustanovljena Projektna skupina za NMP, ki je potem delovala nekje do leta V tem času se je na osnovi izkušenj ob delu, ugotovitev na nadzorih in ob
62 spremljanju razvoja stroke v svetu počasi izoblikovala sedanja mreža, določeni standardi, kar je bilo potem potrjeno z novim Pravilnikom, ki je bil sprejet leta Tako je sedanje stanje tako, da v Sloveniji uradno deluje 6 enot tipa A2, 9 enot tipa 1A, 23 enot tipa 1B, 8 enot tipa 1B okrepljena, 5 enot tipa C in 11 enot tipa PHE. Ti tipi enot so bili izoblikovani na podlagi potreb terena. Cilj je bil čim krajši dostopni čas, saj je to glavni faktor, ki je pomemben pri najbolj ogroženih bolnih ali poškodovanih. Na določanje nivoja tipa ekipe pa je vsekakor vplivala velikost pripadajočega terena, število prebivalcev na tem področju, gostota poseljenosti, geografske razmere, oddaljenost od sekundarnega nivoja in delno tudi problem letnih migracij. V pravilniku so opredeljeni tudi že urgentni centri, a do zadnjih 2 let ni bilo možnosti za večji razvoj tega nivoja NMP. Zdaj se je začel razvijati predvsem nivo urgentnih centrov, vendar ugotavljamo, da se je ves razvoj usmerjen predvsem v bolnišnice in je manj posluha za delo manjših ekip. Ne samo, da ob ugotovitvah nekaterih pri tem le širijo vrsto specialističnih ambulant in se ne držijo principov delovanja urgentnih centrov tj bolnišnična urgentna služba, kateri je pridružen predbolnišnični del tj PHE in pa 24-urna neprekinjena zdravniška služba z možnostjo celotne diagnostike, terapije in spremljanja urgentnega bolnika ob hkratni specialistični konzultaciji. Zdravnik, ki naj bi tu delal naj bi bil specialist urgentne medicine. In ob vsem tem se je počasi pokazala tendenca zmanjšati število enot tipa 1A in 1B ob združevanju v tim. Urgentne centre, kar do sedaj to še niso ne organizacijsko in verjetno ne tudi strokovno. ANALIZA DELA NMP V LETU 2007 Prikazal bom delo enot v letu 2007, ko so dosegljivi zadnji podatki o njihovem delovanju. V tem letu je bilo opravljenih intervencij. Od tega so jih 52,6% opravile enote PHE in C, 47,4% pa enote tipa 1A in 1B. Orientacijsko so v tem letu enote tipa PHE in C pokrivale 62% vsega prebivalstva v državi, ostalo pa enote tipa 1A in 1B. Preko 60% vsega teritorija pokrivajo enote tipa 1A in 1B. Mreža enot NMP se od takrat ni bistveno spreminjala in za to delo je bilo v letu 2010 in je v letu 2011 namenjeno po dogovoru z Zavodom za zdravstveno zavarovanje Slovenije namenjeno , od tega 56,7% za delo enot PHE in C, ostalo pa za delo enot 1A in 1B. (tabela 1) Tabela 1. Prikaz deležev intervencij, števila prebivalcev po tipih enot in delež zneska namenjenega za NMP. intervencije prebivalci pogodbeni znesek število % število % % NMP Slov ,0% % EUR 100% PHE ,6% % EUR 56,7% 1 B ,4% % EUR 34,7% 1 A ,0% % EUR 8,6% Od vseh podatkov so mogoče zanimivi predvsem dostopni čas, število reanimacij in število uspešnih reanimacij. (tabela 2) Tabela 2. Število prebivalcev na 1 reanimacijo, uspešno reanimacijo in dostopni čas po tipih enot v letu 2007 po tipih enot NMP. št. preb. štev. KPR 1KPR/ štev. preb št. usp. KPR 1 uspešna KPR na št. prebiv. dostopni čas (v min) PHE ,6 1B ,7 1A ,3 Kot nekateri avtorji ugotavljajo je med posameznimi enotami velika razlika. Ko pa pogledamo tabelo o njihovem delu, pa vseeno ne moremo mimo nekaterih podatkov. Opravljenih je preko intervencij, 340 reanimacij in rešenih ob tem 30 življenj. Dokler gledamo le tabelo in se poglobimo v delo teh enot, je primerjava s PHE mogoče le nekoliko prehitra. RAZPRAVA Enote tipa 1A in 1B so bile ustanovljene zato, da bo zaradi velikosti določenih območij dostopni čas ekip NMP čim krajši, saj bi enote, ki bi prihajale iz večjih centrov imele dostopni čas veliko večji in bi bilo v vsako nadaljnjo minuto zamude ~ 10% manj možnosti ugodnega izida za ogroženega bolnika oz. poškodovanega. V kolikor bi se vztrajalo, da se nekatere enote ukinejo oz. se spremeni njihov status v nižji organizacijski nivo, bi to vsekakor pomenilo za vsaj 50% prebivalcev, ki ga enote tipa 1A in 1B oskrbijo daljši čas prihoda ekipe NMP iz urgentnega centra tj. pa je za cca ljudi. Argument za spreminjanje statusa enot je poleg ekonomskih razlogov tudi lažja dostopnost življenjsko ogroženih bolnikov in poškodovanih do ustrezne specialistične obravnave in izogib nepotrebnega čakanja na dveh mestih. V vseh letih predstavljanja svojega dela na srečanjih s področja urgentne medicine se ugotavlja, da je večina bolnikov in poškodovanih dokončno obdelana že na primarnem nivoju in je le cca 20 30% vseh napoteno naprej na sekundarni nivo. S prestavitvijo urgentne službe v večjem obsegu v centre bomo le prenesli polne čakalnice s primarnega nivoja v te centre, kjer bodo čakalne dobe (tudi ob primerni triaži in seveda retriaži) za večino potem daljše poleg še daljše poti od njihovega doma do mesta nudenja nujne medicinske pomoči. Vemo, da je cca 25 30% obiskovalcev v nujni medicinski pomoči ni dežurni službi otrok in velika večina le-teh z enostavnimi problemi infektivnih obolenj, raznih sezonskih obolenj in vsakdanjih bolezenskih problemov, ki ne zahtevajo nobene poglobljene specialistične obravnave, niti laboratorijske diagnostike. Taka preusmeritev pa bi poleg obremenitve za daljši dostop do ambulante pomenila tudi daljša čakanja v čakalnici, večja možnost dodatnih infekcij v napolnjenih čakalnicah Preusmeritev bolnikov in poškodovanih, ki iščejo nujno medicinsko pomoč v večje centre, kjer je večja možnost nadaljnje diagnostike in specialistične konzultacije, bi pa končno pomenila tudi številčnejše napotitve in s tem tudi dražje zdravljenje. Med posameznimi enotami istega nivoja je iz poročil o njihovem delu vidna velika razlika, ki ni vedno opravičljiva. Eden glavnih problemov je pri vseh enotah fluktuacija in pomanjkanje kadra. Drugi vzrok takih razlik pa je vsekakor tudi pomanjkanje enotnih standardov delovanja enot NMP, tako organizacijskih kot tudi strokovnih. Enotni strokovni stadardi so vsekakor pogoj za enako raven obravnave življenjsko ogroženih bolnikov po vsej državi. Nivo znanja članov ekip NMP je po vsej državi različna. Odvisna je mnogokje le od entuziazma oz. zainteresiranosti posameznika, pa tudi možnosti oz. dostopnosti izobraževanja. Vsekakor je tudi res, da je oskrba življenjsko ogroženih s strani ekip, ki je to njihovo vsakdanje delo, verjetno kvalitetnejša, a vse to ti končno nič ne pomaga, če ekipa pride pozno ali celo prepozno. ZAKLJUČEK Ker je veliko govora o razlikah dela med enotami PHE in enotami tipa 1A in 1B, ni rešitev le hitra reorganizacija, ustanovitev velikih urgentnih centrov, preformiranje statusov dosedanjih enot (žal premnogokrat po politični volji in lokalnih interesih), ampak je potrebna temeljita analiza dela ekip, ki zdaj delujejo, po potrebi spremembe sedanje mreže s ciljem čim bolj skrajšati dostopni čas, ki je v procesu delovanja nujne medicinske pomoči glavni faktor pravočasne pomoči in ugodnega izda, in šele potem izvedba večjih organizacijskih sprememb. Da pa se bo dvignila celotna strokovna raven in zmanjšale razlike v delu posameznih ekip ter zagotovila primerna nujna medicinska pomoč življenjsko ogroženim v celotni državi, je potrebno s strani države: pripraviti strategijo razvoja NMP osnovi strokovnih temeljev in temelju izkušenj organiziranosti teh služb tudi drugje v svetu upoštevaje raznolikosti v naši državi z ustrezno zakonodajo zagotoviti stabilnost delovanja NMP izdelati enotne organizacijske in strokovne standarde za delovanje NMP izdelati enotni sistem izobraževanja s področja NMP, ki je obvezujoč pa tudi enako dostopen za vse sodelujoče v procesu NMP zagotoviti redno spremljanje dela enot NMP preko nadzorov in ob tem zagotoviti potrebno strokovno in organizacijsko pomoč dati vso podporo vodstvu enot NMP, da bodo lahko izpolnjevali naloge, ki jih zahteva te vrste dejavnosti kar bo pomenilo tudi še boljše delo ekip tipa 1A in 1B in približalo nujne medicinsko pomoč življenjsko ogroženim osebam v njihovem okolju
63 LITERATURA 1. Žmavc A. Razvoj sistema NMP v Sloveniji. V: Urgentna medicina. 16. Mednarodni simpozij o urgentni medicini. Slovensko združenje za urgentno medicino. Portorož Pravilnik o službi nujne medicinske pomoči. Uradni list RS, 2008, 106; Žmavc A. Sistem NMP v Sloveniji kako naprej?. V: Urgentna medicina. 16. Mednarodni simpozij o urgentni medicini. Slovensko združenje za urgentno medicino. Portorož Letno poročilo o delu prebolnišničnih enot NMP 2007, Ministrstvo za zdravje. 5. Priloga ZD ZAS II/a-3.V: Občasnik. Splošni dogovor za pogodbeno leto Zavod za zdravstveno zavarovanje Slovenije. Ljubljana Mohor M. Glavni problemi sistema nujne medicinske pomoči v sloveniji in možne rešitve. V: Urgentna medicina. 17. Mednarodni simpozij o urgentni medicini. Slovensko združenje za urgentno medicino. Portorož PROBLEMI ZDRAVSTVENIH REŠEVALCEV V SISTEMU NMP RESCUER PROBLEMS IN EM SYSTEM Jože Prestor Zbornica Zveza, Sekcija reševalcev v zdravstvu, Ob Železnici 30a, 1000 Ljubljana Izvleček V prispevku je predstavljena vloga in naloge zdravstvenih reševalcev v sistemu nujne medicinske pomoči. Izobraževanje in razvoj poklica še ni dosegel želene točke, zato tudi vloga ni povsem dorečena. Največji problemi reševalcev izvirajo ravni iz omenjenih dejstev. Za oblikovanje vloge reševalca bo potrebno vzpostaviti medpoklicno sodelovanje z zdravniki v urgentni in v družinski medicini. Abstract This article presents the role and tasks of medical rescue workers in emergency medical system. Education and development of profession has not reached the desired point yet, so the role of medical rescue is not fully agreed on. The biggest problems of rescue workers came from those facts. To create the role of medical rescue will be necessary to establish professional collaboration with physicians in emergency and family medicine. UVOD Po večletnem argumentiranjem je strokovni sekciji uspelo leta 2008 prepričati odgovorne, da so v ekipe nujne medicinske pomoči uvrstili diplomiranega zdravstvenika ob neposredno in potencialno življenjsko ogroženega pacienta. S tem je bil na področju varnosti pacientov narejen velik korak v pravo smer. Ker je nov kadrovski standard v praksi prisoten šele drugo leto, delovna mesta diplomiranih zdravstvenikov še niso povsem popolnjena. Ja pa sprememba spodbudila že zaposlene v nujni medicinski pomoči, da so se v velikem številu začeli dodiplomsko izobraževati na visokih šolah s področja zdravstvene nege. Trenutno stanje potreb najbolje odraža že izdelana mreža izvajalcev nujne medicinske pomoči v predbolnišnični dejavnosti in dejavnosti prevozov pacientov. Veljaven Splošni dogovor 2010 priznava namreč na 1000 prebivalcev 0,40 reševalca za izvajanje nujne medicinske pomoči in nujnih reševalnih prevozov ter dodatno 0,26 reševalca za izvajanje nenujnih prevozov ter 0,16 voznika za izvajanje sanitetnih prevozov. Iz priznanih deležev ugotavljamo, da se v nujno medicinsko pomoč vključuje 267 diplomiranih zdravstvenikov in enako število tehnikov zdravstvene nege. Približno 65 % jih je redno zaposlenih na enotah PHE in C, ostali se v sistem vključujejo iz ambulant družinske medicine. 133 diplomiranih zdravstvenikov in enako tehnikov zdravstvene nege je redno zaposlenih za izvajanje nujnih reševalnih prevozov. Nenujne reševalne prevoze izvaja približno 200 tehnikov zdravstvene nege, še dodatno 300 voznikov brez osnovne zdravstvene izobrazbe pa izvaja sanitetne prevoze. Natančnega števila izvajalcev slednjih dejavnosti ni mogoče pridobiti, ker se prevozi izvajajo pretežno v obliki zasebnega dela, kateri imajo pa poleg pogodb s plačnikom ZZZS tudi več individualnih pogodba za storitve prevozov pacientov (Slovenija transplant, PZZ in podobno). Medtem ko je število zaposlenih izvajalcev zdravstvene nege v NMP celo nižje od pričakovanega in plačanega, kar ne prispeva h kakovostni in varni obravnavi pacientov, je na področju tržnega dela prevozov pacientov nenujni in sanitetni prevozi ugotovljeno presežno število zaposlenih, saj so občutno presežene tudi realizacije teh programov
64 Zaradi prehoda v nov kadrovski standard je v letu 2010 od predvidenih 400 delavnih mest za diplomirane zdravstvenike zasedenih približno 100, vendar vseh delodajalci še niso razvrstili v ustrezne plačne razrede. Po pridobljenih podatkih se trenutno na šestih visokih šolah dodiplomsko izobražuje skoraj 200 že zaposlenih zdravstvenih tehnikov iz NMP. Realna je predpostavka, da bodo vsa delavna mesta diplomiranih zdravstvenikov ob ustreznem kadrovanju zasedena do konca leta PREDVIDENO IZOBRAŽEVANJE IN USPOSABLJANJE IZVAJALCEV DEJAVNOSTI ZDRAVSTVENE NEGE V NMP V nujni medicinski pomoči in dejavnosti prevozov bolnikov imamo dva profila izvajalcev zdravstvene nege in en profil sodelavcev v zdravstvu voznikov. Izobraževanje voznikov, ki niso člani strokovne sekcije, ne moremo regulirati in nadzirati. Njihovo usposobljenost ureja in preverja preko svojih organov Ministrstvo za zdravje. Nivo zahtevnosti njihovega znanja je primerljiv z znanjem in usposobljenostjo bolničarja negovalca. Člani Sekcije reševalcev v zdravstvu sodelujejo v komisiji na Ministrstvu za zdravje, ki preverja usposobljenost voznikov. Tehnik zdravstvene nege (zdravstveni tehniki, medicinski tehniki) zasedajo delovno mesto voznika v NMP in na nujnih reševalnih prevozih. Pri nenujnih prevozih pacientov, ki niso življenjsko ogroženi, zasedajo tudi delovno mesto spremljevalca pacienta. Njihova srednješolska izobrazba s področja zdravstvene nege se mora nadgraditi z nacionalno poklicno kvalifikacijo (NPK) Zdravstveni reševalec, ki predstavlja bazično formalno izobrazbo za vse reševalce v R Sloveniji. Sekcija reševalcev v zdravstvu je v sodelovanju z Zbornico Zvezo, UKC Ljubljana in CPI pripravila program za NPK Zdravstveni reševalec (med leti 2002 in 2006) ter na Državnem izpitnem centru licencirala šest potrjevalcev, izpraševalcev NPK in vrst svojih članov. Razpis za prve skupine reševalcev je konec leta 2010 objavil Izobraževalni center UKC RP Ljubljana, ki je pooblaščeni izvajalec programa. Danes je v Sloveniji že prvih 100 reševalcev, ki so uspešno pridobili certifikat poklicne kvalifikacije. Diplomirani zdravstveniki zasedajo mesto ob neposredno (NMP) in potencialno (nujni prevozi) življenjsko ogroženem pacientu. Poleg dodiplomskega visokošolskega izobraževanja usklajenega z Direktivo 2005/36 ES bi morali zaradi narave dela v predbolnišnem okolju vsi opraviti specializacijo iz predbolnišnične zdravstvene nege. Nujna medicinska pomoč zahteva od vseh članov najvišjo možno znanje in usposobljenost za izvajanje zahtevnih postopkov ohranjanja življenja. Dodatno pa delo otežuje kadrovske omejitve, saj so vsi postopki omejeni na zgolj tri člane tima. Ker je zdravstvena nega v NMP v naglem razvoju, potrebujemo tudi raziskovalce in usposobljene vodje projektov, zato se v projekcije izobraževanja vključuje tudi desetinski delež podiplomsko izobraženih diplomiranih zdravstvenikov, najbolje s področja urgentne zdravstvene nege, upravljanja virov in izobraževanja. SPECIALISTIČNO IZOBRAŽEVANJE IN USPOSABLJANJE IZVAJALCEV DEJAVNOSTI ZDRAVSTVENE NEGE V NMP Kljub pomislekom zaradi monovalentnosti specializacije, Delovna skupina za izobraževanje predlaga, da se pripravi program specializacije za področje predbolnišnične zdravstvene nege. Ko smo želeli primerjati rešitve v»urejenih državah«, smo zelo težko potegnili vzporednice. V vzhodnih državah še niso osvojili Direktive 2005/36 ES, zahodne sosede imajo organiziran sistem paramedikov dodatno usposobljenih zdravstvenih sodelavcev. Sistem izvajalce zdravstvene nege v NMP je primerljiv s Švedsko, kjer so nekateri člani Sekcije imeli priliko pred dvema letoma spoznavati njihov sistem. Tam delata na terenu dva diplomirana zdravstvenika, specialista predbolnišnične zdravstvene nege (prehospital nursing), praviloma brez zdravnika. Zdravnik, specialist anesteziologije se v predbolnišno reševanje vključuje izjemoma, redno pa kot član helikopterske ekipe NMP. Veliko diplomiranih zdravstvenikov v NMP je pred prehodom na teren pridobivalo izkušnje v bolnišnicah, največkrat na anesteziji in intenzivnih enotah, po opravljeni specializaciji pa so začeli delati v reševalni službi. Delovna skupina projecira profil specialista s področja zdravstvene nege pacienta v reševalni dejavnosti na terenu v nujnem reševalnem vozilu in v reanimobilu, v helikopterski službi in na reševalnem motorju, s čimer bi pokril celotno področje delovanja. Prednostno bi morali postati specialisti tisti reševalci, ki so stalno razporejeni v ekipe NMP in reševalci, ki zasedajo delovna mesta odgovornih za izobraževanje in usposabljanje kadra. Kakovosten program klinične specializacijo iz predbolnišnične zdravstvene nege bo moral biti sestavljen in izvajan v sodelovanju z zdravniki s področja reanimacije in intenzivne medicine ter družinske medicine. Posledično bo izvajalcem prinesel večje pristojnosti oziroma poklicne kompetence v skladu Seznamom poklicev v zdravstveni dejavnosti (Ur.l. RS št. 82/2004 in št. 110/2004) in posledično tudi večjo odgovornost, usmerjen pa mora biti v pacienta in povečanje varnosti njegove obravnave. NAJVEČJI PROBLEMI REŠEVALCEV V SISTEMU NMP Trenutno so najbolj zaskrbljujoči poskusi, da bi se načrtovani in že doseženi kadrovski normativ reševalcev znižal, na kar je z izjavo za javnost 21. Februarja 2011 opozorila tudi Zbornica Zveza. Iz različnih virov so bile podane pobude, s katerimi se reševalci ne moremo strinjati. Združenje zdravstvenih zavodov Slovenije že poldrugo leto vztrajno lansira zahteve na Ministrstvo za zdravje, da se na nujnih reševalnih prevozih diplomirani zdravstveniki zamenjajo s tehniki zdravstvene nege, istočasno zagovarjajo stališče, da bi za krmilom reševalnega vozila tehnika zdravstvene nege lahko zamenjal voznik brez zdravstvene izobrazbe (navedbe v zapisnikih sej Združenja zdravstvenih zavodov Slovenije, objavljeni v glasilu NOVIS in zapisniki Delovne skupine za prilagoditev Pravilnika za prevoze pacientov). Zbornica Zveza je v letu 2010 izvedla redni strokovni nadzor s svetovanjem na eni od reševalnih postaj zdravstvenega doma v Sloveniji, kjer je bilo ugotovljeno veliko nepravilnosti, ki konkretno ogrožajo varnost pacientov med prevozi. Pobude o spremembi kadrovskih normativov prihajajo celo izven zdravstvenih ustanov, saj obstaja študija, ki utemeljuje povratek voznikov za krmilo reševalnih vozil z večjo varnostjo pacientov v cestnem prometu in večjim prihrankom v zdravstvenem sistemu na račun nižjih plač voznikov. V strokovni javnosti se občasno pojavljalo utemeljevanja, da v tujini delujejo sistemi nujne medicinske pomoči in reševalnih prevozov povsem zadovoljivo z vozniki in da so kadrovski standardi v Sloveniji previsoki. Slovenija je članica evropske skupnosti, kjer na področju izvajanja primarne zdravstvene pomoči na terenu in prevozov obstajata dva profila, osebje, ki se šola po posebnem programu za reševalce (paramedic) in medicinske sestre s specializacijo (ambulance nurse ali emergency nurse). Kjer imajo osebje, šolano po posebnem programu za reševalce, je država skrbno izdelala program usposabljanja in nadzora nad reševalci zaradi zagotavljanja varnosti pacientov, pretežno klinično usposabljanje traja dodatni 2 do 7 let po končani minimalni vhodni izobrazbi (primerljivo z našo srednjo šolo. Študije o zdržnosti sistemov z osebjem, šolanem po posebnem programu za zdravstvene reševalce ne ugotavljajo, da je sistem cenejši, saj so plače zaradi odgovornosti dela primerljive s plačami medicinskih sester, dodaten strošek pa državi predstavlja vzdrževanje sistema za usposabljanje, spremljanje in nadzor priučenega osebja. Razlika v strošku zagotavljanja sistema nujne medicinske pomoči je ugotovljeno odvisen od deleža prisotnosti zdravnika izven bolnišničnega okolja. Se pa strinjamo, da bi povečali varnost pacientov v cestnem prometu z obveznim usposabljanjem iz varne vožnje za voznike vozil s prednostjo. Pripravljenost zdravstvenih reševalcev za dodatno usposabljanje iz varne vožnje je velika, saj je že več kot polovica zdravstvenih reševalcev naredilo osnovne tečaje varne vožnje ob podpori delodajalcev, samo lani pa je več kot sto voznikov reševalnih vozil v organizaciji Ministrstva za zdravje opravilo varno vožnjo. ZAKLJUČEK Kadrovske težave pri zagotavljanju zdravnikov v odmaknjenih območjih so splošno znane, zato se tudi dogaja, da zdravnik ne pride k življenjsko ogroženemu pacientu, čemur se reševalci ne morejo izogniti; ob pobudah ki grozijo k nižanju kadrovskega standarda se lahko zgodi najhujši scenarij, da bo k življenjsko ogroženemu pacientu spet prišel le voznik brez zdravstvene izobrazbe, kot je bila praksa pred več kot petnajstimi leti in danes ni več sprejemljiv. Ker se očitno veliko razmišlja le o zdržnosti sistema in zmanjševanju stroškov, se moramo žal ponovno srečevati s situacijo, ko je potrebno veliko energije vlagati v bran strokovnosti, kakovosti in varnosti pacienta. Sem štejejo tudi varni prevozi z reševalnimi vozili z izobraženimi in usposobljenimi reševalci. Pogosti so prav ti prvi na prizorišču najhujših prometnih in drugih nesreč. In ravno prve minute štejejo. LITERATURA 1. Zdravstveni reševalec - poklic, poslanstvo ali izziv {Zbornik predavanj}. Posavec A. ur. Ljubljana: Zbornica zdravstvene in babiške nege Slovenije - ZDMSBZTS, Sekcija reševalcev v zdravstvu, Ljubljana 2007; 2. Medicinske sestre, še posebej reševalci, opozarjajo na nevarnost zmanjševanja kakovosti in varnosti zdravstvene oskrbe pacientov med prevozi z reševalnimi vozili, Izjava za javnost dostopna na %20skrb%20za%20varnost%20pacientov_resevalni%20prevozi.pdf < >
65 BOLNIŠNIČNA NMP V SLOVENIJI- KAJ ŽE IMAMO IN KAJ ŠE POTREBUJEMO HOSPITAL EMERGENCY DEPARTMENTS IN SLOVENIA- WHAT WE HAVE AND WHAT WE NEED Jelena Vilman Oddelek za anesteziologijo z reanimatologijo, Splošna bolnišnica Jesenice, Titova 112, 4270 Jesenice Izvleček V Sloveniji vsi, ki delamo v urgenci, čutimo potrebo po spremembah v organiziranju bolnišnične urgentne službe. Pred leti so bili storjeni prvi koraki v to smer, ko se je začela ideja o urgentnih centrih. Potem je za nekaj časa ideja potonila v pozabo, sedaj pa se znova oživlja. Zavedamo se, da trenutno stanje ni prijazno ne do pacienta, ne do zaposlenih v NMP (nujni medicinski pomoči). Ko se dogovarjamo o izgradnji urgentnih centrov, je potrebno delovati sistematično, celostno, pa vendar prilagojeno glede na specifiko določenega področja. Tu vidimo pomembno sodelovanje med samimi bolnišnicami in nekim koordinacijskim telesom na nivoju države. MZ (ministrstvo za zdravje) je poročalo o anketi o zadovoljstvu pacientov, mi pa smo opravili kratko anketo po bolnišnicah o trenutnem stanju delovanja urgentnih služb in o pripravljenosti na organiziranje urgentnih centrov. Abstract All who work in Slovenia in emergency medicine feel the need for changes in organising hospital emergency departments. Years ago first step was made, when idea of emergency departments in hospitals arise, but then it was forgotten for years. Now again is coming up. We are aware that current situation is not friendly to the patients nor for the people working in emergency medicine. When we talk about new emergency system, we must be systematic, global, but yet prepared to take specific situation in every region. There is important coordination between hospitals and some central organisation on the state level. Ministry of health made research about satisfaction of patient, we made research about current situation in emergency departments in hospitals and how are they prepared about new emergency departments, that are in few years our reality. UVOD Pred leti se je v Sloveniji začel izvajati projekt NMP, ki je v resnici zares zaživel le na pred bolnišničnem nivoju, kjer je bila postavljena mreža NMP s točno definiranim obsegom in načinom delovanja. Zadnja leta ta projekt ne napreduje, lahko smo zaskrbljeni, ker celo nazaduje. Na nivoju bolnišnične urgence se ves ta čas ni kaj dosti dogajalo. Vsaka bolnišnica se je znašla kot je imela trenutne možnosti. Pred leti se je rodila ideja o urgentnih centrih, ki pa ni prišla dlje od idejnih projektov. V zadnjem času pa so se na tem področju ponovno začele aktivnosti, predvsem s strani MZ. Dobili smo navodila, naj ponovno pregledamo načrte za postavitev urgentnih centrov in načrtujemo združitev pred bolnišnične in bolnišnične urgence, kjer je to mogoče. Ob tem delovanju so se nam v bolnišnicah pojavljale dileme in problemi, in na nekatera še danes nimamo vseh odgovorov. Ali potrebujemo združeno urgentno službo v urgentnih centrih? Odgovor na to vprašanje je nedvoumen- DA. Za bolnike vidimo prednost v obravnavi na enem mestu, kjer so na razpolago diagnostične in terapevtske možnosti, ter kadrovska zasedba, ki omogoča bolniku, da je obravnavan na enem mestu. Ni namreč»mojega«,»tvojega«bolnika, temveč le URGENTNI BOLNIK, pa ne glede ali je njegova bolezen internistična, kirurška, ginekološka, nevrološka Bolnik naj pride skozi ena vrata in do njega naj potem pride zdravstveno osebje tistih strok, katere bolnik potrebuje. Ker je njegovo stanje nujno, je potrebno, da je v najkrajšem možnem času narejena kompletna diagnostika in terapija. Kakšne centre potrebujemo? Potrebujemo več nivojev urgentnih centrov. Vsak nivo mora imeti točno definirane storitve,katere je zmožen opraviti, glede na opremo in kadrovske možnosti Ekipe na terenu morajo imeti izdelane protokole, katerega bolnika v kateri nivo urgentnega centra. Potrebno je v delovanje teh centrov tudi umestiti helikoptersko službo in definirati njeno vlogo. Standardizacija centrov Določiti standarde glede potrebne opreme in kadrov za vsak nivo. Potrebno je uvesti na nivoju države enotno dokumentacijo za spremljanje teh bolnikov (triažna dokumentacija,reanimacijski list, travma list, opeklinski list ). Vsa ta dokumentacija mora zajemati iste podatke, ki se kasneje zbirajo centralno in so primerljivi med seboj. Čez nekaj let želimo vedeti, kako delamo glede na ostale bolnišnice in kako delamo glede na pretekla leta. Hočemo poznati tako kvantiteto, kot kvaliteto našega dela. Standardizacija glede izobraževanja kadra. Vodja urgentnega centra Vodja, ki ima ob sebi skupino predstavnikov vseh dejavnosti v bolnišnici, da lahko koordinira delo v urgentnem centru, da ne bo to nikogaršnja zemlja. Množične nesreče Prilagoditi ali narediti učinkovite načrte za primere množičnih nesreč, kjer bodo urgentni centri odigrali pomembno vlogo. Denar Postaviti finančno konstrukcijo za postavitev in tudi kasneje delovanje teh centrov. Urgentna dejavnost ne prinaša dobička. Je služba, ki je nujno potrebna in mora biti finansirana s strani države, ki pa mora poskrbeti, da se bodo ta sredstva racionalno porabljala. ZAKLJUČEK Projekt postavitve urgentnih centrov v državi je zelo pomemben in nujen za dobro obravnavo najbolj ogroženih bolnikov. Trenutno imamo vtis, da se projekta lotevamo preveč parcialno in premalo sistemsko. Pogrešamo koordinacijo s strani države tako na strokovnem, kot administrativno-finančnem področju. V samih bolnišnicah trenutno poteka delo po sistemu»da mine dežurstvo«, želimo pa si da bi zaposleni v tej službi čutili pripadnost, zainteresiranost delati dobro in da bi za to imeli tudi primerne pogoje
66 odgovoriti na zastavljeno vprašanje v naslovu. Vendarle pa lahko ugotovimo, da je bilo v zadnjih dveh letih veliko narejenega zaradi česar smo danes veliko bližje našemu cilju kot kdaj koli prej. KDAJ BOMO DOBILI SODOBEN DISPEČERSKI SISTEM V SLOVENIJI? WHEN THE CONTEMPORARY DISPATCH SYSTEM WILL BE IMPLEMENTED IN SLOVENIA? Andrej Fink Reševalna postaja, Univerzitetni klinični center Ljubljana, Zaloška cesta 2, 1000 Ljubljana Izvleček Kljub dobrim pravnim podlagam in operativnim potrebam nujne medicinske pomoči vzpostavljanje sodobnega dispečerskega sistema v zdravstvu v naši državi traja že od leta 1996 dalje. Vendarle pa je bilo v zadnjih dveh letih veliko narejenega zaradi česar smo danes veliko bližje našemu cilju, kot kdaj koli prej. Danes so znana bistvena izhodišča za zagotovitev sodobnega dispečerskega sistema. Med te sodijo število in lokacije centrov, vir financiranja vzpostavitve, koncept delovanja ter odločitveni modela z algoritmi, katerega bodo zdravstveni dispečerji uporabljali v prihodnje. Tako nam za dokončno vzpostavitev manjka samo še izgradnja in opremljanje dispečerskih centrov zdravstva v Ljubljani in Mariboru. Za operativno delovanje pa še sprejetje odločitve o makroorganizaciji in mikroorganizaciji delovanja obeh dispečerskih centrov zdravstva ter sklenitev dogovora s partnerji o zagotovitvi financiranja delovanja le teh. Abstract Establishment of the modern emergency medical dispatch system in our country lasts since 1996 regardless legal foundations and emergency medical services operational needs. However, in the past two years a lot of tasks were completed. Therefore we are closer to our final goal than we were before. Today important starting points for establishment of the modern emergency medical dispatch system are known. Among them are number and locations of dispatch centers, source of funding, rudiment of dispatch activities, and decision model which will be used by medical dispatcher in the future. Nevertheless, building and equipping of medical dispatch centers are needed for final establishment. For operational activity we need acceptance of decisions regarding macro organization and micro organization of both medical dispatch centers and agreement with partners for covering operational costs. UVOD Pravilnik o službi nujne medicinske pomoči (Ur.l., RS št. 106/2008) definira dispečersko službo zdravstva, kot»službo, ki je v običajnih razmerah sestavni del službe NMP in pokriva celoten spekter delovanja zdravstvenih intervencijskih ekip za izvajanje NMP in nenujnih prevozov ter vodi evidenco razpoložljivih zmogljivosti bolnišnic, vključenih v sistem NMP. V primeru naravnih in drugih (množičnih) nesreč, kriznih razmer in vojne je dispečerska služba zdravstva nepogrešljiva v funkciji zagotavljanja pretoka informacij, ki so potrebne za učinkovito koordiniranje in usmerjanje delovanja celotnega zdravstvenega sistema.«. Kljub dobrim pravnim podlagam in operativnim potrebam nujne medicinske pomoči vzpostavljanje sodobnega dispečerskega sistema v zdravstvu v naši državi traja že od leta 1996 dalje. Glede na vse ovire s katerimi smo se v preteklosti srečevali (odločitev o zamiku ustanovitve dispečerske službe na začetku projekta nujne medicinske pomoči v Republiki Sloveniji, ukinitev lastne telefonske številke za klice v sili, menjave delovnih skupin za dispečerstvo...) je težko PREGLED STANJA NA PROJEKTU V zadnjih dveh letih so bile sprejete dokončne odločitve glede ustanovitve sodobnega dispečerskega sistema zdravstva, kar je zapisano tudi v osnutku Strategije razvoja sistema nujne medicinske pomoči v Sloveniji Na podlagi teh usmeritev je bila koncem leta 2010 izdelana krovna projektna naloga Dispečerska služba zdravstva in sprejeta odločitev, da bomo v državi imeli dva sodobna zdravstvena dispečerska centra, enega v Ljubljani in enega v Mariboru. Za oba dispečerska centra zdravstva sta že določeni mikro lokaciji s tem, da je za dispečerski center zdravstva v Ljubljani že izdelana vsa projektna dokumentacija med tem, ko se za dispečerski center zdravstva v Mariboru projektiranje šele začenja. Pri tem je najbolj pomemben podatek, da so za izgradnjo obeh dispečerskih centrov zagotovljena finančna sredstva. Leto 2010 je poleg predhodno omenjenih aktivnosti zaznamovalo intenzivno dogovarjanje Ministrstva za zdravje RS z Asmund S. Leardal A/S in The Leardal Foundation for Acute Medicine glede implementacije odločitvenega modela z algoritmi poimenovanega Norsk INDEKS for medisinsk nødhjelp (Norveški indeks za nujno medicinsko pomoč) v našem prostoru. Dogovarjanje se je zaključilo s podpisom sporazuma ter predajo 3 izdaje Norveškega indeksa v angleškem jeziku v mesecu aprilu Predvidoma se bo prevajanje predanega teksta zaključilo v mesecu juliju letošnjega leta. KONCEPT SODOBNEGA DISPEČERSKEGA SISTEMA V SLOVENIJI Nosilec dispečerske službe v zdravstvu Glede na to, da mora imeti dispečerska služba zdravstva popoln in neodvisen nadzor nad delovanjem sistema nujne medicinske pomoči na svojem delovnem področju bo nosilec dispečerske službe v zdravstvu večji zdravstveni zavod na primarnem ali sekundarnem nivoju, ki bo imel v svojem sklopu posebno organizacijsko enoto za izvajanje dispečerske dejavnosti. Pri tem je avtonomija in neodvisnost od katere koli organizacijske enote sistema nujne medicinske pomoči ali dejavnosti reševalnih prevozov ključnega pomena za uspešnost izvajanja dispečerstva. Izvajalci dispečerske službe v zdravstvu V skladu s Pravilnikom o službi nujne medicinske pomoči bodo dispečersko službo zdravstva opravljali zdravstveni delavci s poklicno kvalifikacijo iz nujne medicinske pomoči (v nad. NMP) in z dodatnim znanjem s področja dispečerstva, NMP in delovanja sistema zvez. V osnovi bodo dispečersko službo izvajali zdravstveni tehniki, diplomirane medicinske setre/diplomirani zdravstveniki in zdravniki na delovnih mestih: sprejemni dispečer, oddajno/nadzorni dispečer, nadzorni zdravnik, analitik/planer, skrbnik sistema, vodja izmene in vodja dispečerskega centra. Področja delovanja Dispečerska služba v zdravstvu bo s svojimi storitvami pokrivala naslednja strokovna področja: - nujna medicinska pomoč v celoti (predbolnišnična, bolnišnična, helikopterska ), - nujni in nenujni reševalni prevozi, - dežurna služba in obiski zdravnika na domu. Področje izvajanja sanitetnih prevozov pacientov bo dispečerska služba v zdravstvu nadzirala posredno preko nadzora stanja sistema. Vstopna točka V prihodnje bo sprejemanje klicev v sili oz. izvajanje nujne medicinske pomoči še vedno potekalo preko sistema 112 med tem, ko bo naročanje nenujnih reševalnih prevozov potekalo preko posebne ločene telefonske številke, kot je npr Sprejem klica v sili/naročila za nujni reševalni prevoz v prihodnje Glede nato, da bo sprejemanje klicev v sili v bodoče še vedno potekalo preko sistema 112 s prevezovanjem klicatelja v dispečersko službo v zdravstvu bo potrebna optimizacija obstoječih dispečerskih procesov v Regijskih centrih za obveščanje (112) in posodobitev njihovih računalniško podprtih dispečerskih sistemov tako, da bodo pri prevezavi klicatelja dispečerskemu centru zdravstva
67 zagotavljali v elektronski obliki: telefonsko številko klicatelja, lokacijo klicatelja, vrsto dogodka ter lokacijo dogodka. To pomeni, da bo zdravstveni dispečer ob prevezavi klica v dispečerskem programu v vnosnem oknu že imel predhodno omenjene podatke tako, da bo nemudoma nadaljeval s postavljanjem strokovnih vprašanj v skladu z algoritmom Norveškega (Slovenskega) indeksa za nujno medicinsko pomoč, na podlagi katerih bo lahko hitro določil stopnjo nujnosti in predal intervencijo v izvajanje; sam pa bo nadaljeval s podrobnim sprejemom klica, dajanjem osnovnih navodil klicatelju oz. po potrebi še dajanjem navodil za nudenje prve pomoči preko telefona vse do prihoda prve ekipe NMP na kraj dogodka. Odločitveni model z algoritmi odločanja Strokovna projektna skupina za pripravo projektne naloge Dispečerska služba zdravstva je presojala tri odločitvene modele z algoritmi odločanja namenjene uporabi v dispečerskih službah zdravstva: Medical Priority Dispatch Medicinsko prioritetno odločanje, Criteria Based Dispatch Dispečiranje na podalgi meril in Norsk INDEKS for medisinsk nødhjelp Norveški indeks za nujno medicinsko pomoč. Na koncu se je strokovna projektna skupina odločila za uvedbo odločitvenega modela Norveški indeks za nujno medicinsko pomoč, ki se danes uporablja v naslednjih državah: Norveška, Nizozemska, Finska, Danska, Švedska, Srbija, Rusija (Severozahodno zvezno okrožje) ter Hrvaška, kjer je trenutno v fazi prevajanja in modificiranja. Po izvedenem prevodu in prilagoditvi našemo prostoru bomo dobili Slovenski indeks za nujno medicinsko pomoč, ki bo tako, kot original, vseboval tudi že izdelane protokole za dajanje osnovnih navodil klicateljem, protokole za dajanje navodil preko telefona klicateljem za nudenje prve pomoči ter protokole za dajanje osnovnih navodil ekipam NMP za izvedbo intervencij. Število dispečerskih centrov Dispečerska služba zdravstva bo imela dva močna enakovredno tehnološko konfigurirana dispečerska centra zdravstva z enako kadrovsko zasedbo, locirana v Ljubljani in Mariboru. Dispečerski center zdravstva (v nad. DCZ) Ljubljana bo obsegal naslednje regije ZZZS: Koper,Kranj, Nova Gorica, Novo Mesto in Ljubljana. Pokrival bo področje veliko kv. km na katerem prebiva prebivalcev. Predvidoma bo DCZ Ljubljana skupno nadziral in dispečiral do 109 različnih ekip in razpolagal s skupno do 72 zaposlenimi. Dispečerski center v zdravstvu Maribor bo obsegal naslednje regije ZZZS: Celje, Krško, Maribor, Murska Sobota in Ravne na Koroškem. Pokrival bo področje veliko kv. km na katerem prebiva prebivalcev. Predvidoma bo DCZ Maribor skupno nadziral in dispečiral do 70 različnih ekip in razpolagal s skupno do 62 zaposlenimi. Tehnološka podpora Dispečerska služba v zdravstvu bo vključena v državno radijsko omrežje po standardu TETRA katerega namerava država dograditi do konca leta V prehodnem obdobju se bodo za radijske komunikacije uporabljali obstoječi radijski sistemi zdravstva ter radijska sistema ZA- RE in ZA-RE+. Celotna telekomunikacijska in informacijska infrastruktura bo podvojena zaradi zagotavljanja redundance oziroma visoke stopnje zanesljivosti in razpoložljivosti dispečerske službe v zdravstvu. Oba DCZ-ja bosta uporabljala identičen računalniško podprt dispečerski (informacijski) sistem, ki bo omogočal delovanje enega virtualnega dispečerskega centra. V primeru težav ali izpada enega DCZ prevzame drugi funkcijo (obrementve) prvega. Računalniško podprt dispečerski sistem bo omogočal hiter zajem podatkov, istočasen prenos informacij na različne lokacije oz. dostop do podatkov iz različnih lokacij, sočasen vpogled, dopolnjevanje in ažurno sledenje spremembam ter samodejno evidentiranje dela in arhiviranje. Zagotavljanje in izboljševanje kakovosti Zagotavljanje in izboljševanje kakovosti se bo izvajalo po vzoru sodobnih dispečerskih centrov v zdravstvu z uporabo metodologije celovitega upravljanja kakovosti. Pri tem se bodo upoštevala naslednja načela: kakovost mora biti vgrajena v storitev dispečerskega centra v zdravstvu, učenje na napakah (napake niso nekaj česar se sramujemo, ampak nam odkrivanje napak omogoča, da naslednjič napake ne bomo ponovili), preverjanje sistema preden preverjamo izvajalce, nikoli ne kritiziramo dela zaposlenih, dokler vzroki niso jasno znani, upoštevati je potrebno, da obstajajo nihanja v vseh sistemih (z celovitim upravljanjem kakovosti je potrebno zagotoviti, da bodo ta nihanja, čim manjša in da jih klicatelji ne bodo občutili), ljudje, ki delajo v dispečerkih centrih v zdravstvu naj to delajo zato, ker si tega dela želijo in ne zato, ker morajo to delo opravljati. Izobraževanja in usposabljanje Izobraževanje zdravstvenih dispečerjev bo potekalo po sistemu Nacionalne poklicne kvalifikacije, kjer bodo posamezniki pred državno izpitno komisijo dokazovali svoje teoretični in praktično znanje oz. usposobljenist za delo v dispečerski službi zdravstva. Za izvajanje bazičnega usposabljanja, kot predpriprave kandidatov za pridobitev nacionalne poklicen kvalifikacije bomo potrebovali najmanj 1 izobraževalni center, ki bo imel koncesijo za izvajanje teh aktivnosti. Vsak kandidat si bo ob pridobitvi nacionalne poklicne kvalifikacije sočasno pridobil še licenco za delo v dispečerski službi zdravstva katero bo moral obnavljati vsake tri leta. V tem času bo vsak zdravstveni dispečer v sistemu stalnega usposabljanja pridobival kreditne točke, ki mu bodo pomagale pri obnovi licence. Stalno usposabljanje zdravstvenih dispečerjev bo prvenstveno potekalo znotraj DCZ predvsem v obliki preizkusov znanja uporabe določenih programskih orodij računalniško podprtega dispečerstva, komunikacijskih treningov ter iz uporabe Slovenskega indeksa za nujno medicinsko pomoč. Vsak kandidat se bo lahko pred postopkom obnove licence, ki bo vseboval tudi preizkus znanja, udeležil pripravljalnega tečaja katerega bo organiziralo Ministrstvo za zdravje RS enkrat letno. Sestavni del stalnega usposabljanja bo obvezno kroženje po enotah NMP znotraj področja delovanja posameznega DCZ s ciljem, da zdravstveni dispečerji obdržijo stik s terenom. ZAKLJUČEK Za vzpostavitev sodobnega dispečerskega sistema v zdravstvu nam manjka samo še izgradnja in opremljanje DCZ-jev v Ljubljani in Mariboru. Toda za delovanje sodobnega dispečerskega sistema v zdravstvu oz. sodobne dispečerske službe zdravstva pa bo potrebno v čim krajšem času sprejeti še odločitve o makroorganizaciji (uvajanje sistema v prakso) mikroorganizaciji (kadrovska zasedba, izobrazba, program usposabljanja, nadzor in zagotavljanje kakovosti...) delovanja obeh DCZ-jev ter sklenitev dogovora s partnerji o zagotovitvi financiranja delovanja obeh centrov. Temu bo sledila izdelava programa usposabljanja zdravstvenih dispečerjev ter nabor kandidatov za zdravstvene dispečerje z izvedbo bazičnega usposabljanja in končnim izborom kandidatov. LITERATURA 1. Fink A., Grmec Š., Čander D. Dispečerska služba zdravstva [projektna naloga]. Ljubljana: Ministrstvo za zdravje RS; Kolar M., Finka A., Kozar B., Kešpert B., Alauf M., Stanič K. Zdravstvena dispečerska služba [predlog projekta]. Ljubljana: Ministrstvo za zdravje RS; Pravilnik o službi nujne medicinske pomoči. Uradni list R Slovenije št. 106/2008. Sistem vodenja Za zagotavljanje avtonomnosti in neodvisnosti delovanja dispečerskega sistema zdravstva bo ključnega pomena avtonomno vodenje. Vsak DCZ bo imel svojega vodjo ter na nižjem nivoju vodenja še vodje izmene, ki bodo izvajali operativno vodenje v vsaki izmeni. Vodja dispečerskega centra bo neposredno podrejen vodstvu matičnega zdravstvenega zavoda in ne vodji lokalne oz. najbližje enote NMP. Ko bodo ustanovljeni Centri NMP bo DCZ postal ena izmed organiazcijskih enot tega centra s tem, da bo vodja DCZ še vedno ostal neposredno podrejen vodstvu matičnega zdravstvenega zavoda in ne vodju Centra NMP
68 te mere, da ga danes uvrščamo med najbolj usposobljene enote sistema NMP Slovenije in je po strokovni plati in opremljenosti povsem primerljiv s tujimi razvitimi HNMP službami (1, 2, 3). HELIKOPTERSKA NMP V SLOVENIJI-ALI SMO PO OSMIH LETIH KAJ NAPREDOVALI? HELICOPTER EMS IN SLOVENIA-DID WE MAKE ANY PROGRESS AFTER EIGHT YEARS? Uroš Lampič Helikopterska nujna medicinska pomoč, Zdravstveni dom Kranj, Osnovno zdravstvo Gorenjske, Gosposvetska 10, 4000 Kranj Izvleček V osmih letih obstoja je enota helikopterske nujne medicinske pomoči (HNMP) s svojim delom dokazala, da je pomemben člen verige pri obravnavi hudo poškodovanih, nenadno obolelih in zastrupljenih pacientov. S HNMP so največ pridobili predvsem pacienti iz oddaljenih in težko dostopnih krajev, kjer bi klasičen prevoz po cesti pomenil zamudo pri dokončni obravnavi v bolnišnici. Ne glede na oddaljenost od baze na Brniku je prevoz s s helikopterjem primernejši za poškodovance s poškodbami, kjer bi se stanje zaradi neugodnih vplivov cestnega prevoza lahko še poslabšalo. HNMP je zaradi slabih političnih odločitev ostala na polovici poti svojega razvoja, saj trenutni helikopterski prevoznik, določen s strani vlade republike Slovenije, ne izpolnjuje mednarodnih standardov na tem področju. Ker v Sloveniji deluje le ena enota HNMP, ta ni sposobna učinkovito delovati povsod po Sloveniji. Zaradi tega dejstva so prebivalci severovzhodne polovice države glede na ostale v podrejenem položaju glede nudenja nujne medicinske pomoči (NMP). Kljub temu je zaznati stalen napredek pri razvoju medicinskega dela HNMP. Abstract In eight years of existence helicopter emergency medical service (HEMS) unit has demonstrated its role in chain of treatment bad injured, recently sick and poisened people. Huge benefit has been noticed when helping people in rural area and long distence places where transport by air is quicker. There is also more appropriate way of transport when facing with trauma of such kind that transport by ground could couse additional injury. HEMS in Slovenia has stopped in a half way of its development becouse of bad political decisions. Slovenian goverment has decided that state helicopter provider (police and army) will be good enough for HEMS, but they don't respect the international HEMS guidelines. Another disadvantage for HEMS in Slovenia is only one unit which could not be time effective in covering all state. Becouse of that the residents in east north part of Slovenia is in disadvantage to get equal EMS than the others. Despite problems with helicopter provider and lack of sistem solutions there has been noticed that medical part of HEMS has made a progress. UVOD HNMP je v osmih letih delovanja izvedla skoraj 1800 intervencij, na katerih je obravnavala večinoma najtežje poškovane, obolele in zastrupljene. Po 3 letih in pol delovanja kot poskusni projekt je leta 2006 pričela z rednim delom doslej edina enota HNMP na Brniku, ki s svojim delom pokriva območje celotne Slovenije. Že poskusni projekt je pokazal pomankljivosti v delovanju službe, ki jih odgovorni na ministrstvu za zdravje (MZ) do danes kljub številnim pobudam vodstva HNMP niso uspeli odpraviti. Največji pomanjkljivosti sta nezadostna pokritost Slovenije s HNMP in helikopterski prevoznik, ki ne sledi zahtevam sodobne HNMP. Kljub temu se je medicinski del HNMP v tem času strokovno razvijal do KRATEK PREGLED RAZVOJA HNMP HNMP je kot del sistema NMP pričela z delom julija 2003 v okviru poskusnega projekta. Organizacija medicinskega dela je bila zaupana Osnovnemu zdravstvu Gorenjske, za prevozniški del je bila zadolžnena Slovenska vojska s 15. helikopterskim bataljonom. Zdravniki in reševalci (zdravstveni tehniki in diplomirani zdravstveniki) iz večjih enot NMP Slovenije ter GRZS (Gorska reševalna zveza Slovenije) so z velikim entuziazmom pričeli z delom in izkušnje s svojih osnovnih delovišč (teren, bolnišnice) prenašali v okolje helikopterskega transporta. Povsem specifičnemu delu in zahtevam se je prilagajala tudi oprema in z dodatnimi usposabljanji se je postopno bogatila paleta znanja članov HNMP. Po zaključku delovanja poskusnega projekta se je izkazalo, podobno kot drugod po svetu, da so z njo poškodovanci, bolniki in zastrupljeni bistveno pridobili. (4, 5, 6, 7, 8, 9). Kmalu je bilo jasno, da bi bila služba HNMP bolj učinkovita za vse prebivalce Slovenije, če bi obstajala vsaj še enota v Mariboru, saj severovzhodnemu delu Slovenije edina enota HNMP z Brnika ne more zadosti hitro priskočiti na pomoč. Zaradi slabše kompatibilnosti med HNMP in Slovensko vojsko predvsem glede dolgotrajnega postopka aktivacije njenih helikopterjev, ki so nenamenski in za varen prevoz pacientov neustrezno opremljeni, je bila potreba po helikopterskem prevozniku, ki bi upošteval mednarodne HNMP standarde, več kot nujna(10). Leta 2006 je bilo za HNMP prevoznika izbrano zasebno podjetje, ki je v navezi z AMZS v mesecu in pol dokazalo, da se tudi v Sloveniji lahko izvaja HNMP po mednarodnih standardih. Obenem je bila resna namera ustanoviti mrežo več enot HNMP po Sloveniji. Ustrezen, namenski helikopter s primerno pilotsko posadko, sodobno medicinsko opremo ter opremo za vitlanje, ustrezno komunikacijo, varnim prevozom pacienta in kratkim aktivacijskim časom je žal postal poligon za dosego točk politikov in kmalu tudi njihova žrtev. Od začetka leta 2007 je po sklepu vlade Republike Slovenije naloga helikopterskega prevoznika pripadla zopet državnim zrakoplovom. Tokrat je bila za primarnega prevoznika izbrana Letalska policijska enota (LPE), v primeru njene zadržanosti pa Slovenska vojska (SV) kot nadomestni prevoznik. To je bil prav gotovo korak nazaj v razvoju HNMP Slovenije, saj se je zopet pričela soočati s pomankljivostmi, za katere je že v času pilotskega projekta ugotovila, da jih je potrebno odpraviti. Zaradi večje prilagodljivosti LPE kot SV je bilo mogoče na operativni ravni odpraviti nekaj pomankljivosti, sistemskih rešitev pa vse do danes odgovorni niso uspeli zagotoviti. MZ je sicer sprva ustanovila komisijo za pripravo mednarodnega razpisa za izbiro helikopterskega prevoznika, ki pa nikdar ni bil objavljen, saj se je kasneje odločilo, da razpisa ne bo. Tako sta LPE in SV ostali helikopterski prevoznik HNMP vse do danes (11). KAKO DELUJE HNMP DANES? Trenutno v 90% zagotavlja prevoz LPE, ostalo SV. 30 članov HNMP, od tega 19 zdravnikov in 11 reševalcev opravi skoraj 300 intervencij letno, od tega tri četrtine s terena ter četrtino nujnih medbolnišničnih prevozov. Deluje na območju celotne Slovenije, največ v časovnem radiju 20 minut helikopterskega leta od Brnika. (Slika 1). Glede na široke indikacije za njeno aktivacijo (priskoči tudi na pomoč ekipam na terenu, če so te zasedene z več intervencijami hkrati ali več pacienti), jo zdravniki aktivirajo večinoma v primeru najhuje poškodovanih ali kritično bolnih ter tam, kjer je pomemben ne le hiter, pač pa tudi obziren transport (12, 15). Za oceno ogroženosti pacientov uporabljamo mednarodno priznano lestvico NACA (National Advisory Commitee for Aeronautics) (13). Po tej lestvici (od 0 do 7) višja številka pomeni večjo ogroženost in kar 75% ima oceno 4 ali več. Med vsemi obravnavanimi je okrog 60% bolnih in 40% poškodovanih. Delež posredovanj v gorah in na smučiščih znaša do 10%. Največkrat je sprejemna bolnišnica UKC Ljubljana (90%) (14). HNMP deluje v vidnem delu dneva, poleti največ 12 ur. POMANJKLJIVOSTI HNMP Pomanjkljivosti delovanja HNMP gredo pretežno na račun neustreznega helikopterskega prevoznika in neobstoja mreže HNMP. Služba HNMP žal še vedno deluje le z edino bazo na letališču Brnik, ki je v neposredni bližini baze LPE. Ta s svojimi helikopterji in posadkami zagotavlja prevoz enoti HNMP, kar predstavlja le del nalog prevoznika, zato pogosto z istim helikopterjem, ki je HNMP na voljo, opravlja še številne druge naloge (policijske, prevoz za potrebe GRZS, medbolnišnični prevoz dojenčkov in odraslih). Zato se pogosto zgodi, da ekipa HNMP ostane brez policijskega helikopterja. Takrat vskoči s svojimi helikopterji in
69 HNMP na prevoznika nima vpliva, podpore s strani MZ pri nujnih spremembah, pa tudi ne. Čeprav gre za redno medicinsko dejavnost, se na nivoju udeleženih ministrstev (za zdravje, obrambo in notranje zadeve ) izkaže prevlada zadnjih dveh, strokovno utemeljene zahteve po napredku pa so v kali zatrte. Izgovorom, da je finačna kriza razlog za nenapredek razvoja HNMP, ne gre več verjeti. V kolikor si politiki prizadevajo, da je prevoznik lahko edino LPE ali SV, naj naloge za potrebe HNMP opravljata v skladu z mednarodnimi standardi. Ker temu ni tako, se je razvoj HNMP ustavil nekje na pol poti. Na manj učinkovito delovanje HNMP močno vpliva tudi zamuda pri izgradnji heliportov na slovenskih bolnišnicah, najbolj na UKC Ljubljana, ter nevzpostavitev zdravstvenega dispečerskega sistema. S pomočjo zdravstvenega dispečerja, ki bi ob ustreznih indikacijah sam aktiviral HNMP brez predhodnega strinjanja zdravnika šele ob prihodu na kraj dogodka, bi se močno skrajšal čas od dogodka do nudenja HNMP (trenutno 34 min) in dokončne obravnave v bolnišnici (trenutno 72 min) (14, 16, 17). Slika 1. Kraji posredovanja HNMP v letu posadkami SV z daljšim aktivacijskim časom, slabšo komunikacijo med ekipo HNMP in posadko helikopterja, neustreznim načinom prevoza pacienta vodoravno na tleh in nepritrjene opreme. Ker ima tudi 15. HEB SV še vrsto svojih zadolžitev, žal nekaj intervencij ni mogoče izpeljati, ker ostane helikopterska NMP v tistem trenutku brez helikopterja obeh državnih prevoznikov. Ker obstajo vsaj trije helikopterji LPE in vsaj dvakrat več SV, ki so pogojno ustrezni za HNMP, s toliko različnimi helikopterji HNMP tudi leti. Ker je pri odločitvi prevoznika, kateri helikopter dnevno nameni HNMP, veliko improvizacije, skoraj vsak dan ekipa HNMP odstrani iz helikopterja, prenese in namesti v drug helikopter več kot 100 kg drage medicinske opreme, ki se pri tem tudi poškoduje. Če je to potrebno početi pri delujočem helikopterju, ko pacient čaka na prihod HNMP, je to početje še toliko bolj stresno in nevarno, predvsem pa po nepotrebnem zamudno. Na tak način helikopterski prevoznik največkat improvizira ravno v vrhuncu sezone v poletnem času, ko je tudi do 5 intervencij dnevno (14). Žal prevoznik še vedno ni sposoben zagotoviti usposabljanja ekipe HNMP iz uporabe tehničnega reševanja (vitlanja), ki bi omogočil, da bi se ekipa s pomočjo vitle spustila do pacienta in ga oskrbela brez nepotrebnega, včasih napornega in celo škodljivega premeščanja z mesta dogodka na mesto pristanka helikopterja (poškodba hrbtenice). Da bi pomagali čim več pacientom, bi želeli delovati vsaj v vidnem delu dneva, kar je poleti celo več kot 14 ur, a helikopterski prevoznik temu zaenkrat ni sposoben ugoditi, zato so želje po 24 urnem delu še toliko večja utopija. Že več let obstaja pobuda za oblikovanje mreže HNMP s tremi bazami, razpršenimi po Sloveniji (Brnik ali Lesce, Maribor, Postojna), s katerimi bi učinkovito pokrili področje delovanja tudi tam, kjer je HNMP danes neuporaben, vsaj iz časovnega vidika. Istočasno bi bila potrebna optimizacija ostalih služb za helikopterski medicinski transport, saj imajo vse štiri (HNMP, GRZS, Služba za medbolnišnični transport otrok in odraslih UKC Ljubljana) sedež v osrednji Sloveniji, oddaljeni kraji pa so brez učinkovite helikopterske medicinske pomoči. Razen transporta otrok, ki ga zaradi specifike dela ne bi spreminjali, bi ostale službe ustrezno preoblikovali in razporedili po Sloveniji v omenjene baze HNMP (14). Tak način delovanja je v praksi tudi v razvitih evropskih državah (1,2,3,8). NAPREDEK V zadnjih letih je HNMP kljub temu dosegla določen napredek. Celo na področju prevoznika, kjer je bilo polen pod nogami največ. Za več minut se je izboljšal aktivacijski čas pri obeh državnih helikopterskih prevoznikih in trenutno znaša okrog 11 minut.(14). Na intervencijah je ekipa HNMP v stalni radijski povezavi s posadko helikopterja. Dosegli smo, da je pacient med prevozom s policijskim helikopterjem na ustreznih nosilih varno pripet, kakor tudi medicinska oprema. Imenovana je bila komisija MZ, ki naj bi izbrala ustreznega ponudnika take rešitve tudi za vojaški helikopter. Kljub nasprotovanju mnogih smo uspeli skupaj z LPE, SV in GRZS izvesti poskusni projekt tehničnega reševanja (vitlanja) na smučiščih v času zimskih počitnic in v letošnjem letu tak način delovanja tudi ponoviti. Oblikovali smo mešano medicinsko ekipo HNMP-GRZS, ki je zaradi hitrega posredovanja na smučiščih sposobna nekatere poškodovance (hrbtenica, huda poškodba glave, politravma) s pomočjo vitla dvigniti v helikopter z mesta dogodka ne da bi jih bilo potrebno premeščati z nosili na za pristanek helikopterja primerno mesto in tvegati dodatne poškodbe (14). Pri svojem delu smo lahko uspešni le zaradi stalnega izobraževanja, med drugim tudi v enotah intenzivne terapije in anesteziologije ter v okviru mednarodno priznanih tečajev in kongresov. Dodatna znanja so zahtevala tudi nadgradnjo medicinske opreme, s katero danes lahko učinkoviteje pomagamo tudi najbolj ogroženim bolnikom. ZAKLJUČEK HNMP je postala nepogrešljiva tudi v slovenskem prostoru. Kljub številnim preprekam je danes moč ugotoviti, da se je iz zanesenjaške skupine ljudi, zbrane ob začetku poskusnega projekta, razvila HNMP, ki na medicinskem področju ne zaostaja za sodobnimi tovrstnimi službami iz tujine. Žal pa še vedno ni prave politične volje pri izbiri takega helikopterskega prevoznika, ki bi zagotavljal medicinski namenski helikopter izključno za potrebe HNMP, deloval po mednarodnih standardih ter tvorno sodeloval pri oblikovanju mreže HNMP. LITERATURA 1. Gorjanc J. S helikopterjem se sekunde za življenje skrajšajo. Isis februar 2010; Lampič U. Se helikopterska nujna medicinska pomoč lahko zgleduje po italijanskem modelu. Isis oktober 2010; Kugler G. Concept of the Air Rescue System in Germany (ADAC). In: Earlam R ed. Trauma Care. Hertfordshire: Saldatore ltd., 1997: Davis DP, Peay J, Serrano JA, Buono C, Vilke GM, Sise MJ et al. The impact of aeromedical response to patients with moderate to severe traumatic brain injury. Ann Emerg Med 2005; 46 (2): Frankema SP, Ringburg AN, Steyerberg EW, Edwards MJ, Schipper IB, van Vugt AB. Beneficial effect of helicopter emergency medical services on survival of severely injured patients. Br J Surg 2004; 91: Garner A, Rashford S, Lee A, Bartolacci R. Addition of physicians to paramedic helicopter services decreases blunt trauma mortality. Aust N Z J Surg 1999; 69: Zalstein S, Cameron PA. Helicopter emergency medical services: their role in integrated trauma care. Aust N Z J Surg. 1997; 67(9): Tomazin I, Kovacs T. Medical Considerations in the Use of Helicopters in Mountain Rescue. High Altitude Medicine Biology, 2003, 4:
70 9. Bregant G. Uporaba enote helikopterske nujne medicinske pomoči pri obravnavi bolnikov z akutnim koronarnim sindromom, FZV Univerza v Mariboru, diplomsko delo, European Aero-Medical Institute EURAMI Accreditation Standards for Air Medical Services, version 3. Filderstadt: European Aero Medical Institute e. V (EURAMI); Lampic U, Tomazin I. Helikopterska NMP v Sloveniji. Kje smo po 6 letih delovanja? In: Bručan A, Gričar M, Vajd R, editors. Urgentna medicina. Izbrana poglavja Zbornik 16. Mednarodni simpozij o urgentni medicini; 2009 jun. Portorož. Ljubljana: Slovensko združenje za urgentno medicino: Pravilnik o pogojih izvajanja helikopterske nujne medicinske pomoči. UL RS 127/ Weiss M., Bernoulli L., Zollinger A. The NACA scale. Construct and predictive validity of the NACA scale for prehospital severity rating in trauma patients. Anesthesist 2001; 50: Lampič U. Poročilo o delu enote HNMP 2010: HNMP, Osnovno zdravstvo Gorenjske, Lampič U. Transport v izrednih razmerah s helikopterjem. Medicina v izrednih razmerah, Šola kirurških tehnik, Portorož, SchoetttkerP, Ravussin P, Moeschler O. Ejection as a key word for the dispatch of a physician staffed helicopter: the Swiss experience. Resuscitation 2001; 49(2): Kovacs T. Triage and dispatch guidelines for search and rescue managers and communications personnel. Education Committee, Mountain rescue Association, (NE) PRIPRAVLJENOST SISTEMA NMP V SLOVENIJI NA VELIKE NESREČE (UN)PREPAREDNESS FOR MAJOR INCIDENTS IN SLOVENIA Renata Rajapakse Splošna nujna medicinska pomoč, ZD Ljubljana, Bohoričeva 4, 1000 Ljubljana Izvleček Po letu 2008, ko je bil na 15. Mednarodnem simpoziju o urgentni medicini cel sklop namenjen področju množičnih nesreč, se je stanje na tem področju do neke mere izboljšalo, predvsem na področju načrtovanja in usposabljanja v predbolnišničnih ekipah NMP. Potrebni pa so še mnogi ukrepi za izboljšanje pripravljenosti in dejanske usposobljenosti tako predbolnišničnih ekip NMP kot bolnišnic in tudi za izboljšanje sodelovanja med obema nivojema zdravstva. Abstract After 15th International Symposium on Emergency Medicine in 2008, when the topic on mass casualty incidents was importantly discussed, noticeable improvement was detected in our survey. Biggest improvement is seen in prehospital field, regarding planning and education for mass casualty incident. But still a lot has to be done to improve readiness and proficiency both pre and in hospital and also to improve cooperation between both levels of health care system. UVOD V letu 2008 je bila opravljena anketa o pripravljenosti enot NMP na velike nesreče. Anketo in na podlagi le-te analizo stanja je pripravil kolega Mitja Mohor, dr.med. iz Prehospitalne enote Kranj in jo tudi predstavil na Simpoziju iz urgentne medicine v Portorožu (1). Na takratnem srečanju je bil cel sklop namenjen množičnim nesrečam ter kako se pripraviti nanje. V primeru množične nesreče namreč lahko učinkovito delujemo samo, če smo za to pripravljeni vnaprej. Po treh letih nas je zanimalo, ali smo od leta 2008 naredili kakšen korak naprej. Zato sem za ponovno oceno stanja ponovno izvedla anketo med vsemi enotami NMP, ki bi se v primeru nesreče z večjim številom poškodovanih odzvale prve. Rezultati ankete in druge aktivnosti na področju priprav na množične nesreče so prikazani v nadaljevanju prispevka. ANKETA O PRIPRAVLJENOSTI ENOT NMP NA MNOŽIČNE NESREČE Anketa je bila poslana 47 predbolnišničnim enotam NMP tipa PHE, C, B okrepljena in B. Kar 39 enot (83%) je odgovorilo, za kar se vsem sodelujočim zahvaljujem. Zastavljenih je bilo 33 vprašanj, ki so z različnih vidikov poskušala ugotoviti pripravljenost na množične nesreče. Rezultati so večinoma prestavljeni v odstotkih in pri pomembnih podatkih primerjani z rezultati iz leta REZULTATI ANKETE IN PRIMERJAVA Z LETOM 2008 Izkušnje z velikimi in množičnimi nesrečami Izkazalo se je, da večina ekip v preteklih 5 letih ni imela nesreče z res velikim število poškodovanih, saj je le 5 od 39 ekip obravnavalo nesrečo z več kot 10 poškodovanimi. Največkrat so ekipe obravnavale 3 5 hkrati poškodovanih, vse ekipe vsaj 1x in 54% ekip 5 ali večkrat. Presenetil me je podatek, da za dve enoti tipa B že 2 poškodovanca pomenita množično nesrečo v tem smislu, da morajo poklicati na pomoč sosednjo enoto NMP. Na drugi strani sta večji PHE enoti, ki o množični nesreči govorita šele pri
71 15 ali več poškodovanih. Za večino (56%) anketiranih pa je množična nesreča s potrebo po pomoči sosednjih enot, če obravnavajo 3 ali 4 poškodovane. Zato je kar 70% enot vsaj enkrat v zadnjih 5 letih moralo poklicati na pomoč sosednjo enoto. Načrtovanje ukrepanja v primeru množičnih nesreč Rezultati ankete kažejo, da je po letu 2008 prišlo do bistvenega premika na področju priprav na množične nesreče. V letu 2008 je manj kot ena tretjina enot imela izdelane načrte ukrepanja za primer velike nesreče (1). Danes se je ta delež več kot podvojil, saj ima načrt izdelan kar 69% enot. Načrti obsegajo od 2 do 100, v povprečju 28 strani. Poleg izdelave novih načrtov (41% anketiranih) je po letu 2008 več kot polovica (54%) enot svoje obstoječe načrte tudi revidirala. Poleg tega so se načrti»preselili«iz tajništev ZD k uporabnikom v ambulante NMP, dežurne ambulante in na Reševalne postaje. V letu 2008 je bil načrt v 60% v tajništvu in le v 50% tudi v ambulanti NMP in v 30% na Reševalni postaji. Danes je načrt v ambulanti NMP pri 85% enot, v dežurni ambulanti pri 48% in na reševalni postaji pri 44% enot. Vsi anketirani pa so bili mnenja, da bi morale obstajati nacionalne smernice ali načrt za ukrepanje v primeru velikih nesreč. Seznanjenost z načrti ukrepanja v primeru množične nesreče Seznanjenost z načrti se je glede na prejšnje obdobje izboljšala, najbolj med reševalci in medicinskimi sestrami in sicer iz 40 oz. 20% na 89 oz. 63%. Tudi seznanjenost zdravnikov se je dvignila iz 60 na 89%. Večinoma se je osebje z načrtom seznanilo na sestanku (v 67%) ali so to storili z vpogledom v načrt, ki se nahaja v njihovi enoti. Vendar skoraj pri polovici anketiranih seznanitev ni bila sistematično izpeljana. Pomanjkljiva je tudi seznanjenost z načrti ukrepanja drugih intervencijskih služb (gasilcev in policije), saj kar polovica enot njihovih načrtov ne pozna. Izobraževanje in usposabljanje s področja množičnih nesreč Zaposleni v enotah NMP so večinoma pridobivali znanje o ukrepanju pri velikih nesrečah iz literature (51%), na predavanjih (62%) in državnih vajah (64%). Manj pogosto so se udeleževali tečajev in organizirali praktične vaje v enoti (44%). V zadnjih 5 letih se v 6 enotah (15%) nihče od zaposlenih ni udeležil kakršnega koli usposabljanja s področja množičnih nesreč. V ostalih enotah so se posamezni zaposleni udeležili izobraževanja enkrat (v 41% enot), dvakrat (v 28% enot), trikrat (v 10% enot) in v dveh enotah celo štirikrat oz. petkrat. So se pa v veliki večini enot (87%) udeležili skupnih vaj z drugimi intervencijskimi službami (gasilci, civilno zaščito, policijo), večinoma v sklopu državnih vaj s področja množičnih nesreč. Kar 95% vprašanih meni, da je država tista, ki bi morala financirati izobraževanje s področja velikih nesreč. Ocena pripravljenosti in usposobljenosti za množične nesreče V okviru priprav na množične nesreče spada tudi priprava dodatne medicinske opreme za primer množične nesreče. V letu 2008 je dodatno medicinsko opremo imelo pripravljenih 39% enot. Danes to drži za 54% enot. 13% enot ima dodatno opremo za 4 do 5 poškodovanih, 21% za 10 poškodovanih in 23% za 20 do 40 poškodovanih. Še vedno pa kar 44% enot nima pripravljene nobene dodatne medicinske opreme za primer množične nesreče. Velika večina anketiranih (72%) je, podobno kot leta 2008 (takrat 77%) menila, da so le nekateri člani enote usposobljeni za izvajanje funkcije glavnega zdravnika, vodje triaže in koordinatorja prevozov na mestu velike nesreče. Le v treh enotah menijo, da je za te vloge usposobljena večina zaposlenih in v dveh enotah menijo, da so usposobljeni vsi. Skoraj enaki deleži odgovorov so se nanašali na usposobljenost za vzpostavitev in učinkovito delovanje delovišč zdravstva na mestu velike nesreče. Ob tem ima le 26% enot izdelane opomnike za ravnanje v primeru velike ali množične nesreče, ki jih ima osebje pri sebi na terenu ali v reanimobilu. Razdelitev vlog, komunikacija in uporaba dokumentacije pri množičnih nesrečah V 95% enot ob veliki nesreči vlogo vodje zdravstvene intervencije prevzame zdravnik, v preostalih primerih diplomirani zdravstvenik. Koordinacijo transporta največkrat (v 49%) prevzame zdravstveni tehnik / voznik ali diplomirani zdravstvenik (v 44%) in le izjemoma zdravnik (v 8%). Primarno triažo v 82% izvaja zdravnik in v 18% diplomirani zdravstvenik. Sekundarno triažo še bolj pogosto (v 90%) izvaja zdravnik, presenetljivo je ena enota navedla, da sekundarno triažo izvaja zdravstveni tehnik. O vrstnem redu transporta pacientov v dveh tretjinah enot odloča zdravnik, v eni petini diplomirani zdravstvenik in v eni desetini medicinski tehnik. Komunikacijo z bolnišnico v večini (62%) enot prevzame zdravnik, v 13% dispečer ali diplomirani zdravstvenik, redkeje zdravstveni tehnik (8%). V dveh enotah to ni vnaprej določeno. 56% anketiranih enot meni, da bi bil v primeru velikih nesreč lahko v veliko pomoč pri komunikaciji in koordinaciji med terenom in bolnišnicami centralni dispečerski center. Da bi bil dispečerski center morda koristen, meni 23% vprašanih, medtem ko jih 18% misli, da je bolje, da ekipa s terena komunicira neposredno z bolnišnicami. Le 3 enote (8%) so pri množičnih nesrečah v preteklosti uporabile kartone poškodovanca. Večina 67% enot kartona ni uporabilo in 26% ga je uporabilo včasih. Razlog za to je bil največkrat (67%) premajhno število poškodovanih, pa tudi slaba uporabnost (31%), neznanje (10%) in pozabljivost (28%). Tri enote kartonov ob veliki nesreči niso imele s seboj. Sodelovanje z bolnišnicami Vse predbolnišnične enote NMP poznajo oddaljenost do bolnišnic, na katere gravitirajo. Sprejemne kapacitete najbližjih bolnišnic dobro pozna ena tretjina, približno dobra tretjina in ne pozna slaba tretjina enot. Več kot 70% enot je navedlo, da okvirno pozna načrte ukrepanja najbližje bolnišnice ob velikih nesrečah. Glede na odgovore v nadaljevanju so tu verjetno anketirani mislili, da okvirno vedo, kako bolnišnice običajno delujejo v primeru večjih nesreč. Namreč, samo 15% vprašanih pozna telefonsko številko odgovorne osebe bolnišnice v primeru velikih nesreč, samo 13% se jih je kdaj sestalo z odgovornimi za velike nesreče v bolnišnici in le 26% anketiranih enot je kadar koli imelo vaje s področja velikih nesreč skupaj z bolnišnico. Pripravljenost na množične nesreče v bolnišnicah Pripravljenost na množične nesreče v bolnišnicah je zelo težko oceniti. Težko je že ugotoviti, kdo je pravzaprav odgovorna oseba za podajanje informacij na nivoju bolnišnic. Po zelo kratki anketi smo prejeli odgovore iz 9 bolnišnic. Samo 2 imata zagotovo izdelan načrt ukrepanja, pri ostalih sogovorniki niso bili seznanjeni z njegovim obstojem ali vsebino. V 8 od 9 bolnišnic nimajo pripravljene dodatne medicinske opreme za primer množične nesreče, v eni bolnišnici bi jo po navedbah sogovornika lahko imeli, a ni bil prepričan. Praktično usposabljanje bolnišnic je več ali manj izolirano samo na sodelovanje pri državnih vajah simulacij množičnih nesreč. Tega usposabljanja se seveda udeleži le nekaj posameznikov, velika večina zaposlenih v bolnišnici pa ostaja na tem področju slabo poučena. DRUGE AKTIVNOSTI NA PODROČJU MASOVNIH NESREČ V SLOVENIJI V zadnjih dveh letih se je na področju množičnih nesreč v Sloveniji vendarle nekaj premaknilo. Priprava nacionalnih smernic za ukrepanje v primeru množičnih nesreč Od leta 2009 pa do konca leta 2010 ne na Ministrstvu za zdravje (MZ) delovala delovna skupina (DS) za pripravo smernic delovanja zdravstva v primeru množičnih nesreč. DS je v sodelovanju z Društvom travmatologov Slovenije (DTS) v začetku 2010 organizirala tudi strokovno srečanje na temo množičnih nesreč. Do konca leta 2010 je bil osnutek smernic v veliki meri pripravljen, nato pa je v letu 2011 prišlo do zastoja, a upamo, da se bo delo vendarle dokončalo. Druga DS na MZ je na zahtevo Evropske skupnosti pripravila smernice za ukrepanje v primeru kemičnih nesreč. Te smernice so bile v letošnjem letu tudi uradno potrjene na Zdravstvenem svetu in so podlaga za bodoče usposabljanje ekip NMP po celi Sloveniji. Usposabljanje za delovanje v primeru množičnih nesreč V letu 2009 se je na pobudo mag. Mimi Zajc, takrat podsekretarke na Ministrstvu za zdravje, prva skupina zdravnikov in diplomiranih zdravstvenikov udeležila evropskega tečaja MRMI (Medical Response to Major Incidents). Tečaj, ki se izvaja v okviru Evropskega združenja travmatologov, je nato Društvo travmatologov Slovenije»prineslo«v Slovenijo. S pomočjo mednarodnih in domačih inštruktorjev so v začetku leta 2011 organizirali prvi tečaj MRMI v Portorožu in za jeseni že načrtujejo drugega. Tečaji MRMI potekajo v obliki simulacij množičnih nesreč, pridobljeno znanje se z lahkoto prenese v domače delovno okolje
72 ZAKLJUČEK Generalno gledano se je stanje na področju pripravljenosti za množične nesreče v zadnjih treh letih precej izboljšalo. Za optimalno učinkovitost delovanja sistema NMP v primeru množičnih nesreč pa so potrebni še nekateri ukrepi: Priprava nacionalnih smernic, načrta, opomnikov in na podlagi tega Priprava načrtov in dodatne medicinske opreme v vseh prehospitalnih enotah NMP in v vseh bolnišnicah Priprava načrtov aktivacije ekip glede na mrežo NMP Izdelava novega triažnega kartona poškodovanca Sistematično seznanjanje, poenoteno izobraževanje in usposabljanje osebja v sistemu NMP Izboljšanje komunikacije in koordinacije med predbolnišničnim in bolnišničnim nivojem NMP, vključno s skupnim usposabljanjem na simulacijah množičnih nesreč in usklajevanjem načrtov Vzpostavitev dispečerskih in komandnih centrov (regijskih, bolnišničnih) Sistematično vključevanje enot NMP in bolnišnic v vaje na državnem nivoju, ki morajo potekati enotno. Še dodatno usklajevanje dela med različnimi intervencijskimi službami LITERATURA 1. Mohor M. Pripravljenost predbolnišničnih enot nujne medicinske pomoči v Sloveniji na velike nesreče. V: Gričar M, Vajd R. Urgentna medicina, izbrana poglavja Portorož 2008: IZOBRAŽEVANJE IN ZNANSTVENO RAZISKOVALNO DELO V OKVIRU SISTEMA NMP V SLOVENIJI STANJE IN NAČRTI EDUCATION AND SCIENTIFIC RESEARCH IN THE EMERGENCY MEDICAL SYSTEM IN SLOVENIA STATUS AND PLANS Štefek Grmec *,**, Petra Klemen * * Center za nujno medicinsko pomoč, ZD dr. Adolfa Drolca Maribor * Katedra za urgentno medicino, Medicinska fakulteta Univerze v Mariboru * Fakulteta za zdravstvene vede Univerze v Mariboru ** Katedra za družinsko medicino, Medicinska fakulteta Univerze v Ljubljani Izvleček Znanstveno raziskovalno delo na področju urgentne medicine, zlasti v predbolnišničnem okolju, in akademski razvoj te specializacije predstavljata neprestani izziv. Napredek na področju urgentne medicine v Sloveniji je odvisen od razvoja znanstveno raziskovalne dejavnosti, simulacijskega učenja, mednarodnih projektov in raziskav, strukturiranja vrhunskih strokovnih in akademskih inštitucij ter razvoja ustreznih dodiplomskih in podiplomskih vsebin urgentne medicine. Abstract The scientific research work in the emergency medicine, especially in prehospital setting, and academic progress of specialization of emergency medicine, represent a continuous challenge. The progress of emergency medicine in Slovenia correlates with the progress of research, simulation-based learning, international projects and studies and undergraduate and postgraduate curriculum of emergency medicine. Kako spraviš Boga v smeh? Povej mu o svojih načrtih za prihodnost! (Woody Allen) Ne boj se počasnega napredka, boj se obstanka na mestu. (kitajski pregovor) Delo v medicini zahteva kombinacijo dela strokovnjaka (od splošnega h konkretnemu; deduktivno sklepanje) in raziskovalca (od konkretnega k splošnemu; induktivno, abstraktno sklepanje). Za integralni razvoj strokovnjaka na področju urgentne medicine je ključno razviti makro (globalno) okolje in mikro (neposredno delovno) okolje, ki omogočata kontinuirano pridobivanje teh znanj. Osnovni elementi razvoja teh področij zajemajo naslednje naloge: 1) URGENTNA MEDICINA KOT AKADEMSKA POT (kurikulum medicinskih in zdravstvenih fakultet): Sedaj: programi prve pomoči in urgentne medicine na medicinskih in zdravstvenih fakultetah (Katedra za urgentno medicino Medicinske fakultete v Mariboru, podiplomski študij s področja nujnih stanj na Fakulteti za zdravstvene vede v Mariboru; Cilj: urgentna medicina kot redni predmet v kurikulumu zaključnih letnikov obeh medicinskih fakultet
73 2) USTANOVITEV ZAVODA, INŠTITUTA ALI AGENCIJE z namenom koordinacije znanstveno raziskovalnega dela, nadzora strokovnega razvoja, licenciranja in podobno: Sedaj: SZUM, Svet za reanimacijo, Razširjeni strokovni kolegij za urgentno medicino, Ministrstvo za zdravje različne skupine, Zdravniška zbornica Slovenije, Zbornica zdravstvene in babiške nege Slovenije, Sekcija reševalcev v zdravstvu; Cilj: Agencija za nujno medicinsko pomoč Republike Slovenije, Inštitut za urgentno medicino, Raziskovalni laboratorij za oživljanje in nujna stanja. 3) KOORDINACIJA RAZLIČNIH STROKOVNIH ZDRUŽENJ IN RAZLIČNIH SPECIALIZACIJ V MEDICINI TER ZDRAVSTVENI NEGI: Cilj: povezovanje z intenzivno medicino, družinsko medicino, paliativno medicino, anesteziologijo, pediatrijo, travmatologijo, kirurgijo, nevrologijo, katastrofno medicino, nevrokirurgijo, zdravstveno nego. 4) INTEGRACIJA IN SISTEMATIZACIJA RAZLIČNIH TEČAJEV IN USPOSABLJANJ NA PODROČJU AKUTNE IN URGENTNE MEDICINE: Sedaj: ACLS, APLS, ITLS, ATLS, tečaj ultrazvoka Winfocus, tečaj toksikologije, tečaji različnih posegov; Cilj: sistem PACT modulov in centralne koordinacije tečajev ter usposabljanja na področju urgentne medicine. 5) MEDNARODNO SODELOVANJE IN SODELOVANJE MLADIH ZDRAVNIKOV V SVETOVNIH REFERENČNIH CENTRIH: Sedaj: CNMP Maribor je referenčni center za določena raziskovanja na svetovni ravni v sodelovanju z Resuscitation Institute, Rosalind Franklin University Chicago. LITERATURA 1. Grmec Š., Klemen P. Izobraževanje in znanstveno raziskovalno delo v okviru sistema NMP v Sloveniji kaj je narejeno in kaj nas še čaka. In: Gričar M, Vajd R. Urgentna medicina -izbrana poglavja 2009, 16. mednarodni simpozij o urgentni medicine, Portorož, 2009: Grmec Š, Klemen P. Znanstveno-raziskovalno delo v predbolnišnični nujni medicinski pomoči. In: Posavec A. Nujni ukrepi v predbolnišnični nujni medicinski pomoči. Strokovni seminar- Zbornik predavanj, Zbornica zdravstvene in babiške nege Slovenije, Sekcija reševalcev v zdravstvu, Ljubljana, 2006: Grmec Š. The scientific and research approach to prehospital emergency medicine. Liječ Vjesn 2007;129: Grmec Š, Žmavc A.Modeli organizacije urgentne medicine in specializacije urgentne medicine v svetu in specializacija urgentne medicine v Sloveniji. In: Grmec Š. Akutna stanja -znamenja, simptomi, sindromi, diferencialna diagnoza in ukrepanje, 3.strokovni seminar z mednarodno udeležbo, Zbornik predavnj, Maribor, 2007: Prosen G, Klemen P, Strnad M, Grmec S. Combination of lung ultrasound ( a comet-tail sign) and N-terminal probrain natriuretic peptide in differentiating acute heart failure from chronic obstructive pulmonary disease and asthma as a cause of acute dyspnea in prehospital emergency setting. Crit Care 2011 Apr 14, 15(2):R Lah K, Križmarić M, Grmec S. The dynamic pattern of end-tidal carbon dioxide during cardiopulmonary resusitation: difference between asphyxial cardiac arrest and ventricular fibrillation/pulseless ventricular tachycardia cardiac arrest. Crit Care 2011 Jan 11, 15:R13 7. Grmec S, Prosen G. Continuous capnography and focused echocardiographic evaluation during resuscitationadditional criteria for cessation of treatment out-of-hospital-cardiac arrest. Resuscitation 2010 Dec, 81(12):1731; author reply Prosen G, Križmarić M, Završnik J, Grmec S. Impact of modified treatment in echocadiographically confirmed pseudo-pulseless electrical activity in out-of-hospital cardiac arrest patients with constant end-tidal dioxide pressure during compression pauses. I J Int Med Res 2010; 38: Klemenc-Ketis Z, Kersnik J, Grmec S. The effect of carbon dioxide on near-death experiences in out-of-hospital cardiac arrest survivors: a prospective observational study. Crit Care 2010; 14(2):R Rumpf TH, Krizmaric M, Grmec S. Capnometry in suspected pulmonary embolism with positive D-dimer in the field. Crit Care 2009; 13(6):R Klemen P, Golub M, Grmec S. Combination of quantitative capnometry, N-terminal pro-brain natriuretic peptide, and clinical assessment in differentiating acute heart failure from pulmonary disease as acute cause of acute dyspnea in pre-hospital emergency setting: study of diagnostic accuracy.croat Med J 2009; 50: Grmec S, Strnad M, Podgorsek D. Comparison of the characteristics and outcome among patients suffering from out-of-hospital primary cardiac arrest and drowning victims in cardiac arrest. Int J Emerg Med 2009;2: Grmec S, Strnad M, Cander D, Mally S. A treatment protocol including vasopressin and hydroxyethyl starch solution is associated with increased rate of return of spontaneous circulation in blunt trauma patients with pulseless electrical activity. Int J Emerg Med 2008; 1: Grmec S, Strnad M, Kupnik D, Sinkovic A, Gazmuri RJ. Erythropoietin facilitates the return of spontaneous circulation and survival in victims of out-of-hospital cardiac arrest. Resuscitation 2009; 80: Krizmaric M, Verlic M, Stiglic G, Grmec S, Kokol P. Intelligent analysis in predicting outcome of out-of-hospital cardiac arrest. Comput Methods Programs Biomed 2009; 95: Grmec S, Mally S. Timeliness of administration of vasopressors in CPR. Crit Care 2009; 13: Mickelsen S, McNeil R, Parikh P, Persoff J. Rediuced Resident Code Blue Experience in the Era of Quality Improvement: New Challenges in Physician Training. Acad Med 2011 Apr Asher SL, Schears RM, Miller CD. Conflicts of interest in human subjects research: special considerations for academic emergency physicians. Acad Emerg Med 2011; 18: Mohr NM, Moreno-Walton L, Mills AM, Brunett PH, Promes SB, Society for Academic Emergency Medicine Aging and Generational Issues in Academic Emergency Medicine Task Force. Generational influences in academic emergency medicine:teaching and learning, mentoring, and technology (part I). Acad Emerg Med 2011; 18: Foran M, Levine A, Lippert S, Chan J, Aschkenasy M, Arnold K, Rosborough S, on behalf of the International Emergency Medicine Literature Review Group. International Emergency Medicine: A review of the literature from Acad Emerg Med 2011; 18: Pines JM, Fee C, Fermann GJ, Ferroggiaro AA, Irvin CB, Mazer M, Frank Peacock W, Schuur JD, Weber EJ, Pollack CV, SAEM Guidelines Committee. Acad Emerg Med 2010; 17: Govindarajan P, Larkin GL, Rhodes KV, Piazza G, Byczkowski TL, Edwards M, Baren JM Patient-centered integrated networks of emergency care: consensus-based recommendations and future reserach priorities. Acad Emerg Med 2010; 17: Lang ES, Wyer P, Tabas JA, Krishnan JA. Educational and research advances stemming from the Academic Emergency Medicine consensus conference in knowledge translation. Acad Emerg Med 2010; 17:
74 KAKO VZPOSTAVITI STABILEN RAZVOJ SISTEMA NMP V SLOVENIJI V PRIHODNJE HOW TO ESTABLISH STABLE DEVELOPMENT OF EMS IN SLOVENIA IN THE FUTURE? Andrej Žmavc Zdravstveni dom Celje, Gregorčičeva ulica 5, 3000 Celje Uvod Prispevek obravnava nastajanje sistema NMP v Sloveniji in nekatere glavne dileme ob delovanju sistema danes. Poudarjene so ključne rešitve za kakovostno delo v NMP in nakazuje možne usmeritve za razvoj sistema v prihodnje. Sistem se je v Sloveniji pričel razvijati po letu Na današnji stopnji delujejo vse enote na predbolnišničnem nivoju, a kot celota še ne zadovoljivo. Manjka nekaj ključnih podsistemov, kot je dispečerstvo, sistematično usposabljanje in licenciranje, sistematična skrb za spremljanje dejavnosti in za razvoj. Večino problemov bi se dalo rešiti z ustanovitvijo agencije za NMP. Abstract The article deals with the slovenian EMS system according to existing crutial system problems and difficulties of putting up the system and to develop it. A systematic approach to put up the national EMS system began in Nowadays all units are operational, but still showing huge differences in the quality of care related to diverse skills and knowledge of EMS providers. Some crucial subsystems such are dispatch service, systematic education, licenses, etc, are still missing. The majority of problems could be solved by establishment a national EMS agency. Pri iskanju odgovora na vprašanje postavljeno v naslovu, je potrebno izhajati iz dilem sedanje situacije. Te lahko razdelimo na nekaj sklopov, in sicer: Zakaj razvoj sistema ni tak, kot si želimo? Kdo se v tem trenutku ukvarja z NMP - MZ, SZUM, Zdravniška zbornica, zakaj niso učinkoviti? Agencija za NMP, katere prednosti prinaša? Strategija razvoja sistema NMP. V nadaljevanju bomo skušali navedene dileme pojasniti. Sistem NMP smo v Sloveniji pričeli sistematično razvijati leta 96, a sprva le predbolnišnični del, kjer do takrat ni bilo nobene sistematične dejavnosti NMP, ki bi obsegala celotno državo, niti ni bilo za to potrebnih kadrov. V bolnišnicah se je NMP vendarle izvajala in to v okviru sprejemnih ambulant V predbolnišničnem okolju sta bila možna dva koncepta. Prva možnost je bila vzpostaviti nekaj večjih enot NMP v mestih (15 PHE) ter vključiti v sistem vse ZD, ki so zagotavljali dežurno službo izven večjih mest (35 enot A in B ). Uporabiti torej obstoječ sistem in mrežo predbolnišnične zdravstvene službe. Druga možnost po vzoru sistemov iz tujine je bila, postaviti več specializiranih enot NMP po vsej državi (20 25), ki bi zagotavljale visok nivo NMP a za ceno v povprečju daljšega odzivnega časa. Odločili smo se za prvo možnost, za kar je bilo nekaj tehtnih razlogov. Predvsem je bil takšen sistem znatno cenejši, saj je uporabil že obstoječo infrastrukturo in kadre v osnovni zdravstveni dejavnosti, zaradi disperzne poseljenosti v Sloveniji, pa je zagotavljal tudi krajši odzivni čas. Poleg tega je osnovna zdravstvena služba ohranila stik z NMP, kar pomembno vpliva na dejavnost ZD v celoti in zagotavlja boljšo pripravljenost tudi v izrednih razmerah. Kljub smelim načrtom je bil dejanski napredek počasen, a vendar smo v 5 letih le uspeli vsaj formalno postaviti vse predbolnišnične enote NMP. Največji napredek je bil viden v mestih, kjer so pričele delovati PHE. Drugod so stvari tekle bolj ali manj enako kot prej, s tem da so postopno dopolnjevali s pravilnikom določen manjkajoč kader in opremo. Znatno so se povečale možnosti usposabljanja s pojavom večjega števila tečajev in seminarjev s področja NMP. Počasi se je začel oblikovati sistem, ki je pomembno izboljšal predbolnišnično oskrbo nujnih bolnikov in poškodovancev. Bolniki so pričeli prihajati v bolnišnico z venskimi kanali, nadomeščanjem tekočin, analgezijo, EKG oziroma monitorskim spremljanjem, ipd. Pričeli so se zbirati podatki o nujnih intervencijah, predvsem pa o prvih uspešnih reanimacijah na terenu. Na periferiji so bile spremembe manj izrazite a vseeno pomembne. Sistem, kot smo ga zastavili, je bil glede na stroške optimalen. V celoti nekoliko nižji nivo oskrbe je bil kompenziran s krajšim odzivnim časom, kar tudi ni slabo. Prav tako smo se takrat pravilno odločili, da mora biti v ekipi zdravnik, kar je skladno z evropskimi usmeritvami. Ocena leta 96 je bila, da bi lahko sistem dokončali do leta Kot se je kasneje izkazalo, so bile ocene več kot optimistične. ZAKAJ RAZVOJ SISTEMA NI TAK, KOT SI ŽELIMO? Razlogov je več in so več nivojski. - Prvi in pomembnejši razlog je pomanjkanje zavzetosti in prepričanja o nujnosti projekta na odločujočih forumih v državi. Predvsem bi tu izpostavil MZ in ZZZS. Slednji seveda bolj posredno, saj je financiranje odvisno od politike MZ. Financiranje je zato prvo leto potekalo vzorčno, kasneje pa z izredno nizko dinamiko, ki je do leta 2001 dosegla komaj 50% potreb. - Drugi razlog je pogojen z neizdelanimi projekti različnih podsistemskih rešitev, kot so dispečerstvo, predpisi s področja NMP, usposabljanje, ipd. V znatni meri je bila to posledica apatične nezainteresiranosti države za učinkovito finančno in logistično podporo, neperspektivnost pa se je seveda odražala na delovanju strokovnih skupin, ki so projekt pripravljale. Marsikdaj je bilo stanje tako, da so bile strokovne rešitve le na papirju in same sebi namen, do realizacije pa ni prišlo. - Ideja o formiranju urgentnih oddelkov v bolnišnicah skoraj 10 let ni zaživela, saj za to ni bilo predvidenih namenskih sredstev, obstajali pa so tudi številni lokalno pogojeni koncepti delovanja NMP v bolnišnicah. Obstoječo dejavnost sprejemnih ambulant so zato ponekod skušali čimbolj približati delovanju urgentnega oddelka, ponekod tudi z vključevanjem predbolnišničnih enot NMP. - Pomemben zavirajoči element je bila nepripravljenost usklajenega in podpornega delovanja lokalnih vodstev ZD s stroko. Tam, kjer je to delovalo, so bili rezultati očitni, drugod pa je imelo takšno stanje izredno negativne učinke na delovanje NMP. - Med pomembnimi zavirajočimi razlogi je bilo sistemsko povsem neurejeno usposabljanje za urgentno medicino. To je bilo in je še zmeraj prepuščeno lokalnim in celo osebnim odločitvam, kar povzroča izjemne razlike v usposobljenosti ekip v posameznih enotah NMP. Medtem, ko ene delujejo povsem primerljivo ali celo bolje, kot marsikatere v svetu uveljavljene službe, je drugod stanje podobno oziroma komaj za spoznanje drugačno, kot ob začetku projekta. Seveda so številni tečaji, seminarji, kongresi in delavnice na področju urgentne medicine miselnost le premaknili v pravo smer, saj je danes delovanje enot NMP samoumevno in si nihče ne more zamišljati vrnitve v stanje pred letom 96. Uvedba specializacije in poklicne kvalifikacije bo te probleme sčasoma gotovo odpravila. - Neugoden vpliv na razvoj sistema ima tudi odsotnost enotne krovne državne institucije za to področje. Sistem NMP je namreč izrazito heterogen. V njem se prepletajo dejavnosti več različnih resorjev. Enotno reševanje problemov je zato močno oteženo, če že ni nemogoče. Značilen rezultat tega stanja je helikopterska NMP, ki kljub številnim pobudam še ni zaživela kot učinkovit del sistema. - Je pa še objektiven razlog predvsem na periferiji. Gre za izrazito pomanjkanje za urgenco kompetentnih zdravnikov. Marsikje zato problem vsaj do neke mere rešujejo usposobljeni zdravstveni tehniki in zdravstveniki. KDO SE V TEM TRENUTKU UKVARJA Z NMP - MZ, SZUM, ZDRAVNIŠKA ZBORNICA, ZAKAJ NISO UČINKOVITI? Marsikdo in nihče, bi bil eden izmed možnih odgovorov. Marsikdo zato, ker se številni forumi in posamezniki čutijo poklicane, da urejajo področje NMP, pa naj bodo za to določeni ali ne. Nihče pa zato, ker ni nikogar, ki bi imel dejanska pooblastila in učinkovito podporo formalnih institucij za kompleksno usklajevanje in razvoj sistema. Posledica je znatno manjša učinkovitost celote, kot bi lahko bila
75 Prvi pravilnik in začetek pilotnega projekta leta 1996 je pripravila komisija za NMP pri MZ. Ta komisija je nato v okviru danih možnosti vodila projekt do l Zaradi številnih in permanentnih težav pri uveljavljanju dogovorjenega, je komisija spomladi 2008 prenehala delovati. Kasneje se je formirala druga skupina za NMP, ki se je sestala dvakrat ali trikrat, nato pa je vse zamrlo. Kot reakcija na takšno stanje se je formirala komisija za NMP pri zdravniški zbornici. Ta komisija je dokaj delavna, ima redne sestanke, pripravlja pobude in predloge predvsem za MZ. Nazadnje je pripravila Strategijo razvoja sistema NMP do leta 2020, ki jo je Zbornica podprla. AGENCIJA ZA NMP IN PREDNOSTI, KI JIH PRINAŠA Kot že omenjeno, je ena izmed slabosti sedanje organiziranosti NMP odsotnost institucije, ki bi pokrivala vse segmente sistema ter se ukvarjala samo z NMP. Zaradi kompleksnosti problematike in usklajevanja različnih resorjev, ki vstopajo v sistem, druge učinkovite možnosti pravzaprav ni. Takšna institucija je lahko zavod, agencija, institut, ipd. Po konzultacijah s pravniki se je oblikovala ideja o agenciji, ki bi delovala verjetno v okviru MZ. V sosednji Hrvaški, ki takšno institucijo ima, ta deluje samostojno, ustanovitelj pa je država. To je seveda lahko prednost, lahko pa tudi slabost. Naloge in področja delovanja»agencije«bi bile številne: priprava sistemskih in operativnih dokumentov, priprava zakona o NMP, urejanje področja opreme in usposabljanja, predlogi za licence v NMP, načrtovanje razvoja sistema, predlaganje sprememb sistema v skladu z aktualnim stanjem, uvajanje novosti, ipd. Delovanje»agencije«bi moralo biti stroškovno racionalno. Število redno zaposlenih naj bi bilo minimalno, za strokovna področja pa bi se, glede na predmet obravnave, vključevalo različne strokovnjake. STRATEGIJA RAZVOJA SISTEMA NMP Koncept t.im. urgentnih centrov, kjer se z vključevanjem PHE na enem mestu izvaja predbolnišnična in bolnišnična NMP, je postal v zadnjem času v nekaterih okoljih razvojni hit. Prednosti so nesporne: enoten koncept NMP, boljše strokovno usposabljanje, spremljanje in oskrba bolnikov na enem mestu, enotna oprema in še kaj bi se našlo. Ne smemo pa pozabiti na pretehtano in argumentirano uvajanje tega koncepta, na kar upravni forumi zaradi želje po politični všečnosti žal pozabljajo. Ob stihijskem imperativnem uvajanju urgentnih centrov in zanemarjanju strokovnih argumentov, je lahko rezultat prej slab kot boljši. Vse pa seveda ni slabo, kot bi lahko iz napisanega kdo dobil napačen vtis. Doseženega je veliko. Rezultati so merljivi, dobri in marsikje odlični. Znano pa je, da je zadovoljstvo z doseženim prva stopnica nazadovanja. In tega si nihče ne želi. Stalno razvijanje in dopolnjevanje sistema je zato nujno. Temu sledi tudi Strategija razvoja sistema NMP do leta 2020, ki jo je komisija za NMP pri zdravniški zbornici izdelala in posredovala ministrstvu. TRIAŽA V URGENTI MEDICINI TRIAGE IN EMERGENCY MEDICINE LITERATURA 1. European inter-ministerial panel on emergency health care. Final report. WHO Europe, Barcelona, july Pravilnik o službi NMP v Sloveniji, MZ, ur. list december Pravilnik o službi NMP v Sloveniji, MZ, ur. list junij Letna poročila o delu predbolnišnične službe NMP v Sloveniji, , arhiv MZ. 5. Žmavc A. Sistem NMP v Sloveniji - kako naprej? In: Gričar M, Vajd R, editors. Urgentna medicina: izbrana poglavja Zbornik 16. mednarodni simpozij o urgentni medicini; 2009 jun 17-20; Portorož. Ljubljana: Slovensko združenje za urgentno medicino, 2009; Žmavc A. Razvoj sistema NMP v Sloveniji. In: Gričar M, Vajd R, editors. Urgentna medicina: izbrana poglavja Zbornik 16. mednarodni simpozij o urgentni medicini; 2009 jun 17-20; Portorož. Ljubljana: Slovensko združenje za urgentno medicino, 2009; Grmec Š, Žmavc A. Modeli organizacije urgentne medicine in specializacije urgentne medicine v svetu in specializacija urgentne medicine v Sloveniji. In: Grmec Š, Kupnik D, editors. Akutna stanja. Maribor: Zdravstveni dom dr. Adolfa Drolca, Center za nujno medicinsko pomoč in reševalne prevoza, 2007; Mohor M. Glavni problemi sistema predbolnišnične nujne medicinske pomoči v Sloveniji danes. In: Gričar M, Vajd R, editors. Urgentna medicina: izbrana poglavja Zbornik 16. mednarodni simpozij o urgentni medicini; 2009 jun 17-20; Portorož. Ljubljana: Slovensko združenje za urgentno medicino, 2009; Vencelj B, Mohor M. Projekt helikopterske nujne pomoči - dosedanje izkušnje. In: Lipovšek K, editor. Zbornik izbranih tem Delavnice urgentne medicine; 2006 maj; Ljubljana. Ljubljana: Društvo študentov medicine Slovenije, 2006;
76 POMEN TRIAŽE IN IZVAJANJE PRIMARNE TRIAŽE V PRIMERU IZREDNIH DOGODKOV THE IMPORTANCE OF TRIAGE AND IMPLEMENTATION OF PRIMARY TRIAGE IN MAJOR INCIDENTS Jože Prestor Prehospitalna enota nujne medicinske pomoči, Zdravstveni dom Kranj, Gosposvetska 10 A, 4000 Kranj Izvleček V prispevku je predstavljena triaža, pomen triaže in izvajanje primarne triaže ob izrednih dogodkih. Razvrščanje poškodovancev je prvi opisal Dominique Jean Larrey, kirurg v Napoleonovih vojskah, ki tudi avtor prve mobilne ambulante. Glavni namen triaže je razvrščanje pacientov glede na njihov zdravstveno stanje in potrebno oskrbo. Dobra triaža upošteva kritični razpoložljiv čas in omejena sredstva. Zato je poglavitni cilj primarne triaže rešiti čim večje število življenjsko ogroženih pacientov, ki bi umrli, če ne bi v najkrajšem času dobili potrebne pomoči. Abstract This article presents a triage, its importance and implement in major incidents. Grading of trauma patients was first described by Dominique Jean Larrey, a surgeon in Napoleon s army, who is also author of the first mobile ambulance. Main purpose of triage is the classification of patients according to their medical condition and care needed. Good triage system must take in account critical available time and limited resources. Therefore, the main objective of primary triage is to save as many as possible patients with life threatening conditions, who would had died without proper medical care on time. UVOD Razvoj triažiranja izvira iz Napoleonovih vojn v zgodnjem devetnajstem stoletju. Beseda triaža izvira iz francoske besede triere in pomeni razporejanje, razvrščanje. V Napoleonovih vojnah je Dominique Jean Larrey ( ), francoski vojaški kirurg in glavni zdravnik Napoleonovih vojska med leti 1797 in 1815 formiral ambulance volante ali letečo ambulanto. Glavni namen organizirane ambulante je bil Slika 1. Shema Ambulance volante, ki jo je oblikoval Dominique Jean Larrey. izvesti nujne operativne posege čim bližje bojišču. Prevozno sredstvo ni bilo le voz s konjsko vprego, temveč je bilo namensko prirejeno pa oskrbo in prevoz ranjencev (slika 1). D.J. Larrey je bil tako uradni začetnik predbolnišničnega sistema nudenja medicinske pomoči, ki je imel že organizirano triažo in transport. Konec istega stoletja je v državljanski vojni v ZDA med leti 1861 in 1865 koordinirala oskrbo bolnih in poškodovanih vojakov medicinska sestra Clara Barton ( ). Od nadrejenih je zahtevala, da se organizira pomoč vojakom čim bližje bojišču, saj so mladi vojaki tam umirali zaradi pomanjkanja osnovne zdravstvene pomoči. Sama je prevzela organizacijo triaže in prevoza poškodovancev do improviziranih poljskih bolnišnic, ki so bile ustanovljene v hišah, skednjih in cerkvah v bližini bojišč. C. Barton je bila ustanoviteljica Rdečega križa v ZDA. Prva oblika civilnega organiziranega prevoza bolnikov je opisana leta 1865 v Cincinatiju, leta 1869 pa je v New Yorku začel delovati Zdravstveni reševalni oddelek (health department ambulance) v okviru Bellevue Hospital, ki je uporabljal posebno oblikovane konjske kočije za prevoz bolnikov, spremljali pa so jih že tudi zdravniki iz bolnišnice (Bledsoe, 2004). POMEN TRIAŽE Nujnost oskrbe pacienta se določi glede na težo poškodbe ali bolezni, možnosti za oskrbo in napovedi izida. Triažiranje ali razvrščanje se uporabi takoj, ko število pacientov prekorači zmožnosti takojšnje ali hitre zdravstvene oskrbe. Sama triaža pa se razlikuje tudi glede mesta, kjer se izvaja, ali je to na terenu ali v zdravstvenem zavodu. Pri triaži na terenu je potrebno upoštevati še vidik evakuacija in kasneje prevoza pacientov do bolnišnice, v bolnišnici pa so glavni dejavniki na triažo omejene zmogljivosti za dokončno oskrbo pacientov (Herman, 2006). Poznanih je več različnih triažnih sistemov, ki se med seboj razlikujejo predvsem po številu triažnih kategorij skupin, na katere se razvrščajo pacienti (Cone, 2005). O raziskovanju triažnih sistemov je dosegljivo veliko strokovnih in znanstvenih prispevkov. Nekateri avtorji so raziskovali, kdo od zdravstvenih delavcev bolje izvaja triažo (Tye, 2000; Mulholland, 2005; Cone, 2009; Min, 2000). Skupne ugotovitve vseh omenjenih raziskav so, da primarno triažo lahko enko učinkovito izvajajo vsi zdravstveni delavci, ki so bili usposobljeni za razvrščanje. Učinkovitost ni bila odvisna od njihova osnovne zdravstvene izobrazbe. Razlika v širini zdravstvenega znanja je izraženo pri izvajanju sekundarne triaže. Med teoretičnimi raziskavami je tudi več različnih pregledov literature in analiz izrednih dogodkov, kjer so na podlagi primerjav med različnimi uporabljenim triažnimi sistem skušali dokazati njihove prednosti in slabosti (Jenkins, 2008; Kahn, 2009; Iserson, 2007). Ugotovitev, ki jo navajajo vsi avtorji, je da so vsi uporabljeni tria~ni sistemi zadovoljivo opravili nalogo in opravi ili zaupanje, vendar nobeden od uporabljenih ni povsem brez pomanjkljivosti. Objavljene so raziskave, ki opisujejo prilagoditve že formiranih sistemov triažiranja ali oblikovanje nove izpeljanke in znanega sistema (Husum, 2003; Leontien, 2006; Wallis, 2006). Glavna dilema obstoječih sistemov je še vedno število kategorij, na katere se razvršča paciente. Starejši sistemi imajo še vedno štiri osnovne skupine, novejši sistemi pa razvrščajo paciente v pet ali šest različnih kategorij (Purtill, 2008; Robertson- Steel, 2006; Tamim, 2001). Nekateri sistemi imajo dobro izgrajen in ločen sistem primarne in sekundarne triaže ter posebej retriažni sistem in sistem določanja vrstnega reda transporta. Drugi sistemi so bolj usmerjeni k univerzalnosti in enostavnosti. Tudi prilagojenost za posebne skupine pacientov, kot so recimo otroci, ni sestavni del vseh sistemov (Newgard, 2005; Lyle, 2009). Cilj številnih avtorjev je razviti triažni sistem, ki bo boljši, učinkovitejši in varnejši od trenutno znanih. Problem je izvesti realno preverjanje učinkovitosti. Zato so bile oblikovane različne laboratorijske raziskave triažnih sistemov (Pelaccia, 2008; Lenert, 2005; Lennquist, 2008; Paul, 2009; Kilner, 2002). Glavna pomanjkljivost laboratorijskih simulacij je ravno zaupanje v prikazane vrednosti varnosti, saj je izredni dogodek kaotično stanje s slabo definiranimi atraktorji zakonitosti delovanja (Baker, 2007). PRIMARNA TRIAŽA V Sloveniji še ni izdelanih smernic za delovanje zdravstva ob izrednih dogodkih, ki bi imele status uradne doktrine države. Veliko držav je že izvedlo raziskave različnih triažnih sistemov in izbralo najprimernejšega njihovemu zdravstvenemu sistemu ali načinu dela. Nekateri so na podlagi raziskav oblikovalo lastni sistem, ki je izpeljanka iz različnih preiskovanih sistemov. Trije najbolj razširjeni sistemi primarne triaže so START, ki ga uporabljajo v ZDA in v osredji Evropi, SIEVE, ki ga uporabljajo v severni Evropi in SALT, ki so ga pred kratkim oblikovali v ZDA
77 Triažni sistem START (Simple Triage And Rapid Treatment) so razvili v Newport Beach Fire and Marine Department in Hoag Hospital v Kaliforniji leta Sprva se je pri razvrščanju v triažno kategorijo naslanjal zgolj na ugotavljanje dihanja in oceno kapilarne polnitve. Sprememba START sistema leta 1996 Bensona in sodelavcev pri oceni cirkulacije nadomesti kapilarno polnitev s tipanjem radialnih utripov. Spremembo so podkrepili z večjo verodostojnostjo ocene, še posebej v mrazu (slika 2). Slika 3. Algoritem odločanja po triažnem sistemu SIEVE. Slika 2. Algoritem odločanja po triažnem sistemu START. Revizija po Bensonu vključuje tudi dodatne dejavnike razvrščanja, kasneje imenovani sekundarna triaža, ki določajo preživetje. Sekundarna triaža se imenuje SAVE (Secondary Assessment of Victim Endpoint), in s tem je bil dosežen prvi širše znan znanstveni pristop k reševanju različnih oblik množičnih nezgod, ki se je uporabljal po vsem svetu (Benson, 1996). JumpSTART, pediatrično različico triažnega sistema START, je razvila v Miamiju Florida Children s Hospital v letu 1995 pod vodstvom dr. Lou Romig. Prvič je bil sistem revidiran v letu Z raziskavami so ugotovili, da je učinkovitost triažnega sistema JumpStart omejena, kljub temu je JumpSTART najpogosteje uporabljen algoritem pri množičnih nesrečah s poškodovanimi otroci v ZDA. Nove metode triaže z dopolnjenimi algoritmi se pospešeno razvijajo, tudi v ZDA. Trenutno sistem START ostaja najpogosteje uporabljen algoritem za razvrščanja pacientov ob množičnih nesrečah na svetu (Sasser, 2006). Sistem Združenega kraljestva, triaža SIEVE (sito - presajanje in razvrščanje), uporablja iste štiri triažne kategorije kot sistem START. Kot kriterij razvrščanja sitem najprej upošteva gibljivost pacientov, zmožnost lastne evakuacije, med nemobilnimi pa prisotnost dihanja, frekvenco dihanja in srčni utrip pacientov ali kapilarno polnjenje (slika 3). Triažni sistem SIEVE je tudi nadgrajen z algoritmom odločanja za sekundarno triažo. Sekundarna triaža pri sistemu SIEVE se imenuje SORT. Tu se za razvrščanje kot osnovni kriterij uporablja revidirana travma lestvica (TSS). Za vrednotenje pa moramo kot dodatni kriterij oceniti stanje zavesti s pomočjo Glasgowske coma lestvice in anatomski status pacienta, frekvenca dihanja in vrednost krvnega tlaka (Garner, 2001). SALT triažni sistem (Sort, Assess, Lifesaving Interventions, Treatment/Transport) so razvili American College of Emergency Physicians, American College of Surgeons Committee on Trauma, American Trauma Society, National Association of EMS Physicians, National Disaster Life Support Education Slika 4. Algoritem odločanja po triažnem sistemu SALT
78 Consortium in State and Territorial Injury Prevention Directors Association in ga objavili leta V čem se triažni sistem SALT razlikuje od ostalih? Najprej se bolj osredotoča na številne paciente z glasovnimi ukazi. Pacienti, ki so izgubili sluh in ali se sami evakuirajo s prizorišča, zmanjšujejo nadzor nad dogodkom. Cilj dela s prisotnimi je zajeti čim večje število udeleženih. Naslednja sprememba je pri pregledu pacientov. Vključuje tudi iskanje znakov poškodb zaradi delovanja kemičnih agensov ali sevanja. Med posege, ki se izvajajo na primarni triaži, je vključen nadzor krvavitev, sprostitev dihalnih poti, igelna dekompresija prsnega koša in avtoinjekcije antidotov in zdravil pri zastrupitvah in poškodbah ob kemičnih nesrečah. Poleg prej omenjenih štirih triažnih kategorij ima SALT sistem dodatno peto kategorijo. Ločijo namreč odložene paciente brez možnosti preživetja od mrtvih in jih označijo z novo sivo barvo. Podobno kategorijo sicer srečamo že pri sekundarni triaži SORT. SALT sistem poudarja relativno oceno oskrbe neperspektivne kategorije pacientov na podlagi razpoložljivih virov in potrebo po minimalni oskrbi protibolečinski terapiji. Poleg tega je sistem SALT univerzalen za vse starosti, vključuje tako odrasle in otroke, odlikuje pa ga preprostost (slika 4). Vendar ima ta triažni algoritem enake omejitve kot drugi triažni instrumenti, iz katerih se je razvil - klinično je zelo težko dokazati prednosti. Laboratorijsko dokazovanje in testiranje pa ni dovolj verodostojno za potrjevanje in oceno zanesljivosti, natančnosti in učinkovitosti (Cone, 2009). ZAKLJUČEK Obstaja veliko triažnih sistemov ali instrumentov za razvrščanje pacientov. Vse opravljene raziskave imajo podobne izsledke. Ob realnem izrednem dogodku nobeden od triažnih sistemov ni deloval brezhibno. Vseeno pa so potrdili pričakovano zaupanje. Dokazano očitne pa so bile razlike med dogodki, kjer je bil dogovorjen način triažnega odločanja za razliko od dogodkov, kjer je bilo razvrščanje pacientov prepuščeno iznajdljivosti prisotnih služb in reševalcev (Cone 2005). Razvoj tehnologij, predvsem računalništva, omogoča nove dimenzije pri razvoju odločitvenih sistemov za razvrščanje pacientov. Simulacije so vse bolj zahtevne in realistične, kar vse prispeva k razvoju algoritmov, ki se bodo verjetno tudi ob realnih situacijah izkazali uspešnejši in varnejši za uporabnike. 17. Lyle K, Thompson T, Graham J. Pediatric Mass Casualty: Triage and Planning for the Prehospital Provider, Clinical Pediatric Emergency Medicine (2009) 10, 3: ; 18. Min SS, Kim JK, Lee G, Park CW, Yang HJ, Ryoo E, Hyun SY, Lee HK, Chung HM, Kim Y. Evaluation of Pertinence in Prehospital Triage and Management by Paramedic's Reports, J Korean Soc Emerg Med (200) 11, 4: ; 19. Mulholland S.A, Gabbe B.J, Cameron P. Is paramedic judgement useful in prehospital trauma triage? Int J Care Injured (2005) 36, ; 20. Newgard C.D, Hui S.H.J, Griffin A, Wuerstle M, Pratt F, Lewis R.J. Prospective Validation of an Out-of-hospital Decision Rule to Identify Seriously Injured Children Involved in Motor Vehicle Crashes, Acad Emerg Med (2005) 12, 8: ; 21. Paul AO, Kay MV, Huppertz T, Mair F, Dierking Y, Hornburger P, Mutschler W, Kanz KG. Validation of the prehospital mstart triage algorithm. A pilot study for the development of a multicenter evaluation, Unfallchirurg (2009) 112, 1: 23-30, 32; 22. Pelaccia T, Delplancq H, Triby E, Bartier J.C, Leman C, Hadef H, Meyer N, Dupeyron J.P. Can teaching methods based on pattern recognition skill development optimise triage in mass-casualty incidents? Emerg Med J (2009) 26: ; 23. Purtill M.A, Benedict K, Hernandez-Boussard T, Brundage S.I, Kritayakirana K, Sherck J.P, Garland A, Spain D.A. Validation of a Prehospital Trauma Triage Tool: A 10-Year Perspective, Journal of Trauma-Injury Infection & Critical Care (2008) 65, 6: ; 24. Robertson-Steel I. Evolution of triage systems, Emerg Med J (2006) 23: ; 25. Romig LE. Pediatric triage, a system to JumpSTART your triage of young patients at MCIs. JEMS Jul; 27(7): 52-8, 60-3; 26. Sasser S. Field Triage in Disasters, Prehospital Emergency Care (2006) 10, 3: ; 27. Tamim H, Joseph L, Mulder D, Battista R.N, Lavoie A, Sampalis J.S. Field triage of trauma patients: Improving on the Prehospital Index, The American Journal of Emergency Medicine (2002) 20, 3: ; 28. Wallis L.A, Gottschalk S.B, Wood D, Bruijns S, de Vries S, Balfour C. The Cape Triage Score a triage system for South Africa, S Afr Med J (2006) 96: 53-56; LITERATURA 1. Baker M, Creating S. Order from Chaos: Part I: Triage, Initial Care, and Tactical Considerations in Mass Casualty and Disaster Response, Military Medicine (2007) 172, 3: (5); 2. Benson M, Koenig KL, Schultz CH. Disaster triage: START, then SAVE-a new method of dynamic triage for victims of a catastrophic earthquake. Prehospital Disaster Med. 1996; 11(2): ; 3. Bledsoe BE, Porter RS, Cherry RA. Intermediate emergency care : principles & practice. Upper Saddle River: Pearson/Prentice Hall, cop XXVI, 8-12; 578; 4. Cone D.C, Serra J, Burns K, MacMillan D.S, Kurland L, Gelder C.V. Pilot Test of the SALT Mass Casualty Triage System, Prehospital Emergency Care (2009) 13, 4: ; 5. Cone D.C, MacMillan D.S. Mass-casualty Triage Systems: A Hint of Science, Acad Emerg Med (2005) 12: ; 6. Tye CC, Ross FM. Blurring boundaries: professional perspectives of the emergency nurse practitioner role in a major accident and emergency department, Journal of Advanced Nursing (2000) 31, 5: ; 7. Garner A, Nocera A. Sieve, sort or START, Emergency Medicine (2001) 13, ; 8. Herman S. Triaža, in Ahčan U, ur. Prva pomoč: priročnik s praktičnimi primeri, 1. ed. Ljubljana: Rdeči križ Slovenije, ; 9. Husum H, Gilbert M, Wisborg T, Van H.Y, Murad M. Respiratory Rate as a Prehospital Triage Tool in Rural Trauma, Journal of Trauma-Injury Infection & Critical Care (2003) 55, 3: ; 10. Iserson K.V, Moskop J.C. Triage in Medicine, Part I: Concept, History, and Types, Annals of Emergency Medicine (2007)49, 3: ; 11. Jenkins J.L, McCarthy M.L, Sauer L.M, Green G.B, Stuart S, Thomas T.L. Mass-Casualty Triage: Time for an Evidence - Based Approach, Prehospital and Disaster Medicine (2008) 23, 1: 3-8; 12. Kahn C.A, Schultz C.H, Miller K.T, Anderson C.L. Does START Triage Work? An Outcomes Assessment After a Disaster, Annals of Emergency Medicine (2009) 54, 3: ; 13. Kilner T. Triage decisions of prehospital emergency health care providers, using a multiple casualty scenario paper exercise, Emerg Med J (2002) 19: ; 15. Lenert A.L, Palmer A.D, Chan T.C, Rao R. An Intelligent Triage Tag For Medical Response to Disasters, AMIA 2005, Symposium Proceedings; 440 4; 16. Lennquist S. Protocol for Reports from Major Accidents and Disasters in the International Journal of Disaster Medicine, Eur J Trauma Emerg Surg 2008, 5; ;
79 SEKUNDARNA TRIAŽA IN ORGANIZACIJA MEST ZA OSKRBO PACIENTOV NA TERENU - Dostopno pot - Zbirno mesto za reševalna vozila - Mesto za transport pacientov - Odvozno pot - Mesto za pristanek helikopterja Mesto vodstva intervencije SECONDARY TRIAGE AND SCENE MANAGEMENT IN CASE OF MAJOR INCIDENT Renata Rajapakse Splošna nujna medicinska pomoč, ZD Ljubljana, Bohoričeva 4, 1000 Ljubljana Izvleček Za uspešno oskrbo pacientov v primeru množične nesreče se morajo na ustreznem in dovolj velikem mestu pripraviti tipična delovišča za oskrbo in transport pacientov. Na delovišču zdravstvene oskrbe se izvajata sekundarna triaža in začetna zdravstvena oskrba. Sekundarna triaža, pri kateri ponovno, a bolj natančno ocenimo obseg in težo poškodb, se običajno izvaja po sistemu SORT. Izkušeni zdravniki lahko uporabljajo tudi anatomsko triažo. Ob ali po sekundarni triaži se začne tudi začetna medicinska oskrba poškodovanih. Ta je lahko bolj ali manj obsežna, odvisno od razpoložljivih kadrovskih in materialnih virov. Cilj začetne medicinske oskrbe je s čim manjšimi sredstvi čim hitreje pacienta stabilizirati za transport, ter na ta način čim večjemu številu poškodovancev omogočiti čim bolj kvalitetno preživetje. Abstract In case of major incident we have to organize different points for patient treatment and transport. At casualty clearing station we provide secondary triage and initial treatment. Triage SORT is usually used in secondary triage, when we reassess patient injuries in more detail and at that point we also start with medical treatment. Competent physicians can also use anatomical triage. The goal of initial treatment on scene is to stabilize patients for transport, as many and as quickly as possible, to ensure good survival to maximum number of patients. UVOD Triaža pri množični nesreči ni enkraten dogodek, pač pa kontinuiran proces, v katerem ves čas tehtamo težo poškodb in možnost preživetja na eni strani in možnosti oskrbe, transporta in zdravljenja na drugi strani. Najprej v okviru primarne triaže v čim krajšem času ugotovimo okvirno število poškodovanih in težo njihovih poškodb. Nato v postopku sekundarne triaže opravimo ponovno in bolj natančno oceno poškodb. Za učinkovito delovanje zdravstva pri množični nesreči moramo v primerni bližini mesta nesreče pripraviti organizirana mesta za oskrbo pacientov. MESTA ZA OSKRBO PACIENTOV NA MESTU MNOŽIČNE NESREČE Reševalne ekipe morajo čim prej po prihodu na mesto množične nesreče pripraviti delovišča za oskrbo in transport pacientov in nepoškodovanih udeležencev nesreče. Delovišča se razvijejo v odvisnosti od obsega nesreče in števila pacientov. Za ilustracijo - za razvoj delovišč potrebujemo področje vsaj velikosti nogometnega igrišča, kar moramo upoštevati pri izbiri lokacije delovišč. Tipična delovišča so (slika 1): Zbirno mesto za paciente Zbirno mesto za nepoškodovane Zbirno mesto za opremo Delovišče zdravstvene oskrbe, ki se lahko razdeli na sektorje Transportni koridor, ki vsebuje Slika 1. Mesta, potrebna za učinkovito organizacijo in oskrbo pacientov pri množični nesreči. Pri izbiranju ustrezne lokacije za delovišče zdravstvene oskrbe je potrebno, kolikor se le da, upoštevati primerno varno razdaljo od mesta nesreče in primerno bližino transportnih vozil, da se čim bolj racionalizirajo ročni prenosi poškodovancev. Kadar je ponesrečenih zelo veliko, se delovišče zdravstvene oskrbe razdeli na manjše predelke ali sektorje glede na prioriteto, oz. po barvi (zeleni, rumeni, rdeči sektor). Zeleni sektor se lahko organizira ločeno, na nekoliko bolj oddaljeni lokaciji, kadar prostor ni dovolj velik za oskrbo vseh p/b. Na delovišču zdravstvene oskrbe se izvajata sekundarna triaža in začetna medicinska oskrba pacientov. SEKUNDARNA TRIAŽA Sekundarna triaža pomeni drugo triažo ali retriažo, med katero ponovno, a bolj natančno ocenimo obseg in težo poškodb. Ponovno določimo triažno kategorijo in s tem prioriteto nadaljnje oskrbe. TRIAŽA SORT SORT triaža je najpogosteje uporabljana metoda sekundarne triaže v predbolnišničnem okolju. Temelji na 3 fizioloških parametrih: frekvenci dihanja, sistoličnem krvnem pritisku in Glasgowski lestvici nezavesti (GCS) (tabela 1)
80 Tabela 1. Fiziološki parametri za izračun točk triaže SORT. FIZIOLOŠKI PARAMETER VREDNOST TOČKE Frekvenca dihanja > Sistolični krvni pritisk > Glasgowska lestvica nezavesti Seštevek točk iz posameznih parametrov določa prioriteto (tabela 2): od 1 10 točk je prioriteta T1 (rdeča), 11 točk je prioriteta T2 (rumena) in 12 točk je prioriteta T3 (zelena). Pri velikih nesrečah in velikem številu poškodovanih, ko zdravstveni sistem ne more zagotoviti oskrbe vseh poškodovanih, se lahko pojavi še dodatna kategorija poškodovancev, T4 (modra). To so pacienti, ki imajo tako hude poškodbe, da bi že v normalnih razmerah imeli malo možnosti za preživetje. V takem primeru vsaka medicinska oskrba»nerešljivih«pacientov v bistvu pomeni odtegnitev oskrbe»rešljivih«pacientov. Govorimo o negativni triaži. Tabela 2. Triažne kategorije SORT triaže. VSOTA TOČK PRIORITETA BARVA KATEGORIJA ČAS DO OSKRBE 1-10 T1 RDEČA IMMEDIATE, TAKOJŠNJA OSKRBA Oskrba takoj, operacija znotraj 2 ur 11 T2 RUMENA URGENT, NUJNA OSKRBA Oskrba ali operacija v 2 4 urah 12 T3 ZELENA DELAYED, ODLOŽENA OSKRBA Oskrba se lahko varno odloži do 4 ure T4 MODRA EXPECTANT, NE MORE PREŽIVETI Oskrba se odtegne v dobrobit manj poškodovanih ANATOMSKA TRIAŽA Izkušeni zdravniki lahko pri sekundarni triaži uporabijo tudi anatomsko triažo. Ta temelji na poznavanju poteka in prognoze za različne vrste poškodb in narekuje tudi vrstni red transporta v bolnišnice. 1. Najvišja prioriteta (rdeča) Ogrožena dihalna pot, ki se je ne da razrešiti na mestu Motnja ventilacije, ki zahteva takojšnjo ventilatorno podporo Tenzijski pnevmotoraks, če dekompresija ni možna na mestu Pacienti v hujšem hemoragičnem šoku Poškodbe trupa s sumom na notranjo krvavitev (tudi nestabilen zlom medenice) Poškodbe glave z znaki naraščajoče intrakranialne krvavitve * Izjeme so pacienti z majhno možnostjo preživetja, npr. z obsežnimi globokimi opeklinami ali poškodbo glave, ki se ne odziva na bolečino 2. Druga prioriteta (rumena) Odprte poškodbe glave* Odprte ali penetrantne poškodbe trupa* Odprti zlomi dolgih kosti Crush poškodbe, utesnitveni sindromi Poškodbe žilja z moteno prekrvavitvijo Hujše multiple poškodbe Drugi pacienti z respiratorno ali cirkulatorno prizadetostjo Globoke opekline > 30% Hipotermija < 28 C * Lahko uvrstimo tudi med rdeče, če imamo možnost transporta 3. Nižja prioriteta (zelena) Zaprti zlomi (razen zloma stegnenice zaradi hude tope poškodbe) Zlomi reber brez respiratorne prizadetosti in brez suma notranje krvavitve Poškodbe hrbtenice Poškodbe oči Rane in poškodbe mehkih tkiv Opekline < 30% Hipotermija > 28 C 4. Umirajoči (modra) Obsežne opekline (globoke > 70 90%, tudi glede na starost) Na bolečino neodzivne poškodbe glave Hude multiple poškodbe z majhno možnostjo preživetja * običajno se modra kategorija uporabi, kadar je pacientov zelo veliko in je očitno, da bodo pacienti z majhno možnostjo preživetja morali počakati, da bi lahko rešili tiste z večjo možnostjo preživetja. Odločitev za uporabo modre kategorije običajno sprejme in sporoči vodja zdravstvene intervencije (glavni zdravnik)). ZAČETNA MEDICINSKA OSKRBA Začetna medicinska oskrba poškodovanih se začne ob ali po sekundarni triaži. Glede na razpoložljive kadrovske in materialne vire je ta začetna oskrba lahko bolj ali manj obsežna. Medicinska oskrba se izvaja glede na prioriteto oz triažno kategorijo. Najprej se izvajajo vitalni posegi za rešitev življenja v prvi, rdeči triažni skupini, ki ji sledi oskrba druge, rumene skupine. Seveda oskrba poteka sočasno, če je na razpolago več medicinskega osebja. Začetna oskrba se osredotoči na najnujnejše posege, kot je zaustavitev krvavitev, zaščita dihalne poti, aplikacija kisika, vzpostavitev iv. ali io. poti in nadomeščanje tekočin, nujna analgezija. Zdravstvena oskrba pacientov pri množičnih nesrečah ima drugačne principe kot v normalnih razmerah, kjer za rešitev življenja vlagamo maksimalne napore in sredstva. Zavedati se moramo, da pri množični nesreči dolgotrajna oskrba enega pacienta pomeni ne nudenje oskrbe drugim, ki jih je veliko in prav tako potrebujejo pomoč. Tudi sami medicinsko tehnični posegi so v takih razmerah lahko prilagojeni (npr. uporaba alternativnih pripomočkov za dihalno pot, prioritetna uporaba io. poti ). Cilj začetne medicinske oskrbe je s čim manjšimi sredstvi čim hitreje pacienta stabilizirati za transport, ter na ta način čim večjemu številu poškodovancev omogočiti čim bolj kvalitetno preživetje. LITERATURA 1. London Ambulance Service. Major incident plan, NHS Trust, London Emergency Services Liason Panel. Major Incident Procedure Manual, Seventh Edition 2007, TSO Lennquist S (ed): Medical Response to Major Incidents. Springer, In press
81 VZPOSTAVITEV BOLNIŠNIČNE TRIAŽE OB IZREDNIH DOGODKIH IN PRILAGODITEV ORGANIZACIJE DELA V BOLNIŠNICI HOSPITAL TRIAGE AND CHANGES IN HOSPITAL ORGANISATION IN MAJOR MEDICAL INCIDENTS Simon Herman Klinični oddelek za travmatologijo, Zaloška cesta 2, 1525 Ljubljana Izvleček Za dober in hiter odziv zdravstvene ustanove na izredne dogodke je potrebno imeti načrt, ki je prilagojen kapacitetam ustanove in okolju. Ob izrednih dogodkih se sproži alarm, stopnja alarma je odvisna od relativnega obsega irednega dogodka. Ob prihodu v bolnišnico so bolniki triažirani in med čakanjem na oskrbo po potrebi retriažirani. Abstract Quick and adequate response to major medical incident depends on planning and preparedness of the hospital. Response plan shall be simple and adjusted to medical institution and existing conditions. Alarm grade depends on the extent of the incident. Patients are triaged upon arrival to the emergency department. If needed, they shall be retriaged when waiting for treatment. UVOD V prispevku so podana načela organizacije dela v bolnišnici, kot jih je podala projektna skupina za množične nesreče, katero je imenovalo Ministrstvo za zdravje v letu 2010 in splošna izhodišča za bolnišnično triažo v izrednih razmerah! Vsaka ustanova mora imeti za primer izrednih razmer izdelan ustrezen načrt. Načrt delovanja v izrednih razmerah v bolnišnici pričnemo izvajati, kadar je pričakovani priliv bolnikov večji, kot ga lahko oskrbi delujoča ekipa z razpoložljivimi prostimi zmogljivostmi (ne glede ali se to dejansko dogaja v dežurni službi ali v rednem delovnem času). Načrt naj bo sestavljen enostavno in prilagojen vsaki posamezni bolnišnici. V načrtu naj bo predvidena pot za aktivacijo človeških in materialnih rezerv. Upošteva naj tri stopnje alarma, pri čemer naj se za vsako stopnjo predvidi sestava in obseg poveljujoče skupine. Predvidena naj bo kontrolna soba s tablami, na katerih je mogoče grafično prikazati bolnišnično shemo, omenjena kontrolna soba predstavlja tudi komunikacijsko središče v primeru množične nesreče! Navodila naj se predvidoma ažurirajo vsaj enkrat letno in vsebujejo kontaktne številke notranjih (npr. reševalna postaja, operacijski blok, laboratorij, transfuzijska služba, ) in zunanjih služb (policija, gasilci, civilna zaščita). PRIPOROČILO NAČRTA POSAMEZNE USTANOVE: SPLOŠNI DEL V splošnem delu načrta je smiselna natančna opredelitev vsake ustanove, to je ugotovitev profila in zmogljivosti vsake ustanove, tako v času rednega dela, kot dela izven rednega delovnega časa (to nam v primeru izrednih razmer omogoča učinkovito izrabo, nadzor in vključevanje človeških in materialnih virov). Splošni del načrta: 1. Organizacija bolnišnice (oddelki, službe...) 2. Kadri v bolnišnici (zdravniki (kirurgi, anesteziologi, internisti, ORL...), sestrsko osebje (instrumentarke, sestre v ambulantah, na oddelkih...), drugo osebje Kapacitete (sprejemne ambulante, operacijske dvorane, število respiratorjev, postelj v intenzivnih terapijah, na oddelkih...) V specialnem delu naj bo podana pot za aktivacijo v ustanovi v primeru izrednih razmer, vključevanje človeških in materialnih virov in podane naloge po posameznih položajih. Priporočljiva je tudi opredelitev iztočnic glede logističnih, komunikacijskih in dokumentacijskih zahtev v primeru izrednih razmer. Specialni del načrta: 1. pot alarmiranja v ustanovi (enotna vstopna točka obveščanja) 2. posredovanje alarma (osebje, način komunikacije, povezave (navzgor, navzdol)) 3. opredelitev vrste incidenta, ogroženosti in pristojnosti ustanov 4. organizacija vodstva (organizira se t.i. HCG - Hospital Command Group) 5. stopnja alarma odločanje o stopnji (zelen, rumen rdeč), mobilizacija (osebja, sredstev...) 6. organizacija delovanja glede na stopnje alarma 7. organizacija dela in pristojnosti na nivojih (kirurg, anesteziolog, gl. sestra, pomožno osebje...) 8. naloge po položajih (t.i. Action cards) 9. ustavitev aktivnosti (pristojnosti) prenehanje izrednih razmer 10. posebnosti (dekontaminacija, izolacija...) Specialni del načrta vedno predvidi ukrepanje za dve situaciji: - za primer nezgode med rednim delovnim časom in - za primer nezgode izven rednega delovnega časa! Omenjeni situaciji se bistveno razlikujeta v vsaj dveh pomembnih okoliščinah: prisotnosti osebja v bolnišnici in zasedenosti kritičnih zmogljivosti (operacijske dvorane, intenzivne enote)! TRIAŽA V IZREDNIH RAZMERAH Bolnišnična triaža poteka skoraj vedno, vendar v običajnih razmerah vsi bolniki prejmejo optimalno zdravstveno oskrbo, razlika je le v tem, kako hitro pridejo na vrsto! Lahko bi rekli, da velja načelo, da naredimo Za vsakega najboljše kar zmoremo! V izrednih razmerah pa se prioritete lahko spremenijo, pri takšni triaži nas vodi načelo da Delamo tako, da rešimo največ bolnikov! Nivo množične nesreče oz. prizadetost zdravstvenega sistema (predvsem bolnišnic) navadno delimo v tri stopnje, od njih je odvisna tudi triaža: I. stopnja; infrastruktura in zaloge so neprizadete, priliv bolnikov je takšen, da lahko z dodatnimi vpoklici in spremenjeno organizacijo dela optimalno oskrbimo vse bolnike II. stopnja; infrastruktura in zaloge so neprizadete, vendar nezadostne za oskrbo vseh pripeljanih bolnikov, tako da tudi z dodatnimi vpoklici in spremenjeno organizacijo dela ne moremo optimalno oskrbeti vseh bolnikov. Pri triaži v bolnišnici je potrebno občasno uporabiti kategorijo IV (modro) glej spodaj. III. stopnja; prizadeta ali uničena je infrastruktura bolnišnice, prav tako zaloge. Za oskrbo oz. nadaljevanje oskrbe je potrebna pomoč od zunaj! Izvajajo se samo najnujneši posegi! Nivoja množične nesreče oz. Prizadetosti zdravstvenega sistema ne smemo enačiti s stopnjo alarma. Stopnja alarma ne pomeni okoliščin, temveč spremembo v organizaciji dela bolnišnice. Navadno se govori o treh stopnjah: a. zeleni stand by ; sestane se HCG, preveri se proste zmogljivosti b.rumeni delna mobilizacija; enako kot pod a + ne začenja se noben poseg, ki ni nujno potreben, aktivira se reanimacijske in kirurške ekipe, kot je predvideno v načrtu (specialni del) c. rdeči polna mobilizacija; Bolniki so bili primarno in sekundarno triažirani že na terenu, ob prihodu v bolnišnico jih - po zaključeni dekontaminaciji (če je le-ta potrebna) ponovno triažiramo. Triažne kategorije - odvisno od zdravstvenega sistema in okolja - označujemo s številko ali barvo: I. rdeča: potrebni takojšne oskrbe
82 II. rumena: nujni a lahko počakajo na odložen poseg III. zelena: lahko so transportirani drugam oz. oskrbljeni programsko IV. modra: v pričakovanju majhna možnost preživetja in/ali uspešne rehabilitacije, njihova oskrba bi zahtevala veliko časa, osebja in materiala V. črna: mrtvi Tudi po triažiranju je potreben nadzor in po potrebi retriaža! ZAKLJUČEK Za dober odziv bolnišnice v izrednih razmerah oz. ob izrednih dogodkih je potrebno imeti načrt, ki mora biti enostaven. Glede na obseg izrednega dogodka se sproži ustrezno vrsto alarma in spremeni delovanje. Množico bolnikov se ob prihodu triažira in opazuje do dokončne oskrbe! LITERATURA Lenquist S. Medical response to major incident and disasters. Berlin, Heidelberg, New York, Tokyo: Springer Verlag; IZVAJANJE TRIAŽE PRI REDNEM DELU URGENTNIH AMBULANT TRIAGE IN ROUTINE WORK ON EMERGENCY DEPARTMENT Majda Cotič Anderle Internistična prva pomoč, Interna klinika, Univerzitetni klinični center Ljubljana, Zaloška 7, 1525 Ljubljana Izvleček Triažni sistemi se razlikujejo glede na razmere, skupna vsem pa je prednostna obravnava najbolj ogroženih. Triaža se uporablja v obravnavi pacientov na urgentnih bolnišničnih oddelkih in zaradi velike obremenjenosti le teh še pridobiva na pomenu. Pomembno je, da izvaja triažo dobro strokovno usposobljena oseba z jasno določenimi kompetencami. Triaža je dinamičen proces, zato je potreben stalen nadzor čakajočih pacientov, če pride do spremembe prioritete. Nadzor in skrb medicinske sestre za čakajoče tudi zmanjšuje strah, napetosti in nejevoljo zaradi včasih dolgega čakanja. Abstract Triage systems may be different, but they all ensure that those who need care receive it appropriately quickly. Triage is becoming more and more important in daily use in managing patients in overloaded Emergency departments. It is important that triage practitioner has professional knowledge and competence. Triage is a dynamic process and should be undertaken periodically on all patients while they are waiting for treatment. In this way any change in status can be identified and the triage category can be modified if necessary. The presence of a triage nurse in a waiting room also reduce fear and anxiety and keeps the patients informed of the waiting time. UVOD Urgentni oddelki so čedalje bolj obremenjeni in vsem pacientom ni moč zagotoviti zdravstvene oskrbe takoj po prihodu na urgentni oddelek. Ker gre za različno prizadete paciente pri katerih lahko pride zaradi zakasnitve nudenja ustrezne zdravstvene oskrbe do hujšega poslabšanja stanja ali celo smrti, je potrebno ob samem sprejemu skrbno oceniti stanje in pacienta uvrstiti med čakajočimi ga pravilno triažirati. Triaža je eno zahtevnejših in odgovornejših področij dela na urgentnem oddelku. Že ob prihodu bolnika na urgentni oddelek je potrebno prepoznati kateri bolniki najbolj in najhitreje potrebujejo medicinsko pomoč. Zato potrebuje triažer veliko znanja, izkušenj in dobro sposobnost presoje (Cotič 2008). Proces triažiranja, ki se začne s prihodom pacienta na urgentni oddelek in poteka tudi v nadaljnjih fazah njegove obravnave. Triaža je klinični krizni menedžment uporaben na urgentnih oddelkih za varno vodenje pretoka pacientov, ko klinična nuja prekaša kapacitete (Mackway et al., 2006) V zadnjih letih triaža pridobiva na pomenu zaradi velikega števila pacientov, novih načinov zdravljenja in pričakovanj pacientov, da bodo hitro in kakovostno oskrbljeni. Vsi zgoraj našteti dejavniki obremenjenosti urgentnih služb se pojavljajo tudi na slovenskih oddelkih (Rajapakse, Škufca 2006). V zadnjih letih so se pojavile tudi zakonske osnove, ki zavezujejo k uvedbi triažnih sistemov. Posredno se na triažo nanaša člen o spoštovanju pacientovega časa iz Zakona o pacientovih pravicah. Člen opredeljuje, da more bit pacientu nudena zdravstvena pomoč v ustreznem času. Žal pa tudi uvedba triažnih sistemov ne more zmanjšati čakalnih časov na urgentnih oddelkih, saj so ravno dolgi čakalni časi najpogostejši vzrok pritožb pacientov
83 V dopisu Ministrstva za zdravje RS je navedeno, da morajo biti pacienti takoj ob prihodu vključeni v triažni postopek., ki ga izvede ustrezno usposobljen zdravstveni delavec (MZ.št /2010/3) Dopis navaja»prihod pacienta v prostore NMP( nujne medicinske pomoči) mora biti opažen. Za zagotovitev optimalne zdravstvene obravnave pacientov v okviru NMP, je potrebno pacienta takoj po prihodu vključiti v postopek triaže Ustrezno strokovno usposobljen zdravstveni delavec, ki je pri izvajalcu zdravstvene dejavnosti zadolžen za triažo, pridobi od pacienta osebne podatke in podatke o zdravstvenem problemu, oziroma vzroku prihoda. Na osnovi strokovne presoje o stopnji ogroženosti pacienta ga zdravstveni delavec uvrsti v ustrezno triažno skupino in pacienta obvesti o nadaljnjih postopkih obravnave in mu razloži, koliko časa bo potrebno čakati«. V slovenskem prostoru ni natančneje opredeljeno kdo dela triažo ob prihodu pacienta na oddelek NMP, saj je zdravstvena politika pristopila k reševanju tega problema šele v zadnjih letih, kljub temu, da so aktivnosti na področju triaže ob prihodu na odelkih NMP že potekale. V raziskavi, ki jo je v letu 2010 izvedla skupina znotraj sekcije MS in ZT v urgenci se je ugotavljalo stanje sprejema pacientov na primarnem nivoju in na bolnišničnih urgentnih oddelkih. METODE Zbiranje in obdelava podatkov je bilo narejeno s kvantitativno metodo. Za anketo je bil uporabljen vprašalnik zaprtega tipa z različnimi tematskimi sklopi: splošni podatki, sprejem ob sprejemnem okencu, dokumentiranje, odklonitev,osebje, specialistični pregledi. Zaradi različne organizacije službe se je vprašalnik za predbolnišnični nivo v nekaterih vprašanjh razlikoval od bolnišničnega. Ankete so bile naslovljene na glavne medicinske sestre oz. pomočnice direktorjev za področje zdravstvene nege in oskrbe, ki jim je bila predhodno anketa telefonsko predstavljena. Vir podatkov so bili urgentni oddelki. Anketiranje je potekalo v avgustu in septembru REZULTATI IN RAZPRAVA Razposlanih je bilo 46 vprašalnikov v ambulante NMP in 22 na hospitalne urgentne oddelke. Vrnjenih je bilo 67% iz ambulant NMP in 72% iz hospitalnih urgenc. Primerljivost podatkov je slaba, saj je število obravnavanih pacientov in organizacija služb precej razlikuje, zato so bili odgovori na nekatera vprašanja obdelani ločeno za NMP in hospitalne urgence. Glede sprejema pacientov so bili dobljeni naslednji podatki: V ambulantah NMP in hospitalnih urgencah najpogosteje sprejme pacienta medicinska sestra. Sprejem je večinoma opravljen znotraj 5.min. po prihodu pacienta na urgentni oddelek. Časa od prihoda pacienta na urgentni oddelek do pregled pri zdravniku večini ambulant NMP ne beležijo. Na hospitalnih urgencah ta podatek pogosteje beležijo, vendar le na 5 oddelkih. Najdaljši povprečni čas do pregled je V tem času se skriva razpon od 00min. do 8 ur. O obremenjenosti oddelkov in organizaciji dela lahko sklepamo po čakalnih časih na pregled. Žal številni oddelki tega podatka nimajo. Uporablja se lahko tudi kot kazalnik kakovosti (Robida 2006). K ustrezni časovni obravnavi pacientov zavezuje izvajalce tudi Zakon o spoštovanju pacientovih pravic s 14.členom o pravici do spoštovanja pacientovega časa (Zakon o pacientovih pravicah UL 15/8). Pripombe na dolge čakalne čase so pogosto vzroki pritožb pacientov, na oddelkih z dolgimi čakalnimi časi, celo najpogostejši. Triažni sistemi sicer ne odpravljajo dolgih čakalnih časov, omogočajo pa, da pacient dobi zdravstveno pomoč v času, ko jo potrebuje. Triažne lestvice zato predvidevajo čakalne čase do končne oskrbe za vsako od triažnih skupin (Cotič, Homar 2009). S čakalnimi časi je potrebno pacienta in spremljevalce seznaniti. V naboru podatkov, ki jih MS najpogosteje beležijo ob sprejemu so osebni podatki, ura prihoda, vzrok prihoda, izmerjene vitalne funkcije, v ambulantah NMP tudi zdravstveno zavarovanje. Ti podatki pa se nekoliko razhajajo od podatkov, ki so bili dobljeni pri vprašanju o postopkih MS ob sprejemu. Na večini oddelkov so navedli: pogovor o razlogu prihoda in oceno na podlagi vizualnega vtisa. Glede vrednotenja posameznih parametrov pri določanju nujnosti so bili dobljeni naslednji podatki: najvišje sta ovrednoteni akutnost dogajanja in stanje zavesti, sledi bolečina, vizualni vtis. Ostali navedeni parametri so bil vrednoteni nižje. Zbiranje teh podatkov in pogovor o razlogu prihoda pa že predstavlja temelj za triažno oceno. Vendar razvrščanje pacientov v triažne skupine navajajo le na dveh oddelkih. Smiselna bi bila uporabe enotnega sistema. Za ambulante NMP so primerne pet točkovne lestvice. Pogosto sta v tujini uporabljeni Manchesterska ali Avstralska triažna lestvica. (tab.1 in 2) Poznane pa so tudi številne druge. Tabela 1. Manchesterska triažna lestvica (Mackway et al., 2006). Tabela 2. Avstralska triažna lestvica(ats) ( Številka poimenovanje barvna oznaka najdaljši čas do oskrbe 1 takojšnji rdeča 0 min. 2 zelo urgentni oranžna 10 min. 3 urgentni rumena 60 min. 4 standardni zelena 120 min. 5 neurgentni modra 240 min. Kategorija Opis kategorije Maksimalni čakalni čas Delež bolnikov, ki morajo biti pregledani znotraj določenega časa 1 Takojšnji Življensko ogroženi oživljanje 100% 2 Takojšnji Življensko ogroženi 10 min 80% 3 Potencialno življensko ogroženi 30 min 75% 4 Potencialno resno 60 min 70% 5 Manj urgentno 120 min 70% Za triažiranje ne zadošča razporeditev po skupinah, ker je prizadetost tudi znotraj skupin različna. Poleg tega je razporeditev v skupine le okvirna in začasna. Glede retriaže na večini oddelkov navajajo, da jo izvajajo glede na stanje pacientov. Priporočila glede retriaže so različna. ATS priporoča glede na stanje pacientov naslednje časovne termine: - skupina 1: 00min (stalni nadzor), - skupina 2:15min, - skupina 3:30min, - skupina 4:60min, - skupina 5:120 min ( MTS priporoča stalen nadzor in ponovno ocenjevanje za hitro zaznavo sprememb. Nihče namreč ne more predvideti vseh problemov in ni napaka, če se triažna kategorija spremeni pravočasno, ko pride do spremembe stanja ali so pridobljeni novi podatki (Mackway et al., 2006). Za prvo oceno stanja MS najpogosteje navajajo čas 1-2 min na primarnem nivoju, na bolnišničnem je ta čas nekoliko daljši, verjetno ker se na bolnišničnih urgencah srečujemo z zdravstveno bolj prizadetimi pacienti. Triažo kot jo naj bi delala MS na vseh oddelkih razumejo, kot določitev nujnosti. Na nobenem oddelku niso mnenja, da je to zavrnitev, če ne gre za nujen primer. Triaža je zahteven postopek, za katerega so poleg znanja potrebne tudi delovne izkušnje zato odgovori, da so za triažo ustrezni le profili z izkušnjami ne preseneča. Vprašani navajajo od 2-10 let delovnih izkušenj, kar pa je dokaj visoko. Tuji programi, ki izobražujejo za področje triaže predpisujejo eno leto izkušenj (Marsden, Windle 2006, EuSEN 2010). ZAKLJUČEK Zaradi čedalje večje obremenjenosti urgentnih oddekov in daljših čakalnih časov triaža pridobiva na pomenu. Postopek sprejema pacienta v urgentni službi bo potrebno formalizirati in naredi viden. Kot rešitev se ponuja prevzem že uveljavljenih tujih sistemov, ki pa bi jih bilo potrebno prilagodit našim razmeram. Ne moremo trditi, da se triaža v rednem delu urgentnih ambulant ni izvajala vendar se je triaža kot smo jo pojmovali do sedaj, prepogosto izvajala brez ustreznih protokolov in dokumentacije
84 LITERATURA 1. Cotič AM (2007). Posebnosti bolnišnične triaže V: Zbornik predavanj 1.kongresa sekcije medicinskih sester in zdravstvenih tehnikov v urgenci, Čatež oktober Ljubljana: sekcija medicinskih sester in zdravstvenih tehnikov v urgenci Cotič AM, Homar M:Spoštovanje pacientovega časa, ali jim lahko to zagotovimo? Zbornik predavanj seminarja sekcije medicinskih sester in zdravstvenih tehnikov v urgenci Urgentni pacient Usklajenost dela in sodelovanje, Radenci, oktober Ljubljana: sekcija medicinskih sester in zdravstvenih tehnikov v urgenci; Cotič AnderleM..Triaža bolnikov ob prihodu na urgentni oddelek. Zbornik predavanj ob 50 letnici Internistične pre pomoči V: Nujna stanja v urgentni medicini, Klinični center Ljubljana, Interna klinika, IPP, november Cotič Anderle M, Štromajer D,Homar M.Raziskava o triaži na urgentnih hospitalnih oddelkih v Sloveniji. Zbornik predavanj seminarja sekcije medicinskih sester in zdravstvenih tehnikov v urgenci Urgentni pacient novosti v obrvnavi, Rogaška Slatina 21 in 22.oktober 2010, Ljubljana: sekcija medicinskih sester in zdravstvenih tehnikov v urgenci; Rajapakse R, Škufca M (2006). Naraščanje števila pregledov v urgentni službi ali lahko ugotovimo vzrok V:Urgentna medicina izbrana poglavja, Portorož junij Ljubljana: Slovensko združenje za urgentno medicino, Robida A,eds. (2006) Nacionalne usmeritve za razvoj kakovosti v zdravstvu Republika Slovenija, Ministrstvo za zdravje 7. Mackway JK, Marsden j, Windle J, eds.(2006). Emergency triage/manchester triage group. 2th ed. Oxford: Blackwell Publishing 8. Marsden J, Windle J: Manchester triage scale. In: Zimerman PG, Herr R:Triage nursing secrets.1th ed. St. Louis: Mosby 2006, Windle J (2002). Triage but by any other name. Emergency nurse 10 (2): Vraneševič Žmavc T, Hlačer C.Raziskava o triaži pacientov v ambulantah nujne medicinske pomoči. Zbornik predavanj seminarja sekcije medicinskih sester in zdravstvenih tehnikov v urgenci Urgentni pacient novosti v obrvnavi, Rogaška Slatina 21 in 22.oktober 2010, Ljubljana: sekcija medicinskih sester in zdravstvenih tehnikov v urgenci; ( 12. European Society of Emergency Nurses (EuSEN) Agreed position statements 13. Ustanovni sestanek, Pordenone 6.sept.2010 PRENOVA PROCESA SPREJEMA BOLNIKA NA URGENCI - PRIDOBITVE Z UVEDBO MANCHESTERSKEGA SISTEMA TRIAŽE THE RENOVATION PROCESS TAKE A PATIENT TO EMERGENCY ROOM- THE ACQUISITION BY THE INTRODUCTION OF MANCHESTER TRIAGE SYSTEM Uroš Zafošnik, Petra Lavrenčič Zafošnik Izvleček Zadnja desetletja se obremenjenost urgentnih služb po svetu povečuje. Bolniki vse bolj izkoriščajo prosto dostopnost do urgentnih ambulant in možnost hitrejše obravnave in diagnostike; velikokrat prihajajo s težavami, ki so nenujne ali trajajo dalj časa. Zaradi tega se veča obremenjenost in nezadovoljstvo zdravstvenega osebja, ki dela v teh ambulantah, povečuje pa se tudi čas čakanja na pregled ter s tem nezadovoljstvo bolnikov. Pri samem delovanju službe nujne medicinske pomoči (SNMP) se pojavlja potreba po sistematičnem in sodobnejšem načinu sprejema in triaže pacientov. Dober način sprejema in triaže pacienta na urgenci je Manchesterski triažni sistem (MTS), ki prinaša v klinično okolje: celostno in kvalitetnejšo obravnavo pacienta od sprejema do odpusta, pravno formalno zaščito izvajalca zdravstvene nege, optimalizacijo resursov, ustreznejšo dokumentacijo, nadzor nad delom, obvladovanje urgentnih bolnikov, večanje kompetenc in avtonomije pri delu medicinske sestre, zmanjašanje kliničnega tveganja za paciente. Abstract In the last decade the workload of emergency services is in increasing worldwide. Patients are increasingly exploiting the freedom of access to emergency departments, and the possibility of more rapid treatment and diagnosis; often come with problems that are elective or longer duration. As a result, increases the burden and frustration of medical staff working in these departments, but also increases the time waiting for treatment and patient dissatisfaction. Practice over the years has shown the need for systematic triage. The Manchester triage system is a good way to accept and triage patients in the emergency department and brings in to the clinical environment the following: quality of treatment, legal protection for nurses, optimization of resources, appropriate documentation, supervision of results, management of critical patients, increasing competence for nurses, reduction of patients clinical risks. UVOD Brez sistematičnega sprejema in triaže se dogaja, da urgentni pacienti niso obravnavani ob pravem času. Izhodiščni problem definiramo kot NETRIAŽIRAN PACIENT. Izboljšanje procesa sprejema SNMP (Manchesterski triažni sistem) prinaša veliko priložnosti za izboljšanje kakovosti obravnave pacienta: a.) CELOSTNA (KVALITETNEJŠA) OBRAVANAVA PACIENTA OD SPREJEMA DO ODPUSTA Sprejem in triaža pacienta v ambulanti nujne medicinske pomoči (ANMP) sta pomemben dejavnik v procesu dela nujne medicinske pomoči in neposredno vplivata na obravnavo pacienta. Delo zahteva
85 veliko stopnjo strokovnega znanja in izkušenj. Določitev nujnosti primera oziroma triaža je velikega pomena pri oskrbi pacientov v SNMP. Bolnika sprejme medicinska sestra z ustrezno izobrazbo ( dipl. MS/ ZN), znanjem (urgentna medicina) in izkušnjami (5 let dela na urgenci). Slednja načrtuje delo (odvzem laboratorija v triaži), razporeja delo med time v urgenci, spremlja obravnavo pacientov (čas obravnave), spremlja zdravstveno stanje pacienta, spremlja odpust pacienta (hospitalizacija, domače okolje). b.) PRAVNO FORMALNA ZAŠČITA ( PROTOKOLI) Ob hudi obremenjenosti SNMP in zato dolgih urah čakanja je pravilna triaža še pomembnejša. Potrebno je določiti, kateri pacienti so tisti, ki najhitreje potrebujejo pomoč, ker bi ob opustitvi le te prišlo do hudega poslabšanja stanja, težje okvare ali celo smrti. Na podlagi ocenjenega stanja ob sprejemu paciente razvrstimo v eno izmed triažnih skupin. Pri najbolj nujnih je čas do oskrbe 00 min., pri ostalih sorazmerno daljši glede na prizadetost. Pri tako pomembnih odločitvah je edino pravilno, da to delo poteka s pomočjo protokolov in standarda. Vodilo za razvrstitev v skupine so protokoli z opisom stanja, ki se nanaša na določen problem. In ravno protokol je tisti, ki narekuje medicinski sestri kaj in po kakšnem vrstnem redu naj vpraša bolnika o njegovih težavah. Na podlagi protokola medicinska sestra razvrsti bolnika v triažno kategorijo, in slednje tudi natančno dokumentira. Pri tem gre za visoko pravno zaščito medicinske sestre. c.) OPTIMALIZACIJA RESURSOV Ker števila pacientov na urgenci ni možno v naprej načrtovati, lahko postanejo razpoložljivi resursi v določenem trenutku preobremenjeni, zaradi česar pride do velikega tveganja kar se tiče varnosti pacientov. Zaradi tega urgence po vsem svetu uporabljajo različne sisteme triažiranja, za oceno resnosti pacientov, ter s tem določijo prednostno obravnavo slednjih. Prav tako triažna medicinska sestra natanko ve, kdaj bo obstoječe resurse v urgenci pustila delati nemoteno (obvladljiva situacija v čakalnici), kdaj jih bo seznanjala s problemskimi stanji ( bliža se prihod urgence v ANMP, več urgenc hkrati,...). Ekipe v urgenci v času obravnave urgentnega bolnika ni primerno obremenjevati z manj urgentnimi bolniki. Triažna medicinska sestra je seznanjena, za katera stanja ne potrebuje za začetno obravnavo celotnega tima na urgenci, ampak slednje obvlada sama. d.) USTREZNEJŠA DOKUMENTACIJA Dober triažni sistem obsega tudi protokole, ki medicinsko sestro na sprejemu usmerjajo oz. vodijo v nadaljno obravnavo pacienta. Avtor Prosen (2007) opozarja, da nas narava na urgenci sili iskati vedno preprostejše, predvsem pa učinkovitejše načine dela in zapisovanja. Temu v namen naj služi protokol, kamor zapisujemo vse storjene intervencije, ugotovljene spremembe pri bolniku,...protokol nam omogoča sistematičnost pri delu. S pomočjo protokola ocenjujemo tudi uspešnost intervencije. e.) NADZOR NAD DELOM MTS s sabo prinaša urejeno in pregledno dokumentacijo, iz katere je natanko razvidno naše delo ob pacientu. Slednje nam omogoča natančen nadzor dela slehernega izvajalca zdravstvene nege ob pacientu. Tako smo zelo zgodaj opozorjeni na vse nepravilnosti, pomankljivosti,... f.) OBVLADOVANJE URGENTNIH BOLNIKOV (Z ZMANJŠANJEM BOLEČINE ) S stališča pacienta je bolečina nedvomno glavni kriterij, ki določa nujnost, in je pomemben kriterij v triažnem postopku. Pri tem si je potrebno zapomniti, da intenzivnost bolečine vpliva na stopnjo nujnosti. V kolikor se bolečina zmanjša, paciente lahko ob ponovni oceni uvrstimo v nižjo triažno kategorijo. Tako lahko bolj v miru oskrbimo druge nujne paciente. Pacienta je tudi manj strah, in z njim lahko lažje komuniciramo. Vse to bomo dosegli, če damo začetno analgezijo že ob sami triaži. g.) VEČANJE KOMPETENC IN AVTONOMIJE PRI DELU Stewart in sod.(2004) so v svoji študiji med člani zdravstvene nege prišli do definicije avtonomije kliničnega odločanja v zdravstveni negi, in se glasi: sposobnost pravočasno realizirati cilje oskrbe bolnika v skladu s svojim znanjem in veščinami, razumevajoč celosten cilj oskrbe bolnika in pomen lastnega prispevka;prepoznati bolnikove potrebe in stanje. Gre za pridobitev avtonomnosti v verigi mnogih aktivnosti na urgenci, ki med drugim prinaša medicinskim sestram tudi zadovoljstvo pri delu. O tem govori tudi Samdal in sod. ( 2007), ki so raziskovali zadovoljstvo medicinskih sestrer na delu. Prav avtonomija kliničnega odločanja prinaša to zadovoljstvo pri delu. h.) MANCHESTERSKI TRIAŽNI SISTEM- ZMANJŠANJE KLINIČNEGA TVEGANJA ZA PACIENTE Triaža je postopek zmanjševanja kliničnega tveganja za paciente v primerih, ko zaradi velikega števila pacientov zdravstveno osebje ne zmore sprotne obravnave vseh pacientov. Namen triaže je, da zagotovi pravilno in pravočasno oskrbo pacientov glede na težave zaradi katerih prihajajo (Manchester Triage Gropu 2006:1) Skušali smo ugotoviti, kakšna je razlika med sprejemom pacienta v službah, kjer nimajo urejene triaže, ali pa slednjo izvajajo po lokalnih protokolih, in med službami, kjer izvajajo triažo s pomočjo MTS. Problema, na katera smo se osredotočili sta bila prenizka in previsoka triažna kategorija. V raziskavi je sodelovalo 15 medicinskih sester iz 3 različnih urgenc po Sloveniji. Samo 5 med njimi (urgenca 1) so bile usposobljene za izvajanje MTS. Ostale medicinske sestre izvajajo svojo triažo (urgenca 2 in 3), prilagojeno lokalnim potrebam. Ugotavljali smo zanesljivost triažiranja. Scenariji so bili pridobljeni iz dokumentacije 10 zaporednih pacientov. Ugotavljali smo stanje previsoke in prenizke triažne kategorije, pri čemer pomeni, da prenizka trižna kategorija pomeni, da pacient ne dobi pravočasne zdravstvene obravnave, previsoka triažna kategorija pa pomeni preobremenjevanje resursov na urgenci. TRIAŽA- EDINI ZANESLJIV NAČIN ZAČETKA OBRAVNAVE PACIENTA NA URGENCI (PRAVOČASNA OBRAVNAVA URGENTNEGA BOLNIKA) Prav tako smo želeli dokazati, kako zelo potrebno je izvajati triažo v SNMP, z namenom nuditi urgentnim bolnikom pravočasno nujno medicinsko pomoč. Zaradi zamujene medicinske oskrbe so lahko okvare zdravja večje, zdravljenje pa dolgotrajnejše. V raziskavo smo vklučili 300 življenjsko ogroženih pacientov ( rdeča, oranžna in rumena kategorija). V raziskavi smo ugotavljali razliko v času čakanja ( začetka obravnave) pri pacientih, ki so bili triažirani, in pri istih pacientih, če pri slednjih triaža ne bi bila realizirana. Poskušali smo razložiti, kaj pomeni za konkretna akutna stanja obravnava z zamudo oz. prepozno obravnavo. V tabeli št. 1 prikazujem prvih 10 pacientov oranžne kategorije, ki ob administrativnem sprejemu niso kazali tipične klinične slike, in bi bila triaža brez ustreznega triažnega sistema skoraj zagotovo nepravilna. REZULTATI Sprejem brez ustreznega triažnega sistema pacienta resno ogroža, ali pa slednje preobremenjuje tim v urgenci. Brez triažnega sistema se pacienta uvrsti v ustrezno kategorijo samo v primeru, če je pacient resnično ogrožen (odsotnost dihanja, večje vidne krvavitve, nezavest,...). V vseh ostalih primerih pa je preveč odvisnih faktorjev, ki vplivajo na naše odločanje pri triaži (utrujenost, znanje, izkušnje, izobrazba, diskimainacija,...). Slednji pri izvajalcu triaže povzročajo napake. Vse omenjene probleme rešimo s sprejetjem ustrezne filozofije dela sprejema pacienta, torej ustreznega triažnega sistema. ZAKLJUČEK Ugotavljam, da je Manchesterska metoda triažiranja v 10 letih svojega obstoja dobila svoje pomembno mesto v številnih urgentnih oddelkih po vsem svetu. Počasi jo dobiva tudi v Sloveniji. Pri tem pa tega ne smemo jemati kot neko dodatno delo, temveč filozofijo, ki nam prinaša predvsem kvalitetnejše in smiselnejše delo v kliničnem okolju. Za osvojitev slednjega je potrebno kontinuirano izobraževanje (urgentna medicina), osvojeno znanje iz vsebin triaže, ustrezna izobrazba (dipl. MS) ter vsaj 5 let delovnih izkušenj v nujni medicinski pomoči. LITERATURA 1. Emergency triage. Manchester triage group. Malden (Mass.): Blackwell Publishing, Prosen G. Akutna stanja. Maribor: Medicinska fakulteta Maribor UM, Katedra za družinsko medicino, 2007: Samdal. Job satisfaction in a Norwegian population of nurses: a questionnaire survey. Int J Nurs Stud. 2007; 44(5): Stewart J. Clinical nurses undersatnding of autonomy:accomplishing patient goals trought interdependent practice. J Nurs Adm.2004;34(10):
86 PROSTE TEME FREE TOPICS
87 ZASTRUPITVE S SOLZIVCI: NUJNA MEDICINSKA POMOČ MANAGEMENT OF THE TEAR GAS EXPOSURE Miran Brvar*, Dajna Buić Rerečić** *Center za zastrupitve, Interna klinika, Univerzitetni klinični center Ljubljana, Zaloška cesta 7, Ljubljana **Splošna nujna medicinska pomoč, Zdravstveni dom Ljubljana, Bohoričeva ulica 4, 1000 Ljubljana Izvleček Med solzivce uvrščamo OC (kapsaicin), CS in CN. Solzivci ob stiku z obrazom povzročijo takojšnjo zelo močno pekočo bolečino, nehoteno zapiranje oči in solzenje. Pri nujni medicinski pomoči pri zastrupitvah s solzivci kožo obraza čim hitreje izperemo z Diphoterinom, ki nevtralizira in absorbira solzivce, s čimer hitro omili bolečino. Abstract Tear gases are OC (capsaicin), CS and CN. Clinical manifestations of tear gases exposure are severe burning sensation, blepharospasm and tearing. Emergency medical therapy by cutaneous washing with Diphoterine can prevent or rapidly ameliorate pain by neutralizing and absorbing tear gas. UVOD Solzivci so sredstva, ki jih uporabljamo za samoobrambo pred napadalci, lahko pa jih uporabimo tudi za obrambo pred živalmi. Policija solzivce uporablja za onesposobitev in razganjanje agresivnih protestnikov. V Sloveniji se z zastrupitvami s solzivci največkrat srečamo, ko jih nekdo namerno spusti v zaprtem prostoru, na primer v šoli ali trgovskem centru. Občasno se zgodijo tudi nesreče otrok pri nepravilnem rokovanju s solzivci. Policija je solzivce uporabila na primer med študentskimi demonstracijami pred parlamentom maja 2010, zaradi česar je več protestnikov iskalo zdravniško pomoč. Med solzivce uvrščamo OC (kapsaicin, Paper Mace), CS (2-klorbenziliden malononitril) in CN (1- kloroacetofenon), ki so trdne snovi in se uporabljajo v obliki prahu in aerosolov. Najpogostejši solzivec, ki ga uporabljajo pri samoobrambi in razganjanju protestnikov, je OC. Pripomočki za osebno obrambo (obeski za ključe, nalivniki) vsebujejo približno 0,1 % OC. Policija uporablja solzivce z višjo koncentracijo OC v obliki ročnih pršil, na primer ročni sprej Pfeffer KO JET ga vsebuje 11 %. Policisti imajo tudi pločevinke napolnjene s CS, ki so podobne ročnim bombam, in plinske naboje napolnjene s CS in CN, ki jih lahko izstrelijo iz plinske pištole. Pločevinke in naboji se po metu ali izstrelitvi med protestnike aktivirajo z zakasnitvijo in pričnejo sproščati poleg solzivcev tudi dimno mešanico iz vnetljivih snovi, npr. iz tekočega parafina. Pršila solzivcev lahko vsebujejo tudi topila, ki lahko delujejo dražilno, na primer 2-propanol. OC, CS in CN se ob stiku s kožo in sluznicami obraza hitro vsrkajo in vežejo na receptorje TRPV1 na čutilnih vejah trovejega živca (živec trigeminus), ki zaznava bolečino po koži in sluznicah obraza. Vzdraženje receptorjev TRPV1 s solzivci povzroči pekočo bolečino, ki je podobna bolečini ob opeklini ali odrgnini, saj se tudi v teh primerih aktivirajo isti receptorji. OC ob stiku ne poškoduje površine sluznic in kože, povzroči lahko le rdečino, medtem ko lahko CS in CN povzročita tudi oteklino in mehurje kože ter erozije roženice. PRIKAZ PRIMERA 46-letnega zmedenega in agresivnega moškega so policisti na železniški postaji uspeli umiriti šele s pomočjo solzivca. Solzivec so policisti poškropili po njegovem obrazu, tako da se moški ni mogel več braniti zaradi bolečin, solzenja in stiskanja oči. Policisti so ga nato vklenjenega pripeljali na SNMP. Bolnik je imel pordel obraz in zgornji del trupa, stiskal je oči in se solzil ter penil. Takoj smo izprali kožo obraza in oči s sprejema in plastenko Diphoterine. Bolnik je nato pričel nerazumljivo vpiti»glukagon«. Določili smo nivo krvnega sladkorja, ki je bil 1.8 mmol/l. Na veliko presenečenje policistov bolnik ni imel etanola v krvi. Po infuziji 20% glukoze in dekontaminaciji z Diphoterine se je hitro umiril in po nekaj minutah zaužil še sendvič, saj so znaki draženja obraza s solzivcem hitro izzveneli. Bolnik je povedal, da ima sladkorno bolezen in da si je zjutraj apliciral insulin, dopoldne pa ni zaužil nobene hrane. Bolnik je bil po pol ure opazovanja odpuščan domov. ZNAKI ZASTRUPITVE S SOLZIVCI Solzivci ob stiku z obrazom povzročijo takojšnjo zelo močno pekočo bolečino po koži obraza in očeh, nehoteno zapiranje oči (blefarospazem) in solzenje. Težave z očmi običajno popustijo po minutah, vendar imamo lahko po izpostavi solzivcem še nekaj dni pordele oči. Ob vdihu solzivci povzročijo pekočo bolečino v nosu, močan izcedek iz nosu, kašelj in občutek dušenja, ki pa ne trajajo dlje od 30 minut. Pri izpostavitvi visoki koncentraciji solzivca v zaprtem prostoru lahko ponesrečence začne dušiti zaradi toksičnega pljučnega edema. Pri bolnikih z astmo in kroničnim bronhitisom pa lahko solzivci povzročijo poslabšanje bolezni s hudim bronhospazmom. Ob stiku OC s kožo se pojavi pekoča rdečina, ki običajno po 1 uri izzveni, vendar se lahko kasneje ponovi. CS in CN lahko povzročita poleg kožne rdečine tudi oteklino in mehurje. Solzivci v velikih količinah povzročijo tudi slabost in bruhanje, predvsem ob zaužitju. Žrtve napada s solzivci lahko izgubijo orientacijo, postanejo zmedeni in panični. Nujna medicinska pomoč pri zastrupitvah s solzivci: - Poskrbimo za lastno varnost pri reševanju (zaščitna maska, rokavice). - Zastrupljenca umaknemo iz zastrupljenega okolja na svež zrak. - Kožo obraza čim hitreje izperemo s sprejem Diphoterina in pri tem izpraznimo celotno vsebino (200 ml). Pri izpiranju obraza in oči lahko uporabimo tudi plastenke Diphoterina in izpraznimo celotno vsebino (500 ml). Diphoterin nevtralizira in absorbira solzivce, s čimer hitro omili bolečino (Slika 1). - Če nimamo sredstva Diphoterin, moramo kožo obraza in oči izpirati z mlačno vodo ali 0,9 % natrijevim kloridom vsaj 15 minut. Kožo moramo čim hitreje tudi umiti z milnico ali šamponom, saj solzivci niso vodotopni in jih le z izpiranjem z vodo ne moremo odstraniti. Ob umivanju kože z mrzlo vodo se lahko pekoča bolečina celo ojači. Pozorni moramo biti na lase prepojene s solzivcem, saj lahko ta med tuširanjem iz las ponovno pride v oči. - Bolečino v očeh lahko med izpiranjem omilimo z lokalnim anestetikom npr. proksimetakainom (Alcaine), vendar ga zastrupljencu ne smemo dati za domov. - Kontaktne leče čim hitreje odstranimo, da preprečimo kopičenje solzivca pod kontaktnimi lečami in omogočimo učinkovitejše izpiranje oči. - Dihalno stisko ob bronhospazmu zdravimo s kisikom, inhalacijami agonistov adrenergičnih receptorje β2 npr. salbutamolom (Ventolin) in intravenskimi odmerki kortikosteroidov, npr. hidrokortizonom (SoluCortef). V primeru pljučnega edema po potrebi tudi pričnemo z umetnim Slika 1. Izpiranje obraza z Diphoterine po napadu s solzivcem
88 predihavanjem. Vsi ponesrečenci z bronohospazmom ali pljučnim edemom morajo na zdravljenje v urgentno internistično ambulanto. - Odstranimo obleko in jo shranimo v plastično vrečko. - Če po minutah izpiranja draženje oči, solzenje, oteklina in neprenašanje svetlobe še vztrajajo, mora ponesrečenec na pregled k oftalmologu zaradi možnosti mehanične poškodbe roženice s trdimi delci solzivca. Diphoterine (Prevor) je sterilna, hipertonična, amfoterna in kelirajoča dekontaminacijska raztopina, ki pri izpiranju obdrži koristen mehanični in dilucijski učinek vode ter ima v nasprotju z vodo tudi nevtralizacijsko in absorpcijsko sposobnost za OC, CS in CN. Diphoterin poleg pasivne dekontaminacije omogoča tudi aktivno dekontaminacijo kože in oči pri izpostavah solzivcem ter v primerjavi z vodo veliko hitreje in učinkovitejše omili simptome povzročene s solzivci. Diphoterin lahko nevtralizira tudi dražeče delovanje topil, ki se nahajajo v solzivcih. Diphoterin je v ergonomsko oblikovanih sprejih za izpiranje kože (200 ml) in plastenkah za izpiranje oči (500 ml). Kožo obraza zastrupljenca s solzivcem čim hitreje izperemo s sprejem Diphoterina in pri tem izpraznimo celotno vsebino spreja. Manjše spreje (100 ml) Diphoterina lahko reševalci, gasilci in policisti nosijo v torbicah za pasom in uporabijo za takojšnjo osebno dekontaminacijo v 10-tih sekundah po napadu in izpostavi solzivcem, s čimer omilijo znake zastrupitve s solzivcem in tako ohranijo ali hitro ponovno vzpostavijo operativno sposobnost (Slika 2). Policisti in vojaki lahko uporabijo Diphoterin celo preventivno pred pričakovanim napadom s solzivcem in s tem preprečijo pojav znakov zastrupitve ter tako brez težav nadaljujejo s policijsko ali vojaško akcijo. Z Diphoterinom so že opremljeni reševalci, gasilci in policisti v več evropskih državah (Francija, Nemčija, Avstrija, Švica, Nizozemska, Slovaška, Švedska). ANALGEZIJA POŠKODOVANCEV V PREDBOLNIŠNIČNEM OKOLJU PREHOSPITAL PAIN MANAGEMENT IN TRAUMA PATIENTS Mateja Škufca Sterle*, Damjana Palčič Berce** *Splošna nujna medicinska pomoč, ZD Ljubljana, PHE Ljubljana **Zdravstveni dom Logatec, Notranjska 2, 1370 Logatec Izvleček Pri poškodovancih v predbolnišničnem okolju uporabljamo različna zdravila. Na prvem mestu po pogostosti so analgetiki. Lajšanje akutne bolečine je nujno v tako iz etičnih razlogov, kot tudi zaradi številnih škodljivih patofizioloških procesov, ki jih akutna bolečina sproži. Pri hudo poškodovanih je potrebna uporaba močnih analgetikov kot so opioidi ali ketamin. Pomembno je, da tako pričakovane kot nezaželjene učinke uporabljenih zdravil dobro poznamo in da znamo ob zapletih primerno ukrepati. Abstract Pain relief is an important and compassionate aspect of prehospital care. Unfortunately, pain in the prehospital setting often goes unidentified, under-treated or both. Lately, opiates and ketamin have been the mainstay for analgesia in medical practise. It is important that we know all the known effects of the used drugs and that we are able to treat all the side effects and complications. Slika 2. Diphoterine v torbici za pasom. ZAKLJUČEK S čim hitrejšim izpiranjem z Diphoterinom po izpostavi solzivcu lahko omilimo znake zastrupitve s solzivcem in preprečimo nastanek kemičnih poškodbe kože in oči. LITERATURA 1. Hilmas CJ, Poole MJ, Katos AM, Williams PT. Riot Control Agents. In: Gupta RC ed. Handbook of Toxicology of Chemical Warfare Agents. 1st ed. London: Academic Press; p Viala B, Blomet J, Mathieu L, Hall AH. Prevention of CS "tear gas" eye and skin effects and active decontamination with Diphoterine: preliminary studies in 5 French Gendarmes. J Emerg Med 2005; 29: 5-8. UVOD Oskrba hudo poškodovanega na terenu predstavlja ekipi nujne medicinske pomoči strokovni izziv. Potrebno je opraviti tehnično reševanje, primarni pregled poškodovanca, oskrbeti dihalno pot, zaustaviti krvavitve, nastaviti intravensko ali intraosalno pot, poskrbeti za ustrezno tekočinsko in medikamentozno terapijo, poškodovanca je potrebno imobilizirati in prenesti. Ena izmed temeljnih nalog ekipe NMP je analgezija hudo poškodovanega. Ta ni nujna le iz etičnih razlogov, temveč tudi zaradi številnih škodljivih patofizioloških procesov, ki jih akutna bolečina sproži. Lajšanje akutne bolečine v predbolnišničnem okolju je pravica vsakega poškodovanca. Omejena je zgolj z našim neznanjem. Kontraindikacij za lajšanje akutne bolečine ni. Izbira analgetika je sicer domena zdravnika, vendar je dobro, če tudi ostali člani ekipe do določene mere poznajo zdravila ( videz ampule, redčenje zdravila in njegova aplikacija, učinek in pričakovani stranski učinki) za usklajeno, učinkovito in hitro delovanje. Kljub temu, da se zavedamo pomembnosti in etičnosti lajšanja bolečine, veliko poškodovancev v Sloveniji in v drugih državah po svetu na terenu ne dobi primerne analgezije. Kaj nas torej ovira, da nismo bolj učinkoviti pri lajšanju akutne hude bolečine pri poškodovancih? Mogoče lahko odgovore na to vprašanje najdemo v naštetih mitih o zdravljenju bolečine. 1. Če dam opioidni analgetik poškodovanemu na terenu, ta ne bo mogel zavestno podpisati privolitve za operacijo v bolnišnici (NI RES: če bomo znižali njegovo bolečino, bo lahko bolj prišteven pri soodločanju v bolnišnici). 2. Če dam bolniku s poškodbo trebuha opioidni analgetik, bo to vplivalo na fizikalni izvid trebuha v bolnišnici, kar bo otežilo diagnostiko (NI RES: narejena je bila študija, ki je to tezo zavrnila. Opioidi ne vplivajo na prisotnost peritonealnih znakov in ne zavajajo pri diagnostiki)
89 3. Če dam poškodovanemu opioid, bo prenehal dihati (NI RES: depresorni učinek pravilno uporabljenega opioida bo izničil povišano frekvenco dihanja zaradi nociceptivnega stimulusa, ne bo pa povzročil depresije dihanja). 4. Če dam pacientu opioid, bo postal od njega odvisen (NI RES: enkratna uporaba opioidov izključno z namenom lajšanja bolečine do odvisnosti ne privede. Ob tem pa velja poudariti, da si tudi tisti, ki zlorabljajo opioide, zaslužijo primerno lajšanje akutne bolečine). 5. Še nikoli nisem uporabil ketanesta ali dipidolorja, zato ne vem, kakšne učinke zdravila lahko pričakujem pri poškodovancu. Danes obstaja veliko možnosti, da se poučimo in dobro spoznamo zdravilo kolegi, institucije, literatura, splet Učimo pa se tudi v praksi s titriranjem zdravila po majhnih odmerkih in sprotnem opazovanju poškodovanca in prepoznavanju učinkov tako analgetičnih kot neželenih. Analgezija v predbolnišničnem okolju: Poznamo farmakološko in nefarmakološko zdravljenje bolečine. Pri hudo poškodovanih nefarmakološko zdravljenje ne zadostuje, ima pa kljub temu določen učinek (pomiritev poškodovanca; hlajenje, ki zmanjša oteklino in bolečino; imobilizacija zlomov; preveza ran; preprečevanje hipotermije). Temelj lajšanja bolečine pri hudo poškodovanih je farmakološko zdravljenje (1). Idealnega analgetika, ki bi imel hiter in močan učinek brez neželenih učinkov, ni. Zato izbira analgetika v nujnih stanjih predstavlja kompromis med želenim učinkom zdravila in še sprejemljivimi pričakovanimi stranskimi učinki. Kateri analgetik bomo v določeni situaciji izbrali, je odvisno od jakosti bolečine in stanja poškodovanca (vrsta poškodbe, splošno stanje poškodovanca, njegov prag za bolečino ), pa tudi od našega znanja in izkušenj. Pri hudo poškodovanih je potrebna analgezija z močnimi analgetiki, običajno z opioidnimi analgetiki ali ketaminom. Ko je bolečina kontrolirana, pa lahko z drugimi analgetiki zmanjšujemo potrebo po opioidnih analgetikih (1). Pot vnosa analgetika je praviloma intravenska (3). Če nam venske poti ne uspe vzpostaviti, imamo na voljo intraosalno pot (za otroke in odrasle), preko katere lahko dajemo medikamentozno in tekočinsko terapijo(4). Intramuskularne poti se načeloma izogibamo, saj lahko povzroči kopičenje zdravila v perifernih tkivih. Pri šokiranem poškodovancu, kjer je resorbcija intramuskularno danega zdravila upočasnjena in neenakomerna, zato ne bomo dosegli želenega učinka. Po vzpostavitvi normalne hemodinamike pa zakasnjena resorbcija lahko povzroči toksične nivoje zdravila v krvi. OPIOIDNI ANALGETIKI se vežejo na specifične receptorje v centralnem živčevju in zagotavljajo od odmerka odvisno centralno analgezijo, sedacijo in anksiolizo (5). Nimajo t.im.»plato«učinka kot drugi analgetiki (kar pomeni, da s postopno titracijo odmerka lahko odpravimo še tako močno bolečino) (5). Povzročajo slabost, bruhanje (predhodna uporaba antiemetika), obstipacijo in retenco urina, zavirajo kašelj in zmanjšujejo občutljivost dihalnega centra za CO2 (kar lahko vodi v depresijo dihanja). V različni meri povzročajo sproščanje histamina (srbečica, izpuščaji). Akutno zdravljenje bolečine z opioidi ne povzroča odvisnosti. Poznamo antagonista nalokson, ki antagonizira vse učinke opiatnih analgetikov (Driscoll, Gwinnut, 2008). Poškodovanec, ki prejme opioid, mora biti ves čas primerno pod nadzorom in primerno monitoriran Morfij še vedno velja za zlati standard, saj vse ostale opioide po učinkovitosti primerjamo z njim (6, 7). Pri nas ga v prehospitalnem okolju uporabljamo predvsem pri akutnem koronarnem sindromu in pljučnem edemu, kot analgetik pa redkeje (5). Učinki morfija na krvni obtok, ki so pri akutnem koronarnem sindromu in pljučnem edemu zaželeni, so pri poškodovancih lahko nezaželeni (vazodilatacija, padec krvnega tlaka). Tabela 1. Značilnosti morfija (1,2, 5, 8, 9). Doza Nastop, trajanje učinka Indikacije Kontraindikacije Stranski učinki Piritramid je v prehospitalnem okolju precej popularen, saj izkušnje kažejo na malo zapletov. Ima nekoliko manjši analgetični učinek kot morfij (15 mg piritramida ustreza jakosti 10 mg morfija) (6). Njegovi najpomembnejši prednosti sta minimalna depresija dihanja in nepomemben vpliv na hemodinamiko. Kljub temu se priporoča, da pri hemodinamsko nestabilnih poškodovancih počasi titriramo odmerek, kar v končni fazi običajno privede do manjšega celokupnega odmerka (s tem izničimo možen minimalen vpliv na hemodinamiko). Pri otrocih do enega leta starosti ga ne uporabljamo. Tabela 2. Značilnosti piritramida (5, 8, 9). Doza Nastop, trajanje učinka Indikacije Kontraindikacije Stranski učinki 0,01-0,2 mg/kg iv (titriramo počasi po 2-3 mg iv na nekaj minut do učinka) Učinek v 5 min (iv pot), čas delovanja 1-2 uri, lahko 3-5 ur Analgezija Akutni koronarni sindrom, pljučni edem Znana preobčutljivost KOPB, pljučni emfizem, astma Šok Paralitični ileus Slabost in bruhanje Depresija dihanja (odvisna od odmerka) Padec krvnega tlaka, bradikardija Sproščanje histamina Inhibira peristaltiko, paralitični ileus (aspiracija!) Povečan tonus Oddijevega sfinktra, žolčnega voda, retenca urina Sedacija, motnje v fini motoriki, evforija Veliki odmerki lahko povzročijo rigidnost prsnega koša Odrasli: 0,1-0,2 mg/kg iv (titriramo 2-4 mg na nekaj min do učinka) Otrok: 0,05-0,1 mg/kg iv (titriramo) Učinek v 1-2 min (tudi do 10 min), čas delovanja 4-6 ur (iv pot) Hude bolečine Znana preobčutljivost Slabost, bradikardija, depresija dihanja (bistveno manj kot ostali opioidi) Sedacija, vrtoglavica Fentanyl se v bolnišnicah veliko uporablja. Zadnja leta si je utrdil pot tudi v predbolnišničnem okolju. Njegov učinek je skoraj takojšen (5). Je izredno močan analgetik ( krat močnejši od morfija). Hkrati močno zavira dihalni center. Njegova ugodna lastnost je, da ima manjši vpliv na obtočila od morfija, in je zato primeren za poškodovance (6). Pri hemodinamsko nestabilnih poškodovancih je potrebno počasi titrirati odmerek do učinka ali pojava stranskih učinkov, kar običajno pomeni zmanjšanje celokupnega odmerka. Letos je bila objavljena študija o fentanilu, ki so jo naredili v Avstraliji (13). Pri otrocih so akutno hudo bolečino zaradi poškodbe zdravili z intranazalnim fentanilom in prišli do zaključka, da le-ta predstavlja velik napredek pri zdravljenju akutne bolečine pri otrocih
90 Tabela 3. Značilnosti fentanila (1, 2, 5, 8, 9). Doza Nastop, trajanje učinka Indikacije Kontraindikacije Stranski učinki Odrasli: 0,5-3 mcg/kg iv (titriramo po 25 mcg na 5 min do učinka) Huda poškodba glave (RSI): 1-2 mcg/kg TT iv Učinek nastopi v nekaj sekundah (do 30 sek), čas delovanja minut Hude bolečine RSI Znana preobčutljivost Uporaba MAO inhibitorjev (serotoninski sindrom) Slabost, bruhanje Močna depresija dihanja Načeloma omogoča stabilno hemodinamiko, lahko pa povzroči bradikardijo in hipotenzijo ob že prisotni hipovolemiji (zato je treba pri starejših in hemodinamsko nestabilnih odmerek zmanjšati) Bronhokonstrikcija Motnje vida Povišan tonus žolčnega voda, rigidnost prsnega koša (visoki odmerki) 2. KETAMIN v nižjih dozah deluje kot analgetik, v višjih pa kot anestetik (10). Danes se v glavnem uporablja levosučna enantiomera (Ketamin S), ki ima večjo anestetično moč in manj psihomotoričnih stranskih učinkov (14). Ketamin indirektno s centralno stimulacijo simpatičnega živčnega sistema in inhibicijo ponovnega privzema noradrenalina povzroči povišanje arterijskega krvnega pritiska in frekvence srca, zato poveča srčno delo. Ti učinki so izrazitejši pri anestetičnih dozah ketamina, pri analgetskih doza S izomere pa so skoraj nezaznavni (14). Zaradi učinkov na kardiovaskularni sistem ga ne uporabljamo pri koronarnih bolnikih, neurejeni arterijski hipertenziji, srčnem popuščanju, anevrizmah, preeklampsiji in eklampsiji. Je pa zelo uporaben pri akutnem hipovolemičnem šoku, s čimer se pogosto srečujemo pri politravmatiziranih na terenu (5, 14, 15). Ketamin tudi ni priporočljiv v analgetske ali anestetične namene pri nevrogenem šoku, kjer pride do prekinitve simpatičnih vlaken, ali pri hudi obliki šoka z izčrpanimi zalogami kateholaminov, saj takrat pride do izraza njegov direktni depresorni učinek na miokard, kar neugodno vpliva na izid zdravljenja (14). V telesu se ne kopiči, ne povzroča depresije dihanja in ne sprošča histamina. Ima bronhodilatatorni učinek, zato je priporočljiv za indukcijo anestezije pri astmatskem statusu. Opisano je, da hitra aplikacija ketamina v bolusu lahko v redkih primerih povzroči prehodno apnejo, počasna aplikacija pa ohrani pacientovo spontano dihanje (14) Ohranja reflekse zgornjih dihalnih poti, povzroči pa hipersalivacijo, zaradi katere je pacient lahko bolj nagnjen k laringospazmu (zlasti pri indukciji anestezije pri opeklini dihalne poti in prisotnem stridorju) (14). Povzroči lahko iluzije, delirij ali hude sanje zlasti v fazi uvajanja in zbujanja iz anestezije v primeru uporabe R izomere (14). Uporablja se ga lahko pri poškodbi glave. Le-ta ni več kontraindikacija za uporabo ketamina, ker je mit o škodljivosti ketamina pri poškodbah glave baziral na majhnih živalskih študijah izpred desetletij (16). Zaradi možnosti pojava psihomotoričnih stranskih učinkov je priporočljiva kombinacija z midazolamom (1, 3, 7, 8, 9). Ketamin potencira delovanje nedepolarizirajočih mišičnih relaksantov (verkuronij), kar pa ni kontraindikacija za uporabo na terenu. Tabela 4. Značilnosti ketamina S (1, 3, 8, 9, 10). Doza Nastop, trajanje učinka Indikacije Kontraindikacije Stranski učinki 3. TRAMADOL je srednje močan centralno delujoč analgetik. Deluje kot agonist na mu-opioidne receptorje, hkrati pa zavira ponovni privzem serotonina in noradrenalina in tako poveča inhibitorne učinke na prenos bolečine (11). Za svoje analgetsko delovanje potrebuje encim za pretvorbo v aktivno obliko zdravila, tega encima nima 15-30% populacije, zato pogosto dobimo stanje z izraženimi stranskimi učinki brez analgezije. Nalokson le delno prekine analgezijo, ki jo povzroči tramadol (2). V kombinaciji z zdravili, ki povečajo serotoninsko aktivnost, lahko povzročijo serotoninski sindrom (12). Je desetkrat šibkejši kot morfin (7). Ne povzroča zavore dihanja in ne vpliva na kardiovaskularni sistem. Pogosto povzroča slabost in bruhanje, ki sta manj izražena, če ga dajemo počasi ali v infuziji (1, 8, 9). Je učinkovito zdravilo in ima pomembno vlogo predvsem v zdravljenju kronične bolečine, medtem ko za zdravljenje hude akutne bolečine pri poškodovancih v prehospitalnih pogojih ni najbolj primeren. Tabela 5. Značilnosti tramadola (1; 8; 9). Doza Nastop, trajanje učinka Indikacije Kontraindikacije Stranski učinki Analgetična doza: 0,125-0,25 mg/kg iv Anestetična doza: 0,5-1 mg/kg iv Učinek v 2-3 minutah, deluje do 15 minut Anestezija pri hemodinamsko nestabilnih poškodovancih Analgezija pri opeklinah in politravmatiziranih poškodovancih Znana alergija na učinkovino Akutni koronarni sindrom, srčno popuščanje, anevrizme aorte/možganskih arterij, preeklampsija/eklampsija, hipertiroza, neurejena art. hipertenzija Psihoza, shizofrenija Relativna kontraindikacija: zvišan IKP, odprta poškodba očesa Halucinacije (sočasna uporaba midazolama zmanjša) Slinjenje,v skrajnih primerih laringospazem (kontrola salivacije-atropin 0,01 mg/kg TT iv) Stimulacija kardiovaskularnega sistema Zvišanje IKP (v analgetičnih dozah ga ne zveča, s svojim učinkom na cirkulacijo celo zviša srednji perfuzijski tlak v možganih) 1-2 mg/kg iv Učinek v 10 minutah (iv pot), deluje 1-4 ure Zmerno hude bolečine Znana preobčutljivost Slabost, bruhanje Pojav krčev (pri bolnikih, ki prejemajo TCA, SSRI, epileptiki)
91 Tabela 6. «RECEPTI«ZA ANALGEZIJO ZA VSAKDANJO PRAKSO. Izolirana poškodba glave z GCS pod 8 in hemodinamsko stabilen bolnik Poškodba glave z GCS pod 8 in hemodinamsko nestabilen bolnik Zlom dolgih kosti in/ali medenice pri hemodinamsko stabilnem bolniku Zlom dolgih kosti in/ali medenice pri hemodinamsko nestabilnem bolniku Izolirana lahko tudi obsežna opeklina pri hemodinamsko stabilnem bolniku Opeklina ob hemodinamsko nestabilnem bolniku z drugimi poškodbami Stridor ob opeklini dihalnih poti Poškodbe trebuha in prsnega koša Akutni abdomen AKS in pljučni edem Neurogeni šok in pridružena stanja Pozna faza hemoragičnega šoka - pri RSI uporabljamo Fentanil kot analgetik v odmerku 1-2 mikro/kg tt - kot analgetik lahko uporabimo dipidolor, ki ga titriramo po 2-3 mg do učinka - pri RSI za analgezijo in anestezijo hkrati uporabimo Ketamin S v anestetičnih dozah 0,5-1 mg/kg tt, razen pri bolnikih z znano koronarno boleznijo, anevrizmo, srčnim popuščanjem, eklampsiji in preeklampsiji... - ipidolor titriramo po 2-3mg do učinka - zdravilo izbora je ketamin S v analgetskem odmerku 0,125-0,25mg/kg tt, lahko uporabimo tudi Dipidolor, ki ga titriramo po 1-2 mg ob skrbnem nadzoru arterijskega tlaka na 5 min do učinka - pri analgeziji sta enakovredna ketamin S in Dipidolor, saj izolirana čeprav obsežna opeklina na terenu bolnika hemodinamsko ne ogroža - izbor je ketamin S v odmerku od 0,125-0,25 mg/kg tt i.v. - pri RSI ima za analezijo pred ketaminom S prednost Fentanil tako pri hemodinamsko stabilnem kot nestabilnem bolniku (pri tem je priporočena titracija) - pri k laringospazmu nagnjenih opečenih dihalnih poteh z uporabo ketamina, ki poveča bronhosekrecijo in hipersalivacijo dihalnih poti, verjetnost laringospazma še povečamo - z uporabo Etomidata kot anestetika pri RSI si pomagamo pri tlačni stabilizaciji takega bolnika,če je potrebno - pri hemodinamsko stabilnih poškodovancih sta si enakovredna Dipidolor in ketamin S, pri nestabilnih bolnikih pa ima ketamin S prednost - pri kontraindikacijah za ketamin S titriramo Dipidolor po 1-2 mg ob skrbnem nadzoru tlaka do učinka - ketamin S ali Dipidolor -Morfij - zaradi prekinitve simpatičnih vlaken pride do izraza direktni kardiodepresorni učinek ketamina, zato je za RSI priporočljiva upraba kombinacije etomidata in fentanila - odsvetovana uporaba ketamina za analgezijo in RSI, saj zaradi načina delovanja lahko pride do direktne depresije miokarda 8. Zorko N, Mekiš D. Protibolečinsko zdravljenje poškodovancev v predbolnišničnem okolju. In: Grmec Š, Čretnik A, Kupnik D. Oskrba poškodovancev v predbolnišničnem okolju. Maribor: Visoka zdravstvena šola, Kupnik D. Zdravila v nujni medicini. In: Grmec Š. Nujna stanja. Združenje zdravnikov družinske medicine SZD, 5. izdaja. Ljubljana, 2008: Rozman A. Ketamin. In: Bručan A, Gričar M, Vajd R. Urgentna medicina: izbrana poglavja. Enajsti mednarodni simpozij o urgentni medicini. Ljubljana: Slovensko združenje za urgentno medicino, 2004: Grond S, Sablotzki A. Clinical Pharmacology of tramadol. In: Clin Pharmacokinet. 2004; 43(13): Reeves RR, Burke RS. Tramadol: basic pharmacology and emerging concepts. In: Drugs Today (Barc). 2008; 44(11): Borland M, Milsom S, Esson A. Equivalency of two concentrations of fentanyl administered by the intranasal route for acute analgesia in children in a pediatric emergency department: A randomized controlled trial. In: Emerg Med Australas. 2011; 23(2): Morgan EG. Clinical Anestesiology. 15. Porte K. Ketamine in prehospital care. In: Emerg Med J. 2004; 21: Prosen G. Pričakovani in neželeni učinki zdravil pri šokovnih stanjih. In: Zdravila v rokah reševalca varna uporaba zdravil v predbolnišnični nujni medicinski pomoči. VelenjeZbornica zdravstvene in babiške nege Slovenije, 2011: Dobscha SK, Clark ME, Morasco BJ et al. Systematic Review of the Literature on Pain in Patients with Polytrauma Including Traumatic Brain Injury. In: Pain Medicine. 2009: LITERATURA 1. Driscoll P, Gwinnut C, et al. European Trauma Course Manual. European Resuscitation Council; Miner RJ, Paris PM, Yealy DM. Pain Management. In: Marx JA, Hockberger RS, Walls RM. Rosens Emergency Medicine: Concepts and Clinical Practice. 7th ed. Mosby Elsevier, 2010: Požlep G. Zdravljenje akutne bolečine pri poškodovancih. In: Bručan A, Gričar M. Urgentna medicina: izbrana poglavja. Deveti mednarodni simpozij o urgentni medicini. Ljubljana: Slovensko zdrauženje za urgentno medicino, 2002: Hastings D. Fluid Resuscitation Skills. In: Campbell JE. International Trauma Life Support. Pearson Education Inc. New Jersey Vlahović D. Analgezija pred imobilizacijo. In: Posavec A: Imobilizacija s sodobnimi pripomočki. Ig: Zbornica zdravstvene in babiške nege Slovenije, Sekcija reševalcev v zdravstvu, Požlep G: Izbor analgetika v urgenci. In: Bručan A, Gričar M, Vajd R. Urgentna medicina: izbrana poglavja. Enajsti mednarodni simpozij o urgentni medicini. Ljubljana: Slovensko združenje za urgentno medicino, 2004: Požlep G. Zdravljenje akutne bolečine pri poškodovancih.. In: Gričar M, Vajd R ured. Urgentna medicina: izbrana poglavja. Sedemnajsti mednarodni simpozij o urgentni medicini. Ljubljana: Slovensko združenje za urgentno medicino, 2010:
92 NOVI FIZIKALNI PRISTOPI V MEDICINI V IZREDNIH RAZMERAH: FOTOBIOMODULACIJA NEW PHYSICAL APPROACHES IN DISASTER MEDICINE: PHOTOBIOMODULATION Igor Frangež*, Rebeka Strgar**, Dragica Maja Smrke*** *Klinični oddelek za travmatologijo, Univerzitetni klinični center Ljubljana, Zaloška cesta 2, 1525 Ljubljana **Slovensko združenje za fotomedicino in fotobiologijo, Skrbinškova ulica 34, 1000 Ljubljana ***Klinični oddelek za kirurške okužbe, Univerzitetni klinični center Ljubljana, Zaloška cesta 2, 1525 Ljubljana Izvleček V času razvoja sodobnih nanotehnologij se odpirajo možnosti novih pristopov na različnih področjih medicine. Aktualno področje je medicina v izrednih razmerah, kjer se raziskujejo fotomedicinski pristopi kot takojšnje ukrepanje že na mestu nesreče za uspešne kratkoročne in dolgoročne izide. Glede na dobre učinke teh pristopov se izvaja raziskovalni program pod okriljem DARPE (Defense Advanced Research Projects Agency) tudi za področje fotobiomodulacije z napravami, ki jih uporablja NASA za pomoč astronavtom v izrednih razmerah. Raziskujejo se optimalni učinki fototerapije pri manjših tkivnih poškodbah, pospešitvi celjenja ran, zmanjšanje krvavitve in bolečine, vnetja in šoka preko delovanja na živčevje. Abstract In an era of development of contemporary nanotechnologies, opportunities open up for new approaches in various fields of medicine. The current field of work is medicine under extraordinary circumstances with research of photomedical approaches such as instant measures at the scene of an accident to achieve short-term and long-term goals. As these approaches have led to good outcomes, a research program under the auspices of the DARPA (Defense Advanced Research Projects Agency) is being carried out also for photobiomodulation with devices used by the U.S. National Aeronautics and Space Administration (NASA) to help astronauts under extreme conditions. Optimal effects of phototherapy on minor tissue defects are being researched to accelerate wound healing, stop bleeding and kill pain as well as to reduce inflammations and shocks by acting on the nervous system. UVOD Fotobiomodulacija je uravnavanje celičnih procesov s pomočjo točno določenih svetlobnih režimov (1) in je klinično dokazan pristop za zdravljenje ran, opeklin, odrgnin, za obnovo živčevja po poškodbah (tudi po poškodbah možgan in hrbtenjače) in boleznih, za zdravljenje očesnih poškodb (2) in po zlomih kosti. Vpliva na prenašalne substance na osi imunski živčni hormonski sistem in s tem omogoča hiter imunski odziv, kar hkrati z ojačitvenim učinkom PASER (Patient Amplification of the Spontaneous Effects of Radiation) poškodovan organizem izkoristi za hiter odziv na poškodbo (3). Prav tako je dokazana učinkovitost fotobiomodulacije kot profilakse in terapije pred in po poškodbah zaradi ionizirajočih sevanj in živčnih strupov ter za stanja po srčni in možganski kapi. Mehanizmi delovanja fotobiomodulacije nakazujejo možnosti za ublažitev sevalne bolezni ob jedrskih katastrofah in posledic bioterorizma ter delovanja bojnih strupov, kot tudi za pomoč ob eksplozijah, prav tako pa kot pomoč pri depresijah in posttravmatski stresni motnji. V zadnjem času je znanost vedno bolj naklonjena LED (light-emitting diodes) svetlobnim virom, ki porabljajo zelo majhne količine električne energije in so visoko odporne na mehanske vibracije (4). UPORABNOST V MEDICINI V IZREDNIH RAZMERAH Prve učinke prilagojenih svetlobnih parametrov je raziskovala NASA na astronavtih. Rdeča in NIR (Near Infra Red) svetloba LED diod je pospešila celjenje ran, prask in odrgnin, ki se v breztežnostnem prostoru počasneje celijo. LED terapija v določenih svetlobnih režimih je pomagala ponovno vzpostaviti funkcionalnost mišic, ki so v breztežnostnem prostoru podvržene atrofičnim spremembam. V viziji programa DARPE je fotobiomodulacija opredeljena kot možnost za pospešeno, samostojno samozdravljenje poškodovanca na licu mesta v časovnem in logističnem optimumu, kar omogoča takojšnji začetek zdravljenja, posebno v pogojih, predvidenih za prihodnost: medicinskega osebja bo manj, težavnejša evakuacija in oddaljena medicinska pomoč, povečana potreba po visoki mobilnosti in omejena nosilnost. Rezultati raziskav fotobiomodulacije pri poškodbah v vojski bodo imeli vpliv pri zdravljenju civilnega prebivalstva. Po statistiki so poškodbe očesne mrežnice in roženice na drugem mestu takoj za kožnimi raztrganinami, obraz kot telesna regija pa na tretjem (5). Fotobiomodulacija v rdečem in NIR območju svetlobnega spektra je v mnogih znanstvenih raziskavah potrjena kot inovativen in neinvaziven pristop pri obravnavanju akutnih tkivnih poškodb. V raziskavah je potrebno določiti svetlobne parametre za optimalne učinke zdravljenja. Oceniti je potrebno funkcionalno okrevanje po poškodbah tkiv, akutni retinalni travmi in drugih poškodbah (poškodbe perifernih živcev) ter možnost uporabe za zaščito in reševanje civilnega prebivalstva ob terorističnih napadih, uporabi biološkega in kemičnega orožja ter uporabe pri radiacijski bolezni. FOTOTERAPIJA ZA ZDRAVLJENJE RAN, ŽIVČNEGA TKIVA IN OČESNIH POŠKODB Rezultati o redukciji ishemičnih poškodb v centralnem živčnem sistemu s to vrsto terapije so zelo spodbudni. Fototerapija torej lahko v veliki meri podpre celjenje ran in živčnega tkiva brez fibroze in brazgotinjenja. Kritičnega pomena je, da v največji možni meri raziščemo mehanizme terapevtskega učinka in svetlobnih parametrov, ki so najbolj uspešni za stimulacijo regeneracije živčnega tkiva. Med ustreznimi tehnologijami za samopomoč (prenosne medicinske naprave) se kot raziskovalno področje opredeljuje fotobiomodulacija s ciljem oskrbeti poškodovanca z nizko-energijsko svetlobno napravo, ki učinkovito zdravi poškodbe mrežnice in optičnega živca, ponovno vzpostavlja živčne povezave in obnovi vidno polje po poškodbi z laserskim orožjem (6, 7, 8). Po zgledu zahtev po raziskovalnih projektih DARPE v okviru NATA sta fotobiomodulacijo kot raziskovalno temo razpisovala tudi MORS (Ministrstvo za obrambo Republike Slovenije) in TIA (Tehnološka agencija Slovenije) v okviru projektov»varnost in mir«v sklopu»zmogljivost, zaščita in reševanje«za celjenje ran, očesne poškodbe in poškodbe zaradi ionizirajočega sevanja in bioterorizma ter bojnih strupov (Zaščita ljudi, živali in sredstev) (CRP MIR 2006, CRP MIR 2007, TP MIR 2008). FOTOBIOMODULACIJA KOT MOŽNA REHABILITACIJSKA METODA OB SEVALNI BOLEZNI Fotobiomodulacija podpira antioksidativni sistem celic preko encimov citokrom c oksidaze, katalaze, superoksidne dismutaze in ceruloplasmina in s tem ščiti celice pred škodo, ki jo povzročajo prosti radikali. Fotobiomodulacija dokazano podpira stabilnost celične membrane pri eritrocitih in povečuje njeno osmotsko odpornost ter integriteto in viabilnost eritrocitov (9) ter vpliva na lipidno peroksidacijo (10). Omogoča znatno podporo imunskemu sistemu in pri zdravljenju ran, ulceracij, edemov, eritemov in opeklin ter mukozitisov (11). ZAKLJUČEK Kljub mnogoštevilnim znanstvenim raziskavam, ki so potrdile pozitivne učinke fotobiomodulacije, je metoda v svoji osnovi raziskovalna. Potrebna je optimizacija svetlobnih parametrov in odmerkov fotonske energije, ki se izraža z gostoto energijskega toka (J/cm 2 ), kot tudi nadaljne raziskave celičnih mehanizmov. Potrebovali bi močne klinične dokaze kljub ogromnemu številu raziskav s pozitivnimi izidi. Fotobiomodulacija predstavlja nov, neinvaziven in ekološko čist fizikalni pristop za uravnavanje metabolnih celičnih procesov in posledičnega pospeševanja okrevanja
93 LITERATURA 1. Karu T. Ten lectures on basic science of laser phototherapy. Graengesberg: Prima Books AB Whelan HT. Light emitting diodes aid in wound healing; MCW Health News: Avaliable: November 28, Dyson M. Patient amplification of the spontaneous effects of radiation: the PASER concept. Photodiagnosis and Photodynamic Therapy. 2010; 7(1): S3 (PL9) 4. Karandashov VI. Devices for phototherapy based on modern nanotechnologies. Photodiagnosis and Photodynamic Therapy. 2010; 7(1): S40 (P25) 5. Henry KA: Persistence in Combat Medicine for non-medics: Toward an accelerated self healing warfighter, DARPA DSO 6. Sommer AP, Pinheiro ALB, Mester AR et al. Biostimulatory windows in low-intensity laser activation: lasers, scanners, and NASA s light-emitting diode array system. Journal of Clinical Laser Medicine & Surgery 2001;19: Stuck BE, Zwick H, Molchany JW, et al. Accidental human laser retinal injuries from military laser systems. SPIE 1996;2674: Whelan HT, Smits RL, Buchmann EV, et al. Effect of NASA light-emitting diode (LED) irradiation on wound healing. Journal of Clinical Laser Medicine & Surgery Siposan GD, Bobe S. Does low level laser radiation give energetic support to RBC s metabolism? Photodiagnosis and Photodynamic Therapy. 2008; 5 (1): S25 (73) 10. Vladimirov YuA, Klebanov GI, Borisenko GG, Osipov AN. Molecular and cellular mechanisms triggered by lowlevel laser irradiation. Biophysics. 2004; 49 (2): Whelan HT. NASA light - emitting diodes for the prevention of oral mucositis in pediatric bone marrow transplant patients. J Clin Laser Med Surg 2002 Dec; 20 (6): PREDBOLNIŠNIČNO OŽIVLJANJE V PHE CELJE V 5- LETNEM OBDOBJU PRIKAZ REZULTATOV PO UTSTEIN METODOLOGIJI PRE-HOSPITAL CPR IN EMS CELJE IN YEARS RESULTS ACCORDING TO UTSTEIN STYLE Andrej Žmavc Zdravstveni dom Celje, Gregorčičeva ulica 5, 3000 Celje Podatki o uspešnosti reanimacij v predbolnišničnem okolju sodijo med najštevilnejše objave v strokovni medicinski literaturi. Predstavljajo pomemben kazalec pri ocenjevanju kakovosti neke službe NMP. Število preživelih po nenadnem zastoju srca, bodisi zaradi bolezni ali poškodbe, po svetu zelo variira. Razponi so ogromni od 1% pa vse do 40%! Na to v enaki meri vpliva organizacija službe, kot območje in število prebivalcev, kjer neka služba deluje, saj to odločujoče vpliva na odzivni čas, ki je statistično gledano najbolj povezan s preživetjem. Razlog številnih poročil je tudi jasna razmejitev opazovanih primerov, ki jih je lahko spremljati in ugotavljati izid zdravljenja. Rezultat je dihotomen preživel ali umrl. Vmesnih variant ni. Tudi številčno je reanimacij relativno malo, zato jih je lahko obdelovati. Poleg tega je ukrepanje pri nenadnem zastoju srca zelo standardizirano in pri večini ukrepov ne dovoljuje odstopanja. Pomembno za ocenjevanje rezultatov pa je standardizirano poročanje, saj lahko sicer primerjamo povsem različne skupine pacientov. Tu moramo biti zelo natančni. Po Utsteinu podatki obravnavajo število primerov nenadnih smrti, število oživljanj, število kolapsov pred pričami, število laičnih oživljanj, število primarno kardialnih vzrokov za zastoj srca, razdelitev oživljanj glede na primarno ugotovljen EKG ritem, število bolnikov z vzpostavljeno lastno cirkulacijo, število prepeljanih v bolnišnico (stabilna cirkulacija), število umrlih v bolnišnici, število odpuščenih iz bolnišnice, cerebralna prizadetost odpuščenih, ter preživeli po enem letu. Predvsem za slednje je težko pridobiti podatke. Preživeli lahko v enem letu umrejo zaradi vzroka, ki nima nobene zveze s srčnim zastojem in večinoma niso obducirani, zato je ta podatek tudi sicer problematičen. Podatki lahko zajemajo tudi druge parametre, vendar so našteti obvezni. Rezultati PHE Celje deluje po enakem principu že 25 let. V ekipah sodeluje ožji krog zdravstvenih tehnikov in zdravnikov, zato so ekipe dobro usposobljene in v glavnem stalne. Področje, ki ga PHE pokriva meri malo čez 800 km2, kjer živi stalnih prebivalcev, pozitivna dnevna migracija pa je znatna. Po približni oceni je dostopnost do bolnikov v 80% lahka, 20% pa se jih nahaja na težje dostopnem ruralnem območju. Pri teh je odzivni čas daljši, oziroma predolg, saj je znatno čez 10 min. Reanimacije so v teh primerih uspešne le, če je bolnik deležen kakovostne PP ali pa je zastoj nastal šele kasneje po klicu. Nujne klice sprejema dispečer, ki ima ključno vlogo pri ukrepanju ob NZS. Že ob sumu na srčni zastoj mora ugotoviti, če je prizadeti v nezavesti in če ne diha. Pomembno pri tem je, da»gasping«ne šteje za dihanje. Ob ugotovitvi, da je zastoj zelo verjeten, brez odlašanja aktivira ekipo NMP, še preden se do konca pogovori s klicočim. Nepotrebna zamuda bi bila, če bi dispečer poizvedoval po vseh potrebnih podatkih in šele nato obvestil ekipo. To lahko počne, ko je ekipa že na poti. Preživetje je neposredno povezano z odzivnim časom. V prvih 5 minutah je preživelo preko 50% bolnikov, pri daljših časih pa se odstotek hitro znižuje in je po 10 minutah le še okrog 10%, pri
94 minutah pa so bili zabeleženi samo sporadični primeri, pri katerih časa zastoja srca ni bilo mogoče točno ugotoviti. V zadnjih letih se veča tudi število avtomatskih defibrilatorjev (AED) na terenu, kar prispeva k izboljšanemu rezultatu, ker pa je to število omejeno le na sporadične primere, skupnega števila uspešnih KPR bistveno ne poveča. Skupno je bil AED uporabljen manj kot 10-krat. AED so učinkoviti na lokacijah z večjim tveganjem za NZS, kjer je tudi usposobljeno in zadolženo osebje, negovalne institucije, dislocirani bolnišnični oddelki, ipd. Razporeditev na javno dostopnih mestih ni racionalna niti ne daje vidnega učinka, kar ugotavljajo tudi v literaturi. V tabelah so zbrani podatki za 5 let od leta 2005 do leta Podatki so zbrani retrogradno na osnovi računalniške baze podatkov in bolnišnične odpustne dokumentacije. Tabela 1 vsebuje splošne številčne podatke, v tabeli 2 so bolniki razdeljeni glede na rezultat oživljanja, tabela 3 obravnava samo bolnike s primarnim srčnim vzrokom za zastoj cirkulacije, tabela 4 pa obravnava samo bolnike s prvim EKG ritmom VF/VT. NZS v prisotnosti ekipe NMP je bilo 18%. V nasprotju s pričakovanjem, je rezultat pri teh oživljanjih celo nekoliko slabši, kot pa pri ostalih, kar je svojevrsten paradoks. Podatek pa je logičen, če vemo, da gre pri teh bolnikih običajno za sekundarni zastoj srca zaradi hude predhodne bolezni in je stanje ob nastanku NZS že ireverzibilno. Seveda pa to ne velja za nastanek VF v prisotnosti ekipe. Pri teh je oživljanje praviloma uspešno. Bolniki s primarno srčnim vzrokom imajo višje preživetje, kot vsa oživljanja, rezultat pri VF/VT pa je še boljši. To je razumljivo, saj VF/VT posredno kaže na kratek čas od zastoja srca, do prihoda ekipe NMP. Pomemben podatek je delež laičnega oživljanja pred prihodom ekipe. Ta je bil okrog 40%, kar je glede na obdobje pred 2005 veliko, ne pa idealno. Odločujočo vlogo pri tem ima dispečer ob sprejemu klica. Ob pravilnem vodenju pogovora lahko v večini primerov doseže vsaj nekakšno ZMS. Na delež PP vpliva tudi splošna informiranost o oživljanju, vendar je vloga dispečerja bistveno bolj pomembna. Pomembno je tudi razmerje med NZS (smrti) in številom oživljanj. V prikazanih podatkih je to razmerje 400 : 245 (indeks 1,6) in je pričakovano. Indeks znatno nad 2,0 kaže na preveliko selekcijo pri začetku oživljanj, indeks 1,0 ali celo manj, pa na pretirano in nesmiselno oživljanje. Seveda pa je to odvisno tudi od okolja, v katerem služba NMP deluje. Pri krajših odzivnih časih je indeks nižji. KOMENTAR Število nenadnih zastojev srca (645), pri katerih je bila aktivirana ekipa NMP je bilo 1,3/1000 preb./leto. To je podobno, kot drugod po svetu (1,5). Vendar pa za vsako nenadno smrt ekipa NMP ne gre na teren, zato je ocena za NZS nižja. Defibrilirano je bilo nekaj manj kot polovica bolnikov, ki so bili oživljani, pri vseh pa je bila opravljena ZMS in umetna ventilacija (tabela 1). To je tudi logično, saj je ZMS ali defibrilacija pogoj za definicijo reanimacije v tem kontekstu. V navedenem obdobju ni bilo oživljanj, kjer bi samo z defibrilacijo dosegli ROSC. Večina KPR je bila opravljena na bolnikovem domu, kar je pričakovano. Manj ugoden za dober rezultat je podatek, da je bila več kot polovica KPR na bolj oddaljenih lokacijah, na kar posredno kaže tudi relativno nizko število VF 77 (31%). Visok delež preživelih ima zato še posebno težo. V skladu s tujimi podatki je tudi podatek, da se je pri večini bolnikov, ki so bili reanimirani, srčni zastoj zgodil pred pričami, kar je pomemben pogoj za uspešnost. 36% bolnikov je bilo oživljanih že pred prihodom ekipe NMP in pri 64% je šlo za primarno kardialni vzrok zastoja. Pri 116 (47%) je bila dosežena spontana cirkulacija (ROSC), kar je glede na delež VF zelo dobro. 80 bolnikov je bilo sprejetih na zdravljenje, praviloma na intenzivni oddelek, 49 (20%) pa je bilo odpuščenih iz bolnišnice preživeli (tabela 3). To je primerjalno z literaturo zelo dober rezultat. Le nekaj služb NMP po svetu dosega boljše preživetje, vendar gre v teh primerih za službe v velikih mestih z ekstremno kratkimi odzivnimi časi. Podatkov po odpustu nismo spremljali. Po podatkih iz odpustnic je večina bolnikov imela ob odpustu CPC 1 ali 2 (brez ali z lažjimi okvarami CŽS), le nekaj odstotkov je bilo takšnih s hudimi posledicami, torej v vegetativnem stanju (CPC 3), kar poleg kratkega odzivnega časa kaže tudi na kakovostno reanimacijo. Bolnikov, pri katerih je bil primarni vzrok zastoja bolezen srca, je bilo 157 (tabela 3). Ti bolniki imajo boljše možnosti za preživetje kot tisti, pri katerih je do zastoja prišlo zaradi ekstrakardialnih vzrokov. To je povsem jasno, saj mora biti vzrok, ki povzroči zastoj načeloma zdravega srca, izredno hud. Zastoj srca je v teh primerih posledica bodisi izkrvavitve ali ireverzibilne asfiksije, torej stanje, ki je v trenutku zastoja srca že povsem neperspektivno. Delež bolnikov z začetnim ritmom VF je bil pri kardialnih vzrokih znatno višji, kot pri celotni populaciji reanimacij in je znašal 45%. ROSC je bil dosežen pri 51% Tabela 1. Osnovna razdelitev zunajbolnišničnih zastojev srca PHE Celje (5 let). Oživljanja nismo začeli Vsi primeri n = 400 Mesto srčnega zastoja Zunaj bolnišnice n = 245 Doma n = 133 Javno mesto n = 46 Drugo n = 66 Razporeditev srčnega zastoja Mesto n = 108 Ruralno območje n = 137 Srčni zastoj pred pričami n = 163 Pred očividci laiki n = 163 Pred zdravstvenimi delavci n = 44 Srčni zastoj brez prič n = 35 Oživljanje pred prihodom PHE ekipe n = 98 Etiologija srčnega zastoja Srčni vzroki n = 157 Travma n = 13 Utopitev n = 0 Respiratorni n = 7 Drugi ne-srčni vzroki n = 43 Neznano n = 25 Bolniki s srčnim zastojem, pri katerih razmišljamo o začetku oživljanja n = 645 Poskusi oživljanja Vsi primeri n = 245 Poskus defibrilacije n = 112 Zunanja masaža srca n = 245 Umetna ventilacija n = 245 Začetni ritem Skupaj VF/VT n = 77 VF n = 75 VT n = 2 Skupaj asistolija/pea n = 167 Asistolija n = 94 PEA n = 73 Neznano n = 0 Rezultat/izid oživljanja ROSC Da n = 102 Ne n = 143 Neznano n = 0 Pripeljani v Bolnišnico n = 102 Odpuščeni iz bolnišnice n = 49 Nevrološki izhod ob odpustu CPC 1 ali 2 n = n.p CPC 3 ali 4 n = n.p. CPC 5 n = n.p. bolnikov, kar je primerljivo z vsemi KPR. Preživelih je bilo v tej skupini 26%, kar pa je znatno več, kot pri ostalih. Posebej zanimiva je skupina reanimacij s primarnim ritmom VF/VT (tabela 4). Kot že rečeno, imajo ti bolniki največ možnosti za preživetje, bodisi zaradi krajšega odzivnega časa, ali zaradi možnosti defibrilacije, ki je pogosto uspešna. Bolnikov v tej skupini je bilo 77 (2 VT). Le pri 4 je zastoj nastal brez prič. Večinoma imata kolaps pred pričami in VF isti vzrok, saj je le pri zastoju pred pričami mogoče zagotoviti kratek odzivni čas in seveda tudi laično ZMS pred prihodom ekipe. Kar pri 50 (65%) je bil vzpostavljen spontani ritem. 42 (55%) je bilo sprejetih v bolnišnico, 32 (42%) jih je bilo odpuščenih iz bolnišnice. Tak odstotek preživetja sodi v sam svetovni vrh. Čeprav gre za najbolj perspektivno skupino, le nekaj služb NMP doseže podoben delež preživetja
95 Tabela 2. Rezultati oživljanj zunajbolnišničnih zastojev srca PHE Celje Tabela 3. Rezultati oživljanj zunajbolnišničnih zastojev srca v PHE Celje srčni vzroki. NZS KPR n = 245 KPR srčni vzroki n = 157 Srčni zastoj brez prič n = 35 Srčni zastoj pred pričami (laiki) n = 207 Srčni zastoj pred pričami (zdravstvenimi delavci) n = 44 Srčni zastoj brez prič n = 16 Srčni zastoj pred pričami (laiki) n = 113 Srčni zastoj pred pričami (zdravstvenimi delavci) n = 27 Začetni ritem asistolija, n = 94 Začetni ritem VF, n = 75 Začetni ritem VT, n = 2 Začetni ritem PEA, n = 73 Začetni ritem asistolija, n = 54 Začetni ritem VF, n = 70 Začetni ritem VT, n = 0 Začetni ritem PEA, n = 33 Brez ROSC, n = 129 ROSC, n = 116 Brez ROSC, n = 77 Brez ROSC, n = 77 Umrli na terenu, n = 136 Sprejeti v bolnišnico, n = 84 Umrli na terenu, n = 85 Sprejeti v bolnišnico, n = 60 Umrli v bolnišnici, n = 35 Umrli v bolnišnici, n = 35 Umrli v bolnišnici, n = 19 Odpuščeni iz bolnišnice, n = 41 Umrli v roku enega leta po odpustu iz bolnišnice, n = n.p. Preživeli več kot eno leto po odpustu iz bolnišnice, n = n.p. Umrli v roku enega leta po odpustu iz bolnišnice, n = n.p. Preživeli več kot eno leto po odpustu iz bolnišnice, n = n.p
96 Tabela 4. Rezultati oživljanj zunajbolnišničnih zastojev srca z začetnim ritmom VF/VT PHE Celje OHCA srčni vzroki n = 77 ZAKLJUČEK 5-letni podatki o oživljanju NZS v PHE Celje kažejo zelo dobre rezultate. To nas seveda ne sme zadovoljiti do te mere, da ne bi poizkušali doseči še boljših. Ključno za uspeh pri NZS je kratek odzivni čas (<10min), laična ZMS pred prihodom ekipe NMP in dobro izurjena ekipa. Objektivna ovira je precej razpršena poseljenost na območju, kar znatno podaljšuje odzivne čase. Ocenjujemo, da so še rezerve na področju laičnega oživljanja in uporabe avtomatskih defibrilatorjev. Srčni zastoj brez prič n = 4 Srčni zastoj pred pričami (laiki) n = 66 Srčni zastoj pred pričami (zdravstvenimi delavci) n = 6 LITERATURA 1. CPR Guidelines, ERC Žmavc A. Organizacija predbolnišnične službe NMP v Sloveniji. In: Štromajer D, Cotič-Anderle M, Brvar M, et al, editors. Zbornik predavanj Strokovni seminar NMP- nujni ukrepi; 2006; Terme Čatež. Ljubljana: Sekcija medicinskih sester in zdravstvenih tehnikov v urgenci, 3. Žmavc A. Dejavniki, ki vplivajo na uspeh oživljanja na terenu. In: Štromajer D, Cotič-Anderle M, Brvar M, et al, editors. Zbornik predavanj Strokovni seminar Življenjsko ogrožen pacient - nujni ukrepi; 2005 okt 6-7; Terme Čatež. Ljubljana: Sekcija medicinskih sester in zdravstvenih tehnikov v urgenci, 2005; Žmavc A, Kešpert B. Vloga dispečerja pri ukrepanju ob nenadnem zastoju srca. In: Bručan A, Gričar M, Vajd R, editors. Urgentna medicina: izbrana poglavja. Zbornik 12. mednarodni simpozij o urgentni medicini; 2005 jun 15-18; Portorož. Ljubljana: Slovensko združenje za urgentno medicino, 2005; Žmavc A, Podbregar-Marš A, Kešpert B. Možnosti in pričakovane koristi uporabe polavtomatskih defibrilatorjev na območju službe nujne medicinske pomoči Celje. In: Bručan A, Gričar M, Vajd R, editors. Urgentna medicina: izbrana poglavja. Zbornik 11. mednarodni simpozij o urgentni medicini; 2004 jun 9-12; Portorož. Ljubljana: Slovensko združenje za urgentno medicino, 2004; Podrid JP, Ganz LI, Arnsdorf MF. Clinical features and treatment of ventricular arrhythmias during acute myocardial infarction. www: UP-TO-DATE, marec Rea TD, Eisenberg MS et al. Temporal trends in sudden cardiac arrest: a 25-year emergency medical services perspective. Circulation 2003; Rea TD, Paredes VL. Quality of life and prognosis among survivors of out-of-hospital cardiac arrest. Curr.Opin, Crit Care 2004; Bobrow BJ, Spaite DW, Berg RA, et al. Chest compression only: an observational study. JAMA 2010; Začetni ritem VF, n = 77 Začetni ritem VT, n = 0 Brez ROSC, n = 27 ROSC, n = 50 Umrli na terenu, n = 30 Sprejeti v bolnišnico, n = 42 Kratice, uporabljene v tekstu: NZS nenaden zastoj srca, ZMS zunanja masaža srca, VF/VT. ventrikularna fibrilacija/v.tahikardija, NMP nujna medicinska pomoč, PP prva pomoč, CŽS centralni živčni sistem, PHE prehospitalna enota, CPC cerebral performance category, ROSC return of spontaneous circulation. Umrli v bolnišnici, n = 11 Umrli v bolnišnici, n = 32 Umrli v roku enega leta po odpustu iz bolnišnice, n = n.p. Preživeli več kot eno leto po odpustu iz bolnišnice, n = n.p
97 SMERNICE ZA OBRAVNAVNO ZASUTEGA V SNEŽNEM PLAZU FIELD MANAGEMENT OF AN AVALANCHE VICTIM Alenka Klemenčič*, Eva Pogačar** *Zdravstveni dom Ljubljana, Splošna nujna medicinska pomoč, Bohoričeva 4, 1000 Ljubljana in Gorska reševalna Zveza Slovenije, Društvo Ljubljana **Splošna bolnišnica Jesenice, Titova 112, 4270 Jesenice in Gorska reševalna Zveza Slovenije, Komisija za Medicino Izvleček Obravnava ponesrečencev zasutih v snežnem plazu je specifična. Švicarski inštitut za raziskave snežnih plazov v Davosu je napravil obširno raziskavo nesreč, ki so se zgodile zaradi snežnih plazov. V raziskavo je bilo vključenih 2000 ponesrečencev, ki jih je zasul snežni plaz. Podatke, ki so jih pridobili so natančno analizirali in tako pridobili pomembne informacije o faktorjih, ki vplivajo na preživetje ter podrobneje raziskali patofiziološke procese. Na podlagi tega so napravili smernice za ukrepanje ob zasutju s snežnim plazom za reševalce in tudi za zdravnike. Predstavljene so v tem članku. Ponesrečene ogroža zadušitev(65%), smrtne poškodbe (20%) ter Trojni H-sindrom (hipoksija, hiperkapnija, hipotermiija) v 15%. Zelo pomembno je ukrepanje na samem mestu nesreče, ustrezen transport ter nadaljevanje zdravljenja v bolnišnici. Abstract The management of avalanche victims is very specific. Swiss Institute of snow and avalanche research in Davos made a large study of 2000 people caught up in avalanches. This has astablished the crucial factors for survival in an avalanche accident to be identified and the pathophysiology to be understood. Standardised guidelines are applied for the field management of avalanche victims which are introduced in this article. Deaths by avalanches are due to acute asphyxia (65%), to the Triple-H-Syndrome (hypoxia, hypercapnia, hypothermia) in 15% and to fatal injuries in about 20%. The proper management of avalanche victims starts on site and quick transportation into the apropriate hospital. UVOD Smernice za obravnavno zasutega v plazu so bile postavljene in odobrene s strani IKAR MEDICOM (International commission for mountain emergency medicine) ter so bile objavljene v reviji Resuscitation leta Švicarski inštitut za raziskave snežnih plazov v Davosu (Švica) je napravil obširno raziskavo nesreč, ki so se zgodile zaradi snežnih plazov. V raziskavo je bilo vključenih 2000 ponesrečencev, ki jih je zasul snežni plaz. Podatke, ki so jih pridobili so natančno analizirali in tako pridobili pomembne informacije o faktorjih, ki vplivajo na preživetje ter podrobneje raziskali patofiziološke procese. Na podlagi tega so napravili smernice za ukrepanje ob zasutju s snežnim plazom za reševalce in zdravnike, ki sicer temeljijo na BLS in ALS smernicah. V Evropi in Severni Ameriki vsako leto zaradi plazov umre 150 ljudi. V Sloveniji je lani v plazovih umrlo 7 ljudi. Ponesrečene ogroža zadušitev(65%), smrtne poškodbe (20%) ter Trojni H-sindrom (hipoksija, hiperkapnija, hipotermiija) v 15%. Slika 1. Odvisnost preživetja (%) od časa zasutja (min). VERJETNOST PREŽIVETJA Eden izmed pomembnih faktorjev preživetja je samo zasutje. Za popolnoma zasute štejemo tiste, ki imajo glavo pod snegom, drugi deli telesa so lahko na površju. Kadar glava ni zasuta, govorimo o delnem zasutju. Skupna smrtnost 2000 ponesrečencev, vključenih v študijo je 22%. Le 4.4% ponesrečenih, ki niso bili popolnoma zasuti je umrlo, medtem, ko je bila smrtnost pri popolnoma zasutih 51.3%. Večina smrtnih žrtev je bilo med popolnima zasutimi
98 638 ponesrečenih iz študije je bilo popolnoma zasutih. Na podlagi teh podatkov so izračunali tudi odvisnost preživetja od časa zasutja (slika 1). Prav čas zasutja je eden najpomembnejših dejavnikov preživetja. Prvih min preživi okoli 90% zasutih v plazu, ostalih 10% jih umre zaradi poškodb. V tem času je pomembna vsaka minuta. V času med min se preživetje zmanjša na 34%. Vzrok smrti je zadušitev. Umrejo vsi brez zračnega žepa. Zračni žep je prazen prostor, ki se nahaja v predelu okoli ust in nosu ter ni povezan s površjem ter ima lahko zelo majhno prostornino. V kolikor so dihalne poti proste, lahko zasuti preživi tudi do 90 min. Seveda je preživetje odvisno od velikosti zračnega žepa, od gostote snega (hipoksija se hitreje razvije v bolj mokrem snegu) ter še nekaterih drugih dejavnikov. Več kot polovica se jih zaduši zaradi obstrukcije dihalni poti z izločki ali s snegom. V tej latentni fazi, ki traja med 35-90min se pri preživelih razvijajo hipoksija, hipotermija in hiperkapnija (trojni H sindrom), kar je na koncu te faze tudi vzrok smrti. Preživetje se tukaj zmanjša na 28%. 2 uri pod plazom preživi le okoli 7% ponesrečencev, ki imajo zračni žep in so dovolj dobro zaščiteni pred ohlajanjem. Zasuti več kot 2 uri imajo le majhno možnost preživetja ter je možno le v primeru odprtega zračnega žepa (povezava zračnega žepa s površjem) ali zelo velike prostornine zračnega žepa. Leta 1972 je ženska v Italiji preživela zasutje v plazu, ki je trajalo 44 ur. Zaključimo lahko, da je verjetnost preživetja najbolj odvisna od tega ali je zasutje popolno ali delno ter od časa zasutja. Zelo pomembna je tudi prisotnost zračnega žepa ter hude poškodbe. Pri zasutih z zračnim žepom se bo hitro razvila hipoksija in hiperkapnija ter nato še hipotermija (trojni H sindrom). Ob izkopanju lahko zasuti, ki je prej še dihal postane apnoičen, saj v kontaktu z zunanjim zrakom zmanjša količina dušikovega dioksida v krvi, ki je bil prej stimul za dihanje(1). OSKRBA ZASUTIH POD PLAZOM (slika 2) Zasutega pod plazom lahko vidimo pri pregledu plazu, če ni v celoti zasut; ali pa ga najdemo s pomočjo elektronskih pripomočkov, reševalnih psov oz. s sondiranjem. Čim prej mu previdno odkopljemo glavo in prsni koš ter skušamo ugotoviti prisotnost zračnega žepa. Na podlagi časa zasutja ter prisotnosti zračnega žepa temelji nadaljnje ukrepanje. Navadno je prisotnost zračnega žepa težko potrditi, zato predlog novejših smernic upošteva prehodnost zgornjih dihalnih poti. Če so le te proste, ukrepamo po algoritmu za prisotnost zračnega žepa in obratno. Pri izkopavanju glave in prsnega koša je najbolje, da je prisotno tudi medicinsko osebje, ki se takoj usmeri na oskrbo ponesrečenega. Ostali nadaljujejo z izkopavanjem celega telesa. Iz dihalne poti odstranimo ev. tujke, sneg ter preverimo zavest, dihanje, cirkulacijo ter očitne hude poškodbe. Zelo pomembno je izmeriti temperaturo jedra telesa. V primeru z življenjem nezdružljivih poškodb ne oživljamo. Če znakov življenja ni in je od zasutja manj kot 35 min, takoj pričnemo z oživljanjem ne glede na prisotnost zračnega žepa (slika 3). Po možnosti začnemo z oživljanjem še preden je zasuti dokončno izkopan. Ob tem poskrbimo, da se dodatno ne ohlaja in upoštevamo možnost pridružene poškodbe vratne hrbtenice. Neuspešno oživljanje lahko prekinemo po 20 min, če je telesna temperatura nad 32 C. Če je telesna temperatura pod 32 C z oživljanjem nadaljujemo in ukrepamo v skladu s smernicami za obravnavo podhlajenega. Če znakov življenja ni in je od zasutja minilo več kot 35 minut ter zgornja dihala niso prosta (ni zračnega žepa), ponesrečenega ne oživljamo. Če znakov življenja ni in je od zasutja minilo več kot 35 minut (slika 4); ponesrečenega oživljamo v primeru prisotnega zračnega žepa. Pogosto namreč ponesrečenega ne ogroža zadušitev pač pa podhladitev. Upoštevajmo: noben podhlajen, zasut v plazu s prisotnim zračnim žepom ni mrtev, dokler ni ogret in mrtev! Oživljanje izvajamo v skladu s smernicami za oskrbo podhladitev na terenu(5). Nujen je transport v bolnišnico, ki ima možnost ogrevanja z zunajtelesnim obtokom. Med transportom izvajamo neprekinjeno oživljanje. Smiselno je tudi dolgotrajno oživljanje med daljšim transportom s terena v center, ki lahko takoj zagotovi ogrevanje z zunajtelesnim obtokom. V bolnišnici se preveri vrednost kalija v krvi. V kolikor kalij presega 12 mmol/l prenehamo z oživljanjem v nasprotnem primeru ponesrečenega nemudoma začnemo ogrevati z zunaj telesnim obtokom. Slika 2. Algoritem za obravnanvo zasutega v plazu. Slika 3: Algoritem pri zasutem, čas zasutja 35 min in/ali tel.temperatura 32 C Če je ponesrečeni nezavesten in diha (hipotermija III in IV), mu damo kisik, stabiliziramo vratno hrbtenico, spremljamo EKG, temperaturo jedra telesa, uvedemo intravensko kanilo, damo po možnosti toplo infuzijo, ga ustrezno imobiliziramo in preprečujemo nadaljnje ohlajanje ter ga poskušamo počasi ogreti (toplotna izolacija, grelne odeje in infuzije ). Izogibamo se grobim gibom, naglim in nepotrebnim premikom, ki lahko povzročijo smrt zaradi»afterdrop fenomena«ali fibrilacije prekatov. Indicirana je intubacija, vendar le v primeru, da se loti tega vešč zdravnik. Obvezno je stalno spremljanje in nadzor
99 Če je ponesrečeni pri zavesti in je temperatura v sluhovodu vsaj 32 C (hipotermija II), lahko pije tople sladke napitke, če požira brez težav. Pomirimo ga, zamenjamo mokra oblačila s suhimi, mu damo po potrebi kisik in ga oskrbimo glede na poškodbe in simptome. Sodi obvezno v bolnišnico na opazovanje. Med transportom je potreben nadzor in zaščita pred mrazom, vetrom(2, 3). POSEBNOSTI IN TEŽAVE PRI OBRAVNAVI ZASUTIH V SNEŽNEM PLAZU Pri gorskem reševanju temperaturo jedra praviloma merimo v sluhovodu, redkeje v požiralniku. Zanesljivost epitimpanalnega merjenja je večinoma primerljiva z ezofagealnim merjenjem, razen ob zelo nizkih zunanjih temperaturah ali če so v sluhovodu sneg oz. tujki in v primeru srčnega zastoja. Za zadovoljivo masažo srca v mehkem snegu moramo prsni koš ponesrečenca podložiti. Zdravila, tekočine in kovinski pripomočki npr. laringoskop lahko zmrznejo, zato jih nosimo v notranjih žepih oblačil ali jih grejemo z grelnimi vrečkami. Koža prsnega koša je lahko mrzla in mokra, pričakujemo lahko težave pri nameščanju elektrod in lažne alarme na monitorju. Sneg nam lahko zamaši vtičnice aparatov, različne povezave ipd. Upoštevati moramo vse posebnosti oživljanja podhlajencev: Široki, neodzivni zenici nista nujno znak smrti, Zaradi upočasnjenega dihanja in bitja srca pri podhladitvi si za preverjanje prisotnosti osnovnih življenjskih funkcij vzamemo več časa, do 1 minute, Ritem oživljanja in razmerje 30 kompresij : 2 vpiha je enako kot pri oživljanju nepodhlajenega, Vse delamo nežno in previdno, da ne izzovemo fibrilacije prekatov, Zaradi hipotermije postane prsni koš nekoliko tog, zato sta zunanja masaža srca in umetno dihanje nekoliko težja, Ob indikaciji izvedemo le tri defibrilacije, z njimi po potrebi nadaljujemo ko se podhlajeni ogreje na več kot 30 C, Zunanjega pacinga ob bradikardiji ne izvajamo, razen če bradikardija ostaja tudi po ogretju, Srce podhlajenca je lahko neodzivno na zdravila, zaradi upočasnjenega metabolizma lahko pride do toksičnih koncentracij. Zato ne dajemo adrenalina ali drugih zdravil dokler se jedro ponesrečenca ne ogreje na več kot 30 C. Ko dosežemo to temperaturo, pa podvojimo interval med dvema dozama, dokler se ponesrečenec ne ogreje skoraj na normalno telesno temperaturo 35 C (3). ZAKLJUČEK Z iskanjem in oskrbo zasutih v plazu se praviloma srečujejo zdravniki gorski reševalci in drugi gorski reševaci. Obravnava je izredno specifična in v nadaljevanju zahteva vključitev drugih služb: NMP, regionalne bolnišnice, klinični center. Za celovito obravnavo je nujno, da vsi poznajo smernice za obravnavo zasutega v plazu. Še posebej pomembno je, da so z njimi dobro seznanjeni vsi oddelki bolnišnic oz. klinik, ki lahko izvedejo ogrevanje s pomočjo zunajtelesnega obtoka takoj, kadar je to potrebno. LITERATURA 1. Brugger H, Durrer B. On-site treatment of avalanche victims. ICAR-MEDCOM recommendations. High Alt Med. Biol 2002; 3: Brugger H, Durrer B, Adler-Kastner L, Falk M, Tschirky F. Field managment of avalanche victims. Resuscitation 2001; 51: Tomazin I, Pogačar E, Rožič S. Iskanje, reševanje in oživljanje zasutega v plazu. Zbornik simpozij urgentne medicine Boyd J, Brugger H, Shuster M. Prognostic factors in avalanche resuscitation: A systematic review. Resuscitation : Durrer B, Brugger H, Syme D. On-site treatment of hypothermia. High Altitude Medicine&Biology 2003; 4/1: ORGANIZIRANJE SKUPNE URGENTNE SLUŽBE PRIMARNEGA IN SEKUNDARNEGA NIVOJA POMURJA S VKLJUČEVANJEM PEDIATRA ORGANIZING THE JOINT EMERGENCY SERVICE OF THE PRIMARY AND SECONDARY LEVEL IN POMURJE WITH INCLUSION OF THE PAEDIATRICIAN Daniel Grabar*, Edit Sapač Žižek**, Peter Bohinec*** *Splošna bolnišnica Murska Sobota, Ul.dr.Vrbnjaka 6, 9000 Murska Sobota **Prehospitalna enota, Zdravstveni dom Murska Sobota, Grajska ul. 22, 9000 Murska Sobota *** Ministrstvo za zdravje, Štefanova 5, 1000 Ljubljana Izvleček Od nujna stanja pacientov upravne enote Murska Sobota v nočnem času in dela prostih dneh oskrbujemo na skupni lokaciji v Splošni bolnišnici Murska Sobota. V prispevku predstavljamo postopke združevanja, prve izkušnje in nadaljnje načrte. Že v času dogovarjanja o selitvi enot NMP Zdravstvenega doma Murska Sobota v prostore Splošne bolnišnice se je izpostavila potreba združitve in reorganizacije služb NMP celotne Pomurske regije, predvsem pa reorganizacija oskrbe nujnih stanj otrok in mladostnikov v regiji. Zaključek: Celovita oskrba nujnih stanj regije zahteva tudi vključitev pediatra, kar v Pomurju rešujemo na podoben način, kot združevanje ekip urgentne službe. Abstract Since 1 April 2011 the General Hospital Murska Sobota provides for the medical attendance of the urgent conditions of patients within the administrative unit of Murska Sobota in night-time and during the public holidays. The article presents the processes of the integration, initial experiences, and further plans. During the phase of discussion about the possible relocation of the urgent medical help (UMH) units of the Health Care Center Murska Sobota in the premises of General Hospital the need for the integration and reorganization of the UMH services of the entire Pomurje region was emphasized. The discussion predominantly concerned the issue of urgent condition of children and youth in the region. Conclusion: The entire provision of the urgent conditions of the region demands the inclusion of the pediatrician, which is solved in Pomurje in a similar way as combining the teams of the emergency services. Na podlagi zakonskih določil (Zakon o zdravstveni dejavnosti, 7. člen in Pravilnik o organizaciji neprekinjenega zdravstvenega varstva, 8. člen) smo na pobudo Ministrstva za zdravje v Pomurski regiji s pričeli z izvajanjem sprejemanja pacientov potrebnih nujne medicinske pomoči, na eni lokaciji. Na podlagi pravilnika je taka oskrba pacientov zaenkrat zagotovljena le za iskalce nujne medicinske pomoči murskosoboške upravne enote. Začetna dogovarjanja za delovanje skupne urgentne službe na lokaciji Splošne bolnišnice Murska Sobota smo v regiji konkretizirali s podpisom pisma o nameri med Zdravstvenim dom Murska Sobota in Splošno bolnišnico Murska Sobota, dne ob obisku ministra za zdravje v bolnišnici. V pismu o nameri je ob terminskih opredelitvah bil postavljen dogovor o imenovanju Skupne strokovne
100 komisije za pripravo strokovnih in kadrovskih podlag za delovanje skupne urgentne službe na lokaciji Splošne bolnišnice Murska Sobota. Na podlagi 2. točke Pisma o nameri za ureditev in delovanje skupnega urgentnega centra za primarni in sekundarni nivo na lokaciji Splošne bolnišnice Murska Sobota sta ZD MS in SB MS imenovala skupno strokovno komisijo, v sestavi dva predstavnika Zdravstvenega doma Murska Sobota, dva predstavnika Splošne bolnišnice Murska Sobota in predstavnik Ministrstva za zdravje Strokovne podlage morajo vključevati: Predlog nove organizacije skupne primarne in sekundarne enote NNMP Prostorske pogoje za delo, pri čemer se pogoji za delo ne smejo bistveno poslabšati Čas delovanja Popis potrebne opreme in kadra Cilj organizacije skupne urgentne službe je zagotoviti: Boljšo in hitrejšo dostopnost do ustrezne celovite strokovne obravnave pacientov Takojšnjo celovito diagnostiko na enem mestu (RTG, laboratorij, konzultacija s specialisti) Boljšo organizacijo in stroškovno učinkovitost Vse navedene cilje je strokovna komisija upoštevala pri pripravi predloga o organizaciji skupne urgentne službe. Skupna strokovna komisija se je sestala dne Po razdelitvi dela in ogledu prostorov je delo nadaljevala preko telefonskih kontaktov in elektronske pošte ter na sestanku dne oblikovala poročilo, v katerem je pri pripravi predloga o organizaciji skupne urgentne službe upoštevala vse v pismu o nameri navedene cilje Poročilo Skupne strokovne komisije je vsebovalo: 1. Izhodišča 2. Predlog nove organizacije skupne primarne in sekundarne enote NNMP 3. Prostorski pogoji za delo, pri čemer se pogoji za delo ne smejo bistveno poslabšati 4. Čas delovanja 5. Popis potrebne opreme in kadra 6. Ostali pogoji (parkirišča, medijska podpora) 7. Nadaljnje delo Skupne strokovne komisije Na podlagi predlogov Skupne strokovne komisije so naslednje tri tedne potekale intenzivne priprave in urejanje primernih prostorov. Urgentna služba primarnega nivoja je za primarni nivo zagotavljanja nujne medicinske pomoči bil zagotovljen dotedanji obseg delovanja naslednjih strokovnih področij: 1. Delo splošnega zdravnika za zagotavljanje oskrbe nujnih stanj 2. Delo prehospitalne enote za zagotavljanje mobilne urgentne oskrbe 3. Zagotavljanje oskrbe urgentnih pediatričnih stanj 4. Nujna ekipa - NRV z nujnim reševalnim vozilom Delovni čas ekip primarnega nivoja je bil postavljen med delavniki od 20. do 6. ure, ob dela prostih dneh pa 24 urno zagotavljanje storitev od 7. do 7. ure. Ekipe primarnega nivoja smo namestili v specialističnih kirurških ambulantah, ki jih bolnišnica sicer koristi le ob delavnikih v dopoldanskem lasu. Že med pripravo izhodišč se je vse bolj izpostavljal problem oskrbe urgentnih stanj otrok in mladostnikov celotne pomurske regije. Da bi dosegli zadovoljivo in potrebam regije primerno delovanje pedatrične službe so vsi štirje zdravstveni domovi v regiji (Gornja Radona, Lendava, Ljutomer in Murska Sobota) ter Splošna bolnišnica Murska Sobota z dnem pričetka delovanja skupne urgentne službe na lokaciji Splošne bolnišnice Murska Sobota, podpisali Pismo o nameri o skupnem izvajanju neprekinjene nujne medicinske pomoči na področju pediatrije na lokaciji Splošne bolnišnice Murska Sobota. Cilj skupnega sodelovanja podpisnikov tega Pisma o nameri je: Organizacija skupne pediatrične dejavnosti na primarni in sekundarni ravni Zagotoviti boljšo in hitrejšo dostopnost do ustrezne celovite strokovne obravnave pacientov Urediti prostore in klinično pot obravnave pacientov v skupni pediatrični službi v prostorih SB MS vzpostaviti pogoje za uporabnikom dostopno in celovito diagnostiko (RTG, laboratorij, konzultacija s specialisti) Zagotoviti čim boljšo organizacijsko in strokovno učinkovitost izvajalcev NNMP Zagotoviti in vzpostaviti ustrezne pogoje v SB MS za izvajanje dejavnosti vseh podpisnikov pisma o nameri Vzpostaviti medsebojna razmerja pri načrtovanju, izvajanju gradnje novega urgentnega centra za potrebe vseh izvajalcev NNMP Uskladiti organizacijska izhodišča za izvajanje primarne in sekundarne NNMP v novem urgentnem centru. V Pomurski regiji se zavedamo, da bomo za zagotovitev najustreznejše oblike delovanja službe za zagotavljanje NNMP na primarnem in sekundarnem nivoju morali doreči še veliko organizacijskih in tudi strokovnih okvirjev, vsekakor pa je reševanje problematike celovite oskrbe pediatričnih nujnih stanj ena od prednostnih nalog. LITERATURA 1. Zakon o zdravstveni dejavnosti (Uradni list RS št. 23/05), Ljubljana Pravilnik o organizaciji neprekinjenega zdravstvenega varstva (Uradni list RS št. 94/10), Ljubljana Pismo o nameri za ureditev in delovanje skupnega urgentnega centra za primarni in sekundarni nivo na lokaciji Splošne bolnišnice Murska Sobota, Murska Sobota, Poročilo skupne strokovne komisije za pripravo strokovnih in kadrovskih podlag za delovanje skupne urgentne službe na lokaciji Splošne bolnišnice Murska Sobota, Murska Sobota, Pismo o nameri o skupnem izvajanju nujne medicinske pomoči na področju pediatrije na lokaciji Splošne bolnišnice Murska Sobota, Murska Sobota, Pismo o nameri med Splošno bolnišnico Slovenj Gradec in Zdravstveni dom Radlje ob Dravi, Slovenj Gradec Pilotni projekt združevanja službe nujne medicinske pomoči na obali, Izola,
101 DEKONTAMINACIJA PONESREČENCEV V KEMIJSKIH NESREČAH DECONTAMINATION OF THE VICTIMS IN CHEMICAL INCIDENTS Lucija Šarc Center za zastrupitve, Univerzitetni klinični center, Zaloška 7, 1525 Ljubljana Izvleček Dekontaminacija ponesrečencev v kemijski nesreči je postopek, s katerim odstranimo nevarno kemikalijo v čim večji možni meri s ponesrečencev. S tem preprečimo nadaljnje lokalno škodljivo delovanje in/ali absorpcijo skozi kožo oziroma sluznice ter preprečimo širjenje kontaminacije in možnost sekundarne kontaminacije. Dekontaminacija ni avtomatičen in vedno obvezen postopek v vseh kemijskih nesrečah. Če je dekontaminacija potrebna, jo na mestu nesreče v dekontaminacijski/oranžni coni izvajajo gasilci. Pri dekontaminaciji poškodovanih sodeluje tudi član ekipe NMP. Učinkovitost dekontaminacije mora biti zagotovljena že s samim postopkom, zato mora biti izvedena skladno z za to pripravljenimi standardnimi operacijskimi postopki. Abstract Decontamination of the victims of a chemical incident is procedure of safely removing the hazardous material prior to its absorption. The removal of hazardous material from the skin and visible mucous membranes hinders further local tissue damage, stops the systemic absorption of chemicals and prevents the dissemination of hazardous material and secondary contamination. Decontamination is not automatic or obligatory rescue procedure in all chemical incidents. When decontamination is necessary it is carried out by fire-fighters in the decontamination/orange zone on the incident site. A member of the EMS team cooperates by decontaminating of the injured victims. The effectiveness of the decontamination must be assured by the procedure itself, thus it should be in accordance with the accurate standard operator procedures. UVOD Dekontaminacija v kemijski nesreči je postopek, s katerim s ponesrečencev odstranimo nevarno kemikalijo v čim večji možni meri. Če dekontaminacijo izvedemo na pravem mestu, pravočasno in pravilno, smo na dobri poti k uspešnemu reševanju in obvladovanju kemijske nesreče. S tem dosežemo lahko veliko korist vsaj na dveh ravneh: (1) Preprečimo širjenje kontaminacije po terenu vse tja do urgentnih oddelkov bolnišnic, kontaminacijo reševalcev in bolnišničnega osebja ter drugih pacientov; s tem zadržimo število ponesrečencev na začetni ravni nesreče. (2) Za ponesrečenca je to nujen ukrep v verigi reševanja v kemijskih nesrečah; takoj za evakuacijo in osnovnimi ukrepi za vzpostavitev vitalnih funkcij. Čimprejšnja in ustrezna dekontaminacija odstrani nevarno kemikalijo s kože in vidnih sluznic ponesrečenca in s tem prepreči nadaljnje lokalno škodljivo delovanje in/ali absorpcijo skozi kožo in sluznice ter s tem zmanjša možnost za morebitno sistemsko toksičnost. VRSTE DEKONTAMINACIJE Primarna dekontaminacija je definirana kot začetna faza dekontaminacijskega postopka, s katerim odstranimo kontaminirano/potencialno kontaminirano obleko, vključno z nakitom, dokumenti in drugimi osebnimi predmeti, s čimer se količina površinskega kontaminanta pomembno zmanjša; lahko celo za 80%. Sestoji se iz: (1) rezanja/odstranjevanja vse potencialno kontaminirane obleke, vključno z nakitom, (2) ščetkanja ali brisanja vseh očitnih kontaminantov in (3) spiranja kontaminiranih predelov. Pri slačenju pazimo, da ne povzročimo dodatne kontaminacije ponesrečenca. Vse odstranjene stvari shranimo v dvojno plastično vrečo, jo zapečatimo in označimo. Vsak očitno kontaminiran predel kože poščetkamo ali pobrišemo, nato 1 minuto spiramo s tekočo vodo posamezne kontaminirane predele v smeri od glave proti peti. Če snov reagira z vodo, je potrebno daljše spiranje in z večjo količino vode. Odprte rane očistimo najprej in jih zaščitimo pred nadaljnjo kontaminacijo z vodoodporno obvezo/obližem. Na samem mestu nesreče je v okviru razpoložljive opreme, znanja in časa včasih možna le primarna dekontaminacija. Sekundarna dekontaminacija pomeni odstraniti kontaminante v največji možni meri. Če dopuščajo razmere (osebje, oprema, voda, vreme) se sekundarna dekontaminacija napravi pri vsakem ponesrečencu pred premestitvijo v hladno (zeleno) cono. Sekundarno dekontaminacijo izvedemo z organiziranim, natančnim individualnim umivanjem z milnico in vodo. Zaključek te stopnje pomeni, da ni več nevarnosti kontaminacije niti za ponesrečenca niti za reševalca. Sekundarna dekontaminacija se začne na obrazu in se nadaljuje v smeri proti nogam. Pozorni smo na morebitne rane in na oči, ki so še zlasti občutljive na nekatere nevarne snovi. Za nekatere kemikalije, kot npr. močne jedkovine, še zlasti alkalije, je potrebno izpostavljene dele kože oz. oči spirati vsaj 15 min. Urgentna dekontaminacija je fizikalni postopek takojšnjega zmanjšanja kontaminacije ponesrečencev v potencialno življenje ogrožajočih okoliščinah. Uporabimo jo, kadar se ob presoji narave nesreče odločimo, da mora biti dekontaminacija izvedena kolikor mogoče hitro z ali brez ureditve dekontaminacijskega koridorja. Urgentni dekontaminacijski postopek se sestoji le iz: (1) slačenja pacientov in (2) splakovanja z veliko vode. Pri tem lahko uporabljamo improvizirano opremo. DEKONTAMINACIJA V VELIKIH NESREČAH Kadar je število ponesrečencev, ki so bili izpostavljeni veliko, je pred dekontaminacijskim postopkom potrebno izvesti dekontaminacijsko triažo, nato pa čimprej pričeti s prednostno dekontaminacijo najbolj ogroženih. Za neprizadete je uporaben sistem za simultano dekontaminacijo več ljudi hkrati. Takojšen pričetek vsaj primarne dekontaminacije begajoče množice je najboljši način preprečevanja sekundarne kontaminacije, zmanjšanja morbiditete, mortalitete in panike. Dekontaminacija velikega števila nepokretnih ljudi zahteva veliko asistence. Za izvedbo uspešne dekontaminacije v velikih nesrečah je ključna dobra organizacija po vnaprej pripravljenih načrtih, potrebne pa so tudi velike količine vode/milnice, na koncu pa brisače in nadomestne obleke. Če je le mogoče je potrebno zagotoviti ločene prostore za dekontaminacijo žensk in moških. Po končani dekontaminaciji, ljudi napotimo v hladno (podporno) cono. KJE IN KDO IZVAJA DEKONTAMINACIJO Kljub temu, da vse kemikalije ne predstavljajo nevarnost za sekundarno kontaminacijo, se na začetku vse izpostavljene obravnava kot da so kontaminirani, dokler ni tveganje natančno opredeljeno. Številne nevarne kemikalije so neobstojne in neprenosljive. Mednje spada npr. večina plinov, ki ne povzročajo kontaminacije in tudi niso prenosljivi. Pri tovrstnih kemikalijah je dekontaminacija zagotovljena že z samo evakuacijo, to je z odstranitvijo iz nevarnega območja oziroma z odstranitvijo vira izpostavljenosti. Torej dekontaminacija ni avtomatičen in obvezen postopek reševanja v vseh kemijskih nesrečah. Ali in kdaj je potrebno začeti z dekontaminacijo je, skladno z našimi smernicami, timska odločitev vodje reševalcev, vodje NMP in kliničnega toksikologa ob upoštevanju številnih kriterijev (vrsta nesreče, vrsta nevarne kemikalije, način izpostavljenosti, ). Pri določanju stopnje nevarnosti ob izpustu nevarne kemikalije moramo namreč poleg količine, upoštevati še njene štiri temeljne značilnosti: vrsto toksičnosti, latenco učinka, obstojnost in prenosljivost snovi. Če je dekontaminacija potrebna, jo izvedemo čimprej po evakuaciji ponesrečencev v dekontaminacijski/topli/oranžni coni. Pred dekontaminacijo pridejo v poštev le najnujnejši postopki prve pomoči: sprostitev dihalne poti, oz. bočni položaj za nezavestnega, zaščita vratne hrbtenice in kompresijsko zaustavljanje krvavitve. Dekontaminacijo na mestu nesreče izvajajo gasilci. Pri dekontaminaciji poškodovanih sodeluje član ekipe NMP. Na mestu nesreče gasilci izvajajo dekontaminacijo v dekontaminacijskem koridorju, ki se nahaja v dekontaminacijski/topli/oranžni coni. Dekontaminacijska cona mora biti sestavni del
102 načrta za reševanja v kemijskih nesrečah. Za zagotavljanje varnosti reševalcev je potrebna tudi kontrola dostopa v posamezne cone, ki je običajno organizirana v obliki kontrolnih točk. Kontrola se izvaja glede na vrsto kemikalije in stopnje izpostavljenosti reševalcev ter udeležencev nesreče. Dekontaminacija na urgentnem oddelku. Izkušnje iz nesreč v tujini (New York, London, Madrid) so pokazale, da morajo biti bolnišnice pripravljene tudi na sprejem precejšnjega števila samoevakuiranih ponesrečencev/izpostavljenih (neoskrbljenih, netriažiranih), lahko tudi kontaminiranih iz območja kemijske nesreče. Vse slovenske bolnišnice bi morale imeti izdelane načrte, kako ravnati v primeru nenadnega dotoka velikega števila kontaminiranih ponesrečencev (načrt za zunanje nesreče), vključno z načrtom za dekontaminacijo. Vsaka bolnišnica bi morala imeti ustrezen prostor za dekontaminacijo vsaj dveh ležečih ponesrečencev hkrati. Če oz. dokler tovrstnega prostora ni na voljo, je potrebno pred vstopom v bolnišnični urgentni oddelek organizirati improvizirani dekontaminacijski prostor; pri tem jim, če je potrebno, pomagajo gasilci. Dekontaminacijo na urgentnem oddelku izvajajo zdravstveni tehniki, pri tem jim, če je potrebno, pomagajo gasilci, še zlasti, če gre za zelo nevarno kemikalijo z velikim prenosljivostnim potencialom. Zdravstveno osebje namreč ne razpolaga z osebno varovalno opremo (OVO) z visoko stopnjo zaščite, ki je zahtevana pri dekontaminaciji takšnih ponesrečencev. OSNOVNI POGOJI ZA IZVEDBO DEKONTAMINACIJE Idealne pogoje za dekontaminacijo v praksi težko dosežemo, zato se za čas, obseg in vrsto dekontaminacije odločamo vedno po tehtnem razmisleku. Pri tem upoštevamo korist, ki jo dekontaminacija prinese in tveganje zaradi neidealnih pogojev ter potencialno škodo, ki bi jo povzročila odložitev/opustitev dekontaminacije. Osnovni pogoji za vsak dekontaminacijski postopek so: varno območje za dekontaminacijo, ustrezna osebna varovalna oprema za izvajalce/osebje, ki sodeluje pri dekontaminaciji, izvajalci dekontaminacije morajo obvladati ustrezne metode in postopke odstranjevanja kontaminantov s ponesrečenca, škarje, sredstvo za izplakovanje (topla/hladna voda), vedro z milnico, mehka ščetka oz. spužva, fiziološka raztopina, anestetične kapljice za oči, plastične vreče za odlaganje kontaminiranih oblačil in drugih osebnih predmetov ponesrečencev, etikete/druga sredstva za označevanje lastništva vreč za obleko oz. osebne predmete, ustrezna medicinska oprema za enkratno uporabo oziroma oprema, ki jo je možno dekontaminirati/čistiti, brisače, sveža oblačila/ogrinjala, dekontaminacijski prostor mora imeti ustrezen odtok kontaminirane vode, da preprečimo onesnaženje okolja. LITERATURA 1. DHHS: US Department of Health and Human Services (2000 Vol. I) Managing Hazardous Materials Incidents, Volume I, Emergency Medical Services, A Planning Guide for the Management of Contaminated Patients, Public Health Service, Agency for Toxic Substance and Disease Registry 2. Burgess JL, Kirk M, Borron SW, Cisek J (1999a) Emergency department hazardous materials protocol for contaminated patients, Ann Emerg Med, 1999 Aug;34(2): Olson KR (1998) Hazmat-o-phobia. Why aren t hospitals ready for chemical accidents?, West J Med, 1998 January; 168(1): Ziegler A (2005) Decontamination of Persons after Acts of Nuclear and Radiological Terrorism. Vienna 2005, available at: Katastrophenforschungsstelle der Christian-Albrechts-Universität Kiel [Disaster Research Unit of Christian-Albrecht-University Kiel], 5. Decontamination of casualties a European inventory and perspectives Seminar to be held during Germany s EU Council Presidency: Ahrweiler, Feb DOKAZOVANJE ENDOTRAHEALNE INTUBACIJE S KAPNOMETRIJO IN ULTRAZVOKOM CONFIRMING OF THE ENDOTRACHEAL INTUBATION WITH CAPNOMETRY AND ULTRASOUND Sabina Zadel, Matej Strnad, Štefek Grmec Prehospitalna enota Maribor, Zdravstveni dom Adolfa Drolca, Center za Nujno medicinsko pomoč, Ulica talcev 9, 2000 Maribor Izvleček Cilj endotrahealne intubacije je zaščititi dihalno pot z vstavitvijo tubusa v trahejo, pomembna pa je tudi prava globina tubusa v traheji. Do sedaj je opisanih kar nekaj metod potrditve lege tubusa, kot so klinični pregled, samonapihljiva bučka, ezofagealni detektor, kapnometrija, itd. Klinični pregled se je izkazal za nezanesljivo metodo potrditve lege tubusa v traheji. Kapnometrija je razširjena in dokaj zanesljiva pri potrjevanju edotrahealne intubacije, vendar pa tudi to ni popolna metoda. Zelo obetavne rezultate kažejo raziskave, ki preučujejo uporabnost ultrazvoka (UZ) pri potrjevanju pravilne intubacije. S prospektivno študijo želimo na terenu in v ambulanti SNMP Maribor zbrati 100 intubiranih bolnikov. Do sedaj smo zbrali 29 bolnikov pri katerih smo beležili osebne podatke, osnovne parametre, rezultate kliničnega pregleda, vrednosti CO 2 na koncu izdiha (EtCO 2 ) in z UZ po intubaciji opazovali drsenje plevre ter premikanje prepone. Dosedanji okvirni rezultati so potrdili nezanesljivost kliničnega pregleda, dokaj zanesljivo uporabnost kapnometrije ter nakazali zelo veliko zanesljivost UZ pri potrditvi pravilne trahealne intubacije. Kombinacija vseh metod skupaj ima 100% specifičnost in 100% senzitivnost. Čas, ki ga preiskovalec porabi za UZ, je sprejemljiv. Abstract The aim of endotracheal intubation is to protect the airway by placing the tubus into trachea. There are several methods described for confirming the endotracheal tube position: clinical examination, self-inflating bulb, esophagus detector, capnometry, etc. Clinical examination is an unreliable method for confirming the endotracheal tube position. Capnometry is widely used and quite reliable but it is still not the perfect method. Studies have shown that an ultrasound (US) exam of the chest is a very reliable method for confirming the endotracheal tube position. For our prospective study we would like to gather 100 intubated patients treated in our emergency department. So far we have gathered 29 patients. Personal data, basic parameters, clinical findings, end-tidal CO 2 as well as lung sliding and diaphragm moving after intubation were observed and recorded. Approximate results have confirmed the unreliability of clinical examination alone and usefulness of capnometry. They have shown great reliability of US for confirming successful intubation. The combination of all methods seems to have 100% specificity and 100% sensitivity. The time needed for an US exam is acceptable. UVOD Na terenu in v ambulanti nujne medicinske pomoči se velikokrat srečamo s bolniki, ki jim moramo zaradi različnih vzrokov zaščititi dihalno pot. Najpogostejši in tudi najboljši način zaščite dihalne poti je
103 endotrahealna intubacija. Cilj endotrahealne intubacije je vstavitev tubusa v trahejo, pomembna pa je tudi prava globina tubusa v traheji. (1) Postopek intubacije je lahko precej težaven in vodi v nepravilno intubacijo v požiralnik. Stopnja težavnosti je odvisna od vzroka, ki zahteva intubacijo, anatomije bolnika in okoliščin. Pri težjih intubacijah težje potrdimo pravilno lego tubusa v sapniku. V ta namen je bilo do sedaj opisanih kar nekaj metod potrditve lege tubusa, kot so klinični pregled, samonapihljiva bučka, ezofagealni detektor, kapnometrija itd.. Edini zanesljivi metodi potrditve lege tubusa sta neposredna laringoskopija pri kateri vidimo prehod tubusa skozi glasilki in vizualizacija obročkov traheje ter karine s pomočjo fiberoptičnega bronhoskopa.(1) Žal pa nobena od teh dveh metod v urgentni medicini ni dosegljiva. Avskultacija in opazovanje dvigovanja prsnega koša sta najenostavnejši in hitri, hkrati pa dokaj nezanesljivi metodi potrditve pravilne lege tubusa, tudi pri izkušenih zdravnikih. (2,3,4) S kapnometrijo pri bolnikih, ki niso v srčnem zastoju, lahko hitro ločimo med trahealno ter ezofagealno intubacijo.(5-7) Pri bolnikih v srčnem zastoju pa nam kapnometrija služi kot diagnostična metoda in pristop k oživljaju ter kot prognostični indikator uspešnosti oživljanja.(5-8) Vendar kapnometrija ni popolnoma zanesljiva metoda za potrditev pravilne lege tubusa.(1,7) Do sedaj je bilo objavljenih le nekaj raziskav o uporabi ultrazvoka (UZ) pri intubaciji. Rezultati so pokazali visoko senzitivnost ter visoko specifičnost pri potrditvi pravilne lege tubusa, bodisi z dinamičnim transtrahealnim UZ (9-11) ali pa z ultrazvočnim opazovanjem drsenja plevre ( lung sliding ) in premikanja diafragme. (12,13) Praktično 100% senzitivnost ter 100% specifičnost imajo kombinacije teh metod (drsenje plevre in premikanje diafragme, transkrikotiroidni UZ ter drsenje plevre) ali pa kombinacija UZ in kliničnega pregleda.(12-15) Tudi pri kontroli globine tubusa se je UZ izkazal za uporabnega. (11,12) Cilj naše prospektivne raziskave je dokazati uporabnost UZ pri potrjevanju pravilne lege tubusa v kombinaciji s kliničnim pregledom ter kapnometrijo pri bolnikih, ki so na terenu ali v ambulanti splošne nujne pomoči intubirani med kardiopulmonalnim oživljanjem ali pa s hitro sekvenčno intubacijo. METODE Z našo prospektivno študijo smo pričeli januarja 2011, želimo zbrati 100 primerov. Do sedaj smo na terenu in v ambulanti NMP Maribor zbrali 29 bolnikov, ki so bili intubirani med kardiopulmonalnim oživljanjem ali pa s hitro sekvenčno intubacijo. V ta namen smo oblikovali poseben protokol, kamor vnesemo osebne podatke o bolniku, vzrok intubacije (ne-travma, travma), način intubacije (hitrosekvenčna intubacija (RSI), med kardiopulmonalnim oživljanjem (CPR)), parametre pred intubacijo: krvni tlak, frekvenco srčnih utripov, nasičenost krvi s kisikom, Glasgow coma scale (GCS), parametre po intubaciji: krvni tlak, frekvenco srčnih utripov, saturacijo; vrednost CO 2 na koncu izdiha (EtCO 2 ) takoj po intubaciji ter EtCO 2 po 6 vpihih. Po intubaciji: avskultiramo dihanje levo, desno ter nad žličko, z UZ obojestransko opazujemo drsenje plevre ter premikanje prepone. Beležimo tudi čas porabljen za UZ, število poskusov intubacij ter kapnografsko krivuljo. UZ, ki ga uporabljamo na terenu, je SonoSite, parametre pa opazujemo s pomočjo Lifepack 15. Statistične analize podatkov še nismo naredili. Za sedaj smo samo informativno izračunali vrednosti, ki nas zanimajo. REZULTATI Od 29 zbranih bolnikov, je 86% (25) moških. Najmlajši bolnik je bil star 16 let, povprečna starost bolnikov je približno 62 let. 38% (11/29) bolnikov je bilo oživljanih, od teh sta bila dva bolnika oživljana zaradi poškodbe. Zaradi poškodbe je bilo sicer intubiranih 34% (10/29) bolnikov. Povprečna vrednost EtCO 2 pri oživljanih je bila takoj po intubaciji 40 mmhg, po 6 vpihih 37 mmhg. Povprečna vrednost EtCO 2 takoj po hitrosekvenčni intubciji je bila 46 mmhg, po 6 vpihih pa približno 43 mmhg. Bolniki, ki so bili intubirani zaradi poškodbe so imeli takoj po intubaciji povprečen EtCO 2 29 mmhg, po 6 vpihih pa 26 mmhg. Tisti, ki so bili intubirani zaradi ostalih vzrokov so imeli takoj po intubaciji povprečno vrednost EtCO 2 47 mmhg, po 6 vpihih pa 46 mmhg. Pri 90% (26) bolnikov so bili po intubaciji avskultatorno slišni dihalni šumi nad pljuči, ne pa tudi nad žličko, z UZ pa smo potrdili drsenje plevre ter premikanje prepone obojestransko. Pri enem bolniku s poškodbo je bilo slišno dihanje obojestransko, drsenje plevre in premikanje prepone pa je bilo vidno samo na desni strani. Pri drugem bolniku, ki ni bil poškodovan, so bili dihalni šumi slišni obojestransko nad pljuči, pa tudi nad žličko. UZ pregled je pokazal drsenje plevre ter premikanje diafragme. Tretja izjema je bil bolnik, ki je bil oživljan in intubiran zaradi poškodbe in pri katerem ni prišlo do povratka spontane cirkulacije (ROSC). Dihalni šumi so bili slišni obojestransko, nad žličko niso bili slišni. Z UZ je bilo vidno drsenje plevre na obeh straneh, ni pa bilo videti premikanja prepone. Časa prve izmerjene vrednosti EtCO 2 nismo beležili, saj je bila vrednost znana praktično takoj po intubaciji. Povprečni čas porabljen za UZ pregled je bil približno 56 sekund. RAZPRAVLJANJE Potrjevanje endotrahealne intubacije z EtCO 2 je v literaturi in praksi dokaj učinkovita in sprejeta metoda (1,5-7) Velika prednost spremljanja EtCO 2 je tudi hitrost metode, saj dobimo začetno vrednost že nekaj sekund po intubaciji.(1) Ker je za potrjevanje pravilne lege še bolj kot začetna vrednost EtCO 2 pomembna dinamika vrednosti EtCO 2, merimo vrednosti tudi po 6 vpihih. 6 vpihov namreč zadostuje za izplavljanje CO 2, ki je v prebavilih, zato pri intubaciji v požiralnik vrednost EtCO 2 po 6 vpihih pade.(8) Povprečne začetne vrednosti EtCO 2 po 6 vpihih v nobeni od naših opazovanih skupin ne padejo, kar nakazuje na možnost dokaj zanesljive potrditve intubacije v trahejo tudi pri oživljanih bolnikih.(8) Še vedno pa se je potrebno zavedati možnosti, da je v prebavilih npr. po pitju gaziranih pijač lahko EtCO 2 visok tudi po 6 vpihih, kar nam lahko da lažno pozitivni rezultat pri potrditvi pravilne intubacije. Druga šibka točka opazovanja EtCO 2 je, da s to metodo ne moremo potrditi pravilne globine tubusa v traheji oziroma ne moremo izključiti intubacije v enega izmed glavnih bronhov. Z UZ smo pri bolnikih opazovali drsenje plevre ter premikanje prepone. Pri normalnem dihanju visceralna in parietalna plevra namreč drsita druga ob drugi. (11,12,15) Če plevralnega drsenja ne vidimo, moramo pomisliti na zarastline oziroma zrak med plevrama. Druga možnost je, da je bolnik nepravilno intubiran v požiralnik oziroma v bronh, napogosteje v desni. To lahko opazi tudi zdravnik, ki ni zelo izkušen v uporabi UZ. Tudi premikanje diafragme je ultrazvočno dokaj enostavno opazovati. (12) Pri bolnikih, kjer so bili slišni dihalni šumi nad obema pljučnima kriloma, ne pa tudi nad žličko, obojestransko ultrazvočno potrjeno plevralno drsenje ter gibanje prepon, je bila intubacija v vseh primerih endotrahealna. Poškodovani bolnik pri katerem je bilo dihanje slišno obojestransko, drsenja plevre in premikaja diafragme pa ni bilo opaziti na levi strani, je bil intubiran v desni bronh, saj se je po izvleku tubusa za 2 cm pojavilo drsenje in premikanje plevre tudi na levi strani.(11,12) Bolnik je imel namreč pljučni edem, zato so se zelo verjetno dihalni šumi bolje prenašali in bili slišni tudi nad levim pljučnim krilom. (2-4) Začetni EtCO 2 pri tem bolniku je bil 45 mmhg in se po 6 vpihih ni spremenil. Pri nepoškodovanem bolniku se je dihanje slišalo nad pljuči obojestransko in tudi nad žličko. Na UZ je bilo vidno obojestransko drsenje plevre ter premikanje diafragme. Torej so se dihalni šumi tudi pri tem bolniku bolje prenašali, vendar bi v tem primeru z avskultacijo dobili lažno negativni rezutat. (2-4) Pri bolniku, ki poškodbe ni preživel, je bilo dihanje slišno obojestransko nad pljuči, ne pa nad žličko. Opazovanje z UZ je potrdilo drsenje plevre obojestransko, ni pa bilo vidno premikanja prepone. Trebuh je bil zelo napet, ni si bilo moč orientacijsko prikazati ledvic, jeter, vranice ali drugih struktur v trebuhu. Začetni EtCO 2 je bil 15 mmhg, po 6 vpihih pa 10 mmhg. Med obravnavo prizadetega bolnika je pomemben tudi čas, ki je potreben za določeno metodo. Z meritvami časa potrebnega za UZ, ki je bil v povprečju 56 sekund, smo dodatno potrdili uporabnost UZ v urgentnih stanjih. ZAKLJUČEK Začetni rezultati naše raziskave nakazujejo relativno nezanesljivost klinične ocene pravilne lege tubusa. Dokaj velika je zanesljivost potrjevanja pravilne lege endotrahealnega tubusa z opazovanjem vrednosti EtCO 2 tudi pri oživljanih in poškodovanih bolnikih, potrebno pa se je zavedati omejitev te metode. Ultrazvočno opazovanje drsenja plevre se je do sedaj izkazalo kot enostavna in popolnoma zanesljiva metoda, opazovanje gibanja diafragme pa ni zanesljivo pri hudi poškodbi trebuha. Kombinacija vseh opazovanih metod je do 100% specifična in 100% senzitivna. Obetavna je tudi hitrost UZ pregleda pri potrditvi pravilne lege tubusa v traheji
104 LITERATURA 1. Salem MR. Verification of endotracheal tube position.anesthesiol Clin North America Dec; 19(4): Review. 2. Sitzwohl C et al. Endobronchial intubation detected by insertion depth of endotracheal tube, bilateralauscultation, or observation of chest movements: randomised trial. BMJ Nov 9;341:c5943. doi: /bmj.c Verghese ST et al. Auscultation of bilateral breath sounds does not rule out endobronchial intubation in children. Anesth Analg Jul;99(1): Grmec S, Mally S. Prehospital determination of tracheal tube placement in severe head injury. Emerg Med J Jul;21(4): Rhoades C, Thomas F. Capnography: beyond the numbers. Air Med J Mar-Apr;21(2): Bhende MS, LaCovey DC. End-tidal carbon dioxide monitoring in the prehospital setting. Prehosp Emerg Care Apr-Jun;5(2): Grmes S. Comparison of three different methods to confirm tracheal tube placement in emergency intubation. Intensive Care Med Jun;28(6): Epub 2002 Apr Grmec S, Klemen P. Does the end-tidal carbon dioxide (EtCO2) concentration have prognostic value during outof-hospital cardiac arrest? Eur J Emerg Med Dec;8(4): Ma g. et al. The sensitivity and specificity of transcricothyroid ultrasonography to confirm endotracheal tube placement in a cadaver model. J Emerg Med May;32(4): Epub 2007 Apr Milling TJ et al. Transtracheal 2-d ultrasound for identification of esophageal intubation. J Emerg Med May;32(4): Epub 2007 Apr Werner SL et al. Pilot study to evaluate the accuracy of ultrasonography in confirming endotracheal tube placement. Ann Emerg Med Jan;49(1): Epub 2006 Oct Blaivas M, Tsung JW. Point-of-care sonographic detection of left endobronchial main stem intubation and obstruction versus endotracheal intubation. J Ultrasound Med May;27(5): Weaver B, Lyon M, Blaivas M. Confirmation of endotracheal tube placement after intubation using the ultrasound sliding lung sign. Acad Emerg Med Mar;13(3): Epub 2006 Feb Park SC et al. Confirmation of endotracheal intubation by combined ultrasonographic methods in the Emergency Department. Emerg Med Australas Aug;21(4): Sustić A et al.the addition of a brief ultrasound examination to clinical assessment increases the ability to confirm placement of double-lumen endotracheal tubes. J Clin Anesth Jun;22(4): DINAMIČNI VZOREC DELNEGA TLAKA OGLJIKOVEGA DIOKSIDA MED KPO: RAZLIKA MED SRČNIM ZASTOJEM ZARADI ASFIKSIJE IN SRČNIM ZASTOJEM ZARADI VENTRIKULARNE FIBRILACIJE/VT BREZ UTRIPA THE DYNAMIC PATTERN OF END-TIDAL CARBON DIOXIDE DURING CPR: DIFFERENCE BETWEEN ASPHYXIAL CARDIAC ARREST AND VENTRICULAR FIBRILLATION/PULSELESS VT CARDIAC ARREST Katja Lah *,**, Miljenko Križmarić**, Štefek Grmec*,**,*** * Center za NMP, Zdravstveni dom dr. Adolfa Drolca Maribor, Ulica talcev 9, 2000 Maribor ** Medicinska fakulteta Univerze v Mariboru, Slomškov trg 15, 2000 Maribor *** Katedra za družinsko medicino, Medicinska fakulteta Univerze v Ljubljani, Poljanski nasip 58, 1000 Ljubljana Izvleček V zadnjem času se je povečalo zanimanje za uporabo kapnometrije. Med kardiopulmonalnim oživljanjem (KPO) parcialni tlak ogljikovega dioksida v izdihanem zraku (PetCO2) sovpada z minutnim volumnom srca in ima napovedno vrednost za izhod oživljanja. V tej raziskavi smo primerjali začetni, povprečni in končni PetCO2 in PetCO2 po 1 minuti med KPO pri srčnem zastoju zaradi asfiksije in KPO pri primarnem srčnem zastoju zaradi ventrikularne fibrilacije ali ventrikularne tahikardije brez pulza (VF/VT brez pulza). Ugotovili smo, da je začetni PetCO2 značilno višji pri skupini bolnikov s srčnim zastojem zaradi asfiksije. Pri bolnikih s srčnim zastojem zaradi asfiksije ni značilne razlike v začetnih vrednostih PetCO2 pri tistih s povrnitvijo spontane cirkulacije (ROSC) ali brez ROSC, zato začetni PetCO2 v tem primeru nima napovedne vrednosti za izhod oživljanja. Abstract Partial pressure of end-tidal carbon dioxide (PetCO2) during cardiopulmonary resuscitation (CPR) correlates with cardiac output and consequently has a prognostic value in CPR. In our previous study we confirmed that initial PetCO2 value was significantly higher in asphyxial arrest than in ventricular fibrillation/pulseless ventricular tachycardia (VF/VT) cardiac arrest. In this study we sought to evaluate the pattern of PetCO2 changes in cardiac arrest caused by VF/VT and asphyxial cardiac arrest. UVOD Razvoj službe NMP je omogočil boljšo oskrbo kritično bolnih in poškodovanih že v prvi fazi nudenja pomoči. Prav tako so se začeli uporabljati novi postopki in metode, ki služijo tako boljši oskrbi bolnika kot raziskovalnemu delu. Velik napredek se je pokazal na področju oživljanja, ki je sedaj poenoteno s smernicami, ki jih izdaja Evropski svet za oživljanje (ERC). V zadnjem času se je povečalo zanimanje za uporabo kapnometrije med oskrbo kritično bolnih. Klinična uporabnost kapnometrije in kapnografije se kaže pri uporabi za potrditev (pravilne) lege endotrahealnega tubusa pri intubaciji (1, 2, 3, 4, 5), ugotavljanje (pravilne) lege nazogastrične sonde (6), detekcijo prekinitve v sistemu mehanske ventilacije (1, 2, 3), oceno sprememb mrtvega prostora (7, 8), oceno učinkovitosti kardiopulmonalnega oživljanja (KPO) ter napoved izida KPO. Med KPO delni tlak
105 ogljikovega dioksida v izdihanem zraku (PetCO2) namreč sovpada z minutnim volumnom srca in ima napovedno vrednost za izhod oživljanja. Že v prejšnji raziskavi smo ugotovili, da je začetna vrednost PetCO2 značilno višja pri srčnem zastoju zaradi asfikisije in da nima napovedne vrednosti za izhod oživljanja (9) sedaj nas je še posebej zanimalo, ali so se pojavile kakšne razlike v dinamičnem vzorcu vrednosti PetCO2 (10), saj je KPO v tej obdobju te raziskave potekalo po novejših smernicah (ERC 2005). METODE Prospektivna observacijska raziskava je bila izpeljana v CNMP Maribor in je obsegala dve skupini bolnikov: skupino bolnikov s primarnim srčnim zastojem z začetnim ritmom VF/VT brez utripa in skupino bolnikov s srčnim zastojem zaradi asfiksije z začetnim ritmom asistolija ali PEA. PetCO2 je bil izmerjen takoj po intubaciji in nato vsako minuto do prenehanja oživljanja. Za primerjavo začetne in nadaljnjih vrednosti PetCO2 med bolniki je bila uporabljena statistična metoda dvojni Student t test. Ostali parametri obeh skupin so bili primerjani s Student t testom in hi kvadrat testom. Kontinuirane spremenljivke so bile opisane kot povprečne ± standardna deviacija (p < 0,05 je značilna razlika). REZULTATI V obdobju od junija 2006 do junija 2009 smo analizirali 63 bolnikov s primarnim srčnim zastojem in 51 bolnikov s srčnim zastojem zaradi asfiksije. V skupini bolnikov s srčnim zastojem zaradi asfiksije ni bilo značilne razlike v začetnih vrednostih PetCO2 ob primerjavi bolnikov z in brez ROSC (,3 ±27,3 mmhg proti 43,41 ±34,9 mmhg; p = 0,313). V skupini s primarnim srčnim zastojem pa je bila razlika v začetnih vrednostih PetCO2 pri bolnikih z ROSC ali brez značilna (34,69 ±18,5 mmhg proti 26,17 ±18,9 mmhg; p = 0,0463). V vrednostih vseh bolnikov po eni minuti je primerjava med skupinama pokazala statistično značilno višjo vrednost v skupini s srčnim zastojem zaradi asfiksije (50,59 ± 29,1 mmhg proti,03 ±16,4 mmhg; p = 0,017), medtem ko v primerjavi glede na ROSC znotraj obeh skupin statistične razlike ni. končnega PetCO2 ne kažejo statistične razlike glede na skupino (44,07 ±16,4 mmhg proti 38,46 ±11,8 mmhg; p = 0,105). Pri vseh bolnikih z ROSC je bil začetni PetCO2 višji kot 10 mmhg. Povprečne vrednosti četnega, končnega, povprečnega PetCO2 ter PetCO2 po 1 minuti KPO vseh bolnikov so navedene v razpredelnici 1. Grmec S, Mally S. Prehospital determination of tracheal tube placement in severe head injury. Emerg Med J 2004; 21: GRMEC S. EMERGENCY ENDOTRACHEAL INTUBATION: MALPOSITION AND EARLY DETECTION. INTERNAT. J OF INTENS CARE 2005; 12(2): Welch R. CO2 monitoring the quest to verify ETT placement. J Emerg Med Serv 1996; 3: Hung MH, Hsieh PF, Lee SC, Chan KC. Another source of airway-leakage: inadvertent endobronchial misplacement of nasogastric tube in a patient intubated with double-lumen endotracheal tube under anesthesia. Acta Anaesthesiol Taiwan 2007; 45(4): Schallom L, Ahrens T. Hemodynamic Applications of Capnography. J Cardiovasc Nurs 2001; 15(2): Kline JA, Kubin AK, Patel MM, Easton EJ, Seupal RA. Alveolar dead space as a predictor of severity of pulmonary embolism. Acad Emerg Med 2000; 7: Grmec Š, Lah K, Tušek Bunc K. Difference in end-tidal CO2 between asphyxia cardiac arrest and ventricular fibrillation/pulseless ventricular tachycardia cardiac arrest in the prehospital setting. Crit Care 2003; 7: R139 R144. Lah K, Križmarić M, Grmec Š. The dynamic pattern of end-tidal carbon dioxide during cardiopulmonary resuscitation: difference between asphyxial cardiac arrest and ventricular fibrillation/pulseless ventricular tachycardia cardiac arrest. Crit Care 2011; 15:R13 Razpredelnica 1. Povprečne vrednosti začetnega, končnega, povprečnega PetCO2 ter PetCO2 po 1 minuti KPO pri vseh bolnikih skupa. Začetni PetCO2 (mmhg) PetCO2 po 1 min KPO (mmhg) Povprečni PetCO2 (mmhg) Končni PetCO2 (mmhg) Srčni zastoj zaradi asfiksije 50,7 ± 31,7 50,59 ± 29,1 43,45 ± 22,3 44,07 ± 16,4 Primarni srčni zastoj 33,9 ± 18,6 39,03 ± 16,4 39,85 ± 12,3 38,46 ± 11,8 p vrednost 0,004 0,017 0,251 0,105 ZAKLJUČEK Začetne vrednosti PetCO2 so pri srčnem zastoju zaradi asfiksije značilno višje kot pri primarnem srčnem zastoju. Prav tako pri srčnem zastoju zaradi asfiksije ni značilne razlike v začetnih vrednostih PetCO2 pri bolnikih z in brez ROSC. Zato začetne vrednosti PetCO2 pri bolnikih s srčnim zastojem zaradi asfiksije niso uporabne kot prognostični dejavnik za izhod oživljanja, kot so lahko pri primarnem srčnem zastoju. Razlika v začetnem PetCO2 je lahko skupaj z ostalimi kriteriji uporabna za razlikovanje vzrokov srčnega zastoja v prehospitalnem okolju. Za standardno uporabo pa bodo potrebne še nadaljnje raziskave. Kapnometrija pa si zaradi svoje uporabnosti in mnogih kliničnih indikacij zasluži vidnejše mesto v uporabi v urgentni medicini. LITERATURA 1. Falk JL, Sayre MR. Confirmation of airway placement. Prehosp Emerg Care 1999; 3(4): BHENDE MS, LACOVEY DC. END-TIDAL CARBON DIOXIDE MONITORING IN THE PREHOSPITAL SETTING. PREHOSP EMERG CARE 2001; 5(2):
106 NAPOVEDNA VREDNOST ENE MERITVE N-KONČNEGA PROHORMONA MOŽGANSKEGA NATRIURETIČNEGA PEPTIDA (NT-PROBNP) IN TROPONINA T PO AKUTNEM ISHEMIČNEM MOŽGANSKO ŽILNEM DOGODKU V PREDBOLNIŠNIČNEM OKOLJU THE PROGNOSTIC VALUE OF PREHOSPITAL SINGLE MEASUREMENT OF N-TERMINAL PRO-BRAIN NATRIURETIC PEPTIDE AND TROPONIN T AFTER ACUTE ISCHEMIC STROKE Hajdinjak Emina*, Grmec Štefek*,** *Center za nujno medicinsko pomoč, ZD dr. Adolfa Drolca Maribor **Katedra za urgentno medicino, Medicinska fakulteta Univerze v Mariboru ** Fakulteta za zdravstvene vede Univerze v Mariboru **Katedra za družinsko medicino, Medicinska fakulteta Univerze v Ljubljani, Slovenija Izvleček Namen študije je ugotavljanje povezave med NT-proBNP-jem, troponinom T in napovedjo razpleta pri bolnikih z akutnim ishemičnim možgansko-žilnim dogodkom. Dosedanje študije, opravljene v bolnišničnem okolju, so pokazale povezavo s pozitivnimi vrednostmi omenjenih testov in preživetjem. Kolikor vemo, podobne študije v predbolnišničnem okolju niso bile opravljene. Namen naše prospektivne študije je ugotoviti prognostični pomen predbolnišničnih vrednosti testov pri bolnikih z akutnim ishemičnim možgansko-žilnim dogodkom. Abstract The association between levels of N-terminal fragment of pro-brain natriuretic peptide (NT-proBNP), troponin T and prognostic outcomes in patients after ischemic stroke were tested. Acute-phase levels of NT-proBNP and troponin T have been associated with higher mortality when measured in patients with an acute ischemic stroke. However, value of pre-interventional in the field measured levels of NTproBNP and troponint as predictor of inpatient mortality after ischemic stroke is limited. In this contribution we presented results of our prospective study of prognostic value of NT-proBNP and troponin T single measurement after acute ischemic stroke in prehospital setting. UVOD Hitra in pravilna diagnostika akutnega možgansko žilnega dogodka v predbolnišničnem okolju lahko predstavlja klinični izziv posebej v ocenjevanju prognoze razpleta (1,2). Pregled bolnika in elektrokardiogram sama po sebi v večini primerov ne indicirata aplikacije optimalne terapije in intenzivnega monitoringa (3). Možganski natriuretični peptid (BNP) in N-končni prohormon možganskega natriuretičnega peptida (NT-proBNP) sta bila prepoznana kot zgodnja označevalca za akutni možgansko-žilni dogodek (MŽD) in sta se v študijah izkazala kot uporaben pripomoček za napoved razpleta ter začetne oskrbe na urgentnih oddelkih (4, 5, 6,7). Zvišane vrednosti troponina pri akutnem MŽD so običajne in povezane s spremembami v EKG-ju v smislu ishemije miokarda in zvišanim tveganjem smrti (8, 9, 10). Kombinacija testiranja troponina in NT-proBNP-ja skupaj s kliničnim pregledom se je pri drugih boleznih pokazala kot boljši napovednik razpleta kakor izolirani testi (11,12). To je bilo izhodišče za našo hipotezo, da bi uporaba prav te kombinacije označevalcev lahko imela prognostični pomen pri napovedi razpleta bolnikov z MŽD v predbolnišničnem okolju. Osnovni namen študije je bil ugotoviti ali ima lahko ena meritev omenjenih označevalcev v predbolnišničnem okolju napovedno vrednost za bolnike z akutnim ishemičnim MŽD. Metode in bolniki. Prospektivno študijo smo opravili v Centru za nujno medicinsko pomoč Maribor v obdobju od junija 2006 do maja Kri za NT-proBNP in troponin T smo zbirali v predbolnišničnerm okolju in določili s prenosnim Cardiac Reader pripomočkom po akutnem ishemičnem MŽD pri 106 bolnikih (204 bolniki z MŽD so bili izločeni iz študije). Kot neodvisni napovednik bolnišnične umrljivosti smo določili in obravnavali tudi EKG in druge spremenljivke, ki so z razpletom pri ishemičnem MŽD povezane že iz predhodno objavljenih študij. Rezultati. Troponin T je bil zvišan (>0.04 microg/l) pri 16 bolnikih (15%). V bolnišnici je umrlo 23 bolnikov, od tega 8 bolnikov s pozitivnim troponinom T (kar predstavlja 50% smrtnost te podskupine; 8/16) in 15 bolnikov v skupini z normalno koncentracijo troponina T (kar predstavlja 17% smrtnost; 15/90), razlika je statistično pomembna (p<0.01). Koncentracije NT-proBNP-ja so bile višje pri umrlih (508 pg/ml, od 10. do 90. percentile: 98 to 3000 pg/ml) kot pri 83 preživelih bolnikih (153 pg/ml, od 10. do 90. percentile: 49 to 690 pg/ml), razlika je statistično pomembna (p<0.001). Izračun po logistični regresijski analizi kaže, da so zvišane koncentracije troponina T (odds ratio, 1.8; 95% confidence interval, , p<0.01) in NT-pro-BNP-ja (odds ratio, 5.80; 95% confidence interval, 1.33 to 22.72, p < 0.01) neodvisni napovedniki slabšega razpleta. ZAKLJUČEK Ena meritev koncentracij troponina T in NT-proBNP-ja v predbolnišničnem okolju je neodvisni napovednik bolnišnične umrljivosti pri akutnem ishemičnem MŽD (13). LITERATURA 1. Giannakoulas G, Hatzitolios A, Karvounis H, Koliakos G, Charitandi A, Dimitroulas T, Savopoulos C,Tsirogianni E, Louridas G. N-terminal pro-brain natriuretic peptide levels are elevated in patients with acute ischemic stroke. Angiology 2005;56)6): Evenson KR, Foraker RE, Morris DL, Rosamond WD. A comprehensive review of prehospital and in-hospital delay times in acute stroke care.int J Stroke 2009; 4: Cavallini A, Micieli G, Marcheselli S, Quaglini S. Role of monitoring in management of acute ischemic stroke patients. Stroke 2003; 34: Jensen JK, Atar D, Kristensen SR, Mickley H, Januzzi JL Jr. Usefulness of natriuretic peptide testing for long-term risk assessment following acute ischemic stroke. Am J Cardiol ; 104(2): Iltumur K, Yavavli A, Apak I, Ariturk Z, Toprak N. Elevated plasma N-terminal pro-brain natruretic peptide levels in acute ischemic stroke. Am Heart J 2006; 151(5): Takahashi T,Nakamura M, Onoda T, Ohsawa M,Tanno K, Itai K, Sakata K, Sakuma M, Tanaka F, Makita S, Yoshida Y, Ogawa A, Kawamura K, Okayama A. Predictive value of plasma B-type natriuretic peptide for ischemic stroke: a community-based longitudinal study. Atherosclerosis 2009; 2007(1): Cakir Z, Saritas A, Emet M, Aslan S, Akoz A, Gundogdu F. A prospective study of brain natriuretic paptide levels in three subgroups: Stroke with hypertension, stroke without hypertension, and hypertension alone.ann Indian Acad Neurol 2010; 13(1): Kerr G, Ray G, Wu O, Stott DJ, Langhorne P. Elevated troponin after stroke: a systematic review. Cerebrovasc Dis 2009; 28(3): Jensen JK, Kristensen SR, Bak S, Atar D, Hoilund-Carlsen PF, Mickley H. Frequency and significance of troponin T elevation in acute ischemic stroke. Am J Cardiol 2007; 99(1): Fure B, Bruun Wyller T, Thommessen B. Electrcardiographic and troponin T changes in acute ischaemic stroke. I Intern Med 2006;259(6): Taniguchi R, Sato Y, Yamada T, OOba M, HiguchiH, Matsumori A, Kimora T, Kita T. Combined measurements of cardiac troponin T and N-terminal pro-brain natriuretic peptide in patients with heart failure. Circ J 2004;68(12) Sakhuja R,Green S,Oestreicher EM, Sluss PM, Lee-Lewandrowski E, Lewandrowski KB, Jannuzi JL Jr. Amino terminal pro-brain natriuretic peptide, brain natriuretic peptide, and troponin T for prediction of mortality in acute heart failure. Clin Chem 2007, 53(3): Grmec Š, Kit B, Hajdinjak E. The Prognostic Value of Prehospital Single Measurement of N-terminal Pro-Brain Natriuretic Peptide and Troponin T After Acute Ischemic Stroke. Crit Care 2011; 15(Suppl 1):P
107 NEVARNOSTI POŠKODB MOŽGANSKEGA DEBLA PRI POŠKODBAH GLAVE DANGERES OF INJURIES THE BRAIN STEM AT HEAD INJURIES Milan Popovic*, Boris Klun PHE, Health Centre, Novo mesto Introduction One of the great danger of head injuries by all means is injury of the brain stem. That injury is usually the consequence of blunt injury on the head, which occur often in traffic accidents and at the fall or stroke on the head [1]. By that event act powers of the acceleration-deceleration. They cause first of all generally deformation of the head and after then fracture of the skull base with injury of the brain stem [2-3]. Craniocerebral injuries are several times without visible outside signs, but is possible the condition of consciousness is disturb all to there the coma [4-5]. Course of events is associate with alteration function of the brain stem. DISCUSSION The brains tissue is very light, only 2,5-3% of the body weight. In spite of brains are the great user of: the blood, oxygen and glucose. For own action brains need 15% blood of the minute volume, 20% total quantity of the oxygen and 25% of the glucose. Glucose produce the energy of ATP, which distribute on ADP and the Phosphorus [4]. The brain stem, which is in the middle between great and little brains, unit three different functions [Fig. 1]: 1. Contains nucleuses from 3rd to 12th brain nerves and segmented integrate nerves activities [6], [Fig. 1] 2. First upper segmented level of integration for all body parts, which are under control of the spinal marrow 3. Transmit nerves impulses and connect anatomical correlation of the cerebrum and cerebellum with the spinal marrow Alteration of the brain stem in the lower part show paralysis cranial nerves from 12th to 9th. The life continue with activity of other structures. If is the injury on the higher level, then is pathological breathe by Cheyne-Stokes. Pupils are wide and without reaction on the light, Hutchinson s pupil. Full stomach or the bladder are very disturbed events for the unconscious patient. Therefore is important both discharge. If we are fast and accelerate the transport, it s does not good to the injured head. In that condition brains need by all means much quietness, gently and the patience. In order to differentiate pathological changes, often accompanied with epileptic convulsions, we look position of the look and eyes [4-7]. Beside of GCS is important differentiate quantity of the quality consciousness Awaken condition Disturbances of the consciousness: 1. Condition of the dusk 2. Syndrome locked-in Deficit of awaken condition Disturbances of the consciousness: 1. Delirium 2. Incoherently manner Conditions of the unconsciousness 1. Drowsy 2. Stupor 3. Coma CONCLUSION Head injuries at the skull base, which associate with the brain stem, can cause interruption of anatomical correlation between higher structures of CNS. The unconsciousness appeared after already seconds of stop circulation. In order to achieve the quality life of an injured person, assure needs to brains. In the case of psychosomatic disquiet of course substitution therapy. REFERENCES 1. Truelle J.L., Brooks D.N., Joseph P.A., Potagas C.: An European head injury evaluation chart. München-Bern-Wien- New York. W. Zuckschwerdt Verlag, 1996: Prokop O.: Forensiche Medizin. Zweite Auflage. Berlin: Veb Verlag Volk und Gesundheit, 1986: Sturla F., Absi D., Buquet J.: Anatomical and mechanical fractures. An experimental study. Plastic Reconstructive Surgery, 1980; 66: Barac B.: Bases of Neurology. Zagreb: Jumena, 1979: Stocchetti N., Rossi S., Buzzi F., Mattioli C., Parapella A., Colombo A.: Intracranial hypertension in head injury. Int. Care Med., 1999; 25: Wolf-Heidegger G.: Atlas of Systematic Human Anatomy. Third edition. Basel-München-Paris-London-New York- Sydney: S. Karger, 1972; Vol. III: Piek J., Gentleman D., Mc Ledinghaam I.: European Society of Intensive Care Medicine, 2001:
108 VLOGA URGENTNEGA ZDRAVNIKA / KIRURGA NA VOJAŠKI MISIJI ISAF V AFGANISTANU Zaradi grobih klimatskih razmer v Afganistanu sem obravnaval predvsem obolenja zgornjih dihalnih poti, alergijska obolenja, obolenja oči in ušes ter obolenja povezana s stresom. Pogostost obolenj vojakov je prikazana na sliki 4. ROLE OF THE EMERGENCY PHYSICIAN/ SURGEON ON THE MILITARY MISSION ISAF IN AFGANISTAN Andrej Strahovnik Travmatološki oddelek, Splošna bolnišnica Celje, Oblakova 5, 3000 Celje Izvleček V prispevku je predstavljena večplastna vloga vojaškega zdravnika, ki mora imeti ob medicinskih znanjih imeti opravljena vsaj temeljna vojaška usposabljanja in preizkuse ravnanja z orožjem. Poznati mora osnove strelnih in ostalih vojnih poškodb, skrbeti mora za dobro psihofizično stanje pripadnikov kontingenta, pogosto je zdravnik kirurg v vlogi poveljnika vojaške zdravstvene enote. Pridobljene izkušnje delovanja zdravstvene oskrbe neposredno na vojnem območju, so v času pogostejših izrednih razmer bodisi zaradi naravnih okoljskih nesreč, družbenih konfliktov in grozečih terorističnih napadov, neprecenljive. Abstract The role of the emergency physician is presented in the article. By the medical knowledge military phycitian has to be trained and qualified as a soldier and has to handle with weapon. Military physician has to know the bacisc of terminal balistics and other war injuries. He is responsible for psychophysical status of the soldiers. Often the surgeon is the comander of the medical unit. Experiencies from battle field medical theatre are invaluableness at the days when major incidents caused by nature, society conflicts and terorrists attacts are threatened. UVOD Kot zdravnik kirurg in pripadnik XIV. kontingenta Slovenske vojske sem sodeloval na vojaški misiji ISAF v Afganistanu. Kontingent je deloval na vojnem območju, kjer ima zdravnik posebne naloge, kot kirurg pa sem delal v ameriški poljski bolnišnici na nivoju kirurške bolnišnične oskrbe na bojišču (Forward Surgical Team). PRIMARNI NIVO ZDRAVSTVENE OSKRBE ROLE 1 Vsak zdravnik, bodisi na nivoju Role 1 primarni nivo zdravstvene oskrbe ali pa na višjem nivoju, ki deluje na območju vojnih aktivnosti, mora poznati mehanizme strelnih in ostalih vojnih poškodb. Poleg medicinskega znanja mora biti usposobljen s področja temeljnih vojaških veščin in rokovanja z orožjem. Kot poveljnik medicinske enote zdravnik aktivno sodeluje pri načrtovanju in izvajanjem vojaških nalog. Medicinska enota na primarnem nivoju (slika 1) v sestavi zdravnika, med. tehnika in dveh bojnih bolničarjev, mora pričeti z delovanjem v najkrajšem možnem času, oprema (slika 2) in sredstva pa morajo biti skrbno načrtovani pred misijo. Na primarnem nivoju je vojaška zdravstvena enota dolžna zagotoviti nujno medicinsko pomoč (slika 3), oživljanje in stabilizacijo poškodovanih in obolelih ter pripravo na morebitno evakuacijo. Brezpogojno je na razpolago vsem pripadnikom bojnih enot. Pomanjkanje opreme nikakor ne more biti izgovor za slabo medicino. Slika 1. Postavljen Role 1. Slika 2. Prostor za reanimacijo v Role 1. Slika 3. Meli kirurški poseg v šotoru. Slika 4. Pogostost obolenj vojakov. Obravnava obolenj vojakov ima posebnost v opredeljevanju trajanja bolezni, oceni zmožnosti vojaka za opravljanje nalog ter posebnih primerih evakuacijo obolelega. SEKUNDARNI NIVO ZDRAVSTVENE OSKRBE NA BOJIŠČU ENOTA NUJNE KIRURŠKE POMOČI (FORWARD SURGICAL TEAM) Kot kirurg travmatolog sem imel možnost delovati v okviru ameriške poljske bolnišnice. Bolnišnica je bila postavljena kot šotorski modularni sistem. Bolnišnico označuje hitra postavitev, velika mobilnost, zmožnost operativne oskrbe desetih poškodovancev dnevno ali 30 poškodovancev v 72 urah. V bolnišnični strukturi delujejo 3 kirurgi (2 splošna in 1 travmatolog), 2 anestezista ter tehniki in bolničarji. Izvajali smo postopke po načelih ATLS (Advanced Trauma Life Support) in v primeru vojnih poškodb izključno principe kirurškega nadzorovanja škode DCS (Damage Control Surgery) na dveh operacijskih mizah hkrati (slika 5). Varnostne razmere so dopuščale občasno kirurško oskrbo nujnih in nekaterih najpogostejših obolenj lokalnega prebivalstva. Večjo težavo sprva povzroča komunikacija in poimenovanje kirurških inštrumentov, sledenje operiranih bolnikov in zgodnje odpuščanje operirancev. Po načelih vojne kirurgije moramo vse operirane poškodovance odpustiti ali premestiti znotraj 24 ur. Najpogostejše vojne poškodbe so strelne rane in hkratne amputacije več udov s pridruženimi opeklinami. Pri lokalnemu prebivalstvu smo poleg vojnih poškodb operativno večinoma zdravili dimeljske kile, zlome dolgih kosti in nekatere vrste tumorjev. Vrste operacij po sestavi prikazuje slika
109 ETIČNO VODENJE V MEDICINI ETHICAL LEADERSHIP IN MEDICINE Mimi Zajc*, Štefek Grmec** *Ministrstvo za zdravje, Urad Republike Slovenije za kemikalije, Ajdovščina 4, 1000 Ljubljana **Zdravstveni dom Maribor, Nujna medicinska pomoč, Cesta proletarskih brigad 21, 2000 Maribor Slika 5. Operacijska dvorana v šotoru. Slika 6. Vrste opravljenih operacij. ZAKLJUČEK Pridobljene izkušnje tako na primarnem nivoju zdravstvene oskrbe kot v poljski bolnišnici na neposrednem vojnem območju imajo posebno težo v času vedno pogostejših izrednih razmer bodisi zaradi naravnih in masovnih nesreč, družbenih konfliktov in grozečih terorističnih napadov. Organizacije medicinske službe v izrednih razmerah zahteva drugačno organizacijo in logistično podporo. LITERATURA 1. Levels of Medical Care.In: Emergency War Surgery 3th U. S. revision. Department of defence; p Giannou C, Baldan M. War surgery. Geneva:ICRC Komadina R, Smrkolj V. Osnove medicine v izrednih razmerah s kirurškega vidika. Katedra za kirurgijo, Medicinska fakulteta v Ljubljani; Allen MK, Kenneth L. Top knife. Nr Shrewsbury, UK: Publishing Ltd, Castle Hill Barns. Izvleček Nekaj raziskav na področju integritete v katastrofni medicini je bilo opravljenih v Združenih državah Amerika (ZDA) in Veliki Britaniji (1, 2, 3, 4. 5, 6, 7). V Srednji Evropi so takšne raziskave redkost. Zato je težko primerjati pravilno in etično vodenje reševalcev v zdravstvu na nivoju znanstvenega pristopa. V ZDA izdelani načrti delovnja zdravstva v množičnih nesrečah temeljijo na vpoklicu urgentnih zdravnikov, medicinskih sester, ostalega zdravstvenega osebja urgentnega centra, pa tudi ostalega osebja z namenom vzdrževanja ustreznega odziva. Načrtovalci avtomatično predvidevajo, da se bo osebje nujne medicinske pomoči odzvalo. V Sloveniji se na množično nesrečo odzovejo ekipe nujne medicinske pomoči, ki so poleg drugih reševalnih ekip gasilcev in policije - praviloma prve na mestu dogodka. Na delovišču je potrebno organizirati optimalno vodenje vseh ekip, ki se znajdejo skupaj na sceni. Zbrala sem rezultate primerjav glede etičnega vodenja v medicini prav tako pa nekaj priporočil o vedenju v posebnih okoliščinah v primeru naravni in drugih nesreč. V bodoče bo potrebno na osnovi empiričnih izkušenj in uskajenega delovanja zdravstvenega sistema izvesti znanstveno raziskavo glede etičnega vodenja v medicini, saj je to področje neraziskano in tudi zaradi otežuje optimalno odločanje v posebnih pogojih. Abstract ome researches about ethical leadership or leadership with integrity in disaster response in health care system have been conducted in USA and UK. In Central Europe such researches are very rare so the proper and ethical leadership of first responders is hard to compare without scientific approach. In USA the plans for operating the health care system in mass casualties (Medical Response in Mass Casualty Incidents) depend on using emergency physicians, nurses, emergency department support staff, and out-of-hospital personnel to maintain the health care system's front line. Planners automatically assume that emergency health care workers will respond. In Republic of Slovenia there it is also self-evident that in circumstances of mass disasters the emergency medical team(s) will be the first on the scene. Among first responders are fireman and police also. On the scene the adequate leadership has to be performed among team members and among all teams in the scene. I have collected results of comparison of some researches about ethical leadership in medicine and of some recomendations about acting in special circumstances such are natural and man made disasters. On the basis of empirical experiences and in compliance with emergency medical system, the scientific research of leadership with integrity in medicine should be done. UVOD Republika Slovenija si je po osamosvojitvi prizadevala za vstop v EU, kar ji je uspelo V tem času je morala prevzeti ustrezni pravni red in se prilagoditi pravilom, ki jih zahteva članstvo v EU. Za to je Slovenija vzpostavila sistem slovarjev (Evroterm in Evrokorpus) za področje delovanja v EU. V baze podatkov Evroterm in Evrokorpus pa ni vpisana kombinacija besed etika, etično vodenje, medicina, zdravje. V Evrokorpusu je 223 milijonov besed. V angleško slovenski bazi je 66 miljionov besed in 1,640,000 prevedenih enot
110 Namen in metoda raziskave Namen raziskave, ki je bila opravljena poleti 2010 je bil raziskati vrednote, ki jih spoštujejo člani predbolnišničnih ekip NMP, osebne lastnosti vodje teama, izobraževanje in pomoč v primeru izgorelosti, etičnih dilem, empatije, komunikacije, psihosocialne pomoči ob težkih intervencijah. V zvezi z omenjeno problematiko je bil namen tudi poiskati pomen in naloge Ministrstva za zdravje za dobro delovanje sistema. Postavljena so bila tudi vprašanja o vrednotah in vplivu vrednot na vodenje ekipe in s tem v zvezi tudi na pomen etičnega vodenja v medicini, tako v normalnih kot tudi izrednih razmerah. Maja in junija 2010 je bilo vsem vodjem enot NMP v zdravstvenih domovih posredovan vprašalnik s prošnjo, da ga izpolni čim več članov zdravstvenega osebja, ki izvaja zdravstveno varstvo v sistemu predbolnišnične NMP. V rezultatih je upoštevano 100 vrnjenih anket. Rezultati 1. Katero osebno lastnost bi izpostavili pri vodji tima: (možnih je več odgovorov) V normalni situaciji V primeru večje nesreče Strokovnost 82 Strokovnost 72 Odločnost 68 Iznajdljivost 66 Odnos do sodelavcev 68 Odločnost 63 Natančnost 64 Sposobnost koordinacije 60 Zanesljivost 61 Zanesljivost 53 Iznajdljivost 49 Odnos do sodelavcev Kateri elementi etičnega vodenja so po 3. Ali je možno etično vodenje v vašem mnenju najbolj pomembni? množičnih nesrečah? 6. Katere etične vrednote naj bi po vašem 6a. Katere vrednote so za vas najbolj mnenju imel vodja teama pomembne? 80 Spoštljivost do sodelavcev 75 Delavnost 75 Odgovornost 75 Spoštljivost do pacientov 74 Spoštljivost do pacientov 71 Spoštljivost do sodelavcev 73 Kolegialnost 70 Kolegialnost 71 Delavnost 70 Poštenost 9 Javni interes 9 Transparentnost 7 Preračunljivost 7 Reprezentativnost 6 Javni interes 5 Preračunljivost 6 Politična zavest 3 Politična zavest 6 Reprezentativnost 2 Tekmovalnost 5 Tekmovalnost 7. Faktorji, ki vplivajo na etično vedenje 4. Ali svojemu vodji zaupate? 5. Ali zaupate članom teama? 8. Kdo, po vašem mnenju, lahko vpliva na oblikovanje najpomembnejših vrednot delovanja zaposlenih v zdravstvu? 9 Katere inštitucije imajo po Vašem mnenju največji vpliv na etično vedenje v zdravstvu? Vzgoja in izobraževanje v zdravstvu 65 Ministrstvo za zdravje 45 Sposobni in cenjeni posamezniki zdravniki in zdravstveni delavci 51 Zdravniška zbornica 43 Minister za zdravje 45 Medicinska fakulteta 32 Člani Zdravniške zbornice 29 Druge zdravstvene zbornice 29 Člani ostalih zbornic s področja zdravstva 23 Druge izobr. inštitucije v zdravstvu 24 Mediji razkrite nepravilnosti 16 Mediji 22 Politiki 14 Zakonodajna oblast 21 Javni uslužbenci zaposleni na ministrstvu 11 Nobena 13 Direktor ZZZS 11 Varuh človekovih pravic 10 Poslanci in svetniki
111 RAZPRAVLJANJE Pričakovane osebne lastnosti vodje teama so skoraj enake, če delujejo v normalni situaciji ali v primeru večje nesreče. Pomembno je sodelovanje vodje s teamom, njegovo strokovno znanje in njegova osebnost. Očitno so ta dejstva povezana tudi vprašanjem glede zaupanja do vodje in ostalih članov teama. Postavlja pa se vprašanje, kako funkcionirajo ekipe, pri katerih člani vodji in svojim sodelavcem ne zaupajo nezaupanje ekipe do vodje in med člani pa lahko privede do težkih posledic. Etično vodenje v vseh okoljih je odvisno od vrednot, ki jih ima posameznik, kar so jasno pokazali odgovori na to vprašanje. Le 12 odstotkov vprašanih meni, da vrednote ne vplivajo na način vodenja. Raziskava je želela odgovoriti tudi na vprašanje ali obstaja bistvena razlika med vrednotami, ki naj bi jih imel vodja in vrednotami, ki jih sam anketiranec najbolj ceni. Pri pregledu vrednot, ki so se po pomembnosti uvrstile v zadnjo desetino, so predvsem vrednote, ki»dišijo«po politiki. Večina anketirancev je prepričana, da okolje in pogoji, v katerih delajo zaposleni v zdravstvu pomembno vplivajo na etično vedenje. Presenetljivo je, da v sedanjem času gospodarske krize stopnja socialne varnosti kot pogoj za etičnost ni najbolj pomembna oziroma da pa anketiranci bolj cenijo druge elemente delovnega okolja in odnosov. Oblikovanje vrednot v zdravstvu je zelo pomembno. Iz rezultatov je razvidno, da anketiranci menijo, da ima vzgoja in izobraževanje v zdravstvu najpomembnejše mesto pri tej nalogi, pomembno mesto pa zasedajo tudi posamezniki, ki so si s svojim delom in zgledom pridobili zaupanje in podporo med kolegi. Njihova naloga je zelo težka, saj je sooblikovanje vrednot v zdravstvu naloga, za katero sta potrebna neprestano delo in prizadevanje. Ministrstvo za zdravje ima po mnenju anketirancev največji vpliv na etično vedenje v zdravstvu, sledi Zdravniška zbornica in izobraževalne ustanove. Iz odgovorov je razvidno, da anketirani ločijo med oblikovanjem vrednost in vplivom na etično vedenje v zdravstveni dejavnosti. Etično vedenje je že rezultat dejstva, da so vrednote že pridobljene, zato je zgled ministrstva in stanovskih združenj pomemben pri vplivu na etično vedenje. ZAKLJUČEK Področje etike, etičnega vodenja in oblikovanja vrednot na področju zdravstva slabo opredeljeno. V bodoče bi morala država s svojim sistemom izobraževanja v zdravstvu in vzpodbujanja pozitivne motivacije, storiti več, da bodo posamezniki v zdravstvu lažje reševali težke dileme (empatije, etike, komunikacije), s katerimi se srečujejo pri svojem vsakdanjem delu; ne samo v primeru izrednih razmer (množičnih nesreč). Rezultati sicer odgovarjajo na nekatere vprašanja, vendar se pojavljajo nova, še bolj pomembna, na katera bo potrebno odgovoriti. V prihodnje bodo potrebne dodatne raziskave o ustreznem oblikovanju vrednot v delovanju zdravstvenega sistema, o upoštevanju etičnega vedenja in etičnega vodenja v normalnih in izrednih razmerah. LITERATURA 1. Cook J, J Health Organ Manag. 2004;18(6): Leading with integrity: a qualitative research study. 2. Holt GR. Otolaryngol Head Neck Surg Aug;139(2): Making difficult ethical decisions in patient care during natural disasters and other mass casualty events. 3. Sztajnkrycer MD, Madsen BE, Alejandro Báez A. Emerg Med Clin North Am Aug;24(3): Unstable ethical plateaus and disaster triage. 5. Briggs SM. Curr Opin Crit Care Dec;11(6): Disaster management teams. 6. Hurst SA, Hull SC, DuVal G, Danis M. J Med Ethics Jan;31(1):7-14. How physicians face ethical difficulties: a qualitative analysis. 7. Grimaldi ME. J Trauma Nurs Jul-Sep;14(3): Ethical decisions in times of disaster: choices healthcare workers must make. E - IZOBRAŽEVANJE, IZOBRAŽEVANJE S POMOČJO INTERNETA E-LEARNING Rajko Vajd Zdravstveni dom Medvode, Ostrovrharjeva ulica 6, 1215 Medvode Katedra za družinsko medicino, Medicinska fakulteta Ljubljana, Univerza v Ljubljani, Vrazov trg 2, 1000 Ljubljana Izvleček Svetovni splet je pomemben vir informacij, postaja pa tudi medij za stalno strokovno izobraževanje. Klasične oblike izobraževanja so povezane z odsotnostmi iz ambulant, ki si jih kolegi, ob pomanjkanju zdravnikov, pogosto težko privoščijo, zato je takšen način izobraževanja dodatna možnost za vse zdravnike. Razvita je bila slovenska spletna stran ( namenjena stalnemu medicinskemu izobraževanju. Na ta način se odpira možnost brezplačnega izobraževanje preko spleta, ki postavlja slovenskega zdravnika v neodvisno vlogo pri izobraževanju tako pri izbiri tem kot tudi pri svobodni izbiri termina izobraževanja. Za uspešno rešena izobraževanja bo posameznik brezplačno in avtomatsko prejel kreditne točke, ki jih potrebuje za podaljšanje licence. UVOD Katedra za družinsko medicino je v sodelovanju z Združenjem zdravnikov družinske medicine in Zavodom za razvoj družinske medicine v mesecu decembru 2010 postavila v slovenski medmrežni prostor novo spletno stran. Tovrstna izobraževanja so v svetu (Continuing medical education CME preko interneta) prisotna že vrsto let in so slovenskim zdravnikom dobro poznana. Njihova glavna pomanjkljivost je v tem, da niso v maternem jeziku in da morajo uporabniki dobro poznati tuj jezik, da lahko gradivo preberejo in pravilno razumejo. Naši zdravniki se lahko sedaj na novi spletni strani izobražujejo na enak način v slovenskem medicinskem izrazoslovju. V ta namen je bila registrirana domena E-medicina je slovenska spletna stran namenjena stalnemu medicinskemu izobraževanju. Namenjena je zdravnikom, ki želijo s pomočjo sodobnih informacijskih rešitev poglabljati in obnavljati svoje znanje ter izkoristiti prednosti, ki jih daje svetovni splet in sodobni načini spletnega izobraževanja. Tovrstno izobraževanje ima številne prednosti, časovna neodvisnost, fleksibilnost, večja učinkovitost zaradi aktivnega pristopa, cenovna ugodnost, obogatenost z multimedijskimi vsebinami (slike, grafi, video in avdio posnetki). Omenjene oblike izobraževanja imajo le redke omejitve, kot so zahteve po računalniški opremi in naklonjenost k tradicionalnim oblikam izobraževanja. PREDSTAVITEV SPLETNEGA MESTA Razvita je bila programska oprema, ki služi sodobnim načinom učenja in preverjanju znanja, po opravljenem izobraževanj. Na posamezno obdobje bo avtor ali skupina avtorjev pripravila strokovno temo. Zdravnik si po prijavi izbere temo in odpre se izobraževalna tema. Sledijo 4-8 strani strokovnega teksta, ki je namenjen razlagi in učenju opisane tematike. Na koncu vsake strani sta eno do dve vprašanji, na naslednji strani je pravilen odgovor in indikator, kateri odgovor je zdravnik izbral. Na koncu celotnega prispevka pa sledi zadnja stran s ponovnim testom (ista vprašanja). Zdravnik ponovno odgovori na 10 vprašanj oz. omogoči se mu enkratni popravek odgovorov. Računalnik mu izračuna odstotek pravilnih odgovorov. Izobraževanje je uspešno opravljeno, če je test rešen na 80 % uspešnosti. O rezultatu je obveščen na koncu testa. Predelana tema postane neaktivna, da jo lahko posameznik rešuje samo enkrat. Brez testa pa je lahko posameznemu zdravniku dostopna brez
112 omejitve. Na Zdravniško zbornico bo dvakrat letno vložena vloga za pridobitev kreditnih točk. Sistem pa bo po tem oblikoval skupine zdravnikov, ki so uspešno opravili izobraževanje. Seznami se bodo avtomatsko poslali v akreditacijo Zdravniški zbornici. Vsem udeležencem, ki so dosegli zahtevan nivo znanja se bo brezplačno prištelo število kreditnih. V Sloveniji je za enkrat potrebnih 75 kreditnih točk, te mora zbrati zdravnik v sedemletnem obdobju, zdravnik mentor pa kar 50 v koledarskem letu pred ponovnim imenovanjem. Slednjo zahtevo mentorji težko dosežejo. Zato smo za njih in vse ostale zdravnike postavili novo obliko doseganja teh točk. 4. SENENI NAHOD 5. KRONIČNA VNETNA ČREVESNA BOLEZEN Število uporabnikov se bliža 250, kar je dober rezultat v prve pol leta delovanja in namen prispevka je tudi privabiti še večje število slovenskih zdravnikov k novim, zanimivejšim oblikam učenja. Med uporabniki prevladujejo zdravniki družinske medicine. ZAKLJUČEK Obiskovalci spletne strani bodo poglobili, razširili in posodobili znanje z določenih različnih kliničnih področij, tako bodo svoje bolnike obravnavali čim bolj sodobno in celovito. Omenjeno izobraževanje predstavlja novost v slovenskem medmrežju, omogoča zdravnikom, da časovno in vsebinsko neodvisno planirajo in uporabljajo elektronsko izobraževanje, in s tem še racionalneje razpolagajo s svojim dragocenim časom. Slika 1. Spletna stran REGISTRACIJA Novi uporabniki se morajo v sistem registrirati z elektronskim naslovom in osebnimi podatki, ki jih potrebujejo za podelitev kreditnih točk. Prijava in izobraževanje se nahaja na naslovu Po nekaj minutah dobijo avtomatsko generirano obvestilo za potrditev e-poštnega naslova. Ko uporabnik klikne na povezavo v elektronski pošti se podatki posredujejo urednikom spletne strani, ki preverijo verodostojnost vnesenih podatkov. Urednik potrdi uporabnika najkasneje v 48 urah. Tovrsten sistem je potreben zaradi varnosti in onemogočanja napadov na strežnik, kjer gostuje spletna stran in kjer se hranijo vaši dragoceni podatki. UPORABNIKI IN TEME Od decembra do danes je na spletni strani objavljeno pet tem: 1. GRIPA 2. PREVENTIVA GRIPE 3. ATRIJSKA FIBRILACIJA
113 NOVOST PRI ZDRAVLJENJU SRČNEGA POPUŠČANJA Z ZDRAVILI SHIFT IN MEDICAL MANAGEMENT OF HEART FAILURE Marko Gričar Univerzitetni klinični center Ljubljana, Interna klinika, Klinični oddelek za kardiologijo, Zaloška 7, 1525 Ljubljana Izvleček Koronarna srčna bolezen in srčno popuščanje sodita med pomembnejša torišča srčno-žilne medicine. Med seboj sta neizogibno povezana tako vzročno kot tudi terapevtično. Upočasnitev srčne frekvence v mirovanju in ob naporu je najpomembnejši način preprečevanja napadov angine pektoris, za kar so se desetletja predpisovali pretežno zaviralci adrenergičnih receptorjev beta in manj nedihidropiridinski zaviralci kalcijevih kanalčkov. Preboj je prineslo zdravilo ivabradin, zaviralec kanalčkov f v sinusnem vozlu, katerega bradikardizirajoči učinek ni povezan s pogostimi neželenimi učinki doslej uporabljenih zdravil. Raziskava BEUTIFUL je pokazala, da se z dodatkom ivabradina k ostalim zdravilom za zdravljenje koronarne srčne bolezni pri stabilnih koronarnih bolnikih dokazano zmanjša pojavnost miokardnega infarkta in potreba po revaskularizaciji. Raziskava SHIFT pa je pokazala, da dodatek ivabradina k standardni terapiji pri bolnikih s srčnim popuščanjem in srčno frekcvenco nad 70/min. pomembno zmanjša smrtnost (izboljša prognozo) in zmanjša potrebo po hospitalizaciji zaradi srčnega popuščanja. Abstract Coronary heart disease and heart failure are among most important cardiovascular disorders. They are related ethiologicaly and therapeutically. Angina is caused by imbalance of oxygen delivery and oxygen consumption in myocardium whereas heart rate is the crucial determinant of haert work and oxygen consumption. After three decades of lack of progress, new drugs have appeared in recent years providing hope for more effective management of CAD. Slowing the heart rate at rest and on exertion seems to be the most important way of preventing angina; for decades the classic nitrates have been combined with beta blockers and more seldom non-dihydropiridine calcium chanel blockers. Many patients do not tolerate them well so they experience problems despite therapy. Ivabradine, the new selective and specific blocker of f channels in sinus node provides a new possibility of slowing heart rate both at rest and during exercise and can be used both as monotherapy and in combination with any other bradicardia-inducing and antianginal agents; it provides amelioration af angina, improves stress tolerance and improves quality of life. The SHIFT trial showed that addition of ivabradine to standard therapy of heart failure in patients with heart rate above 70 bpm significantly reduced mortality and hospitalizations related to heart failure. KORONARNA SRČNA BOLEZEN IN SRČNA FREKVENCA Pri koronarni srčni bolezni je vzrok za angino pektoris nesorazmerje med dobavo in porabo kisika v srčni mišici, pri čemer je srčna frekvenca najpomembnejši dejavnik porabe. V zadnjih letih so se po treh desetletjih zatišja pojavila nova zdravila, ki odpirajo nove možnosti zdravljenja ishemične bolezni srca. Upočasnitev srčne frekevence v mirovanju in ob naporu je najpomembnejši način preprečevanja napadov angine pektoris, za kar so se (ob klasični vazodilatatorni terapiji z nitratnimi preparati) desetletja predpisovali pretežno zaviralci adrenergičnih receptorjev beta in manj nedihidropiridinski zaviralci kalcijevih kanalčkov; omenjenih zdravil nekateri bolniki ne smejo jemati ali jih ne prenašajo, zato imajo težave kljub terapiji. Ivabradin, selektivni zaviralec kanalčkov f v sinusnem vozlu predstavlja nov način osnovnega ali dodatnega zniževanja srčne frekvence tako v mirovanju kot ob naporu in se lahko uporablja samostojno ali v kombinaciji z drugimi bradikardizirajočimi oziroma protiishemičnimi zdravili, kar ima za posledico zmanjšanje pojavnosti napadov angine pektoris, izboljšane tolerance za napor ter s tem izboljšanje kakovosti življenja. Vse to je pokazala multicentrična randomizirana razsikava BEAUTIFUL (1) in še zlasti njena podanaliza, ki je obravnavala bolnike z angino pektoris (2). DELOVANJE IVABRADINA Ivabradin je selektivni in specifični zaviralec kanalčkov f (odgovornih za tok I f ) v sinusnem vozlu in zmanjšuje srčno frekvenco z upočasnjevanjem spontane diastolične depolarizacije (3). Z upočasnitvijo srčne frekvence zmanjša porabo kisika v srcu, pomembno pa je, da za razliko od zaviralcev adrenergičnih receptorjev beta bolj podaljša diastolo kot sistolo, kar je pomembno za prekrvavitev srčne mišice, saj pretok skozi drobne koronarne arterije poteka predvsem v diastoli. Učinek je tako dvojen: zmanjšana poraba in izboljšana dobava kisika. Ivabradin nima negativnega inotropnega učinka kot zaviralci receptorjev beta, zato ohranja kontraktilnost srčne mišice, izboljšuje diastolično polnitev ter ohranje vazodilatacijo drobnih in velikih koronarnih arterij. Nima zaviralnega vpliva na krčljivost in prevodnost v srcu in ne znižuje krvnega tlaka. Samostojno zdravljenje z ivabradinom ali v kombinaciji z drugimi protiishemičnimi zdravili zmanjša pojavnost napadov angine pektoris in dvigne prag pojava bolečine oziroma podaljša čas do nastanka ishemičnih sprememb v obremenitvenem EKG zapisu ter je edino antianginozno zdravilo, ki pri stabilnih koronarnih bolnikih dokazano zmanjšuje pojavnost miokardnega infarkta in potrebo po revaskularizaciji (4, 5, 6). SRČNO POPUŠČANJE, SRČNA FREKVENCA IN PROGNOZA Srčno popuščanje je sicer simptom, a ima slabšo prognozo od večine malignih bolezni: 40 % bolnikov se bo stanje poslabšalo ali bodo umrli v prvem letu po postavitvi diagnoze, v roku štirih let pa jih bo umrlo več kot 50 %. Srčno popuščanje predstavlja tudi velik izdatek za javno zdravstvo, kar gre predvsem na račun hospitalizacij ob poslabšanjih. V Sloveniji je okoli bolnikov s srčnim popuščanjem. Raziskava DIAMOND je pokazala, da je pri bolnikih s srčnim popuščanjem po miokardnem infarktu dolgoročno preživetje večje pri tistih z nižjo srčno frekvenco (6). Pri mnogih bolnikih s srčnim popuščanje srčna frekvenca žal ostaja previsoka kljub zdravljenju z zaviralci adrenergičnih receptorjev beta. Od leta 1991, ko so na osnovi izsledkov raziskave SOLVD zaviralci angiotenzinske konvertaze postali del doktrine zdravljenja srčnega popuščanja (7), in od leta 1999, ko so na osnovi rezultatov raziskave CIBIS II zaviralci adrenergičnih receptorjev beta postali drugi steber zdravljenja srčnega popuščanja (8), se je tako leta 2010 z ivabradinom po dolgem obdobju zopet pojavilo zdravilo, ki izboljšuje prognozo bolnikov s srčnim popuščanjem (9). Pri razsikavi SHIFT se je izkazalo, da je dodatek ivabradina k siceršnji priporočeni terapiji srčnega popuščanja pri bolnikih s srčno frekvenco nad 70/min. zmanjšal relativno tveganje za hospitalizacijo za 26 %, za srčno-žilno smrt za 9 % in za smrt zaradi srčnega popuščanja za 26 % (10). SKLEP Ivabradin izboljša prognozo bolnikov z angino pektoris in bolnikov s srčnim popuščanjem. Že dolgo nismo dobili novih zdravil, ki bi na omenjenih področjih ne prinesla le simptomatičnega izboljšanja, pač pa tudi izboljšanje preživetja. Previsoka frekvenca srčnega utripa, ki je neodvisen dejavnik tveganja pri različnih srčno-žilnih boleznih in tudi pri bolnikih s srčnim popuščanjem, ostaja pogosto previsoka kljub zdravljenju z zaviralci receptorjev beta, zato je pri takih bolnikih priporočljivo dodati ivabradin ter s tem izboljšati bolnikovo preživetje. LITERATURA 1. Fox K. Ivabradine for patients with stable coronary artery disease and left-ventricular systolic dysfunction (BEAUTIFUL). Lancet Sep 6;372(9641): Fox k, et al. Relationship between ivabradine treatment and cardiovascular outcomes in patients with stable coronary artery disease and left ventricular systolic dysfunction with limiting angina: a subgroup analysis of the randomized, controlled BEAUTIFUL trial. Eur Heart J. 2009;30: Ferrari R, Campo G, Arcozzi C, Pellegrino L, Pasanisi G, Ceconi C. If inhibition: a therapeutic advance for patients with coronary artery disease. Medicographia, Vol 28, No. 3, 2006, p Diaz A, Tardif JC. Heart rate slowing versus other pharmacological antinaginal strategies. In: Camm J, Tendera M (eds): Heart rate slowing by If current inhibition. Adv Cardiol. Basel, Karger, 2006, vol. 43, p
114 5. Steg PG, Himbert D. Unmet medical needs and therapeutic opportunities in stable angina. Eur Heart J Suppl. 2005;7 (suppl H):h7-h Fosbol EL et al. Long-term prognostic importance of resting heart rate in patients with left ventricular dysfunction in connection with either heart failure or myocardial infarction: The DIAMOND study. Int J Cardiol, 2010;140: SOLVD Investigators. Effect of enalapril on survival in patients with reduced left ventricular ejection fractions and congestive heart failure. N Engl J Med, 1991;325; CIBIS II investigators and committees. The Cardiac Insufficiency Bisoprolol Study II (CIBIS-II): a randomised trial. Lancet, 1999;353: Danchin N, Kadri Z. Clinical perspective of heart rate slowing for coronary event reduction and heart failure. In: Camm J, Tendera M (eds): Heart rate slowing by If current inhibition. Adv Cardiol. Basel, Karger, 2006, vol. 43, pp Swedberg K, et al. Beneficial effects of ivabradine on outcomes in chronic heart failure. The Systolic Heart Failure Treatment with the If Inhibitor Ivabradine Trial (SHIFT). Lancet ;376(9744): PRIKAZI PRIMEROV CASE REPORTS
115 NEOBIČAJEN VZROK AKUTNE OBSTRUKCIJE V ŽELODCU PREDSTAVITEV BOLNIKA IN PREGLED LITERATURE UNUSUAL CAUSE OF ACUTE OBSTRUCTION OF THE STOMACH PRESENTATION OF A PATIENT AND REVIEW OF THE LITERATURE Pavel Skok Oddelek za gastroenterologijo, Klinika za interno medicino, Univerzitetni klinični center Maribor, Ljubljanska 5, 2000 Maribor Izvleček Tujki so le redko vzrok akutne obstrukcije v zgornji prebavni cevi. V prispevku je predstavljen bolnik, ki mu je rastlinski tujek, fitobezoar, zamašil pilorus in povzročil ta redek zaplet. Pri nujni endoskopski preiskavi je bil tujek odstranjen, bolnikove težave so izzvenele. Avtor povdari pomen natančne klinične obravnave bolnika in ustreznega ukrepanja, predstavljeni pa so tudi najpogostejši tujki v prebavni cevi. Abstract Foreign bodies are rarely the cause of acute obstruction in the upper gastrointestinal tract. This paper presents a patient with plant foreign body, phytobezoar, which which has blocked the pylorus and caused this rare complication. During urgent endoscopic examination the foreign body was removed and patient's problems resolved. The author emphasizes the importance of accurate and appropriate patient treatment. The most common foreign bodies in the gastrointestinal tract are presented. UVOD Akutna obstrukcija prebavne cevi zaradi tujka sodi med izjemno redka nujna stanja v gastroenterologiji (1). Čeprav lahko tujke najdemo vzdolž celotne prebavne cevi, pa jih najpogosteje ugotovimo v požiralniku ali želodcu, le redko v tankem ali debelem črevesu (2). Požiralnik je začetni in anatomsko najožji del prebavne cevi, običajno se tujek zagozdi na mestih, kjer je svetlina fiziološko zožena ali zožitvah, ki so posledica bolezenskega procesa (3). V želodcu se pogosto ustavi na prehodu skozi pilorus, včasih v dvanajstniku, v črevesu pa najpogosteje pred Bauchinijevo zaklopko ali v danki. Med pogoste vzroke akutne obstrukcije sodijo (pre)veliki grižljaji, običajno slabo prežvečenega mesa, ki se zagozdijo v požiralniku. V mednarodni literaturi se je za tak zaplet udomačil izraz»steakhouse syndrome«(4). Med tujke uvrščamo predmete, ki slučajno zaidejo v prebavno cev, bezoarje, klobčiče ali skupke snovi, sestavljene iz las ali rastlinskih delov, ki nastanejo v svetlini želodca, kose hrane in medicinske proteze (5,6). V prispevku je predstavljen bolnik, ki mu je rastlinski tujek, fitobezoar,»začepil«prehod skozi pilorus in povzročil akutno obstrukcijo želodca z značilno klinično sliko. PREDSTAVITEV BOLNIKA 67-letni bolnik, kadilec in občasni pivec, je bil sprejet zaradi 4 dni trajajočih bolečin v zgornjem delu trebuha, napenjanja in slabosti. V preteklosti, pred 20 leti, so mu ugotovili peptično razjedo dvanajstnika, zato je občasno uporabljal zaviralce izločanja kisline. Pred sprejemom je bil obravnavan v urgentni kirurški ambulanti in po domnevni izključitvi akutnega stanja napoten v ambulanto internistične nujne pomoči (INP). Bolnik si je že drugi dan težav sprožil bruhanje, izbruhal je v preteklih dneh zaužito hrano in rumenkasto tekočino, nekoliko mu je odleglo. Sledi krvi v izbruhanem ni opazil. V trebuhu se mu je v zadnjih dnevih glasno pretakalo in neobičajno»zavijalo«, redko je odvajal vetrove. Pri kliničnem pregledu ob sprejemu je bil pri bolniku izziven znak»pljuskanja«, sicer ni bilo odstopanj. V laboratorijskih izvidih je izstopala levkocitoza (L 11,5x109/L), hipokaliemija (K+ 2,95 mmol/l) in hiponatremija (Na+ 131 mmol/l), drugi izsledki so bili v normalnem območju. Dežurni zdravnik je v skladu z anamnestičnimi podatki in kliničnim pregledom posumil na akutno obstrukcijo in opravil nujno endoskopijo zgornjih prebavil. V požiralniku so bili izraženi znaki refluksnega ezofagitisa stopnje B, iz želodca pa je posrkal 1400 ml motne tekočine. Po odstranitvi tekočine je našel 5x2 cm velik, v pilorus zagozden rastlinski tujek, fitobezoar, ki ga je objel s polipektomijsko zanko in v celoti potegnil iz želodca. Nato je ponovil endoskopijo in odvzel biopsijske vzorce iz okolice pilorusa in antralnega dela želodca. Prehod v dvanajstnik je bil za endoskop, ki je meril 12 mm v premeru, neoviran. Bolniku je po preiskavi takoj odleglo. V naslednjih dnevih je opravil še rentgensko kontrastno slikanje prehoda želodca v dvanajstnik, ki pomembnejše zožitve pilorusa ni potrdilo. Patohistološki izvid je potrdil kronično vnetje sluznice želodca, brez okužbe s Helicobacter pylori. Po odpustu je bil na kontrolni preiskavi brez težav. RAZPRAVLJANJE Tujki v prebavni cevi le redko povzročijo nujna stanja, še bolj neobičajna in redka pa je akutna obstrukcija in motena pasaža zaradi zagozdenega tujka (2,7). Najpogosteje jih ugotovimo v požiralniku ali želodcu, le redko v tankem ali debelem črevesu. V požiralniku se tujek običajno zagozdi v predelu fizioloških ožin, prva je za prstanastim hrustancem pri vhodu v požiralnik, druga je v predelu aortnega loka, tretja v predelu razcepišča sapnika, zadnja pa v predelu spodnje zapiralke požiralnika (3). Bolezenske zožitve so v našem okolju najpogosteje posledica napredovale refluksne bolezni požiralnika (refluksni ezofagitis stopnje C ali D), redkeje zaradi tumorjev, embrionalnih razvojnih anomalij ali drugih organskih sprememb (8). Med organskimi spremembami lahko ugotovimo fibrozne obroče, kot je Schatzkijev, sluznične gube ali divertikle. Med divertikli so najpogostejši Zenkerjev v vratnem delu požiralnika ter parabronhialni in epifrenični (9). Druge ožine v prebavni cevi, kjer se tujek lahko zagozdi, so pilorus ali začetni del dvanajstnika, ki sta najpogosteje zožena zaradi ulkusne bolezni ali tumorskega procesa, predel ileocekalne zaklopke, Meckelov divertikel in danka (6). V tankem in debelem črevesu sta najpogostejša vzroka zožitve vnetni proces (npr. kronična vnetna črevesna bolezen) in tumorji. Tujki zaidejo v prebavno cev običajno po pomoti ob hranjenju, pri otrocih tudi iz radovednosti (3,5). Kaznjenci jih pogoltnejo namenoma, često pa jih najdemo pri psihiatričnih bolnikih in alkoholikih, ki jih običajno pogoltnejo med akutnim alkoholnim opojem (10,11). Redka oblika motnje v hranjenju je "pika" (pica, lat. sraka), lastnost bolnikov da požirajo neprimerne snovi, kot so predmeti iz plastike, kose tkanine, omet ali premog (12). Tujke, zlasti majhne dele igrač (npr. frnikole), pogosto pogoltnejo otroci med igro (3). Med zlasti ogrožene sodijo mlajši od 5 let, ki lahko raznobarvne, drobne igrače ali dele teh igrač, pogoltnejo tudi iz radovednosti. Tujki v prebavni cevi so zelo raznoliki: deli kuhinjskega pribora (žlice, vilice), britvice (običajno prelomljene na polovico), kovanci, baterije, gumbi, zobne ščetke, ščipalke za nohte, prstani, varnostne sponke, vijaki, matice in številni drugi, tudi medicinski predmeti, npr. odtrgane sonde, zobozdravstveni instrumenti, svedri, endoproteze in kirurški instrumenti (2,3,5,11). Pri starejših osebah predstavljajo»tujke«tudi zobne proteze ali deli le-teh, neprežvečeni in pomotoma zaužiti preveliki kosi hrane. Najpogosteje je z zapleti, običajno predrtjem stene prebavne cevi, povezano zaužitje ribjih ali perutninskih kosti, v literaturi pa najdemo zaplete tudi po zaužitju zobotrebcev ali koničastih, kovinskih predmetov (6,12). Pri opisanem bolniku se je razvil zelo neobičajen in redek zaplet. Rastlinski tujek, fitobezoar, ki je začepil prehod skozi pilorus, je le izjemoma vzrok akutne obstrukcije v prebavni cevi (10,12). V mednarodni literaturi je le redki opisi tega zapleta (4,6,7,10). Trihobezoarji (»lasna krogla«, pa tudi skupek las in nohtov), fitobezoarji (nastanejo zaradi koščičastih sadežev, kokosovih orehov, zemeljskih oreščkov, zelja) in fitotrihobezoarji so klobčiči, ki nastanejo iz različnih sestavin, običajno okoli tujka v svetlini želodca. Vzrok je motena motiliteta in upočasnjeno izpraznjevanje organa, stanje po vagotomiji ali okvari tega živca ter delna resekcija želodca, zlasti po metodi Billroth 1 (10). Bezoarji nastanejo tudi pri bolnikih z mešano boleznijo vezivnega tkiva, miotonično distrofijo, diabetično nevropatijo in tistih, ki jih zdravimo z antiholinergičnimi zdravili. V redkih primerih je tudi slabo prežvečena in neprebavljena hrana lahko vzrok nastanka tega zapleta. Rentgenska kontrastna preiskava želodca in dvanajstnika pri opisanem bolniku pomembnejše zožitve pilorusa ni potrdila, kar
116 pa ne ovrže razmišljanja o funkcionalnih motnjah izpraznjevanja želodca po preboleli ulkusni bolezni. Anamnestični podatki in klinična slika so govorili v prid pasažnih ovir v zgornji prebavni cevi, kar je diagnostična in terapevtska endoskopska preiskava tudi potrdila. Pri vsakodnevnem kliničnem delu se praviloma potrdi, da je anamneza ključna za ciljane diagnostične postopke. ZAKLJUČEK Opisani zaplet, tujek, ki je povzročil akutno obstrukcijo želodca, sodi med izjemno redke. Pri vsakodnevnem kliničnem delu moramo stremeti, da skrbno in natančno ovrednotimo anamnestične podatke in jih skušamo povezati s klinično sliko. V ciljanem diagnostičnem postopku pa moramo idejo potrditi ali ovreči. LITERATURA 1.) Webb WA. Management of foreign bodies of the upper gastrointestinal tract. Gastroenterology 1988;94: ) Witzel L. Fremdkörper. In: Hahn RG, Riemann JF, eds. Klinische Gastroenterologie. Stuttgart, New York: Georg Thieme Verlag; p ) Paul RI, Christoffel KK, Binns HJ, Jaffe DM. Foreign body ingestions in children: risk of complication varies with site of initial health care contact. Pediatrics 1993;91: ) Webb WA. Management of foreign bodies of the upper gastrointestinal tract: update. Gastrointest Endosc 1995;4: ) Velitchkov NG, Grigorov GI, Losanoff JE, Kjossev KT. Ingested foreign bodies of the gastrointestinal tract: retrospective analysis of 542 cases. World J Surg 1996;20: ) Stack LB, Munter DW. Foreign bodies in the gastrointestinal tract. Emerg Med Clin North Am 1996; 14: ) Sanowski R, Harrison EM, Young M, Berggreen PJ. Foreign body extraction. In:Sivak MV (ed). Gastroenterologic endoscopy. Philadelphia: WB Saunders Company; p ) Skok P. Sengstaken tube: Useful also in removing sharp foreign bodies from esophagus - a case report. Endoskopie Heute 2001;14: ) Duncan M, Wong RKH. Esophageal foreign bodies. Gastroenterol Clin N Am 2003; 32: ) Zamir D, Goldblum C, Linova L, Polychuck I, Reitblat T, Yoffe B. Phytobezoars and trichobezoars: a 10-year experience. J Clin Gastroenterol 2004;38: ) Chaves DM, Ishioka S, Felix VN, Sakai P, Gama-Rodrigues JJ. Removal of a foreign body from the upper gastrointestinal tract with a flexible endoscope: a prospective study. Endoscopy 2004;36: ) Skok P, Ocepek A, Ćeranić D. Pomen nujne endoskopije zgornjih prebavil pri odstranjevanju tujkov - rezultati obdobja Acta medico-biotechnica 2008; 1(1): AKUTNI BRONHIOLITIS PRI DOJENČKU - PRIKAZ PRIMERA ACUTE BRONCHIOLITIS IN INFANT- CASE REPORT Simona Lesnjak Dermol*, Katarina Rednak Paradiž** *Predšolski dispanzer, Zdravstveni dom Velenje, Vodnikova 1, 3320 Velenje ** Oddelek za pediatrijo, Splošna bolnišnica Slovenj Gradec, Gosposvetska cesta 1, 2380 Slovenj Gradec Izvleček Bronhiolitis je akutna vnetna bolezen spodnjih dihal, ki je posledica virusne okužbe. Povzroči vnetje, edem, nekrozo epitelijskih celic s povečano tvorbo sluzi in posledično obstrukcijo malih dihalnih poti (bronhiolov). Prizadene predvsem otroke mlajše od 2 let. Najpogosteje ga povzroča RSV. Značilni simptomi so: težko dihanje (plapolanje nosnih kril, ugrezanje interkostalnih prostorov), tahipneja, kašelj, pogosto tudi hipoksija. Diagnozo v večini primerov postavimo s kliničnim pregledom. Zdravljenje je simptomatsko, rutinska uporaba bronhodilatatorjev ali kortikosteroidov se ne priporoča. Otrok z akutnim bronhiolitisom je lahko zaradi dihalne stiske življenjsko ogrožen in potrebuje hitro prepoznavo stanja in intenzivno zdravljenje. KLJUČNE BESEDE: bronhiolitis, RSV, težko dihanje Abstract Bronchiolitis is virally mediated acute inflammatory disease of the lower respiratory tract. It causes inflammation, oedema, necrosis of epithelial cells with an increased mucus production and consecutively the obstruction of small respiratory routes (bronchioles). It affects mainly children younger than 2 years. It is very often caused by RSV. The typical symptoms are: wheezing (nasal flaring, intercostal retractions), tachypnea, cough, often also hypoxia. In the majority of cases a diagnosis is set on clinical examination. The treatment is symptomatic, a routine use of bronchodilatators or corticosteroids is not recommended. Because of worsening respiratory distress acute bronchiolitis could be life threatening for an infant. An infant needs a fast recognition of such a condition and an intensive medical treatment. KEY WORDS: bronchiolitis, RSV, wheezing UVOD Bronhiolitis je akutna vnetna bolezen spodnjih dihal, ki jo v 50-80% povzroča RSV (1). Leta 1957 je bil RSV prvič izoliran pri otroku (2). Pojavlja se sezonsko, največ pozimi in spomladi (3). V 17% je vzrok za hospitalizacijo pri dojenčkih in majhnih otrocih, smrtnost je 1-3%, če ima pacient pridruženo prirojeno srčno hibo pa 37% (3). Indikacije za hospitalizacijo so: hipoksija, potreba po parenteralni rehidraciji, poglabljanje dihalne stiske, starost manj kot 6 tednov, zaspanost otroka ter druge pridružene bolezni. Otroci z akutnim bronhiolitisom so respiratorno najbolj ogroženi ur po pojavu kašlja in dispneje(4). Smrt je posledica apneje, nekompenzirane respiratorne acidoze in dehidracije. PRIKAZ PRIMERA 16 dni stara deklica je bila sprejeta na oddelek zaradi težav pri hranjenju, ki so se pojavile ob en dan trajajočih kliničnih znakih prehlada (kihanje, občasno kašelj). Deklica je bila rojena 16 dni pred predvidenim datumom poroda, v nosečnosti je bil ugotovljen zastoj rasti, po rojstvu je bila prehodno ikterična. Ob sprejemu je bila neprizadeta, afebrilna, primerno hidrirana, evpnoična s saturacijo med 95-97%, nosek je bil slabše prehoden. Nad pljuči je bilo slišati grobe fenomene iz zgornjih dihal
117 Pozitiven je bil hitri test na RSV, vnetni parametri so bili nizki (CRP 17,1 mg/l; L11,6 109/L). Kisika prva dva dni hospitalizacije ni potrebovala. Bila je hranjena z materinim mlekom po steklenički. Sprva parenteralnega nadomeščanja tekočin ni potrebovala. Pogosto smo aspirirali sluz iz zgornjih dihal ter čistili nos s FR. Tretji dan hospitalizacije se ji je stanje poslabšalo. Bila je bolj utrujena, nemirna, zelo se je utrujala pri hranjenju, zato smo hranjenje količinsko omejili in uvedli parenteralno rehidracijo. Enkrat je ob hranjenju bruhnila sluz in mleko, ob tem je postala modra. Po aspiraciji, taktilni stimulaciji in dodatku 4l O2 se ji je stanje popravilo. Po dogodku je potrebovala dodatek 1l kisika v vdihanem zraku, ob tem je imela primerno saturacijo. Potrebovala je pogostejše aspiracije sluzi, dobivala je inhalacije s FR. Hranjenje je bilo ustavljeno. Četrti dan hospitalizacije se je dihalna stiska kljub vsem simptomatskim ukrepom še poglabljala. Bila je tahidispnoična s frekvenco dihanja 49/min, pridružila se je povišana telesna temperatura, pljuča so bila slabo predihana. V laboratorijskih izvidih so porasli vnetni parametri (CRP 164 mg/l; L 9,3 109/L), prisotna je bila respiratorna acidoza. Opravili smo RTG pc, postavili sum na aspiracijsko pljučnico in uvedli antibiotično terapijo (Penbritin 140 mg/6h i.v. in Garamycin 14 mg/24h i.v.). Redno je prejemala antipiretik. dihanja. Rutinsko se ne priporoča uporaba bronhodilatatorjev, inhalatornih in sistemskih kortikosteroidov ter inhalatornega adrenalina. LITERATURA 1. Zorc JJ, Hall CB. Bronchiolitis: recent evidence on diagnosis and management. Pediatrics;125: Vincencio AG. Susceptibility to bronchiolitis in infants. Current Opinion in Pediatrics 2010;22: Strange GR, Ahrens WR, Schafermeyer RW,Wiebe R. Pediatric emergency medicine 3th edition. McGraw-Hill Companies,Inc;2009; Section 5; Respiratory emergencies;chapter 42: Behrman RE, Kliegman RM, Jenson HB, Stanton BF. Nelson textbook of pediatrics.18th edition. Philadelphia: WB Saunders Company;2007;Part XVIII; chapter 388: Piedra PA, Stark AR. Bronchiolitis in infants and children: Clinical features and diagnosis. UpToDate Jan Dosegljivo na: 6. Panitch HB. Bronchiolitis in infants. Current Opinion in Pediatrics 2001;13: Slika 1. aspiracijska pljučnica. Slika 2. kontrolni RTG pc. Kljub vsem ukrepom se je dekličina dihalna stiska poglabljala. Premeščena je bila v KOOKIT, kjer je štiri dni potrebovala kontrolirano mehansko ventilacijo, na začetku z višjim dodatkom kisika v vdihanem zraku. Antibiotično terapijo je prejemala naprej. Zaradi nižjih tlakov je potrebovala vazoaktivno podporo z Dopaminom ter občasne stimulacije diureze z Edemidom. Vstavljen je bil CVK ter NGS. Po ekstubaciji je deklica dihala sama, dodatka kisika ni več potrebovala, pljuča so ostala razpeta, vnetni parametri so upadli. Ob premestitvi nazaj na naš oddelek je bila delno hranjena po NGS, delno po cuclju. RAZPRAVLJANJE Akutni bronhiolitis, ki ga v 50-80% povzroča RSV (1) je eden izmed glavnih vzrokov obolevnosti in smrtnosti pri dojenčkih. Pogosto ga povzročajo tudi virus parainfluence, adenovirus, virus influence ter rinovirusi. Stopnja koinfekcije je 10-30%(1). Najpogostejši dejavniki tveganja so: nedonošenost, nizka porodna teža, starost pod 12 tednov, kronične pljučne bolezni, prirojene bolezni srca, imunska pomanjkljivost, nevrološke bolezni, pasivno kajenje, alergeni, starejši sorojenci (5). Običajno otrok zboli s prehladnimi znaki, blagim kašljem, povišano telesno temperaturo in blago dihalo stisko. Ob teh težavah moramo pomisliti tudi na astmo, pljučnico, kronične pljučne bolezni, aspiracijo tujka, gastroezofagealni refluks, disfagijo in prirojene bolezni srca. Napovedniki težjega poteka akutnega bronhiolitisa so: slabše stanje hidracije, simptomi dihalne stiske (tahipneja, plapolanje nosnih kril, interkostalne retrakcije, ugrezanje v jugulumu, stokanje), cianoza, poglabljanje hipoksemije, zaspanost. 2-5% otrok hospitaliziranih zaradi bronhiolitisa bo potrebovalo mehansko ventilacijo, do 50% otrok pa bo imelo ponavljajoče epizode težkega dihanja, preodzivnost dihal ali astmo (3,6). Pogosti zapleti pri bronhiolitisu so: vnetje srednjega ušesa, dehidracija, sekundarne bakterijske infekcije, dihalna stiska, atelektaza. Akutni bronhiolitis zdravimo simptomatsko, zagotoviti moramo zadostno hidracijo, ob hipoksemiji (SpO293%) dodatek kisika, antipiretike po potrebi, zamašen nos čistimo s FR. Pogosto je potrebna omejitev hranjenja, pri najtežjih oblikah pa mehanska podpora
118 CIANOTIČNA OD DUKTUSA ODVISNA PRIROJENA SRČNA NAPAKA PRI NOVOROJENČKU ROJENEM V PORODNIŠNICI NA SEKUNDARNEM NIVOJU PRIKAZ PRIMERA NEWBORN WITH CYANOTIC DUCTAL DEPENDANT CONGENITAL HEART DISEASE IN GENERAL MATERNITY HOSPITAL CASE REPORT Katarina Rednak Paradiž*, Gorazd Mlakar**, Silvester Kopriva** *Oddelek za pediatrijo, Splošna Bolnišnica Slovenj Gradec, Gosposvetska 1, 2392 Slovenj Gradec **Klinični oddelek za otroško kirurgijo in intenzivno terapijo, Kirurška klinika, Univerzitetni klinični center Ljubljana, Bohoričeva 20, 1525 Ljubljana Izvleček Prirojene srčne napake so najpogostejše pomembne prirojene napake. Izražene so pri 0,5-0,8% živorojenih otrok in so vzrok 6-10% vseh smrti otrok v dobi dojenčka. Cianotične od duktusa odvisne prirojene srčne napake se kažejo s hudo cianozo in kardiogenim šokom po zaprtju Bottalovega voda v prvih urah ali dnevih po rojstvu. V prispevku je opisan primer obravnave novorojenčka s cianotično od duktusa odvisno prirojeno srčno napako odkrito po rojstvu v porodnišnici Slovenj Gradec. Abstract Congenital heart diseases are the most common important congenital anomalies and occur in approximately 0,5-0,8% of all newborns, accounting for 6-10% of all infants deaths. Patient with ductal dependent lesions will present with severe cyanosis and shock as PDA constricts within hours or days after birth. We are presenting a case of a newborn with cyanotic ductal dependent congenital heart disease delivered in general maternity hospital Slovenj Gradec. UVOD Prirojene srčne napake so najpogostejše pomembne prirojene napake in so izražene pri 0,5-0,8% živorojenih otrok, še pogosteje pa so ugotovljene pri mrtvorojenih (3-4%), spontanih splavih (10-25%) in nedonošenčkih (2%, PDA izključen) (1). So vzrok 6-10% vseh smrti otrok v dobi dojenčka in v 20-40% vzrok vseh smrti zaradi prirojenih napak (2,3,4). 15% vseh prirojenih srčnih napak je potencialno življenje ogrožajočih (2), vendar so novorojenčki s tako napako pogosto po rojstvu asimptomatski (5). Raziskave kažejo, da je 25% novorojenčkov z resnimi prirojenimi srčnimi napakami odpuščenih iz porodnišnice brez ugotovljene srčne napake (2). Cianotične prirojene srčne napake predstavljajo približno eno tretjino vseh potencialno smrtnih oblik prirojenih srčnih napak (6). Pri novorojenčku s cianotično od duktusa odvisno prirojeno srčno napako je pomembna zgodnja razpoznava, vzdrževanje odprtega Bottalovega voda in hemodinamska podpora ter transport v terciarno ustanovo za nadaljnjo diagnostiko in operativno terapijo. Z napredkom v paliativni in korektivni kirurgiji se je število preživelih otrok s prirojeno srčno napako dramatično povečalo (1). PRIKAZ PRIMERA Pri donošenem, simetrično zahiranem dečku s porodno težo 2640g, porodno dolžino 48cm, obsegom glavice 32,5cm, smo v starosti 12h na porodnem oddelku ob mamici ugotavljali centralno cianozo. Takoj po rojstvu je bil deček vitalen, rožnat, Apgar 9,9. Iz porodne sobe je bil premeščen na oddelek, kjer ga je mamica dojila. Ob klinični sliki centralne cianoze smo s pulzno oksimetrijo izmerili saturacijo O2 (Sp02) 68-74%. Otrok je bil normokarden, dihal je hitreje, plitko in brez napora, RR 67/37, kapilarna polnitev 3s. Šuma nad prekordijem ni bilo slišati, femoralni pulzi so bili lepo tipljivi. Bil je brez edemov, jetra niso bila tipno povečana. Ob hiperoksičnem testu s 100%O2 je SpO2 vztrajala na 70%. Opravili smo Rtg pljuč in srca, ki je prikazal nakazano večjo srčno senco in horizontalno srčno os. Zaradi suma na cianotično od duktusa odvisno prirojeno srčno napako, ki je zaradi odsotnosti kardiologa z ehokardiografsko preiskavo nismo mogli potrditi, smo po posvetu s terciarnim centrom v Ljubljani pričeli z aplikacijo Prostina VR i.v. v odmerku 0,05 mcg/kgtt/min. Po odvzemu kužnin smo uvedli dvotirno antibiotično empirično terapijo ter s preiskavami krvi (glukoza, krvna slika, paak) izključevali ostale vzroke cianoze pri novorojenčku. Vsi laboratorijski izvidi so bili v mejah normale. Deček je prejemal infuzijo 10% glukoze. Pred transportom smo ga s pomočjo anesteziologa intubirali. Tudi po nadihovanju se kljub aplikaciji 100%O2 sat.o2 ni dvignila čez 80%. V spremstvu transportne ekipe EIT (pediater, diplomirana medicinska sestra) smo ga premestili na KOOKIT v Ljubljano. Tam so kardiologi z UZ srca ter angikardiografijo ugotovili pulmonalno atrezijo z VSD, dvojni iztok iz desnega ventrikla ter PDA. Tretji dan po premestitvi je bil opravljen paliativni operativni poseg v splošni anesteziji. Napravljena je bila modificirana Blalock Taussingova anastomoza desno in ligacija PDA. RAZPRAVLJANJE Pri obravnavi novorojenčka s sumom na cianotično od duktusa odvisno prirojeno srčno napako je pomembna zgodnja prepoznava, stabilizacija stanja, ki obvezno vključuje uvedbo prostaglandina E1 ter čim prejšnjo premestitev v terciarno ustanovo (7,8). Za prepoznavo in ustrezno ukrepanje so pomembni: prenatalna anamneza, natančen klinični pregled, laboratorijske preiskave za izključitev drugih vzrokov cianoze, RTG pljuč in srca, EKG, plinska analiza arterijske krvi, meritve tlaka na vseh štirih udih ter hiperoksični test (7). Z opravljenimi posegi in preiskavami se diferencialna diagnoza cianoze in prirojenih srčnih napak zoži. Dokončna diagnoza pa je praviloma ehokardiografska, ki pa na sekundarnem nivoju navadno ni možna. Pri cianotičnih od duktusa odvisnih prirojenih srčnih napakah pride po zaprtju duktusa do kritičnega poslabšanja kliničnega stanja novorojenčka zaradi kardiogenega šoka, zato je potrebno ohranjati odprt Bottalov vod z infuzijo PGE1 v maksimalni dozi 0,1 mcg/kgtt/min. V primeru dihalnega napora, izrazite cianoze ali hemodinamskega poslabšanja je potrebno novorojenčka sedirati, intubirati in mehansko ventilirati V kolikor je otrokovo klinično stanje dobro in trenutno samo po sebi ne zahteva ukrepov intenzivnega zdravljenja, je možno vzdrževati odprt Bottalov vod tudi z nizkimi odmerki PGE mcg/kgtt/min (9). Potrebno je stalno spremljanje vitalnih znakov. Hemodinamsko stanje novorojenčkov s kardiogenim šokom ali srčno odpovedjo poskušamo izboljšati s primernim polnitvenim volumnom in po potrebi z infuzijo inotropnih/vazopresornih zdravil. Ker gre za kritično stanje, lahko ta zdravila brez zadržkov pričnemo dajati preko perifernega kanala. V primeru, da srčno hibo spremlja zožitev iztočnega trakta levega ali desnega ventrikla, svetujejo posvet s pediatričnim kardiologom pred uvedbo inotropnega zdravila. Po stabilizaciji novorojenčka z ustrezno usposobljeno ekipo premestimo v terciarno ustanovo, kjer sledi nadaljnja diagnostična in terapevtska obravnava. Potrebno je izključiti ali potrditi dodatne prirojene napake. Na podlagi pridobljenih podatkov iz opravljenih preiskav kardiološko-kirurški tim določi čas in vrsto operativnega posega. ZAKLJUČEK V pričujočem sestavku je bil prikazan klinični primer novorojenčka z od duktusa odvisno cianotično srčno napako. Ob sumu na tako napako je potrebna takojšnja uvedba prostaglandina PGE1 v trajni infuziji ter stabilizacija stanja. Čim prej, najbolje že v sekundarni bolnišnici, je potrebno napraviti ultrazvok srca za potrditev in natančno opredelitev srčne napake in posledično optimalno vodenje terapije. Potreben je posvet s pediatričnim kardiologom ali intenzivistom ter čim hitrejši transport v ustanovo z možnostjo pediatrične intenzivne terapije in kardiokirurgije. LITERATURA 1. Bernstein D. Congenital Heart Disease. In: Behrman RE, Kliegman RM, Jenson HB eds. Nelson textbook of pediatrics. 18th edition. Philadelphia: WB Saunders Company; 2007; Part XIX, chapter 424: Wren C, Reinhardt Z, Khawaja K. Twenty-year trends in diagnosis of life-threatening neonatal cardiovascular malformations. Arch Dis Child Fetal Neonatal Ed 2008;93:
119 3. Hoffman JI, Christianson R. Congenital heart disease in a cohort of 19,502 births with long-term follow-up. Am J Cardiol 1978;42: Rossamond W, Flegal K, Furie K, Go A, Greenlund K, Haase N, et al. Heart disease and stroke statistics-2007 uptodate: a report from American heart Association Statistics Committee and Stroke Statistics Subcommittee. Circulation 2007;115: Abu-Harb M, Hey E, Wren C. Death in infancy from unrecognized congenital heart disease. Arch Dis Child 1994;71: Geggel RL, Armsby LB. Evaluation and initial manegment of cyanotic heart disease in newborn. UpToDate Sep Dosegljivo na: 7. Marino BS, Bird GL, Wernovsky G. Diagnosis and manegment of newborn with suspected congenital heart disease. Clin Perinatol 2001; 28: Lee JY. Clinical presentations of critical cardiac defects in newborn: Decision making and initial management. Korean J Pediatr 2010;53: Browning Carmo KA, Barr P, West M, Hopper NW, White JP, Badawi N. Transporting newborn infants with suspected duct dependent congenital heart disease on low-dose prostaglandin E1 without routine mechanical ventilation. Arch Dis Child Fetal Neonatal Ed. 2007;92:F PRIMARNA INTRAKRANIALNA HIPOTENZIJA PRIKAZ PRIMERA PRIMARY INTRACRANIAL HYPOTENSION A CASE REPORT Ticijana Prijon*, Branko Ermenc** *Zdravstveni dom Fužine, Preglov trg 14, 1000 Ljubljana **Katedra za sodno medicino in medicinsko deontologijo MF UL, Korytkova 2, 1000 Ljubljana Izvleček Primarna (spontana, idiopatska) intrakranialna hipotenzija je relativno redko in zaradi tega pogosto ne prepoznano bolezensko stanje. V prispevku bomo predstavili simptomatiko, klinični potek, diagnostiko in zdravljenje primarne intrakranialne hipotenzije pri 47-letni bolnici. Abstract Primary (spontaneous, idiopathic) intracranial hypotension is relatively rare and therefore often not recognized medical condition. In this paper we present the symptoms, the clinical course, diagnosis and treatment of primary intracranial hypotension in the 47-year-old female patient. PRIKAZ PRIMERA 47-letna bolnica je bila večkrat sprejeta na KO za bolezni živčevja zaradi napadov hudega glavobola, ki ga je opredelila kot tiščočo bolečino, ki je zajela celo glavo. Glavobol je opisovala z intenziteto 9/10, izrazitejši je bil stoje kot leže, spremljala ga slabost in šumenje v ušesih. Bruhala ni, vodo in blato je odvajala normalno. Ob sprejemu je bil nevrološki status brez posebnosti. V urgentni nevrološki ambulanti je bila opravljena lumbalna punkcija, kjer ni bilo znakov za subarahnoidno krvavitev ali vnetje, urgentni CT glave pa je prikazal suspektno patološko formacijo (cista?, epidermoid?) v zgornji cerebelarni cisterni z ektopijo tonzil v foramen okcipitale magnum. V nadaljnji diagnostiki je bila opravljena MR glave, ki je prikazala kronični obojestranski frontotemporoparietalni subduralni izliv širine do 2 mm ter do 5,5 mm široko likvorsko kolekcijo pod tentorijem nad cerebelarno hemisfero. Po aplikaciji kontrastnega sredstva se formacije niso obarvale, vidno pa je bilo difuzno obarvanje mening. Hipofiza je bila nekoliko povečana, njen kranialni del je bil konveksno izbočen. Cerebelarni tonzili so prominirali skozi foramen okcipitale magnum za manj kot 5 mm (posledica ektazije oz. herniacije). Vse opisane radiološke spremembe ob klinični anamnezi glavobola so govorile v prid sindromu primarne intrakranialne hipotenzije. Glede na slikovno diagnostiko je šlo pri bolnici za dlje časa trajajočo, kronično spontano iztekanje likvorja. Bolnica je bila zaradi hudega glavobola bolnišnično obravnavana, na oddelku je prejemala analgetično terapijo ter anksiolitik. Glavobol je tekom hospitalizacije nekoliko popustil, po analgetični terapiji je bila intenziteta glavobola 2-3/10. Ob odpustu je bolnica doma prejemala analgetik v visokih dozah, anksiolitik, sedativ ter antiemetik. Svetovano ji je bilo tri tedensko strogo ležanje v postelji brez napenjanja, uživanje zadostnih količin brezalkoholnih pijač in izvajanje izometričnih mišičnih vaj za preprečevanje globoke venske tromboze. Štiri tedne po odpustu je glavobol skoraj v celoti popustil, prisotna pa je bila še vedno huda vrtoglavica in šumenje v ušesih, ki se je poslabšalo v stoječem položaju. Bolnica je nadaljevala z medikamentozno terapijo, uveden ji je bil dodatno še antidepresiv ter nizkomolekularni heparin. Priporočeno ji je bilo nadaljnje počivanje v ležečem položaju in minimalnim vstajanje. Tudi tri mesece po odpustu se klinična simptomatika v celoti ni popravila, še vedno je prejemala predpisano terapijo, dovoljeno ji je bilo le 30 minutno sedenje in kratkotrajno vstajanje
120 RAZPRAVLJANJE Cerebrospinalni likvor je tekočina, ki obdaja možgane in hrbtenjačo. Zapolnjuje možganske ventrikle, subarahnoidni prostor in hrbtenični kanal. Pri odraslem človeku je količina likvorja ml, od tega 100 ml likvorja se nahaja v subarahnoidnem prostoru in 35 ml v možganskih ventriklih. Dnevno se izloči in resorbira ml cerebrospinalne tekočine. Likvor predstavlja mehansko zaščito pred udarci ter vpliva na metabolizem možganov in hrbtenjače. V mehanskem smislu daje vzgon osrednjemu živčevju, poleg tega pa preprečuje prenos telesnih pretresov na možgane in hrbtenjačo. Povečana produkcija in motnje v obtoku cerebrospinalne tekočine povzročijo nastanek hidrocefalusa in zvišanega intrakranialnega tlaka. V nasprotju, pa je izguba likvorja vzrok za hipovolemijo cerebrospinalne tekočine in intrakranialno hipotenzijo (1). Etiološko ločimo primarno intrakranialno hipotenzijo, zaradi spontanega (idiopatskega) puščanja cerebrospinalne tekočine iz subarahnoidnega prostora ter sekundarno intrakranialno hipotenzijo, pri kateri je izguba likvorja posledica lumbalne punkcije, operativnega posega ali poškodbe osrednjega živčevja. Primarna intrakranialna hipotenzija je relativno redko bolezensko stanje. Njena incidenca je 5/ , bolezen prizadene predvsem mlajšo populacijo okrog 40. leta starosti in je dvakrat pogostejša pri ženskah (1,2). Osnovni patofiziološki mehanizem je prehod cerebrospinalne tekočine skozi pore ali odprtine v kranialni ali spinalni duri iz likvorskega prostora v subduralni, epiduralni in ekstrameningealni prostor. Bolezen je pogostejša je pri bolnikih z motnjami vezivnega tkiva (Marfanov sindromom in druge kolagenoze) in pri bolnikih s policistično boleznijo ledvic (2,3). Vodilni klinični znak primarne intrakranialne hipotenzije je hud glavobol, ki se poslabša, če bolnik stoji in se umiri, če je bolnik v ležečem stanju. Poleg hudega ortostatskega (posturalnega) glavobola je prisotna še utrujenost, slabost, bruhanje, šumenje v ušesih, vrtoglavica, dvojni vid in kovinski okus. Ob herniaciji možganovine, pa se lahko pojavijo hujši nevrološki simptomi in koma (3). Primarna intrakranialna hipotenzija je velikokrat spregledano bolezensko stanje. Objavljene študije so pokazale, da je bilo več kot 94% bolnikov s to boleznijo, ki so bili obravnavani v urgentnih nevroloških ambulantah, napačno zdravljenih kot migenski glavobol, meningitis ali zaradi psihiatrične simptomatike. V povprečju je čas, ki je potreben za dokončno diagnostiko primarne intrakranialne hipotenzije 13 mesecev. Osnovna diagnostična metoda je MRI centralnega živčevja, s katerimi lahko dokažemo ektopične kolekcije cerebrospinalne tekočine. Diagnostika primarne intrakranialne hipotenzije obsega tudi CT možganov, lumbalno punkcijo in laboratorijsko analizo cerebrospinalne tekočine (4). Zdravljenje bolezni je simptomatsko z dolgotrajnim ležanjem, visokimi dozami analgetikov, sedativov in antidepresivov. Puščanje likvorja lahko zaustavimo z epiduralno aplikacijo krvni, ki lahko maši ali krpa pore v možganskih ovojnicah. Pri dolgotrajni bolezni s težkim potekom je indicirano nevrokirurško zdravljenje (5). 3. Schievink, W. I. "Spontaneous spinal cerebrospinal fluid leaks". Cephalalgia : an international journal of headache 2008; 28 (12): Lloyd, K. M.; Delgaudio, J. M.; Hudgins, P. A. "Imaging of Skull Base Cerebrospinal Fluid Leaks in Adults". Radiology 2008; 248 (3): Mehta, B.; Tarshis, J. "Repeated large-volume epidural blood patches for the treatment of spontaneous intracranial hypotension". Canadian Journal of Anesthesia; 2009; 56 (8): 609. ZAKLJUČKI Primarna intrakranialna hipotenzija je pogosto ne prepoznano bolezensko stanje. Velika večina bolnikov s to boleznijo je napačno zdravljenih. Bolezen običajno zamenjujemo z migrenskimi glavoboli, meningitisi ali psihiatričnimi obolenji. Na možnost primarne intrakranialne hipotenzije moremo pomisliti predvsem pri mlajših bolnicah s simptomatiko ortostatskega glavobola. Z MRI centralnega živčevja prikažemo ektopične likvorske kolekcije. Poznavanje primarne intrakranialne hipotenzije kot bolezenske entitete, lahko pripomore k boljši in hitrejši diagnostiki te redke bolezni. LITERATURA 1. Gordon, N. "Spontaneous intracranial hypotension". Developmental Medicine & Child Neurology 2009; 51 (12): Wise, S. K.; Schlosser, R. J."Evaluation of spontaneous nasal cerebrospinal fluid leaks". Current Opinion in Otolaryngology & Head and Neck Surgery 2007; 15 (1):
121 SINKOPA PRI ODSTRANITVI ŠIVOV PO AORTOKORONARNEM OBVODU SYNCOPE AFTER REMOVING STITCHES POST-CORONARY ARTERY BYPASS GRAFT (CABG) Jana Komel*, Tinkara Ravnikar**, Blaž Berger*, Simon Korošec** *Interni oddelek Splošna bolnišnica Izola, Polje 40, 6310 Izola ** Enota intenzivne internistične terapije, Splošna bolnišnica Izola, Polje 40, 6310 Izola Izvleček V članku opisujemo primer bolnika, ki je po premostitveni operaciji na srcu izgubil zavest med odstranitvijo šivov. Ob sumu na vagalno reakcijo z vztrajno hipotenzijo je bil sprejet na opazovanje. Na dan sprejema je imel ponovno motnjo zavesti z bruhanjem ob hipotenziji. Zaradi hemodinamske nestabilnosti je bil premeščen v intenzivno enoto. Opravili smo ultrazvok srca, ki je pokazal obsežen perikardialni izliv z vtiskanjem desnih srčnih votlin in grozečo tamponado. Po urgentni perikardiocentezi, s katero je bilo odstranjeno skoraj liter krvavkaste vsebine, se je bolnikovo stanje izboljšalo. Perikardialni izliv je pogosta komplikacija po operacijah na srcu, redkeje je perikardialni izliv tako obsežen, da povzroči tamponado srca. Pri bolniku s sinkopo po operaciji na srcu moramo v diferencialni diagnozi vedno pomisliti tudi na možen postoperativni zaplet. Abstract We review a case presenting like syncope after removing stitches post-coronary artery bypass graft (CABG). He was admitted to hospital because of persistent hypotension. At hospital he had another disturbance of consciousness with vomiting. Because of hemodynamic instability he was transferred to the intensive unit. Emegency echocardiography was performed, which confirmed the presence of a large pericardial effusion with collapse of the right ventricle and right atrium. We performed urgent pericardiocentesis where almost 950ml of bloddy fluid was drained. The patient's condition improved after the procedure. Pericardial effusion is a common complication after cardiac surgery. Pericardial effusion is rarely so large to present as a tamponade. In patients with syncope after cardiac surgery we should think about possible late postoperative complications. UVOD Perikardialni izliv je pogosta komplikacija po operacijah na srcu in se pojavlja v 50 do 64% primerov. Redkeje je perikardialni izliv tako obsežen, da povzroči tamponado srca (0,8 6%), ki je življenje ogrožujoče stanje (1,2). Pogosteje pride do tamponade srca po zamenjavi zaklopk zaradi antikoagulantnega zdravljenja (3). Potrebna je hitra prepoznava in zdravljenje. Klasični klinični znaki tamponade, kot so Beckova triada, paradoksni pulz, tahikardija in oligurija, so največkrat odsotni (4). Radiološko spremembe silhuete srca opazimo šele, ko je perikardialnega izliva več kot 250 ml. V EKG so ponavadi prisotni sinusna tahikardija, nizka voltaža in redko električni alterans. Ključna je ultrazvočna preiskava (UZ), po možnosti že v urgentni ambulanti (5,6). OPIS PRIMERA 59-letni bolnik je bil sprejet zaradi kolapsa. Pri kirurgu je bil pregledovan zaradi odstranitve kovinskih sponk po premostitveni operaciji na srcu. Ob pregledu (odstranitvi sponk) je prišlo do sinkope. Bolnik je bil nezavesten, prehodno ni bilo tipati pulza. Po približno 15 sekundah se je ovedel. Po dogodku je bil normokarden, RR 140/70 mmhg, v EKG posnetku sinusni ritem. 14 dni pred pregledom je bil operiran na srcu, opravljena je bila premostitvena operacija na srcu (trojni aortokoronarni obvod). Do prihoda h kirurgom se je dobro počutil, večjih težav po operaciji ni navajal. Sicer gre za znanega sladkornega bolnika, hipertonika. Zdravi se tudi zaradi hiperholesterolemije, hipotireoze. V sprejemni ambulanti je bil pogovorljiv, bled, prepoten, RR 113/61 mmhg, fr. srca 104/min, krvni sladkor 11.7 mmol/l. Vratne vene niso bile ocenjene. Na prsnem košu je bila vidna pooperativna brazgotina. Nad pljuči je bilo avskultatorno slišno normalno dihanje, levo bazalno zamolklina. Srčna akcija je bila ritmična, tahikardna, tona tiha. Trebuh je bil palpatorno mehak in neboleč, peristaltika slišna. Ledveni poklep neboleč. Na okončinah minimalni pretibialni vtisljivi edemi, pulzi simetrični in tipni. V EKG je bil sinusni ritem s fr. 104/min, normalna srčna os. Rentgenogram je prikazal zmerno povečano srce in atelektazo v levem spodnjem pljučnem režnju. Laboratorijski izvidi: Lkci: 13,3 Erci: 3,87 Hb: 107 Ht: 0,315 MCV: 81.3 fl MCH: 27.6 MCHC: 339 RDW: 15.3 Trombociti: 438 Glukoza: 10.5 Sečnina: 10.3 Kreatinin: 159 GFR 39 Kalij: 5.10 Natrij: 137 Kloridi: 103 CRP: 9,4. D-dimer 6553 Troponin 0.03 probnp 398 Bolnik je bil sprejet na internistični oddelek na opazovanje. Kmalu po sprejemu je imel ponovno motnjo zavesti z bruhanjem ob hipotenziji. Po infuziji tekočine se je stanje prehodno izboljšalo, nato so se težave ponovile. Premeščen je bil v intenzivno enoto, kjer je bil opravljen urgentni UZ srca. Viden je bil obsežen perikardialni izliv z grozečo tamponado, zato je bila opravljena urgentna perikardiocenteza. Po vstavitvi drenažne cevke je izteklo približno 950 ml serohemoragične vsebine, bolnikovo stanje se je izboljšalo. Kontrolni UZ srca je prikazal minimalno razprto perikardialno špranjo (ob desnem atriju 8 mm, ob zadnji steni levega prekata 4 mm), ki se po odstranitvi drena ni večala. Med hospitalizacijo je prejel transfuzijo 1 vrečke KE. Za nadaljevanje zdravljenja je bil bolnik premeščen na internistični oddelek, kjer je bil do odpusta kardiorespiratorno kompenziran, brez stenokardij. Čez mesec dni je opravil kontrolni UZ srca, ki je prikazal minimalno razprto perikardialno špranjo (ob desnem atriju 8 mm, ob zadnji steni levega prekata 4 mm). Ob pregledu je bil brez težav, počutil se je dobro. Po 6 mesecih smo ponovili UZ srca, kjer je bila vidna razprta perikardialna špranja ob lateralni steni in apeksu do 5 mm ter poudarjeni odmevi na lateralni in posteriorni steni levega prekata. RAZPRAVA Srčna tamponada po operaciji na srcu je zaplet, ki povzroča večjo pooperativno morbiliteto in mortaliteto. Lahko se pojavi v zgodnjem pooperativnem obdobju (do 72h po operaciji) ali kot pozni zaplet, kot navajajo v študijah tudi do 400 dni po operaciji na srcu (7). Pri masivni tamponadi opazujemo Beckovo triado. Lahko so prisotni tišji srčni toni, Kussmalov znak, paradoksni pulz, vendar so to znaki, ki jih navadno v frekventni in preobremenjeni urgentni ambulanti lahko spregledamo. Pri akutno nastali tamponadi lahko že nabiranje manjših volumnov v perikardialnem prostoru povzroči opazen porast tlaka v intraperikardialnem prostoru in vpliva na polnjenje in funkcijo predvsem desnih votlin srca. Navadno se to zgodi v zgodnjem pooperativnem obdobju z hudo klinično sliko (močna bolečina v prsih, težko dihanje, hipotenzija razvije se kardiogeni šok, lahko PEA). Če so volumni nabrane tekočine v perikardialnem prostoru majhne in lokalizirane, je lahko UZ izvid neznačilen tamponade z UZ ne dokaže. Ob hudi klinični sliki in sumu na tamponado se v teh primerih opravi kirurško re-eksploracijo. Pozno nastala tamponada ima v nasprotju z akutno nastalo manj dramatično klinično sliko. Navadno se manifestira z atipičnimi kliničnimi znaki, ki lahko zajemajo dihalni (dispnea, bolečina v prsih), gastrointestinalni (bruhanje, anoreksija) ali centralni živčni (izguba zavesti, zmedenost, koma) sistem. Bledica in padec hematokrita nakazujeta lahko na okultno krvavitev. Volumni nabrane tekočine v perikardu so navadno večji in ker gre za počasno nabiranje, je perikard prilagojen, da se večji volumni poznajo le z manjšim dvigom intraperikardialnega tlaka. Ker so klinični znaki neznačilni, velikokrat UZ preiskava srca ni indicirana, čeprav je v tem primeru kjučna za diagnozo. V našem primeru je šlo za subakutno tamponado, ki se je razvila po premostitveni operaciji na srcu. Bolnik do prihoda v bolnišnico ni imel posebnih težav. Če natančneje preučimo klinične znake poleg motnje zavesti, ugotovimo, da je bil pri pregledu hipotenziven, bled, tahikarden, srčni toni so bili tišji, hematokrit nekoliko nižji kot ob operaciji, srčna silhueta na rtg p.c. nekoliko večja kar nas ob podatku o operaciji na srcu napeljuje s smeri perikardialnega izliva oziroma tamponade srca. Ustrezna preiskava je v tem primeru UZ srca, ki je potrdila diagnozo
122 Zdravljenje tamponade pri hemodinamsko nestabilnih bolnikih zahteva takojšnjo razrešitev le-te. To se lahko stori preko katetrske perikardiocenteze ali z kirurško perikardiektomijo. Ponavadi se klinično stanje po razrešitvi tamponade hitro izboljša, kot v našem primeru. Po zdravljenju tamponade so potrebne še redne UZ kontrole. Pri bolniku s sinkopo oziroma motnjo zavesti po operaciji na srcu moramo v diferencialni diagnozi vedno pomisliti tudi na možen postoperativni zaplet. LITERATURA 1. Pepi M, Muratori M, Barbier P, Doria E, Arena V, Berti M, Celeste F, Guazzi M, Tamborini G. Pericardial effusion after cardiac surgery: incidence, site, size, and haemodynamic consequences. Br Heart J 1994;72: Alkhulaifi AM, Speechly-Dick ME, Swanton RH, Pattison CW, Pugsley WB. The incidence of significant pericardial effusion and tamponade following major aortic root surgery. J Cardiovasc Surg (Torino) 1996;37: Malouf JF, Alam S, Gharzeddine W, Stefadouros MA. The role of anticoagulation in the development of pericardial effusion and late tamponade after cardiac surgery. Eur Heart J 1993;14: Tsang TS, Oh JK, Seward JB. Diagnosis and management of cardiac tamponade in the era of echocardiography. Clin Cardiol 1999;22: Sweeney DA, McAreavey D. Echocardiographic Diagnosis of Cardiac Tamponade. In: Levitov A, Mayo PH, Slonim AD. Critical care ultrasonography. New York; McGraw-Hill 2009; Tsang TS, Oh JK, Seward JB, Tajik AJ. Diagnostic value of echocardiography in cardiac tamponade. Herz 2000;25: Price S, Prout J, Jaggar SI, Gibson DG, Pepper JR. Tamponade following cardiac surgery: terminology and echocardiography may both mislead. European Journal of Cardio-thoracic Surgery 2004;25: Ofori-Krakye SK, Tyberg TI, Geha AS, Hammond GL, Cohen LS, Langou RA. Late cardiac tamponade after open heart surgery: Incidence, role of anticoagulants in its pathogenesis and its relationship to the postpericardiotomy Syndrome. Circulation 63, No. 6, SPONTANA RUPTURA VRANICE PRIKAZ PRIMERA SPONTANEOUS RUPTURE OF THE SPLEEN CASE REPORT Katja Triller Vadnal*, Mladen Gasparini**, Stojan Kariž***, Simon Korošec*** *Oddelek za interno medicine, Splošna bolnišnica Izola, Polje 40, 6310 Izola ** Oddelek za kirurgijo, Splošna bolnišnica Izola, Polje 40, 6310 Izola *** Enota intenzivne internistične terapije, Splošna bolnišnica Izola, Polje Izola Izvleček Spontana ruptura vranice je redek in verjetno velikokat neprepoznan medicinski pojav največkrat povezan z neoplastičnimi, infekcijskimi, hematološkimi in avtoimunimi obolenji. V članku opisujemo primer bolnice pri kateri je prišlo do spontane rupture vranice zaradi subkapsularnega hemangioma. Pri hemodinamskem nestabilnem bolniku z bolečino v trebuhu moramo v diferencialni diagnozi pomisliti tudi na to relativno redko entiteto. Abstract Spontaneous splenic rupture is uncommon and probably under-diagnosed entity. It is associated with a wide variety of neoplastic, hematologic, autoimmune and infectious diseases. We present a case of a 68-year-old woman who had a spontaneous splenic rupture due to subcapsular hemangioma. When we deal with a hemodinamic unstable patient with abdominal pain we should think of this relatively rare entity. PRIKAZ PRIMERA Anamneza 68-letna bolnica z arterijsko hipertenzijo, hiperlipidemijo in generalizirano aterosklerozo z opravljenimi številnimi posegi na žilju (obvodi, dilatacije, stentiranja) je bila v našo bolnišnico pripeljana z napotno diagnozo stanje po kolapsu. Na dan sprejema zjutraj je čutila blago črvičenje v trebuhu, ki po odvajanju normalnega blata ni popustilo. Na dopoldanskem sprehodu je nenadoma klecnila in padla. Ujela se je na levo roko, ki jo je ob pregledu bolela. Pred in po dogodku ni imela glavobola, vrtoglavice, slabosti, bolečin v prsnem košu ali težkega dihanja. Dogodka se je v celoti spominjala. Ob pregledu je bilo še vedno prisotno blago črvičenje v trebuhu. Od zdravil je prejemala bisoprolol, amipril, acetilsalicilno kislino, rosuvastatin in escitalopram. Na dan sprejema zdravil ni vzela zaradi črvičenja v trebuhu. Klinični pregled Ob pregledu je bila (v ležečem položaju) neprizadeta in pogovorljiva. Bila je zelo bleda, koža je bila suha, okončine hladnejše. Krvni tlak je bil 75/50 mmhg, pulz 75/min. Bila je evpnoična, saturacija izmerjena na prstu je bila 95%. Vratne vene so bile prazne. Z avskultacijo nad pljuči in srcem posebnosti nismo ugotovili. Trebuh je bil ob palpaciji difuzno blago občutljiv, povečanih organov ali drugih rezistenc v trebuhu ni bilo tipati, peristaltika črevesja je bila slišna. Podplutb ni bilo videti. Prsti rok in nog so bili hladnejši, periferni pulzi simetrično tipni, a šibki. Preiskave V laboratorijskih izvidih ob je bila prisotna levkocitoza (14x10 9 /L) in mejno znižan hematokrit (0,35)
123 Hemoglobin je bil v mejah normale (121 g /L), prav tako so bili normalni CRP, testi hemostaze, diferencialna krvna slika, hepatogram in dušični retenti. Opravili smo CT trebuha, na katerem je bilo videti infarkt in hipodenzni spodnji pol vranice ter prosto tekočino, ki je oblivala jetra in vranico. Z ultrazvočno vodeno punkcijo smo ugotovili, da je tekočina v trebuhu, ki je vidna na CT, kri. Ob kontroli hemoglobina je ta znižan na 65g/L. Zdravljenje Gospa je že na terenu zaradi nizkega krvnega tlaka prejemala infuzije tekočin. Pri nas je po nadaljnih infuzijah koloidnih pripravkov in uvedenemu Arterenolu sistolni krvni tlak porastel do 100mmHg. Po prejetju izvida CT ter UZ vodeni aspiraciji tekočine oz. krvi iz trebušne votline je bila predstavljena kirurgu, ki je opravil urgentno splenektomijo. Prejela je transfuzije koncentriranih eritrocitov. Patološki pregled vranice je pokazal rupturiran večji subkapsularni hemangiom z okolnim hematomom. Po operaciji je gospa sprva prejemala antibiotično zaščito z amoksicilin-klavulansko kislino, nato pa penicilinom. Zaradi prisotne levkocitoze je bila pregledana s strani hematologa, ki je bil mnenja, da gre za reaktivno levkocitozo. Na kontrolnem pregledu po enem tednu je bila brez hujših bolečin v trebuhu in brez drugih subjektivnih težav. Svetovano je bilo čimprejšnje cepljenje proti pnevmokoku, meningokoku in Haemophilus-u influenzae. DISKUSIJA Ruptura vranice je relativno pogosta komplikacija pri topih poškodbah trebuha.(6) Spontana ali patološka ruptura vranice je precej redkejša entiteta, ocenjujejo pa, da bi moralo biti število spontanih ruptur vranice višje, a je najverjetneje velikokrat spregledana. (1) Prvič je spontano rupturo vranice v literaturi omenil Rokitansky leta 1861 v primeru bolnika z levkemijo, leta 1941 pa King pri bolniku z infekcijsko monukleozo. Od takrat dalje bila vse pogosteje opisana. (2) Renzulli in ostali so z obsežno retrogradno študijo, s katero so pregledali 632 člankov v katerih je bilo zajetih 845 bolnikov, ugotovili, da je povprečna starost bolnikov s spontano rupturo vranice 45 let, razmerje moški:ženske je 2:1. V 7% je vranica normalna (atraumatska idiopatska ruptura), v 93% pa je v ozadju bolezen (atravmatska patološka ruptura). Najpogostejši vzroki so hematološke neoplazme in virusna vnetja. Ostali vzroki so navedeni v tabeli 1. (1) literaturi opisujejo so: ultrazvok 18%, scintigrafija 0,7%, laparoskopija 0,5%, angiografija 0,3%. Postmortem je diagnoza postavljena v 5%. (1) Najpogosteje je potrebno opraviti splenektomijo (84,1%), redkeje pa je zdravljenje konzervativno (14,7%) ali pa je potreben operativni poseg brez odstranitve vranice (1,2%).(1) Indikacije za splenektomijo so hemodinamska nestabilnost, izguba nad 1000ml krvi, transfuzija več kot dveh vrečk koncentriranih eritrocitov ali drugi znaki izgubljanja krvi. V nasprotnem primeru je svetovano petdnevno opazovanje bolnika v bolnišnici. (5) Po splenektomiiji se lahko pojavi postsplenektomijska sepsa (Overwhelming postsplenectomy sepsis OPSS). Zboli od 0,05 do 2% bolnikov. Smrtnost je visoka in jo ocenjujejo na okoli 50%. Pojavi se lahko tudi do 65 let po splenektomji in sicer zaradi zmanjšane produkcije imunoglobulinov (IgM), opsoninov in vraničnih tuftsinov. Zmanjšana je obramba pred inkapsuliranimi organizmi, kot so Streptococcus pneumoniae, Haemophilus influenzae tip B in Neisseria meningitidis. V 50 do 90% OPSS je vzrok pnevmokok, zato je potrebno bolnika cepiti s pnemokokno vakcino.(4) Umrljivost je ocenjena na 12,2%, rizični napovedni dejavnik pa so neoplazme, starost nad 40 let in splenomegalija.(1) ZAKLJUČKI S prikazanim primerom smo želeli spomniti na redko entiteto na katero moramo pomisliti pri hemodinamsko nestabilnemu bolniku z bolečino v trebuhu. LITERATURA 1. Renzulli P et all. Systematic review of atraumatic splenic rupture. Br J Surg 2009; 96(10): Albert S. Tu et all. Spontaneous Splenic Rupture: Report of Five Cases and a Review of the literature. Emergency radiology 1997; 4: MacKenzie KA, Soiza RL. Spontaneous splenic rupture micking pneumonia: a case report. Cases Journal 2008; I: Shatz DV et all. Antibody responses in postsplenectomy trauma patients receiving the 23-valent pneumococcal polysaccharide vaccine at 14 versus 28 dayspostoperatively. J Trauma 2002;53(6): Society for Surgery of the alimentary Tract: Surgical treatement of disease and injury of the spleen. ( Accesed 28th february Toubia NT, Tawk MM et all. Cough and spontaneous Rupture of a normal spleen. Chest 2005;128: Tabela 1. Vzroki spontane rupture vranice (1). Neoplazme Infekcijska obolenja Vnetna, neinfekcijska obolenja Iatrogreni vzroki Mehanski vzroki Normalna vranica Maligne hematološke bolezni (levkemije, limfomi, MDS) Nemaligne hematološke bolezni (histiocitoza, ITP) Primarne neoplaze (sarkomi, hemangiomi, ciste) Sekundarne neoplazme (horiokarcinom, pljučni rak, melanom) Virusi (inf. Mononukleoza, CMV, HIV), Bakterije (Endokarditis, TB), Paraziti (malarija), Glive (Aspergiloza) Pankreatične bolezni (Pankreatitisi, neoplazme), amiloidoza, vaskularne bolzeni (Wegenerjeva granulomatoza, poliarteritis nodoza), AI bolezni (revmatoidni artritis, SLE), genetske bolezni (storage diseases) Antikoagulantna th, trombolitična th, hemodializa, granulocyte colony stimulating factor Nosečnost, porod, kongestivna splenomegalija Kašelj V večini primerov je v kliničnem statusu prisotna bolečina v levem zgornjem kvadrantu trebuha in hipovolemični šok. Bolečina v levi rami se pojavi predvsem v ležečem položaju zaradi proste krvi v trebušni votlini, ki draži levo hemidiafragmo (Kehrov znak). Simptomi so lahko tudi subtilni ali pa so podobni simptomom ob miokardnem infarktu, angini pektoris, pljučnih embolizmih, peptičnih ulkusih ali celo pljučnici.(3) Ker ima bolezen relativno visoko smrtnost (12,2%) je potrebna hitra diagnostika. V večini primerov je diagnoza postavljena z laparotomijo (42%) in računalniško tomografijo (32%). Ostale preiskave, ki jih v
124 PRIKAZ TREH PRIMEROV ZASTRUPITVE S PARACETAMOLOM PARACETAMOL INTOXICATION A CASE SERIES Andrej Markota, Simona Kirbiš, Alenka Strdin Košir, Martin Marinšek, Andreja Sinkovič Oddelek za intenzivno interno medicino, Klinika za interno medicino, Univerzitetni klinični center Maribor, Ljubljanska 5, 2000 Maribor Izvleček Uvod: paracetamol je blag analgetik in antipiretik, ki je dostopen v splošni prodaji. Paracetamol je toksičen za jetra in povzroča akutno jetrno odpoved. Pogosto je uporabljen pri poskusih samomora. Prikaz primerov: v obdobju 2 mesecev smo na Oddelku za intenzivno interno medicino obravnavali 3 bolnike zaradi zastrupitve s paracetamolom v samomorilne namene. Vsi trije so paracetamol kupili z namenom samomora, ena bolnica je zaužila samo paracetamol. Pri dveh bolnikih je bilo opravljeno izpiranje želodca, vsi so prejeli aktivno oglje in antidot N-acetilcistein. 12 ur po zaužitju so bile koncentracije paracetamola 53, 86 in 132 mg/l. Pri eni bolnici se je razvila akutna jetrna odpoved, ki se je po zdravljenju popravila. V dveh primerih smo opazovali prehoden porast transaminaz. Pri eni bolnici je bila zaradi motnje zavesti potrebna intubacija in mehanska ventilacija. Zaradi bronhoezofagealne fistule in recidivnih pljučnic je bilo potrebno dolgotrajno bolnišnično zdravljenje. Zaključek: v 2 mesecih smo na Oddelku za intenzivno interno medicino obravnavali 3 bolnike zastrupljene s paracetamolom v samomorilne namene. Paracetamol so izbrali zaradi enostavne dostopnosti. Zdravljenje zastrupitve s paracetamolom je učinkovito, če je izvedeno hitro in obsega simtomatske in specifične ukrepe kot je dajanje antidota N-acetilcisteina. Abstract Introduction: paracetamol is a widely available mild analgetic and antipiretic agent. It may cause liver failure in cases of overdose. Paracetamol is often used in suicide attempts. Case series: in a 2-month period three patients with suicidal attempt paracetamol intoxication were treated in Medical Intensive Care Unit, University Medical Centre Maribor. All patients bought a readily available over-the-counter analgetic with the intention of committiong suicide by paracetamol, 1 of them took only paracetamol. In two cases gastric lavage was performed, all of the patients received activated charchoal and antidote N-acetyl cystein. Blood levels of paracetamol 12 hours after ingestion were 53, 86 and 132 mg/l, respectfully. Acute liver failure developed in one patient. Intubation and mechanical ventilation was required in one patient. The same patient developed bronchoesophageal fistula and recurring pneumonia, requiring surgical treatment. All of the patients were discharged home after medical and psychiatric treatment. Conclusion: three patients were admitted for suicidal paracetamol intoxication over a 2 month period. All of them ingested paracetamol because of its availability and lethality. In order to treat paracetamol intoxication effectively one needs to provide rapid supportive treatment and specific measures (N-acetyl cystein). UVOD Paracetamol je blag analgetik in antipiretik. Dostopen je brez zdravniškega recepta. Pogosto se uporablja pri poskusih samomora, skupaj z drugimi zdravili in alkoholom ali samostojno. Zastrupitev s paracetamolom (naključna ali v samomorilne namene) je med najpogostejšimi vzroki za akutno jetrno odpoved v državah razvitega sveta. 1,2 V našem primeru smo v dveh mesecih obravnavali 3 bolnike, ki so zaužili paracetamol v samomorilne namene. Paracetamol so zaužili zaradi znanega smrtnega odmerka in enostavne dostopnosti. 2 bolnika sta poleg paracetamola zaužila alkohol in benzodiazepine, ena bolnica je poskusila samomor izključno s paracetamolom. PRIKAZ PRIMEROV V 1. primeru je šlo za 43-letnega moškega, ki se je zdravil zaradi bipolarne motnje in je v preteklosti že poskusil samomor. Tokrat je poskusil samomor, ker ga je zapustila žena. Ob skupno 10 g paracetamola, ki ga je posebej kupil, je zaužil še alkohol, bromazepam in zolpidem. Točnega števila tablet se ni spomnil. Ob sprejemu, približno 6-8 ur po zaužitju tablet, je bil nemiren, alkoholiziran (etanol 0,9 g/l), po Glasgowski lestvici nezavesti (GCS) ocenjen na 15 točk, s krvnim tlakom 130/80 mmhg, fr. 90/min in saturacijo brez dodanega kisika 96%. 12 h po zaužitju smo namerili koncentracijo paracetamola 53 mg/l. Prejel je infuzijo N-acetilcisteina, aktivno oglje in odvajalo. Lavaže želodca bolnik ni pustil. Drugi dan zdravljenja smo opazovali 3-kratno povišanje vrednosti transaminaz, ki so se hitro normalizirale. Ostali izvidi so bili v mejah normale. Tretji dan zdravljenja je bil odpuščen v domačo oskrbo. V 2. primeru je šlo za 23-letno žensko, ki je 12 ur pred sprejemom zaradi spora s partnerjem zaužila 20 g paracetamola, ki ga je kupila z namenom samomora. Ob prihodu je bila GCS ocenjena na 13, izmerili smo krvni tlak 150/70 mmhg, fr. 80/min in saturacijo brez dodanega kisika 99%. Zaradi velike količine zaužitega paracetamola smo kljub 12 uram od zaužitja opravili lavažo želodca, kjer so bili še prisotni ostanki tablet. Ob prihodu je bila odvzeta kri za določitev paracetamola, kjer smo namerili koncentracijo 86 mg/l. Prejela je N-acetilcistein, aktivno oglje in odvajalo. V naslednjih dneh se je razvila akutna jetrna odpoved (3. dan AST 81,9 μkat/l, ALT 51,6 μkat/l) z iztirjeno koagulacijo (3. dan INR > 10) in hepatično encefalopatijo (3. dan NH μmol/l). Infuzijo N-acetilcisteina je prejemala 4 dni, po čemer se je stanje začelo izboljševati. Po skupno 14 dneh bolnišničnega zdravljenja je bila odpuščena v domačo oskrbo. Izvidi jetrnih testov in testov koagulacije ob odpustu so bili brez odstopanj. V 3. primeru je šlo za 51-letno žensko, ki se je zdravila zaradi shizoafektivne motnje. Paracetamol je v samomorilne namene zaužila skupaj z zolpidemom in lorazepamom. 2-4 ure po zaužitju tablet so jo našli neodzivno. Ob prihodu ekipe nujne medicinske pomoči je bila neodzivna, GCS 3, s krvnim tlakom 110/60 mmhg, fr. 100/min in saturacijo brez dodanega kisika 85%. Bolnico so intubirali, sprejeta je bila na Oddelek za intenzivno interno medicino. 12 h po zaužitju je bila koncentracija paracetamola v krvi 132 mg/l. Opravili smo lavažo želodca, prejela je antidot, aktivno oglje in odvajalo. Drugi dan so pričele poraščati vrednosti transaminaz, tretji dan so bile najvišje (AST 32,4 μkat/l, ALT 81,9 μkat/l). Koncentracija amoniaka je bila ves čas v mejah normale, prehodno se je razvila koagulopatija (3. dan INR 2,45). Nadaljnji potek zdravljenja se je zapletel z bronhoezofagealno fistulo in recidivnimi pljučnicami, zaradi česar je bilo potrebno kirurško zdravljenje. Po skupno 132 dneh zdravljenja je bila odpuščena v domačo oskrbo. RAZPRAVLJANJE Paracetamol je blag analgetik in antipiretik brez pomembnejšega protivnetnega učinka. Prvi primeri zastrupitve s paracetamolom so bili opisani v 60-ih letih prejšnjega stoletja, mehanizem toksičnosti pa v 70-ih. Poraba paracetamola je v zadnjih 40 letih poraščala in znaša v razvitih državah 8-20 g/leto/osebo. 3 V Sloveniji je dostopen v prosti prodaji in je na 12. mestu po pogostnosti med zaužitimi zdravili v samomorilne namene. S prosto prodajo paracetamola lahko pričakujemo porast števila zastrupitev. 1 Paracetamol deluje kot inhibitor ciklooksigenaze-2. Presnavlja se v jetrih, presnovki se izločajo skozi ledvice. Približno 5 % paracetamola se v jetrih presnavlja preko citokroma P450. Takrat nastaja N- acetilimidokinon (NAPQI), ki je hepatotoksičen. NAPQI se sicer s pomočjo glutationa presnavlja v merkapturno in cisteinsko kislino, vendar v primeru zaužitja več kot 6 g paracetamola nastane dovolj NAPQI za hepatotoksičen učinek. 4 Zastrupitev s paracetamolom se sprva kaže z nespecifičnimi simptomi slabosti, bruhanja in bolečin v trebuhu. Jetrna odpoved z zlatenico, koagulopatijo in hepatično encefalopatijo se razvije po h. V laboratorijskih preiskavah ugotavljamo porast transaminaz, podaljšane čase koagulacije in hiperamonemijo. Smrtnost bolnikov, pri katerih je ob sprejemu prisotna jetrna odpoved, znaša %. 3,4 Pri zdravljenju zastrupitve s paracetamolom so poleg splošnih ukrepov pomembni eliminacija paracetamola iz prebavil (lavaža želodca, aktivno oglje in odvajala) in uporaba antidota N
125 acetilcisteina. Z antidotom vzdržujemo koncentracijo glutationa, ki je potrebna za presnovo NAPQI. 2,4 Zdravljenje z antidotom je indicirano v primeru zaužitja toksične količine paracetamola ali v primeru toksičnih koncentracij paracetamola v krvi. Pri določanju toksičnih koncentracij v krvi si pomagamo z nomogramom po Rumack Matthew-u, ki prikazuje koncetracijo paracetamola v odvisnosti od časa po zaužitju paracetamola. 4 V našem primeru smo se pri vseh bolnikih odločili za uporabo antidota. Pri prvem bolniku je bila koncentracija paracetamola po 12 h v območju možnega toksičnega učinka (53 mg/l). Opazovali smo 3-kratni porast transaminaz, verjetno tudi zaradi hkratne alkoholiziranosti (etanol ob sprejemu 0,9 g/l). Infuzijo N-acetilcisteina je prejemal 8 h. Pri drugi in tretji bolnici so bile koncentracije paracetamola po 12 h v toksičnem območju (86 in 132 mg/l), obe sta prejeli antidot (druga bolnica 4, tretja 3 dni intravensko), kljub temu se je pri drugi bolnici razvila akutna jetrna odpoved, pri tretji bolnici pa smo opazovali porast transaminaz in razvoj koagulopatije. Pri vseh treh se je jetrna funkcija ob odpustu normalizirala. ZAKLJUČEK Paracetamol je prosto dostopen blag analgetik in antipiretik. V primeru zastrupitve lahko povzroči akutno jetrno odpoved. Zdravljenje zastrupitve s paracetamolom vključuje podporno zdravljenje, ukrepe za eliminacijo paracetamola iz prebavil in uporabo antidota. Zdravljenje z antidotom je indicirano pri zaužitju toksične količine paracetamola ali pri toksičnih koncentracijah paracetamola v krvi. LITERATURA 1. Brvar M, Možina M. Zastrupitve z zdravili v Sloveniji. Zdrav Vestn 2008; 77: Lee WM. Acetaminophen and the U.S. Acute Liver Failure Study Group: lowering the risks of hepatic failure. Hepatology 2004; 40(1): Sheen CL, Dillon JF, Bateman DN, Simpson KJ, Macdonald TM. Paracetamol toxicity: epidemiology, prevention and costs to the health-care system. QJM 2002; 95(9): Heard KJ. Acetylcysteine for acetaminophen poisoning. N Engl J Med 2008; 359(3): LAZARJEV FENOMEN VSTAJENJA OD MRTVIH ŠE VEDNO NEZNANI MEHANIZMI LAZARUS PHENOMENON OF RISING FROM THE DEAD STILL UNKNOWN MECHANISM Miljenko Križmarić*, Mateja Špindler**, Dejan Kupnik**, Grmec Štefek** *Medicinska fakulteta, Univerze v Mariboru, Slomškov trg 15, 2000 Maribor **Zdravstveni dom Adolfa Drolca, Center za NMP, Ulica talcev 9, 2000 Maribor Izvleček V zelo redkih primerih se lahko na terenu zgodi, da se napačno oceni smrt bolnikov, kljub moderni diagnostični opremi. Lazarjev fenomen pomeni, da pri bolnikih, pri katerih smo že prenehali oživljanje, pride do spontanega povratka cirkulacije (SROC Spontaneous Return of Circulation). Bolnik praktično»vstane od mrtvih«. Predstavljamo primer 65-letnega bolnika, pri katerem je na terenu prišlo do zastoja srca zaradi AMI. Po prenehanju oživljanja se mu je vzpostavil SROC v trenutku, ko se je že hotelo obvestiti svojce o njegovi smrti. Delni tlak ogljikovega dioksida ob koncu izdiha (EtCO2) je bil v trenutku SROC visok (63 mmhg), kasneje se je zmanjšal na normalne vrednosti (40 mmhg). Pregled strokovne literature je pokazal, da so primeri Lazarjevega fenomena zelo redko opisani. Mehanizmi, za katere se predvideva, da bi lahko bili vključeni v nastanek tega fenomena, pa so avto-peep, hiperventilacija in alkaloza, hiperkaliemija, zakasnjeno delovanje zdravil in spregledani minimalni vitalni znaki. Abstract In rare cases can definitive death of a patient on the field be wrongly assesed, despite modern diagnostic equipment. Lazarus phenomenon means spontaneous return of circulation (SROC) in patients, whos resuscitation was stopped. Patients literally»rise from the dead«. We present a case of 65-years old patient in cardiac arrest due to AMI. He established the SROC after the resuscitation was stopped at the time, when we wanted to inform family members about his death. The partial pressure of end tidal carbon dioxide (EtCO 2 ) at the time of SROC was high (63 mmhg) and then decreased to normal values (40 mmhg). Scientific literature very rarely describes Lazarus phenomenon. The mechanisms presumably involved in the occurence of this phenomenon are auto-peep, hyperventilation and alkalosis, hyperkalemia, delayed action of drugs and missed minimal vital signs. UVOD Leta 1982 so prvič v strokovni literaturi opisali tri primere spontanega oživljanja bolnikov (autoresuscitation, SROC Spontaneous Return of Circulation) (1). Zadnji zabeležen ritem srca je bil pri teh bolnikih asistolija. Po preteku 5 20 minut so opazili dvigovanje prsnega koša in nato nadaljevali z medicinsko oskrbo. Dva bolnika sta umrla (prvi po 6 in drugi po 15 dneh), eden pa si je po 3 mesecih popolnoma opomogel. Skovanko»Lazarjev fenomen«je prvi uporabil Bray v prikazu primera bolnika s SROC iz leta 1993 (2). Podlaga za izbiro imena je bil Evangelij, ki pripoveduje o Jezusovem obujenju v življenje prijatelja Lazarja, ki je štiri dni ležal v grobu. Jezus pri grobu ukaže naj odstranijo kamen in nato zakliče mrtvemu:»lazar, pridi ven!«; mrtvi oživi! (slika 1)
126 mehanizmov. Zaradi neznanih mehanizmov se predlaga vsaj še 10 minut monitoringa po neuspešnem oživljanju. LITERATURA 1. Linko K, Honkavaara P, Salmenpera M. Recovery after discontinued cardiopulmonary resuscitation. Lancet. 1982;1: Bray JG Jr. The Lazarus phenomenon revisited. Anesthesiology. 1993;78: Gomes E, Araujo R, Abrunhosa R, Rodrigues G. Two successful cases of spontaneous recovery after cessation of CPR. Resuscitation. 1996;31:40 4. Kämäräinen A, Virkkunen I, Holopainen L. Spontaneous defibrillation after cessation of resuscitation in out-ofhospital cardiac arrest: a case of Lazarus phenomenon. Resuscitation. 2007;75: Krarup NH, Kaltoft A, Lenler-Petersen P. Risen from the dead: a case of the Lazarus phenomenon-with considerations on the termination of treatment following cardiac arrest in a prehospital setting. Resuscitation. 2010;81: Slika 1. Lazar vstane od mrtvih. METODE Pregled literature smo izvedli iz zbirk člankov s celotnimi besedili, člankov iz bibliografskih podatkovnih baz, ter iz bibliografskih zbirk prosto dostopnih e-virov. Retrospektivno smo analizirali primer 65 letnega bolnika iz leta 2004 z zastojem srca zaradi AMI, ki se mu je po prekinitvi oživljanja na terenu vzpostavil SROC. REZULTATI Pri pregledu literature smo v letih od 1983 do 2010 našli 43 primerov Lazarjevega fenomena v indeksiranih bibliografskih bazah. Pri treh bolnikih je prekatna fibrilacija (VF) vztrajala tudi ob prenehanju oživljanja (3-5). SROC se je v teh primerih verjetno vzpostavil zaradi mehanizma spontane defibrilacije. V našem primeru je ekipa NMP prispela do bolnika v 4 minutah od klica. Svojci so ga našli brez znakov življenja in ga niso oživljali. EKG ritem ob prihodu ekipe je bila asistolija. Ogljikov dioksid na koncu izdiha je med oživljanjem zavzemal nizke vrednosti v sekvencah (EtCO 2 =81111 mmhg). Apliciran je bil adrenalin v skupnem odmerku 5 mg (v intervalih 3-5 minut), vazopresin 40 IE in atropin 3 mg. Bolnik je bil intubiran s tubusom številka 8 in ventiliran s frekvenco 12/min ter minutnim volumnom 6 l/min. Ob prihodu reševalcev sta bili zenici široki, nereaktivni na svetlobo. Po 26 minutah je bilo oživljanje prekinjeno, zadnji posneti EKG ritem je bil asistolija. Po 5 minutah je bolnik nenadoma začel spontano dihati skozi tubus, ki je še bil»in situ«. Bolnika smo ponovno priklopili na EKG, ki je kazal sinusni ritem, in na kapnograf, kjer so se vrednosti EtCO 2 spreminjale v sekvencah: mmhg. Po povratu cirkulacije je bil dosežen krvni tlak 110/60, GCS 3 in S p O 2 =99%. Bolnik je žal naslednji dan umrl. DISKUSIJA Fenomen se zelo pogosto opisuje v nestrokovni, laični literaturi. Zelo malo je poročanj v medicinski literaturi, predvsem zaradi težavne razlage dogodka z znanstveno zadovoljivo metodologijo. Mehanizmi, za katere se predvideva, da bi lahko bili vključeni v nastanek tega fenomena so avto-peep, hiperventilacija in alkaloza, hiperkaliemija, zakasnjeno delovanje zdravil in spregledani minimalni vitalni znaki. V našem primeru je zaslediti primer visoke vrednosti EtCO 2 v začetku SROC, ko se je očitno najprej vzpostavila črpalna funkcija srca, pozneje pa spontano dihanje in normalizacija EtCO 2. Lazarjev fenomen je realnost, znanost pa do današnjega dne ni pojasnila njegovih patofizioloških
127 KOUNISOV SINDROM PO PIKU OSE KOUNIS SYNDROME AFTER WASP STING Stojan Kariž*, Erik Rupnik*, Simon Korošec*, Mitja Košnik** *Enota za intenzivno internistično zdravljenje, Bolnišnica Izola **Klinični oddelek za pljučne bolezni in alergijo Golnik, Bolnišnica Golnik Izvleček Kounisov sindrom je sočasni pojav akutnega koronarnega sindroma in alergijske reakcije. Predstavljamo primer 27-letne zdrave ženske, pri kateri je prišlo do nastanka akutnega miokardnega infarkta ob anafilaktični reakciji na pik ose. V prispevku so na kratko opisani patofiziologija, klinične značilnosti in zdravljenje tega zanimivega sindroma. Abstract Kounis syndrome is the concurrence of acute coronary syndromes with allergic reactions. We report a 27-year-old healthy woman who experienced acute myocardial infarction after anaphylactic reaction to Hymenoptera sting. The pathophysiology, clinical implications and therapeutic issues of this interesting syndrome are briefly discussed. UVOD Preobčutljivostne reakcije za pik kožekrilcev se lahko kažejo z znaki urtikarije in angioedema, vse do hude anafilaksije in anafilaktičnega šoka (1). Leta 1991 je Kounis prvič opisal sindrom alergične angine kot sočasni pojav prsne bolečine in preobčutljivostne reakcije (2). Bolečina v prsih se lahko stopnjuje vse do jasno izraženega miokardnega infarkta in celoten klinični spekter miokardne ishemije, ki spremlja preobčutljivostno reakcijo, poznamo kot Kounisov sindrom (KS) (3). V članku predstavljamo primer akutnega miokardnega infarkta povezanega s preobčutljivostjo za pik ose. PRIKAZ PRIMERA 27-letno zdravo žensko je pičila osa v levo podlaht. Po nekaj minutah so se pojavili omotica, dušenje, zatekanje okrog oči, srbečica in izpuščaj kože. Nujna medicinska ekipa, ki je prispela na kraj dogodka po 7 minutah, jo je oskrbela s kisikom, klemastinom in metilprednizolonom venozno ter infuzijo fiziološke raztopine. Po začetnem zdravljenju se bolničino stanje ni izboljšalo, še vedno jo je dušilo, pričela je tožiti zaradi bolečine za prsnico. Krvni tlak je znašal 124/87 mmhg in srčni utrip 126/min. Ponovno je prejela bolus metilprednizolona venozno in adrenalin 1: ,1 mg počasi venozno. Ob prihodu v bolnišnico je bila bolnica prizadeta, prestrašena, hipotenzivna 88/34 mmhg, normokardna 60/min, tahipnoična 33/min, zasičenost hemoglobina s kisikom 100 %. V EKG zapisu posnetem 35 minut po piku ose je bil prisoten sinusni ritem z 0,1 mv globokimi denivelacijami ST spojnice in negativnimi T valovi v II, III, avf, V5 in V6 odvodih. Vrednost srčnega troponina I je znašala 0,04 μg/l (normalna vrednost < 0,06 μg/l). Ob sprejemu v intenzivno internistično enoto 40 minut po dogodku je bila bolnica cirkulatorno stabilna, brez bolečin in brez dušenja. Zdravili smo jo z infuzijo koloidne raztopine, klemastinom in metilprednizolonom. Kožni izpuščaj in periorbitalni edem sta v naslednjih urah izzvenela. V kontrolnih EKG zapisih smo sledili normalizaciji opisanih sprememb. Vrednost srčnega troponina I po 8 urah je porasla na 4,96 μg/l, kreatinin kinaze-mb na 13,2 μg/l (normalno μg/l) in pro-bnp na 1050 ng/l (normalno pod 100 ng/l). Terapiji smo dodali Aspirin in enoksaparin v terapevtskem odmerku podkožno. Transtorakalni ultrazvok srca je pokazal hipokinezijo bazalnih segmentov spodnje in zadnje stene levega prekata. CT angiografija koronarnih arterij, ki smo jo naredili dan po sprejemu, je razkrila normalno prehodne venčne arterije. Zdravila za akutni koronarni sindrom smo ukinili in bolnico odpustili s setom za prvo pomoč, ki je vseboval metilprednizolon, loratadin in autoinjektor z adrenalinom. Teden dni po odpustu je opravila submaksimalno obremenitev na cikloergometru, ki je bila normalna. Kontrolni UZ srca je pokazal normalizacijo segmentnih motenj krčljivosti. Svetovali smo ji začetek specifične imunoterapije po mesecu dni. RAZPRAVLJANJE KS predstavlja sočasni pojav akutnega koronarnega sindroma in preobčutljivostne reakcije (2, 4). Poleg simptomov in znakov anafilaktične reakcije - srbečica kože, urtikarija, angioedem, bronhokonstrikcija, slabost, bolečine v trebuhu, hipotenzija in sinkopa, je za sindrom značilna prsna bolečina z ali brez porasta srčno-mišičnih encimov (2). Opisani sta dve različici KS. Različica tipa 1 se pojavlja pri bolnikih z angiografsko normalnimi koronarnimi arterijami in brez aterosklerotičnih dejavnikov tveganja. Najverjetneje predstavlja obliko mikrovaskularne angine ali endotelijske disfunkcije, ki sproži nastanek koronarnega žilnega spazma. Različica tipa 2 po drugi strani vključuje bolnike s predobstoječo aterosklerotično koronarno boleznijo. Vnetni posredniki, ki se sprostijo iz mastocitov med alergijsko reakcijo, povzročijo nastanek erozije ali razpoke aterosklerotične lehe s tvorbo krvnega strdka in pojavom akutnega miokardnega infarkta (2). Nastanek KS lahko sprožijo različni vzroki, kot so zdravila (antibiotiki, analgetiki, antineoplastična zdravila, kontrastna sredstva, kortikosteroidi, zaviralci protonske črpalke), dejavniki okolja (piki mravelj, čebel in os, ožigi meduz, ugrizi kač) ter razna bolezenska stanja (angionevrotski edem, bronhialna astma, z naporom povezana anafilaksija, alergija na hrano, mastocitoza, serumska bolezen) (5). Med alergično reakcijo se iz aktiviranih mastocitov lokalno in v periferni krvni obtok sprostijo številne vazokonstriktorne in kolagen razgrajujoče snovi. Vazoaktivni posredniki, kot so histamin, levkotrieni in serotonin sprožijo spazem prekomerno odzivnih segmentov koronarnih arterij, ki lahko napreduje vse do akutnega miokardnega infarkta (4). V našem primeru je šlo za zdravo mlado žensko brez koronarnih dejavnikov tveganja, ki je utrpela akutni miokardni infarkt v sklopu KS tipa 1. CT angiografija je pokazala normalne koronarne arterije brez anatomskih posebnosti, zato se za invazivno kateterizacijo srca nismo odločili (6). Bolnica je prejela adrenalin, ki lahko sproži spazem koronarnih arterij (7, 8). Do neželenih učinkov običajno pride pri venozni uporabi adrenalina, še posebej, če je aplikacija prehitra, odmerek previsok ali neustrezno razredčen (9). Ker je bolnica zaznala retrosternalno bolečino pred uporabo adrenalina, se zdi malo verjetno, da bi akutni koronarni dogodek sprožili ravno z njegovo aplikacijo. Vendar pa sta uporaba adrenalina, kakor tudi hipotenzija ob anafilaktični reakciji, lahko pripomogli k poslabšanju ishemije miokarda. KS je kompleksno in zapleteno bolezensko dogajanje, ki zahteva istočasno obravnavo in zdravljenje alergijske reakcije in miokardne ishemije (10). Pri zdravljenju hude sistemske alergijske reakcije z dihalno in srčno-žilno ogroženostjo bolnika ima absolutno prednost adrenalin, ki mu sledijo nadomeščanje tekočine, kisik, antihistaminiki in glukokortikoidi (11-13). Ni dvoma, da moramo pri zdravljenju KS tipa 2, ki je povezan z aterosklerotično koronarno boleznijo, slediti uveljavljenim priporočilom o zdravljenju akutnega koronarnega sindroma (14). Tudi pri bolnikih s KS tipa 2 je smiselno začetnemu zdravljenju anfilaksije dodati aspirin in heparin. Ker je vzrok za ishemijo miokarda vazospazem, se priporoča uporaba nitratov in kalcijevih zaviralcev (10). Če nadaljnja diagnostična obravnava ne razkrije koronarne ateroskleroze, lahko prenehamo zdraviti z aspirinom in heparinom, tako kot smo to storili v našem primeru. Čeprav ni ustreznih podatkov iz kontroliranih raziskav glede uporabe specifične imunoterapije pri bolnikih z alergičnim miokardnim infarktom (15), menimo, da je slednja absolutno indicirana pri koronarnih bolnikih, nagnjenih k anafilaksiji. Kljub možnosti neželenih dogodkov povezanih s specifično imunoterapijo pri teh bolnikih, je desenzibilizacija edina oblika zdravljenja, ki pomembno zmanjša tveganje za pojav življenje-ogrožajočih alergijskih reakcij in potrebo po uporabi avtoinjektorjev z adrenalinom v primeru ponovnega pika (16). V literaturi prav tako ni podatkov o pojavu KS med imunoterapijo, kljub stotisočim bolnikom po svetu, ki so že prejeli takšno zdravljenje. Seveda pa mora biti uvodna faza imunoterapije izvedena previdno, posebno pri bolnikih z velikim tveganjem stranskih učinkov. Ker lahko do sistemskih neželenih učinkov pride kadarkoli med postopkom desenzibilizacije, ga mora voditi izkušen zdravnik alergolog (17, 18)
128 ZAKLJUČEK KS vsekakor ni redka, pač pa redko prepoznana klinična entiteta. Ob pojavu prsne bolečine med alergično reakcijo moramo vselej pomisliti na možnost sočasnega ishemičnega srčnega dogodka in izpeljati ustrezne diagnostične postopke in zdravljenje. Z rednim snemanjem EKG-ja in določanjem srčnih encimov pri vsaki alergični reakciji bi najverjetneje prepoznali več primerov KS. LITERATURA 1. Freeman TM. Hypersensitivity to hymenoptera stings. N Engl J Med 2004; 351: Kounis NG, Zavras GM. Histamine-induced coronary artery spasm: the concept of allergic angina. Br J Clin Pract 1991; 45: Nikolaidis LA, Kounis NG, Grandman AH. Allergic angina and allergic myocardial infarction: a new twist on an old syndrome. Can J Cardiol 2002; 18: Kounis NG. Kounis syndrome (allergic angina and allergic myocardial infarction): a natural paradigm? Int J Cardiol 2006; 7: Soufras GD, Ginopoulos PV, Papadaki PJ, Zavras GM, Gouvelou-Deligianni GV, Batsolaki M, et al. Penicillin allergy in cancer patients manifesting as Kounis syndrome. Heart Vessels 2005; 20: Fridman N, Wishniak A, Goldfeld M, Chernihovski A, Roguin N. Transient ST elevation following a wasp sting: a good indication for 64-slice coronary angiography computed tomography. Isr Med Assoc J 2007; 9: Greif M, Pohl T, Oversohl N, Reithmann C, Steinbeck G, Becker A. Acute stent thrombosis in a sirolimus eluting stent after wasp sting causing acute myocardial infarction: a case report. Cases J 2009; 2: Shaver KJ, Adams C, Weiss SJ. Acute myocardial infarction after administration of low-dose intravenous epinephrine for anaphylaxis. CJEM 2006; 8: McLean-Tooke AP, Bethune CA, Fay AC, Spickett GP. Adrenaline in the treatment of anaphylaxis: what is the evidence? BMJ 2003; 327: Cevik C, Nugent K, Shome GP, Kounis NG. Treatment of Kounis Syndrome. Int J Cardiol 2010; 143: Soar J, Perkins GD, Abbas G, Alfonzo A, Barelli A, Bierens JJ, et al. European Resuscitation Council Guidelines for Resuscitation 2010 Section 8. Cardiac arrest in special circumstances: Electrolyte abnormalities, poisoning, drowning, accidental hypothermia, hyperthermia, asthma, anaphylaxis, cardiac surgery, trauma, pregnancy, electrocution. Resuscitation 2010; 81: Joint Task Force on Practice Parameters. Diagnosis and management of anaphylaxis: an updated practice parameter. J Allergy Clin Immunol 2005; 115 (3 Suppl): S Alergološko-imunološka sekcija SZD. Zdravljenje anafilaksije-strokovna izhodišča. Zdrav Vestn 2002; 71: Task Force for Diagnosis and Treatment of Non-ST-Segment Elevation Acute Coronary Syndromes of European Society of Cardiology, Bassand JP, Hamm CW, Ardissino D, Boersma E, Budaj A, et al. Guidelines for the diagnosis and treatment of non-st-segment elevation acute coronary syndromes. Eur Heart J 2007; 28: Sinkiewicz W, Sobanski P, Bartuzi Z. Allergic myocardial infarction. Cardiol J 2008; 15: Quercia O, Foschi FG, Marsigli L, Rafanelli S. Immunotherapy despite anaphylaxis-induced myocardial infarction. Allergy 2001; 56: Kosnik M, Silar M, Bajrovic N, Music E, Korosec P. High sensitivity of basophils predicts side-effects in venom immunotherapy. Allergy 2005; 60: Adamic K, Zidarn M, Bajrovic N, Erzen R, Kopac P, Music E. The local and systemic side-effects of venom and inhaled-allergen subcutaneous immunotherapy. Wien Klin Wochenschr 2009; 12: PREGLED BOLNIKOV Z ZASTRUPITVAMI NA KLINIČNEM ODDELKU ZA INTENZIVNO INTERNO MEDICINO IN PRIKAZ PRIMERA ZASTRUPITVE Z VERAPAMILOM OVERWIEW OF PATIENTS TREATED FOR POISONING IN DEPARTMENT OF INTENSIVE INTERNAL MEDICINE AND A CASE REPORT OF VERAPAMIL POISONING Miša Fister, Vojka Gorjup Klinični oddelek za intenzivno interno medicino, Univerzitetni klinični center Ljubljana, Zaloška 7, 1000 Ljubljana Izvleček Na Kliničnem oddelku za intenzivno interno medicino UKC Ljubljana (KOIIM) vsako leto zdravimo okrog 50 zastrupljencev. Število zastrupitev je v zadnjem desetletju upadlo, povišal pa se je delež zastrupitev, povzročenih z zdravili. Število namernih in nenamernih zastrupitev z zdravili je približno enako, med uporabljenimi pa prednjačijo psihotropna in kardiotropna zdravila. Prevečkrat je zastrupitev z zdravili posledica slabe komunikacije med bolnikom in zdravnikom. Predstavljen primer bolnice z zastrupitvijo z letalno dozo verapamila, ki pa je na srečo preživela, je le eden izmed mnogih, ki pa ga moramo vsi razumeti kot opozorilo za previdno in bolniku razumljivo uvajanje novih zdravil. Abstract About 50 patients with poisoning per year are treated in Clinical department of intensive internal medicine. The number of poisonings has dropped in the last decade, however, the percent of medicine poisoning has raised. The number of intended and unintended poisonings is about the same, the leading groups of medicine being psychotropic and cardiotropic drugs. A miscommunication between the patient and the doctor is too frequently the cause of medicine poisoning. We show a case report of such patient that mistakenly poisoned herself with a lethal dose of verapamil, but luckily survived. We chose the case report to warn all doctors for cautious initiation of new therapy after thorough explanation of the drug to the patient. PRIKAZ PRIMERA 70-letna gospa je opravila predoperativni pregled pri anesteziologinji zaradi velikega tumorja v mali medenici. Ugotovili so ji hudo arterijsko hipertenzijo kljub že obstoječi terapiji, zato so le-to prilagodili, osebna zdravnica pa ji je povišala odmerek preparata verapamila s trandolaprilom. Bolnica je navodila za jemanje zdravila napačno razumela in tako jemala višji odmerek skupaj z že obstoječim odmerkom. Po enem tednu je bila sprejeta na operacijo, vendar je bila še pred tem premeščena na naš oddelek zaradi hudega distribucijsko / kardiogenega šoka. Ultrazvok srca, opravljen ob sprejemu, je pokazal dobro krčljivost obeh prekatov ter relativno hipovolemijo ob periferni vazodilataciji kot posledica delovanja antagonistov kalcijevih kanalčkov. Bolnica je bila intubirana, umetno ventilirana, potrebovala je intenzivno nadomeščanje tekočin, vazopresorno in inotropno podporo z noradrenalinom in dobutaminom ter nadomeščanje kalcija in infuzijo inzulina ob kontroli glikemije. Zaradi preparata s podaljšanim sproščanjem smo opravili tudi dekontaminacijo gastrointestinalnega trakta. Nivo verapamila v krvi ob sprejemu je bil 3,3 mg/l, kar je pri 50% zastrupljenih letalna doza. Po 3 dneh intenzivnega zdravljenja smo bolnico prebudili, bila je uspešno ekstubirana in nato brez posledic premeščena na Onkološki inštitut za operativni poseg
129 ZASTRUPITVE V KOIIM Vsako leto na KOIIM zdravimo okrog 50 zastrupljencev. Približno enaka sta deleža žensk in moških, med leti 2004 in 2010 jih je umrlo od 0 do 5. Z izjemo leta 2010 je v zadnjih letih naraščalo število nenamernih zastrupitev. Le-te so velikokrat posledica kombinacije številnih zdravil, ki jih bolniki jemljejo, saj se zgodi, da zdravniki različnih strok le dodajajo zdravila, medtem ko niso pozorni na že obstoječa zdravila in njihovo medsebojno učinkovanje. Tako se zgodi, da naenkrat uvajamo zdravila, ki lahko sinergistično delujejo na organski sistem (npr. blokatorji receptorjev beta in kalcijevi antagonisti ali kombinacija več psihotropnih zdravil), kar lahko privede do hudih zapletov. Nenamerne zastrupitve z zdravili se pogosto pojavijo tudi pri starejših, kjer zaradi npr. dehidracije ob enterokolitisu in hkratnem jemanju redne terapije zaradi akutne ledvične insuficience pride do akumulacije zdravil, ki se izločajo preko ledvic. Bolnike zato moramo opozoriti, naj ob že morebitnih lažjih boleznih, poiščejo pomoč osebnega zdravnika, ki naj po potrebi prilagodi odmerke zdravil za čas bolezni ali večkrat preveri vrednost dušičnih retentov, in če je možno, tudi nivo zdravil (npr. digoksina). Ob gneči v urgentnih ambulantah in v ordinaciji osebnega zdravnika nemalokrat napišemo recepte in bolniku povemo le, kako naj zdravila jemlje. Redkokdaj predvsem zaradi pomanjkanja časa uspemo razložiti, zakaj smo zdravila predpisali, kako delujejo in možne neželene učinke. Tako se zgodi, da bolniki navodila za jemanje zdravil narobe razumejo in zdravila napačno odmerjajo. Zgoraj naveden primer je jasen pokazatelj, da je pomembno vprašati tudi, ali bolnik pravilno razume jemanje novega zdravila. ZAKLJUČEK Vsako novo zdravilo, ki ga uvedemo bolniku, moramo sami natančno poznati. Bolniku moramo na enostaven način razložiti način delovanja zdravila, možne stranske učinke in znake predoziranja zdravila. Opozoriti jih moramo, da se ob drugih boleznih lahko spremeni izločanje in s tem delovanje zdravila, in da je posledično občasno potrebno prilagajanje odmerka zdravila. Bolnika moramo tudi vprašati, ali je razumel režim jemanja zdravila. Na tak način lahko preprečimo marsikatero nepotrebno hospitalizacijo ali celo smrt ob nenamerni zastrupitvi z enim ali več zdravili. Graf. nivo verapamila v krvi bolnice, modra črta predstavlja LD50. LITERATURA 1. Barrueto F Jr. et al. Calcium channel blocker poisoning. Tabela 1. število namernih in nenamernih zastrupitev na KOIIM leto / zastrupitve namerne nenamerne Tabela 2. Nenamerne zastrupitve in stranski učinki zdravil v KOIIM. več substanc psihotropna zdravila analgetiki Β blokatorji, Ca antagonisti, digoksin, antiaritmiki druga zdravila
130 ZASTRUPITEV Z LITIJEM S PRIKAZOM PRIMERA LITHIUM TOXICITY WITH CASE REPORT Marko Saje, Virginija Novak Grubič Center za klinično psihiatrijo, Psihiatrična klinika Ljubljana, Studenec 48, 1260 Ljubljana Izvleček Litij je kot stabilizator razpoloženja še vedno zdravilo prvega izbora pri zdravljenju in profilaksi bipolarne afektivne motnje. Ima ozko terapevtsko okno in glede na podatke občuti stranske učinke terapije do 75 % bolnikov. Do nevarneje povečanih plazemskih koncentracij običajno pride pri dolgotrajnem jemanju ob dodatnem zmanjšanju preko ledvic, pri čemer pa so možni številni vzroki. Klinična slika zastrupitve je odvisna od višine plazemske koncentracije in zagotovo nastopi pri vrednostih nad 1,5 mmol/l s pojavom gastrointestinalnih in nevroloških motenj. Z nadaljnjim večanjem plazemske koncentracije se klinična slika stopnjuje vse do zmedenosti in celo delirija. Nad 2,0 mmol/l običajno pride do epileptičnih napadov ter dodatnih motenj zavesti in tudi kome, možna pa je celo smrt. Prikazan je klinični primer bolnice z bipolarno motnjo in sladkorno boleznijo tipa 2, ki se je zaradi akutnih poslabšanj, običajno s prevladujočo depresivno simptomatiko in samomorilno ogroženostjo, že večkrat hospitalno zdravila na Psihiatrični kliniki Ljubljana. Na opisani sprejem pa je bila pripeljana z drugačno klinično sliko, in sicer kot zmedena, inkoherentne govorice in dezorganizirana, z nestabilno hojo in svežimi modricami po telesu kot posledico pogostih padcev. Krvne preiskave so pokazale nevarno visoko raven litija v krvi, ki ga je bolnica sicer dolgotrajno prejemala, ob dodatnem infektu kot vzroku zastrupitve. Abstract Lithium still remains first-line mood-stabiliser for treatment and prophylaxis of bipolar affective disorder. Because of it's narrow therapeutic window up to 75 % of patients experience it's side effects. Hazardous plasma levels are usually caused on prolonged treatment by reduced renal excretion, with numerous causes possible. Clinical picture of lithium toxicity is dose related and reliably occurs at levels above 1,5 mmol/l with GIT and CNS effects. It worsens with additional elevation of plasma level, with confusion and even delirium possible and at plasma levels above 2,0 mmol/l seizures usually occur, which can progress to coma and even death. We present a case of 67-year old female patient with bipolar disorder and diabetes type 2, who has been already treated many times at Psychiatric clinic Ljubljana, mainly with depressive egzacerbations and suicidal thoughts. To the current admission the patient was brought with different symptomatology, being confused, with incoherent speech and disorganized. Her gait was unstable, with many bruises present on the body, caused by numerous falls. Blood tests uncovered high lithium plasma level, which the patient was taking for prolonged time. Additionally, infection was diagnosed as a cause of lithium toxicity. ZASTRUPITEV Z LITIJEM Litij je kot stabilizator razpoloženja še vedno zdravilo prvega izbora pri zdravljenju in profilaksi bipolarne afektivne motnje. Njegova učinkovitost je nedvomno dokazana tako pri stabilizaciji akutnih poslabšanj kot tudi pri njihovem preprečevanju, saj zmanjša tako število kot resnost relapsov, pri čemur pa je učinkovitejši pri preprečevanju maničnih epizod v primerjavi z depresivnimi1,2. Po podatkih literature dolgotrajno zdravljenje z litijem zmanjšuje umrljivost zaradi samomora na stopnjo populacije2,3. Mehanizem delovanja še ni docela pojasnjen, predvsem zaradi njegove elementarne podobnosti natriju. Preko vplivanja na od natrija odvisne napetostne kanalčke zmanjšuje aktivnost različnih znotrajceličnih kaskadnih sistemov, dodatno pa vpliva tudi na dopaminske in serotonergične signalne poti. Najverjetneje ima tudi nevroprotektiven učinek in sicer preko vplivanja na NMDA receptorje2. Njegova podobnost natriju pa je zelo pomembna tudi pri njegovem metabolizmu, saj se izloča preko ledvic, z razpolovnim časom ur. Ima ozko terapevtsko okno, ki je med 0,4 in 1,0 oziroma glede na določeno literaturo celo do 1,2 mmol/l2,3. Plazemske koncentracije nad 0,75 mmol/l so indicirane le še pri zdravljenju oziroma preprečevanju maničnih faz3. Pojav neželenih učinkov je neposredno povezan z njegovo plazemsko koncentracijo in po podatkih kar do 75 % bolnikov občuti stranske učinke terapije. Le ti se lahko pojavijo že v območju terapevtskih koncentracij, pri plazemskih koncentracijah nad 1,0 mmol/l pa njihova verjetnost močno naraste. Kažejo se lahko kot blaga poliurija, prehodne GIT motnje, periferni edemi, poslabšanje aken, luskavice, izguba las, povečanje telesne teže, benigna levkocitoza, upočasnjenost z motnjami koncentracije in fin tremor. Že v območju terapevtskih koncentracij se lahko pojavi tudi hipotiroidizem, ki je pogostejši pri ženskah, možen pa je tudi nastanek nefrogenega diabetesa insipidusa, ki je večinoma reverzibilen2,3,4,5,6,7. Pojavijo se lahko tudi nespecifične EKG spremembe, predvsem v smislu motenj repolarizacije2. Do nevarneje povečanih plazemskih koncentracij običajno pride pri dolgotrajnem jemanju ob dodatnem zmanjšanju preko ledvic, pri čemur so možni številni vzroki, izmed katerih so najpomembnejši dehidracija, dieta z manj soli, poslabšanje ledvične funkcije, okužba, sočasno jemanje NSAR, diuretikov, ACE inhibitorjev oz antagonistov receptorjev angiotenzina 2, antagonististov kalcijevih kanalčkov, antidepresivov, predvsem SSRI, haloperidola ter antiepileptikov2,8. Ob plazemskih vrednostih nad 1,5 mmol/l že nastopi klinična slika toksičnosti. Pojavijo se gastrointestinalne motnje v smislu neješčnosti, slabosti oziroma bruhanja in diareje, tudi krvave ter nevrološki zapleti kot so zaspanost, mišična šibkost, ataksija, grob tremor, mišične fasikulacije oziroma mioklonus, horeatični zgibki ter povečanje mišičnega tonusa. Z nadaljnjim večanjem plazemske koncentracije se klinična slika stopnjuje vse do hude ataksije, dizartrije, letargije, zmedenosti in celo delirija. Nad 2,0 mmol/l običajno pride do epileptičnih napadov ter dodatnih motenj zavesti vse do kome2,3,7,8. Zastrupitev z litijem lahko privede tudi do ireverzibilne nevrotoksičnosti, s cerebelarnimi motnjami pa tudi ekstrapiramidnimi znaki, okvarami na nivoju možganskega debla ter periferno nevropatijo (sindrom SILENT), pri čemur pa je sama plazemska koncentracija manj pomembna9. Nezdravljena zastrupitev pa je lahko tudi smrtna, do česar pride zaradi cirkulatornega kolapsa ob predhodni aritmiji8. Terapija v primeru zastrupitve vključuje ukinitev litija z nadomeščanjem tekočin ter vnašanjem soli. V poštev pride tudi osmotska oziroma forsirana diureza, pri čemur pa je uporaba tiazidnih diuretikov in diuretikov zanke kontraindicirana. Pri ogrožujočih zapletih pride v poštev tudi hemodializa. Zaradi pomembnosti čimprejšnjega prepoznavanja pa je pomembno tudi stalno izobraževanje bolnikov ter osebja2,3,8. PRIKAZ PRIMERA 67 letna dolgoletno upokojena pacientka z diagnozo bipolarne motnje in sladkorne bolezni tipa 2, varovanka socialnega zavoda, je bila v preteklosti že večkrat sprejeta na zdravljenje na Center za klinično psihiatrijo v Ljubljani. Poslabšanja duševne bolezni so v preteklosti običajno sledila po depresivnem tipu, pogosto pa je bila ocenjena tudi kot samomorilno ogrožena. Tudi na tokratno hospitalizacijo je bila napotena kot akutno poslabšanje bipolarne motnje. Ob sprejemu je bil verbalni kontakt z bolnico otežen zaradi tihe govorice in inkoherentnega govora, napotena pa je bila kot akutno poslabšanje bipolarne motnje. Po telesu so bile opazne številne modrice, prisotna je bila tudi nestabilna drža in hoja. V zapisniku službe zdravstvene nege iz zavoda je bilo navedeno, da je bila gospa zadnji mesec pred hospitalizacijo dezorientirana, zmedena, težje je dokončevala stavke, navajala pa je tudi strahove. V zadnjem tednu pred sprejemom je postala dodatno nestabilna, zaradi česar je tudi pogosto padala. Od terapije je prejemala olanzapin, escitalopram, maprotilin, lorazepam, litij, biperiden, zolpidem, bisoprolol, metformin in pantoprazol ter flupentiksol depo, katerega je prejemala na 1 mesec, zadnji odmerek pa naj bi prejela 3 dni pred sprejemom. Pred tokratno hospitalizacijo je bila bolnica predhodno pregledana tudi pri nevrologu, kateri je ugotovil ekstrapiramidni sindrom, izrazitejši po desni strani, sicer pa je izključil vso akutno nevrološko simptomatiko. Kasneje ob sprejemu na intenzivni psihiatrični oddelek je bila vzeta kri za osnovne laboratorijske preiskave skupaj z določitvijo ravni litija v krvi. Zaradi nejasnega stanja in suma na zastrupitev, je bil litij v redni terapiji ukinjen, prav tako tudi večina druge psihiatrične terapije. Bolnica
131 je bila intenzivno hidrirana, redno so bile merjene tudi vitalne funkcije. V redni terapiji je zaradi znakov ekstrapiramidnega sindroma prejemala biperiden ter lorazepam. Na oddelku je bila sprva težje pokretna, neorientirana, inkoherentne govorice, v mišljenju je bila upočasnjena, znižanega afekta, opazen je bil tudi kognitivni upad, sicer pa pacijentkina zavest vseskozi ni bila motena. Navajala je tudi slušne halucinacije in nakazovala fragmentirane blodnjave vsebine. Laboratorijski izvidi so pokazali raven litija v krvi 1,7 mmo/l, razen tega pa so izstopali tudi povišani vnetni parametri (CRP 99, levkociti 14,6) in povišana mišična CK (23,3), zaradi katerih je bil dodatno uveden antibiotik. Bolnica je prejemala litij v terapiji že več let, pri preučitvi dokumentacije smo zasledili mejno povišanje vrednosti v krvi že ob predzadnji hospitalizaciji in sicer je bila vrednost 1,07 mmol/l, vendar takrat vpliva na bolničino klinično sliko ni bilo zaslediti. Naslednji dve kontroli ravni litija v krvi sta pokazali primeren upad le tega v krvi, kar je bilo tudi skladno z izboljšanjem klinične slike. Bolnica je v nekaj dneh postala primerno orientirana in samostojno pokretna, dobro pogovorljiva, psihotična simptomatika je izzvenela, bolnica je kasneje tudi dosegla evtimijo. ZAKLJUČEK Pri opisani bolnici zastrupitev z litijem pred sprejemom ni bila prepoznana, saj je bila napotena kot akutno poslabšanje psihiatrične motnje, čeprav je iz opisa njenega stanja v zavodu razvidno, da so se pojavili drugačni simptomi, kot so bili prisotni ob predhodnih poslabšanjih. Do povišanja ravni litija v krvi pa je po vsej verjetnosti prišlo ob infektu. Prikazan primer potrjuje, da je pri bolnikih, ki se sicer zdravijo zaradi duševne motnje, ob akutnem poslabšanju stanja potrebno pomisliti tudi na druge možne vzroke, kot so sočasna telesna bolezen ali pa zapleti zaradi predpisanih zdravil. LITERATURA 1) Price LH. Lithium in the treatment of mood disorders. NEJM 1994; 331; ) Taylor D, Paton C, Kapur S. The Maudsley Prescribing Guidelines, 10th ed. London 2009; ) Kores Plesničar B. Osnove psihofarmakoterapije, 1. izd. Maribor: Medicinska fakulteta, 2007; ) Goodwin FK, Jamison KR. Manic depressive illness. Oxford University Press, ) Using lithium safely. Drug & Therapeutic Bulletin 1999; 37: ) Gitlin M. lithium and the kidney: an updated review. Drug safety 1999; 20: ) Timmer RT, Sands JM. Lithium intoxication. J Am Soc Nephrol 10; , ) Semple D, Smyth R. Oxford Handbook of Psychiatry 2009; ) Nguyen L. Lithium II: Irreversible neurotoxicity after lithium intoxication. J Emerg Nurs 2008; 34: ZLOM PENISA PENILE FRACTURE Klemen Jagodič, Igor Bizjak, Helena Korošec Jagodič* Urološki oddelek, SB Celje, Oblakova 5, 3000 Celje PB Vojnik, Celjska cesta 37, 3212 Vojnik Izvleček Izhodišče: Zlom penisa je redka poškodba. Primarno gre za poškodbo kavernoznega telesa v fazi erekcije. Redkeje je poškodbi kavernoznega telesa pridružena še poškodba spongioznega telesa in sečnice. Bolnik in metode: Med leti 2002 in 2010 smo na našem oddelku zdravili 11 bolnikov z zlomom penisa. Pri vseh smo opravili takojšnjo kirurško oskrbo. Rezultati: Eno leto po posegu so bili bolniki brez težav, z normalno spolno funkcijo in normalnim uriniranjem. Zaključek: Takojšnja kirurška oskrba zloma penisa lahko bolniku ohrani spolno funkcijo in normalno uriniranje. Abstract Introduction: Penile fracture is a rare condition. Primary it is a rupture of corpus cavernosum that occurs when the penis is erect. The rupture can affect also the corpus spongiosum and the urethra. Patients and methods: From 2002 to patients with penile fracture were admitted to our department. All patients underwent immediate surgical exploration and repair of the fracture. Results: One year after the fracture all patients presented with normal voiding and sexual function. Conclusion: Emergency surgical repair in penile fracture can preserve erectile and voiding function. INTRODUCTION Fracture of the penis is relatively uncommon form of urological trauma. It is a disruption of the tunica albuginea of one or both corpus cavernosum due to the blunt trauma to the erect penis 1. It can be accompanied by partial or complete urethral rupture or with injury of the dorsal nerves and vessels 2. The classic, text book history of penile fracture is: a sudden cracking sound as the tunica tears followed by pain, rapid detumescence, swelling and discoloration of the penis with or without voiding problems 3. PATIENTS AND METHODS From 2002 to patients with penile fracture were admitted to our department. They presented with acute penile pain during sexual intercourse followed by rapid detumescence, penile swelling and discoloration of the penile skin. All patients underwent immediate surgical exploration and repair of the fracture. In six patients surgical exploration revealed fracture of one corpus cavernosum, in four patients fracture of both corpus cavernosum and in one patient fracture of both corpus cavernosum with complete urethra disruption. In all cases vicryl interrupted sutures were used to repair rupture of corpus spongiosum. In one case urethra was anastomosed in one layer, tension free over an indwelled Foley catheter. All patients received low molecular heparin and diazepam. Patient with urethra disruption also received a broad spectrum antibiotic. Mean hospital stay was 6 days
132 RESULTS One year after the fracture all patients presented with normal voiding and sexual function. Also patient with urethral disruption had no voiding problems. His urethrogram 12 months after the fracture showed slight, stable and clinical insignificant urethral stricture. DISCUSSION Erection converts the safe, flaccid penis into a vulnerable organ. During erection thick tunica albuginea becomes thin and fracturable. Penile fracture is relatively rare condition due to a blunt trauma to erected penis. The most frequent reported mechanism of trauma is unphysiological bending of the erect penis during sexual intercourse or masturbation 4. Early conservative treatment with cold applications, pressure dressings, catheterization, antiinflammatory drugs, antibiotics and erection suppressing drugs is now replaced with immediate surgical repair. Surgical repair of penile fracture was first described by Fetter and Gartman in Since the repair reduces the complication of fracture it is now the gold standard for treatment of penile fractures 6. One year after the fracture and emergency surgical repair all our patients presented with normal sexual and voiding function. CONCLUSION Penile fracture is a rare urological condition. Emergency surgical repair can preserve voiding and sexual function. LITERATURE 1. Rosenstein D, McAninch JW: Urologic emergencies. Med Clin North Am 2004, 88(2): Haas CA, Brown SL, Spirnak JP: Penile fracture and testicular rupture. World J Urol 1999, 17(2): Jordan GH, Gilbert DA: Male genital trauma. Clin Plast Surg 1988, 15(3): Eke N. Urological complications of coitus. BJU Int Feb;89(3): Fetter TR, Gartman E. Traumatic rupture of penis. Case report. Am J Surg 1936; 32: Summerton DJ, Campbell A, Minhas S, Ralph DJ. Reconstructive surgery in penile trauma and cancer. Nat Clin Pract Urol Aug;2(8): OBRAVNAVA BOLNICE Z AKUTNO HEMIPLEGIJO IN HIPOTENZIJO NA TERENU - PRIKAZ PRIMERA PATIENT WITH ACUTE HEMIPLEGIA AND HYPOTENSION - CASE REPORT Barbara Vencelj Prehospitalna enota nujne medicinske pomoči Kranj, Zdravstveni dom Kranj, Gosposvetska ulica 10, 4000 Kranj Izvleček Opisan je primer obravnave bolnice z akutno hemiplegijo in hipotenzijo na terenu in njeno nadaljnje zdravljenje v bolnišnici. Akutno nastala desnostranska hemiplegija z disfazijo je govorila v prid diagnozi akutne možganske kapi. Izkazalo pa se je, da bi bilo trombolitično zdravljenje za bolnico usodno. K ugodnemu izteku zdravljenja so med drugim prispevali tudi razvoj klinične slike med prevozom v bolnišnico, pravilno klinično razmišljanje ter uporaba urgentnega ultrazvoka med prevozom bolnice. Abstract Present article describes a case report of a patient with acute hemiplegia and hypotension, its management in pre hospital setting and later in the hospital. Acute hemiplegia and dysphasia spoke for acute cerebrovascular stroke, although trombolytic treatment would be fatal for this patient. Resolution of symptoms, clinical thinking and use of emergency ultrasound on the way to hospital all lead to favorable outcome in this case. PRIKAZ PRIMERA Ob smo v Ambulanto za nujno medicinsko pomoč Zdravstvenega doma Kranj prejeli klic, da je 73 letna bolnica nenadoma kolabirala v kuhinji. Krčev ni imela, enkrat je bruhala. Zdravila se je zaradi povišanega krvnega tlaka, od zdravil je redno prejemala Tritace 2,5 mg in Detralex. Ob prihodu ekipe na mesto dogodka je bila gospa pri zavesti, evpnoična, potne kože, ležala je na kavču, izražena je bila hemiplegija desnih okončin. Gospa je bila pogovorljiva, bolečin ni navajala, ni vedela kaj se je zgodilo, prisotna je bila zmerna disfazija. Gospa je povedala, da jo sili na blato. Ob pregledu smo ugotovili RR 98/50 mm Hg, utrip 52/min, Sat 02 98%, krvni sladkor 6,7 mmol/l. Srčna akcija je bila redna, bradikardna, slišen je bil nežen sistolni šum nad prekordijem. Nad pljuči je bilo normalno dihanje, trebuh mehak in neboleč, goleni nista bili otečeni, periferni utripi na zgornjih okončinah so bili simetrično tipni, stopalni utripi slabše tipni na desni. Prisotna je bila desnostranska hemiplegija in povešen desni ustni kot, zenici in bulbomotorika so bili v mejah normale. V 12 kanalnem EKG je bila prisotna sinusna bradikardija s frekvenco 55/min, ni bilo jasnih znakov za ishemijo miokarda. Bolnici smo aplicirali kisik preko Ohio maske in nastavili dve venski poti, tekla ji je infuzija fiziološke raztopine, skupno je prejela 600 ml. Glede na akutno hemiplegijo, torej klinično sliko akutne možganske kapi, smo poklicali nevrološko kliniko in se dogovorili za sprejem in eventualno trombolitično zdravljenje. Ves čas je imela bolnica nizek krvni tlak, kar pa se ni skladalo s sliko akutne možganske kapi. Pri bolnikih z akutno možgansko kapjo nizek krvni tlak ni običajen. Ker bolnica ni imela nobenih bolečin, ji med obravnavno na terenu in prevozom v bolnišnico nismo dajali nobenih drugih zdravil
133 Kolikor so dopuščale okoliščine med prevozom v bolnišnico smo v reševalnem vozilu opravili tudi orientacijski urgentni ultrazvočni pregled srca in trebuha. Le ta je pokazal po vtisu slabšo globalno krčljivost srca, odsotnost perikardialnega izliva, v trebušni votlini ni bilo proste tekočine, vidna pa je bila nekoliko razširjena abdominalna aorta, njen prečni premer je bil izmerjen 3,2 cm. Po približno 10 minutah je pri bolnici hemiplegija popolnoma izzvenela, vztrajala pa je hipotenzija z relativno bradikardijo. Zaradi nejasnega vzroka hipotenzije in suma na disekcijo aorte smo si premislili in bolnico prepeljali na IPP UKC Ljubljana. Ob sprejemu v bolnišnico ob 18:12 so se pri bolnici pojavile bolečine v hrbtu, še vedno je bila prisotna hipotenzija, bolnica ni bila več potna, periferni utripi na desni zgornji okončini niso bili tipljivi. Pri bolnici so opravili CT angiografijo, ki je pokazala disekcijo aorte tipa A s širjenjem v obe karotidni arteriji. Še isti večer je bila urgentno operirana, narejena je bila Bentallova operacija z rekonstrukcijo aortnega loka s cevastim graftom ter venski graft na desno koronarno arterijo ter zaradi diskinezije prekatnega pretina tudi venski graft na D3. Pri bolnici je bila vstavljena aortna balonska črpalka, potrebovala je tudi inotropno in vazoaktivno podporo. Zaradi difuzne krvavitve ob zapiranju prsnega koša je potrebovala zdravilo Novo Seven. Po 10 dneh so aortno črpalko odstranili. CT glave ni pokazal svežih ishemičnih lezij ali krvavitev v možganih. Pri bolnici se je razvil paralitični ileus, gastrointestinalna krvavitev in obojestranski serozni plevralni izliv. Zdravljenje v intenzivni enoti je trajalo dva meseca, po dveh mesecih in pol je bila premeščena v regionalno bolnišnico in od tam po dveh tednih odpuščena na rehabilitacijo. Bolnica se je osebno prišla zahvalit z možem v kranjsko ambulanto za nujno medicinsko pomoč slabo leto po dogodku, v dobri psihofizični kondiciji in z nasmehom na obrazu. In njuna zahvala in zadovoljstvo sta nam pomenila res veliko in nam ne samo polepšala dan, ampak dala nov zagon in smisel našemu delu v nujni medicinski pomoči. disekcijo aorte največkrat odločamo za kombinacijo transtorakalne ultrazvočne preiskave in CT angiografije. LITERATURA 1. Mirta Koželj, Dušan Štajer. Ehokardiografija, Slovensko medicinsko društvo, Ma JO, Mateer JR, Blaivas M. Emergency Ultrasound, second edition, Sam Kaddoura.Echo made easy, second edition, LM Tierney, Jr.Stephen J.Mcphee. Current medical diagnosis and treatment, Lange Sigenthalers Differential diagnoses in Internal Medicine,Thieme, 2007 DISEKCIJA AORTE Disekcija aorte je eno najbolj nujnih stanj v urgentni medicini. Nastane zaradi strganja intime, nato kri vstopi v steno aorte med intimo in medijo in jo razslojuje, tako da nastane lažna svetlina v steni aorte. Po Stanfordski klasifikaciji disekcijo aorte razdelimo v tip A s prizadeto ascendentno aorto in tip B, kjer ascendentna aorta ni prizadeta. Prevladujejo bolniki z disekcijo tipa A. Tip A se zdravi primarno operativno, tip B pa primarno konzervativno. Ocenjujejo, da je število novih primerov okoli 10 na 1 milijon prebivalcev letno. Moški obolevajo pogosteje od žensk in to v razmerju 2:1. Najpogosteje se pojavlja v sedmem desetletju življenja pri bolnikih z arterijsko hipertenzijo, lahko pa tudi pri mlajših bolnikih z Marfanovim sindromom, možna je tudi v nosečnosti. Disekcija stene aorte lahko pripelje do hudih zapletov, kot so izkrvavitev v telesne votline zaradi razpoka stene aorte, tamponada srca zaradi prodora krvi v osrčnik, akutna insuficenca aortne zaklopke, lažni lumen ali odluščena intima lahko zapre pomembne veje aorte, kar se kaže z ishemijo okončin, centralnega živčevja, črevesja in ledvic. V 1-2% pride lahko do zapore koronarne arterije, ponavadi desne. Takrat ima bolnik sliko akutnega srčnega infarkta z EKG spremembami. Umrljivost bolnikov z diskecijo acsendentne aorte je glede na opisane zaplete visoka, umre okoli 90% bolnikov na terenu in nato približno 1% bolnikov vsako uro po sprejemu v bolnišnico. V klinični sliki je pri 85% bolnikov prisotna nenadna huda in trgajoča bolečina v prsnem košu in zgornjem delu hrbta. Bolečina lahko seva v hrbet, vrat in dimlje. Veliko bolnikov ima ob tem povišan krvni tlak. Pri nekaterih lahko pride do sinkope, hemiplegije ali paralize spodnjih okončin. Pri kliničnem pregledu je lahko prisoten pulzni deficit in razlika v izmerjenem krvnem tlaku med levimi in desnimi okončinami. Lahko slišimo novonastali diastolni šum aortne insuficience. Urgentno ultrazvočno preiskavo srca lahko pri sumu na disekcijo aorte opravimo neposredno ob bolniku, v ambulanti ali med prevozom v bolnišnico. Zlasti hitro lahko ugotovimo zaplete (tamponado perikarda, hipovolemijo, prizadetost krčljivosti prekata ali akutno aortno insuficienco), ki pa sami niso dokaz disekcije. Za disekcijo aorte govori razširjenje začetnega dela acsendentne aorte, redko s transtorakalnim ultrazvokom vidimo tudi diskecijsko membrano. Transtorakalna ultrazvočna preiskava ima nizko občutljivost (50-70%) za dokaz disekcije aorte, transezofagealna pa ima občutljivost skoraj 100%. Čeprav je transezofagealni pristop boljši od transtorakalnega, ni brez zapletov napenjanje bolnika je lahko pri disekciji aorte nevarno. Zaradi tega se pri bolnikih s pomembnim sumom na
134 PRIMER VAZOSPASTIČNE ANGINE PEKTORIS OB ZDRAVLJENJU S CAPECITABINOM A CASE OF VASOSPASTIC ANGINA DURING TREATMENT WITH CAPECITABIN ST (NSTEMI) inferoleteralne stene in jo sprejeli v koronarno enoto Kliničnega oddelka za kardiologijo (KOK). Ob sprejemu na KOK smo izvedeli, da je je bila pred devetimi meseci operirana zaradi karcinoma transverzalnega kolona, pred enim mesecem pa je imela opravljeno metastazektomijo jetrne metastaze. Pet dni pred sprejemom ji je lečeča onkologinja uvedla capecitabin (Xeloda ). Od dejavnikov tveganja za koronarno bolezen sta bili poleg arterijske hipertenzije in sladkorne bolezni prisotni še čezmerna telesna teža in hiperlipidemija. Bolnica je bila neprizadeta, evpnoična, krvni tlak je znašal 115/69 mm Hg, srčna akcija je bila ritmična s fr. 88/min., nad srcem ni bilo slišati šumov, ni imela simptomov ali znakov srčnega popuščanja. Nataša Ocvirk*, Marko Gričar** * Splošna bolnišnica Novo mesto, Interni oddelek, Šmihelska 1, 8000 Novo mesto ** UKC Ljubljana, Interna klinika, Klinični oddelek za kardiologijo, Zaloška 7, 1525 Ljubljana Izvleček Capecitabin je oralna oblika zdravila, ki vsebuje 5-fluorouracil in se v Evropi uporablja za zdravljenje metastatskega kolorektalnega raka, raka pankreasa, želodca in dojke. Kardiotoksični učinki so sicer redki, vendar resni. Predstavljamo primer 61-letne bolnice, ki je prejemala capecitabin zaradi metastatskega raka transverzalnega kolona. Bolnica je imela večkrat tipično stenokardijo, ob tem v EKG elevacije v inferolateralnih odvodih in celo prehodni levokračni blok. Urgentna koronarografija je dvakrat pokazala normalne epikardne koronarne arterije, s čemer smo izključili aterosklerotične spremembe kot vzrok ishemije. Po izzvenetju bolečine so izginile tudi ishemične spremembe v EKG. Težave so po ukinitvi capecitabina izzvenele, zato je najverjetnejši vzrok bolničinim težavam vazospastična angina pektoris, povzročena z capecitabinom. Capecitabin je vse bolj razširjeno zdravilo, s katerim se bo srečevalo vse večje število zdravnikov, zato je pomembno, da se zavedamo potencialnih stranskih učinkov in o možnosti nastanka vazospastične angine pektoris poučimo tudi bolnike. Abstract Capecitabine is an orally administered prodrug of 5-fluorouracil, used in Europe to treat metastatic colon cancer, pancreatic, breast and stomach cancer. Its cardiotoxic effects are rare but a serious complication. We present a case of a 61-year-old woman treated with capecitabine because of metastatic transversal colon cancer. She experienced typical retrosternal pain with ST elevation in inferolateral leads and even left bundle brunch block. The absence of epicardial coronary stenoses ruled out atherosclerotic disease as the cause of ischemia. The symptoms resolved after discontinuation of capecitabine, the ECG changes also disappeared, so capecitabine induced coronary artery vasospasm was the probable mechanism of angina in this patient. Capecitabine is in widespread use and increasing number of physicians will encounter patients using this therapy. It is therefore important to know potential side effects and inform patients of the possibility of angina. PRIKAZ PRIMERA 61-letna bolnica s sladkorno boleznijo tipa 2 in arterijsko hipertenzijo je bila sprejeta zaradi hude tiščoče bolečine za prsnico, neodvisne od položaja ali vdiha, ki se je pojavila v mirovanju in se širila v obe roki. Bolnica v preteklosti podobnih težav ni imela nikoli. Bolečina je po terapiji na terenu (nitroglicerinsko pršilo, acetilslaicilna kislina, morfin 5 mg iv.) izzvenela. Med pregledom na urgentnem oddelku bolnišnice se je bolečina ponovila, vendar je popustila že po 2 razprških nitroglicerina. V EKG so bili prisotni negativni T valovi v odvodih II, avf, V4. (slika 1). V laboratorijskih izvidih je bil troponin-i nekoliko nad zgornjo mejo normale, zato smo bolnico zdravili kot miokardni infarkt brez dviga veznice Slika 1. Inverzni valovi T inferolateralno ob sprejemu. Slika 2. Elevacije veznice ST s koničastimi valovi T v inferolateralnih odvodih. Na dan sprejema ponoči se je bolečina ponovila, v EKG so se v inferolateralnih odvodih pojavile elevacije veznice ST s koničastimi valovi T (slika 2). Opravljena je bila urgentna koronarografija, ki pa presenetljivo ni pokazala sprememb na koronarnih arterijah. Ishemične spremembe v EKG so po izzvenetju bolečine izginile. Sprva smo menili, da je šlo za spontano reperfuzijo, vendar se je tekom istega dne bolečina ponovila, v EKG se je razvil levokračni blok (slika 3). Bolnica je bila ponovno koronarografirana, tudi tokrat so bile koronarne arterije brez lezij, izključena je bila disekcija ascendentne aorte. Troponin je ostal negativen. Tudi tokrat so spremembe v EKG po prenehanju bolečine izginile. (slika 4)
135 Slika 3. Pojav LKB ob bolečini. Slika 4. EKG v stabilnem stanju, brez bolečin. Glede na vse razpoložljive podatke, dinamične spremembe veznice ST in prehodni levokračni blok ob bolečini je bila kot najverjetnejši vzrok težavam opredeljena vazospastična angina pektoris kot stranski učinek zdravljenja z oralnim kemoterapevtikom capecitabinom. Razmišljali smo o možnosti uvedbe močne in večtirne protiishemične terapije, vendar smo nato po posvetu z lečečo onkologinjo ukinili capecitabin ter bolnico pričeli zdraviti z zaviralcem kalcijevih kanalčkov in nitroglicerinskim obližem. Od ukinitve terapije s capecitabinom se težave niso več ponovile. RAZPRAVA Capecitabine je prekurzor 5-fluorouracija (5-FU), v katerega se preko kompleksnih encimskih reakcij pretvori predvsem v tumorskem tkivu, kjer je timidin fosforilaza, ki je eden od encimov, udeleženih v pretvorbi, v bistveno višjih koncentracijah kot v normalnem tkivu.1,2 Zaradi nižje cene, prijaznejšega načina aplikacije, možnosti zdravljenja v domačem okolju in tudi bolšega profila toksičnosti je postal capecitabin v mnogih primerih zdravilo izbora pred 5-FU3. 5-FU povzroči kardiovaskularne stranske učinke pri 2-18 % bolnikov4, najverjetneje pa je odstotek še višji, saj je znano, da povzroča tudi neme prehodne spremembe ST veznice.12 Pri kontinuirani infuziji 5-FU je večje tveganje za pojav kardiotoksičnosti kot pri bolusni aplikaciji.5 Največkrat gre za angino pektoris, lahko pa povzroči miokardni infarkt, aritmije (predvsem bradikardije), kardiogeni šok in nenazadnje tudi nenadno srčno smrt.6,7 Večje tveganje za pojav koronarnih zapletov je pri bolnikih z preeksistentno srčno boleznijo (najverjetnejši razlog je povečana ekspresija timidin fosforilaze v aterosklerotičnih plakih), tistih ki so bili v preteklosti zdravljeni z antraciklini ali obsevani v področju prsnega koša in bolnikih z ledvično insuficienco.8,9 Po do sedaj objavljenih prikazih primerov se simptomi pričnejo v povprečju med 3-5 dnem po začetku terapije in izzvenijo v 48 urah po ukinitvi lete.10 Naša bolnica pred pričetkom kemoterapije (KT) s capecitabinom ni bila obsevana, ni prejemala druge kemoterapije in ni imela znane koronarne bolezni. Natančni patofiziološki mehanizmi s capecitabinom povzročene kardiotoksičnosti niso znani (predvidevamo, da so enaki kot pri terapiji s 5- FU), omenjajo se tako koronarni spazmi, direktni toksični učinek na miokard, trombogeni efekti in avtoimuni mehanizmi.11,12 Bolnica je imela dobro globalno sistolično funkcijo levega prekata z normalnim iztisnim in brez segmentnih motenj krčenja, kar izključuje direktni toksični učinek na miokard kot mogoči mehanizem v našem primeru. S koronarografijo smo izključili tudi akutno trombozo koronarnih arterij. Bolničini simptomi so se umirili ob vazodilatatorni terapiji, prav tako so izzvenele ishemične spremembe v EKG, na koronarnih arterijah nismo našli pomembne patologije, zato predvidevamo, da je vzrok težavam spazem koronarnih arterij. Odločilen ukrep je bila ukinitev capecitabina, bolnica je od takrat brez težav. ZAKLJUČEK S capecitabinom oziroma 5-FU povzročena kardiotoksičnost je redek, vendar potencialno hud zaplet zdravljenja. Manifestira se na različne načine, največrat je prehodna in ozdravljiva, lahko pa povzroči tudi smrt. Tako onkologi kot kardiologi bi morali biti pozorni na možnost zapletov predvsem pri bolnikih z znanimi dejavniki tveganja. Ob pojavu simptomov je zdravljenje potrebno prekiniti. Glede na to, da se število bolnikov, zdravljenih s capecitabinom, povečuje, jih je potrebno poučiti in opozoriti na možnost pojava angine pektoris, nanjo pa bi morali pomisliti tudi lečeči zdravniki. LITERATURA 1. Camaro C, Danse PW, Bosker HA. Acute chest pain in a patient treated with capecitabine, Neth Heart J. 2009; 17(7-8): Boyle JJ, Wilson B, Harrower S, Weissberg PL, Fan TP. Expresion of angiogenic factor thymidine phosporylaze and angiogenesis in human atherosclerosis, J Pathol 2000;192: Scheithauer W, McKendrick J, Begbie S, Borner M, Burns WI, Burns HA, et al. Oral capecitabine as an alternative to i.v. 5-fluorouracil-based adjuvant therapy for colon cancer: safety results of a randomised, phase III trial. Ann Oncol 2003; 14: Schimmel KJ, Richel DJ, Van der Brink RB, Guchelaar HJ. Cardiotoxicity of cytotoxic drugs, Cancer Treat Rev 2004; 30: Ang C, Kornbluth M, Thirlwell MP, Rajan RD. Capecitabine-induced cardiotoxicity: case report and review of the literature. Curr Oncol Jan;17(1): McGavin JK, Goa KL. Capecitabine:a review of its use in the treatment of advanced or metastatic colorectal cancer. Drugs 2001; 61: Cardinale D, Colombo A, Colombo N. Acute coronary syndrome induced by oral capecitabine, Can J Cardiol. 2006; 22(3): Jensen SA, Sorensen JB. Risk factors and prevention of cardiotoxicity induced by 5-fluorouracil or capecitabine. Cancer Chemother Pharmacol 2006;58: Kuppens IE, Boot H, Beijnen HJ, Schellens JH, Labadie J. Capecitabine induces severe angina-like chest pain, Ann Intern Med 2004;140: Papadopoulos CA, Wilson H. Capecitabine-associated coronary vasospasm: a case report. Emerg Med J May;25(5): Kuzel T, Esparaz B, Green D, Kies M. Thrombogenicity of intravenous 5-fluorouracil alone or in combination with cisplatin. Cancer 1990;65: Alter P, Herzum M, Soufi M, Schaefer JR, Maisch B. Cardiotoxicity of 5-fluorouracil. Cardiovasc Hematol Agenst Med Chem 2006;4:
136 PRISPEVKI MEDICINSKIH SESTER IN ZDRAVSTVENIH TEHNIKOV NURSES CONTRIBUTIONS
137 ZDRAVSTVENA NEGA BOLNIKA S HIPOTERMIJO ALI HIPERTERMIJO NURSING CARE OF PATIENTS WITH HYPOTHERMIA AND HYPERTHERMIA
138 OBRAVNAVA PACIENTA NA TERENU, KI JE BIL IZPOSTAVLJEN EKSTREMNO NIZKIM TEMPERATURAM TREATMENT OF A PATIENT, EXPOSED TO EXTREMELY LOW TEMPERATURES Janez Primožič Reševalna služba, Zdravstveni dom Tržič, Blejska cesta 10, 4290 Tržič Izvleček Podhladitev je v gorskem svetu in drugje na terenu prisotna tako v zimskem in poletnem času. Vzrok za to je izguba telesne toplote. Metode: Uporabljena je analiza virov in študija primera z aktivno udeležbo. Ugotovitve: poznamo blago, zmerno in hudo podhladitev. Z vsakim zmerno in hudo podhlajenim moramo ravnati skrajno previdno. Vsako nepotrebno premikanje, sunkovito gibanje ali hitro ogrevanje, lahko sproži nevarno motnjo srčnega ritma ali zastoj srca. Najpogosteje so podhlajeni poškodovanci, zato moramo pri podhlajenih na terenu vedno izključiti možnost poškodb. Pri vzpostavitvi poti za zdravljenje z zdravili je lahko intraosalna pot edina možnost. Pri zelo nizkih temperaturah ozračja uporabimo sistem za vzdrževanje ogretih infuzijskih tekočin. Sklep: Z vsakim podhlajenim na terenu moramo ravnati izredno previdno, vedno razmislimo o poškodbah, ogrevanju, vzpostavitvi poti za zdravljenje z zdravili in svoji lastni varnosti. Abstract Hypothermia is present in mountains and in other terrains in both seasons, in summer as in winter. The cause is loss of body heat. Methods: Analysis of sources and study of an example with an active participation is used. Results: We determine mild, moderate and severe hypothermia. Extreme caution is necessary with all cases of moderate and severe hypothermia. Each unnecessary move, jerky movement or fast warming can initiate a dangerous disorder of heart-beat or cardiac arrest. Most frequently hypothermia appears with injured patients, so we must always exclude the possibility of injures on field. In establishment of a way for treatment with drugs an intraosseous (I.O.) access can be the only possibility. In an atmosphere with very low temperatures a system for maintaining heated infusion liquids is used. Conclusion: Extreme caution is necessary with all cases of hypothermia on field; so are thoughts of injures, heating, establishing a way of treatment with drugs and our own safety. UVOD Število zimskih obiskovalcev sredogorja in visokogorja narašča, alpinistom in planincem se pridružuje zlasti vse več turnih smučarjev. Vsaka dejavnost v zasneženih gorah, kot tudi poleti je lahko tvegana za nastanek podhladitve hipotermije, ki nastane kadar se izgubi več toplote, kot se je proizvaja. Ohlajanje še dodatno pospešijo zunanji fizikalni dejavniki, med katerimi sta najizrazitejša veter in padavine. Skupine s tveganjem za podhladitev so starejši ljudje in otroci, poškodovanci, utopljenci, zastrupljeni bolniki ter brezdomci. V Sloveniji še ni natančnih podatkov o številu podhlajenih primerov. Najpogosteje so pri nas podhlajeni poškodovani in brezdomci (Ahčan, 2006). METODE V članku je uporabljena je deskriptivna metoda dela. Opravljena je bila analiza domače in tuje literature in študija primera z aktivno udeležbo. PODHLADITEV Normalna telesna temperatura je med 37 C in 38 C. Podhladitev pomeni padec temperature jedra telesa pod 35 C. Jedro telesa so notranji organi trupa in možgani, kjer se temperatura kljub ohlajanju le počasi spreminja. Ostali predeli telesa spadajo k periferiji telesa (Gorjanc, 2006). STOPNJE PODHLADITVE, KLINIČNI ZNAKI IN UKREPI Blaga podhladitev: Zavest je jasna, prisotna sta drgetanje in vznemirjenost. Pulz in dihanje sta pospešena. Temperatura jedra telesa je med 35 C in 32 C. Ukrepi: Zaščita pred mrazom. Spodbujamo gibanje in telovadbo. Podhlajeni naj v kratkih požirkih pije vroč sladkan čaj. Če je možno odstranimo mokra oblačila, pokrivanje z odejami in astro folijo (Kupnik, Grmec, 2006). Zmerna podhladitev: Ponesrečeni je zaspan in otopel. Drgetanje preneha. Dihanje in bitje srca sta upočasnjena. Temperatura jedra telesa je med 32 C in 28 C. Ukrepi: Zaščita pred mrazom. Če požiranje ni več zanesljivo, naj ne pije tekočin(nevarnost zadušitve). Podhlajenega premikamo, če je le nujno potrebno. Skrbno nadziramo stanje in ukrepamo ob nastopu nezavesti (Gorjanc, 2006) Pri zmerni podhladitvi z srčnim zastojem začnemo poškodovanca oživljati, defibriliramo po standardnem protokolu v primeru VF/VT brez pulza, vzpostavimo vensko pot in damo zdravila v običajnem odmerku, le da so časovni med dajanjem zdravil dvakrat daljši (Kupnik, Grmec, 2006). Huda podhladitev: Bolnik je nezavesten, dihanje in bitje srca sta komaj zaznavna, plitva in neredna. Temperatura telesa je pod 28 C. Pri temperaturah jedra pod 24 C govorimo o navidezni in klinični smrti (Gorjanc, 2006). Ukrepi: Namestitev v bočni položaj, zaščita pred mrazom. Nadzor dihanja in bitja srca, ter priprava na morebitno oživljanje. Za ugotavljanje dihanja in bitja srca si moramo vzeti dovolj časa ( vsaj 15 sekund). Če ju z našimi čutili ne zaznamo je potrebno oživljanje ali monitor. Oživljanje je po standardnem protokolu 30-2 (Gorjanc, 2006). V primeru VF/VT brez pulza izvedemo tri začetne cikle po eno defibrilacijo (torej samo 3 defibrilacije). Dokler poškodovanca ne segrejemo na 30 C in več, defibrilacije ne izvajamo več (Kupnik, Grmec, 2006). Z vsakim zmerno in hudo podhlajenim moramo ravnati skrajno previdno. Vsako nepotrebno premikanje, sunkovito gibanje ali hitro ogrevanje, lahko sproži nevarno motnjo srčnega ritma ali zastoj srca. ZAŠČITA PRED MRAZOM Zaščito pred mrazom in počasno ogrevanje najlažje dosežemo z improvizacijo toplotnega ovoja: Najdemo zavetje pred vetrom, Odstranimo mokro obleko, Oblecimo topla in suha oblačila, na trebuh položimo grelno oblogo (ne direktno na kožo), Jedro telesa ovijemo z metalizirano folijo, Telo skupaj z udi ovijemo v več slojev odej ali spalno vrečo. Tako dosežemo počasno ogrevanje do 1 C na uro (Ahčan, 2006). VZPOSTAVITEV IN VZDRŽEVANJE POTI ZA ZDRAVLJENJE Z ZDRAVILI Vzpostavitev venske poti pri podhlajenih bolnikih ali poškodovancih je največkrat otežena ali celo nemogoča. Zaradi mraza pri podhlajenih bolnikih ali poškodovancih povrhnje vene, ki ležijo tik pod kožo in jih najpogosteje uporabimo za vzpostavitev venske poti ko Le te, postanejo ne tipne in neopazne tako, da so za vzpostavitev venske poti neuporabne. Ko intravenska pot ni dostopna, moramo razmisliti o intraosalni poti za zdravljenje z zdravili. Pri odraslih sta najboljša punkcijska mesta za intraosalni kanal proksimalni del tibije, anteromedialno in 2 cm pod tuberositas tibije ter distalni del
139 tibije, 2 cm nad medialnim maleolom. Tam je ravna ploskev, k zmanjša nevarnost zdrsa igle od uvajanju v kost (Klarič, 2006). V našem okolju ni standardiziranega pripomočka za vzdrževanje ogretih infuzijskih tekočin tudi v neugodnih okoljih, ko je potrebno več časa za tehnično reševanje poškodovancev (Zrim, 2008). Problem se pojavi, ko je potrebno infuzijo nesti iz avtomobila do kraja nezgode, kjer se zaradi delovanja zunanjih vremenskih vplivov hitro ohladi. V ta namen so razvili prenosne nosilce infuzij, ki s pomočjo izolirnih vrečk in cevk, ter kemičnih grelnih teles vzdržujejo temperaturo infuzijskih tekočin (Zrim, 2008). OPIS REŠEVANJA PODHLAJENE POŠKODOVANKE Podatke o opisanem primeru hrani Gorska reševalna zveza Slovenije in društvo gorske reševalne zveze Tržič, na čigar terenu se je nesreča zgodila (Poročilo o nesreči št. 10/0371). Dne ob smo bili člani Društva Gorske reševalne zveze Slovenije Tržič (v nadaljevanju DRZS Tržič) obveščeni o nesreči 13 let stare sankačice, ki se je sankala po gorski cesti iz Ljubelja proti mejnem platoju. Pr tem je na najstrmejšem delu ceste zdrsnila s sanmi preko roba ceste in drsela po zelo strmem pobočju med drevesi in skalami več kot 80 metrov v globino in se ustavila v grapi na ozki polički. Fant, ki se je skupaj z njo peljal na sankah je pred zdrsom s ceste padel iz sank in ostal na cesti. V želji, da bi ponesrečenki čim prej pomagal in prišel do nje je še on zdrsnil na strmem in ledenem pobočju in drsel do nje, pri čemer ni otrpel hujših poškodb. Nesrečo je videl gorski reševalec, ki je bil slučajno ne tem mestu in je takoj sprožil reševalno akcijo gorskih reševalcev. Sam sem bil ob prejetju sporočila o nesreči zelo blizu mesta nesreče, zato sem nemudoma pohitel tja in sem takoj ocenil situacijo ter kolegom, ki so se še bližali z vozilom olajšal iskanje mesta nesreče. Ob prihodu ostalih reševalcev, policistov in zdravnika smo začeli s postopki za dvig ponesrečenke s pomočjo vrvne tehnike in tipiziranih reševalnih sredstev. Del moštva je pripravljal vse potrebno za postopke dviganja (izdelava sidrišča, vpetje vitla, sestava reševalnih nosil, priprava vrvi ). Drugi del moštva se je spustil do ponesrečenke s pomočjo svetilk, derez in cepina, saj drugače gibanje zaradi poledenelega pobočja in noči ni bilo mogoče. Ko smo prišli do ponesrečenke smo ugotovili, da je ponesrečenka utrpela odprt zlom desne goleni in razpočne rane po glavi. Ponesrečenka je bila že blago podhlajena, drgetajoča in orientirana. Takoj smo oskrbeli rane in pripravili vakuumsko opornico za imobilizacijo, ponesrečenko zaščitili pred ohlajanjem in jo namestili v posebno reševalno vrečo, kakršno uporabljamo pri reševanju v gorah. Vensko pot nismo vzpostavili, ker povrhnje vene niso bile vidne in ne tipne. Drugi razlog za to odločitev je bil v nizki temperaturi zraka, ki je bila okrog -16 C. Pri tako nizkih temperaturah že zmrzujejo tekočine v infuzijskih sistemih, sistema za ohranjevanje toplih ifuzijskih tekočin pa nismo imeli. Pojavila se je težava vzpostavitve venske poti zaradi hudega mraza, saj vzpostaviti vensko pot v debelih rokavicah, ki roke zaščitijo pred mrazom ni mogoče, brez njih pa postopka ni mogoče izvesti. Ker smo sumili tudi na druge poškodbe smo se odločili za dvig ponesrečenke v vodoravnem (ležečem) položaju, kar je bil glede na zahtevnost terena, dolžino dviga (več kot 80 m), oteženo komunikacijo z delom moštva na sidrišču (preko UKV zvez) in zmanjšano vidljivostjo (noč) zelo zahteven postopek, ki zahteva dobro izurjeno in uigrano moštvo. Po skoraj 30 minutnem dviganju, med katerim smo naleteli kar na nekaj ovir na terenu (velike skalne pregrade) in nekaj težav z vrvmi, smo ponesrečenko uspešno potegnili na cesto, ter jo s pomočjo terenskega vozila prepeljali do mejnega platoja na Ljubelju, kjer smo jo predali v reševalno vozilo NMP Tržič. ZAKLUČEK Na terenu se s podhlajenimi poškodovanci ali obolelimi pogosteje srečamo v zimskem času, ko so zunaj zelo nizke temperature. Kljub temu je veliko primerov podhlajenih v gorah tudi poleti, ko grejo obiskovalci gora na krajše ture v lepem in toplem vremenu, pri čemer jih preseneti nenadna hitra ohladitev, ki je praviloma povezana z nevihtami, dežjem in vetrom. Zato vedno razmišljajmo o osebni zaščiti in zaščiti ponesrečenih proti izgubi telesne toplote. LITERATURA 1. Gorjanc J, Podhladitev. Prva pomoč v gorski reševalni službi Slovenije, Pogačar E, Gorska reševalna služba Slovenije, komisija za medicino. 2. Grmec Š, Čretnik A, Kupnik D, Podhladitev; v Oskrba poškodovancev v pred bolnišničnem okolju. Univerza v Mariboru, visoka zdravstvena šola Maribor Klarič F, Metode vzpostavitve parenteralne poti. V zbornik predavanj: Nujni ukrepi v predbolnišnični nujni medicinski pomoči, Kranjska Gora, 21in 22 april, 2006; urednik Posavec A. Ljubljana: Zbornica zdravstvene in babiške nege Slovenije- ZDNSBZTS, sekcija reševalcev v zdravstvu, Poročilo o nesreči št. 10/0371. Dostopno v: Arhiv društva gorske reševalne zveze Tržič Zrim V, Pristop reševalca k podhlajenemu poškodovancu na terenu. V: Zbornik predavanj: Opekline, amputacije, blast in crush poškodbe v predbolnišničnem okolju, Moravske Toplice, 18 in 19 april,2008; urednik Posavec A. Ljubljana: Zbornica zdravstvene in babiške nege Slovenije- ZDNSBZTS, sekcija reševalcev v zdravstvu, SKLEP Podhladitvi so posebej izpostavljeni poškodovanci in oboleli na terenu, zato moramo najprej pri vsakem podhlajenem ugotoviti in izključiti spremljajoče poškodbe. Enako moramo pri vsakemu poškodovancu v hladnem okolju pomisliti na možnost podhladitve. Pri vzpostavitvi poti za zdravljenje z zdravili moramo razmisliti o intraosalni poti. Priporočljiva je uporaba sistema za ohranjevanje toplih ifuzijskih tekočin. Prav tako moramo poskrbeti za svojo osebno zaščito, da še sami ne podležemo poškodbam zaradi mraza
140 ZDRAVSTVENA NEGA PACIENTA S HIPOTERMIJO IN HIPERTERMIJO NURSING CARE OF HYPOTHERMIC AND HYPERTHERMIC PATEINTS Angelika Mitrevski, Maruša Brvar Internistična prva pomoč, Univerzitetni klinični center Ljubljana, Zaloška 7, 1525 Ljubljana Izvleček Telesna temperatura je eden od vitalnih znakov. Je izmerjeno toplotno stanje telesa, ki ga izražamo v stopinjah, na našem področju v stopinjah Celzija ( C). Temperatura jedra izraža temperaturo notranjih organov in mišičja, ki je prekrito s plastjo maščevja in kože, katera preprečuje izgubo toplote. Toplota se izgublja s pomočjo cirkulacije krvi. Telesna temperatura je v povezavi s temperaturo okolja in je v precejšni meri od njega tudi odvisna. Hipotermija pomeni nenadno znižanje telesne temperature pod 35 C, hipertermija pa nenadno zvišanje telesne temperature. Oboje lahko nastane iz različnih vzrokov. Medicinska sestra mora poznati fiziološka načela segrevanja in ohlajanja telesa in mora vedeti, kako lahko vpliva na omenjena procesa, bodisi s spremembo temperature, aplikacijo terapije ali medicinsko tehničnimi posegi. Hipotermija in hipertermija sta lahko za pacienta življenjsko ogrožujoči stanji. Abstract Body temperature is one of the vital signs. It's a measured thermal state of the body and it's expressed in degrees, degrees of Celsius in our part of the world. Core temperature expresses the temperature of the inner organs and muscles, which are covered with the layer of fat tissue and skin to prevent heat loss. The heat is lost through the circulation of blood. Body temperature is in relation with the environment temperature and is heavily influenced by it. Hypothermia is a sudden decrease in body temperature below 35 C, hyperthermia is a sudden increase in body temperature. Both conditions can arise due to different causes. A nurse has to know the physiological principles of heating and cooling of the body and needs to know how to influence those two processes, either with temperature change, application of the therapy or with medical-technical interventions. Hypothermia and hyperthermia can present a life threatening condition for a patient. MERJENJE TELESNE TEMPERATURE Za potrditev hipotermije in hipertermije praviloma ne zadoščajo običajni živosrebrni termometri, saj kažejo natančno najnižjo telesno temperaturo (TT) le do okoli 35 C. Kadar sta izmerjeni aksilarna ali oralna (sublingvalna) temperatura pod 35 C, moramo uporabiti poseben laboratorijski termometer s skalo do najmanj 15 C. Z njim merimo TT jedra rektalno. Ker omenjeni termometri niso maksimalni in temperatura pade takoj, ko ga izvlečemo, moramo temperaturo odčitati, ko je termometer še v rektumu. Aksilarno in oralno merjenje TT zaradi zunanjih vzrokov nista primerna za oceno temperature telesnega jedra. Neprekinjeno merjenje in stalen prikaz temperature jedra na monitorju nam omogočajo sodobne toplotne sonde (termočleni), ki so vstavljeni v mehur (termo urinski katetri), še bolj natančno pa ezofagealne sonde, nameščene v distalni tretjini požiralnika v višini srca. Prav tako pri hipertermiji merimo TT rektalno, kajti pomembna je temperatura jedra. TT izmerjena pod pazduho ni relevantna. Večina novejših termometrov za merjenje TT v ušesih ima razpon od 33 C do 42 C. PODHLADITEV (HIPOTERMIJA) Podhladitev pomeni padec temperature telesnega jedra pod 35 C. Nastane, kadar se izgubi več toplote, kot se je proizvede. V hladnem okolju je najpogostejša v primeru vojn in naravnih nesreč. Ohlajanje še dodatno pospešijo veter in padavine. Skupine z večjim tveganjem so starostniki in otroci, poškodovanci, utopljenci, zastrupljenci ter brezdomci. Dejavniki tveganja so poleg starosti še alkoholizem, revščina, podhranjenost, nepokretnost, kronične bolezni, mentalne bolezni, zdravljenje z nevroleptiki in hipotiroza, lahko pa nastane tudi pri hudih opeklinah in nekaterih drugih kožnih boleznih. Hipotermijo lahko povzroči izpostavljenost neugodnim vremenskim razmeram tudi pri popolnoma zdravem človeku. TT je nadzorovana v delu možganov, imenovanem hipotalamus, ki je odgovoren za prepoznavanje sprememb v temperaturi in ustrezno odzivanje. Telo proizvaja toploto s pomočjo presnovnih procesov v celici, ki podpirajo telesne funkcije bistvenega pomena. Pri znižani temperaturi pa se aktivira proces termogeneze. Največ toplote izgubimo čez površino kože s konvekcijo, prevajanjem, sevanjem in izhlapevanjem. Če okolje postane hladnejše kot telo, je potrebno ustvariti več toplote. Začnemo se tresti (povečanje mišične aktivnosti, ki spodbuja nastajanje toplote). Če so toplotne izgube večje od sposobnosti telesa, potem bo v telesu temperatura sredice padla. Normalna telesna temperatura jedra je med 37 C in 38 C. Podhladitev pomeni padec temperature jedra pod 35 C. Jedro telesa predstavljajo notranji organi trupa in možgani, kjer se temperatura kljub ohlajanju spreminja počasi. Ostali predeli spadajo k periferiji telesa. Pri splošni podhladitvi se upočasni delovanje encimskih sistemov, zaradi česar se telo pod določeno kritično temperaturo ni več sposobno samo ogreti. Prepoznati in ločiti moramo blago, zmerno in hudo podhladitev. Blaga podhladitev pomeni temperaturo jedra med 35 C in 32 C. Zavest pacienta je jasna, prisotna sta drgetanje in vznemirjenost. Dihanje in srčni utrip sta pospešena. Pacienta zaščitimo pred mrazom. Morebitno mokro obleko zamenjamo s suho, toplo ga pokrijemo. V kratkih požirkih mu ponudimo vroč, sladkan čaj in po naročilu zdravnika ogreto infuzijo. Če v prvi uri telesna temperatura ne poraste vsaj za 0,5 C do 1 C, začnemo z aktivnim, neinvazivnim zunanjim ogrevanjem (grelna blazina ipd.). Zmerna podhladitev predstavlja temperatura jedra med 32 C in 28 C. Pacient je zaspan in otopel. Drgetanje preneha. Dihanje in bitje srca sta upočasnjena. Pacienta zaščitimo pred mrazom. Morebitno mokro obleko zamenjamo s suho, pokrijemo ga z grelno blazino. Po naročilu zdravnika apliciramo ogrete infuzijske tekočine preko vstavljene periferne venske poti. Bolnika premikamo le v primeru, ko je to nujno potrebno. Skrbno nadziramo pacientovo stanje in zavest ter ga monitoriziramo. Meritve vitalnih funkcij ponavljamo vsaj na 1 uro. Pri hudi podhladitvi temperatura jedra pade pod 28 C. Pacient je nezavesten, dihanje in bitje srca sta komaj zaznavna, plitva in neredna. Pacienta monitoriziramo, stalno spremljamo vitalne funkcije ter zavest in ogrevamo z grelno blazino in ogretimi infuzijami po naročilu zdravnika. Pacienta intubiramo in umetno predihavamo. Velikokrat se zdravniki odločijo za ogrevanje z dializo. Največja hitrost ogrevanja telesa pri uporabi invazivnih metod ogrevanja je 0,5 C/h. KAKO SE HIPOTERMIJA DIAGNOSTICIRA? Ponavadi je diagnoza podhladitev očitna zaradi okoliščin, velikokrat pa manj očitna, še posebej takrat, kadar je pacient najden v zaprtih prostorih in je zmeden. Upoštevati je potrebno, da pacient ni mrtev, dokler ni "topel in mrtev". Vitalni znaki kot so dihanje, srčni utrip, krvni tlak in perfuzija tkiv (saturacija O2) so lahko pri zelo podhlajenem pacientu težko merljivi. OŽIVLJANJE PRI HIPOTERMIJI Tudi pri podhlajenemu pacientu veljajo vsa načela za preprečevanje srčnega zastoja in izvajanje temeljnih in dodatnih postopkov oživljanja. Pri oživljanju uporabljamo enake frekvence za predihavanje in stise prsnega koša kot pri pacientu z normalno TT. Pri podhlajenemu pacientu je lahko prsni koš otrdel, kar oteži predihavanje in stise prsnega koša. Podhlajeno srce je lahko neodzivno na zdravila z učinkom na srce, na poskuse električnega spodbujanja srca in na defibrilacijo. Upočasnjena presnova učinkovin lahko privede do toksičnih koncentracij učinkovin, ki jih dajemo v rednih časovnih presledkih. Opustimo dajanje Adrenalina in drugih učinkovin, dokler pacienta ne ogrejemo na približno 30 C. Po doseženi temperaturi 30 C podvojimo čas med posameznimi odmerki. Pri zniževanju temperature telesnega jedra preide sinusna bradikardija v predvorno migetanje (AF), ki ji sledi prekatno migetanje (VF) in temu asistolija. Motnje srčnega ritma z izjemo VF navadno spontano
141 izzvenijo. Ob ugotovitvi VF defibriliramo z največjo energijo. Če VF/VT po treh defibrilacijah še vztraja, nadaljnje poskuse opustimo, dokler bolnika ne ogrejemo do 30 C. Medicinska sestra mora biti pri podhlajenemu pacientu pozorna na motnje srčnega ritma in znati na njih pravilno reagirati. VF je najpogostejša motnja srčnega ritma pri podhlajenih bolnikih, zato je potrebno vse premike pacienta in medicinsko tehnične manevre izvajati obzirno in brez naglih gibov. Grobi manevri lahko sprožijo VF, ki je pri podhladitvi zelo rezistentna na elektrokonverzijo. Življenjski znaki so lahko nezaznavni, a kljub temu prisotni. MEDICINSKA UPORABA HIPOTERMIJE Hlajenje pacientov kot dela njihove zdravstvene oskrbe se imenuje terapevtska hipotermija. Trenutno se terapevtska hipotermija najbolj pogosto uporablja pri pacientih, ki so bili uspešno oživljani po srčnem zastoju in med srčnimi operacijami. Medicinske raziskave so pokazale, da je pri pacientih, ki so preživeli epizodo srčnega zastoja zaradi ali VT, hlajenje telesa na 34 C do 24 ur povezano z višjo stopnjo preživetja in boljšimi nevrološkimi rezultati. HIPERTERMIJA Ločimo dve vrsti povečanja telesne temperature nad normalo, to sta vročina ali endogena hipertermija in pregretje ali eksogena hipertermija. Razlika je v delovanju možganskega središča za nadzor temperature. EKSOGENA HIPERTERMIJA Eksogena hipertermija je redkejša od endogene. Nastane pri ljudeh v okolju s povišano temperaturo, katera presega temperaturo telesa in so razmere takšne, da oddajanje toplote ni možno. Posledica tega je segrevanje telesnega jedra. Pri pregretju ostane "termostat" nastavljen na običajno telesno temperaturo. Telo se segreje zaradi notranjih ali zunanjih vzrokov: velika mišična dejavnost ali zelo vroče okolje. Možgani sicer poskušajo ohladiti telo s potenjem, močnejšo prekrvavitvijo, da telo odda čim več temperature. Kadar ti mehanizmi niso dovolj uspešni, temperatura narašča. Regulacijo temperature v telesu vrši termoregulacijski center v hipotalamusu, ki deluje tako, da pri povečani temperaturi aktivira proces termolize. Evaporacija vode z znojem zmanjša pozitivno bilanco vode na nič ali celo v negativno vrednost. Če pa temperatura še dalje narašča, pa se center še greje in če se termoregulacijski center ogreje na 41 C, le-ta odpove in pacientu grozi toplotna kap (ni potenja, sredica v hipotalamusu se še dodatno ogreje, kar vodi v smrt). Mehanizem toplotne kapi ni znan. Začetni simptomi so občutek izčrpanosti, krči skupin velikih mišic, pomanjkanje vode in soli v telesu. Ogroženi so telesno zelo dejavni ljudje, ki se nahajajo v vročem podnebju ali delovnem mestu. Vročinska sinkopa je kratkotrajna, prehodna izguba zavesti pregretega pacienta zaradi prehodnega padca krvnega tlaka. Ta ponavadi nastane zaradi kombinacije več dejavnikov: dehidracije, razširjenja žil zaradi boljšega oddajanja toplote, ortostatičnih pojavov (padec tlaka v možganskih arterijah v stoječem položaju), slabših avtonomnih refleksov pri starostnikih in nekaterih pacientih (žile se na padec tlaka ne odzovejo z dovolj učinkovitim skrčenjem), učinkov zdravil (predvsem zdravila za zniževanje tlaka). Vročinska izčrpanost nastane ob stopnjevanju dehidracije in/ali izgube soli pri pregretem pacientu. Razvije se lahko tudi ob izoliranem pomanjkanju soli (npr. kadar prizadeti ob telesni dejavnosti pije zadostne količine navadne vode). Splošni oslabelosti in glavobolu se pridruži slabost in bruhanje, razsodnost pacienta lahko postane omejena. Značilno je, da termoregulacijski mehanizmi telesa še delujejo in da telesna temperatura običajno ne preseže 40 C. Vročinska kap je življenjsko ogrožajoče stanje z visoko smrtnostjo. Nastopi ob stopnjevanju vročinske izčrpanosti, ko termoregulacijski mehanizmi odpovedo. Prizadeti se zato ponavadi ne poti več, telesna temperatura običajno preseže 40,5 C. Prisotni so lahko tresavica, krči, neobičajni, nehotni gibi, motnje ravnotežja. Značilne so tudi motnje zavesti, ki segajo od zmedenosti, halucinacij, stanja, ko prizadeti reagira le na glasno klicanje ali bolečinski dražljaj, pa do globoke nezavesti (kome), ko postane pacient povsem neodziven. Takrat zaradi visoke TT začnejo odpovedovati organi in pacient umre. Vročinska kap se najpogosteje razvije pri sicer telesno ali duševno prizadetih ljudeh, starostnikih, alkoholikih. Običajno gre za daljšo izpostavljenost visokim temperaturam okolice in ni nujno povezana s telesno dejavnostjo. V vseh primerih hipertermije poskušamo preprečiti nadaljnje segrevanje pacienta (premestitev v zračen, hladen prostor). V primeru vročinske kapi je nujna čimprejšnja medicinska pomoč. Med čakanjem poskušamo pacienta čim hitreje ohladiti na temperaturo med 38 C in 39 C. To najučinkoviteje naredimo z izhlapevanjem vode. Prizadetega slečemo, močimo ga z mlačno vodo in vanj usmerimo ventilator. Na mesta velikih žil (dimlje, pazduhe, vrat) lahko namestimo hladne obkladke. Pacienta ne smemo preveč ohlajati, da ne povzročimo vazokonstrikcije in s tem preprečimo oddajanje toplote. Ohlajamo trup, ne pa tudi okončin. Proti vazokonstrikciji si pomagamo z masažo. Pacienta ne smemo potopiti v vodo, ker tudi s tem povzročimo vazokonstrikcijo. Ko telesna temperatura pade pod 39 C, moramo s tako agresivnimi ukrepi hlajenja prenehati. Stalno spremljamo vitalne funkcije in stanje zavesti, preko periferne venske poti apliciramo infuzije. Pri manj hudih oblikah hipertermije je telo samo sposobno znižati temperaturo. Pomagamo mu s premestitvijo v hladen prostor in z rehidracijo s hladnimi pijačami. Poleg vode nadomeščamo tudi soli! Uporabimo lahko prašek za pripravo rehidracijske raztopine (npr. litru vode dodamo 8 čajnih žličk sladkorja, eno čajno žličko kuhinjske soli natrij in klor in sok dveh grenivk ali pomaranč kalij). POZOR! Glede na okoliščine moramo pomisliti na možnost zlorabe rekreacijskih drog (posebno ectasy). ENDOGENA HIPERTERMIJA Endogena hipertermija nastane, kadar pozitivna bilanca toplote v telesu zaradi povečanja oziroma povišanja produkcije v telesu zviša nastavljeno vrednost v "termostatu", ki je posledica bolezenskega stanja. Možgani poskrbijo, da se telo ogreje: dobimo občutek, da nas zebe, roke in noge postanejo mrzle, telo odda čim manj toplote. Meritev temperature je objektivni simptom bolezni (febris). Omenjena stanja so povezana z neko boleznijo. Pacienta v ambulanti namestimo v horizontalni položaj, slečemo mu obleko in ga skušamo čimbolj pomiriti. Vzpostavimo vensko pot z visokim pretokom, odvzamemo kri za laboratorijske preiskave. Po naročilu zdravnika pacientu apliciramo kisik (nosni kateter ali maska), pri hudih hipertermijah je potrebno pacienta intubirati. Način ohlajanja odvisen od stanja pacienta. Prizadete paciente ovijemo v hladne in mokre rjuhe (50 % vode in 50 % alkohola), nastavimo infuzijo po naročilu zdravnika, pacientu, ki je pri zavesti, damo piti hladne napitke. Najpogostejši negovalni problemi pacientov s hipertermijo so nemir in prestrašenost, zmedenost in nevarnost samopoškodbe, večja potreba po kisiku, izsušenost in elektrolitske motnje, konvulzivni krči. ZAKLJUČEK Na urgentnih oddelkih se s hipotermijo srečujemo pogosteje v zimskih mesecih, predvsem pri oslabelih osebah in brezdomcih. Hipertermija je redkejša - najpogostejša je vročinska sinkopa pri športnikih (npr. maratoni) in delavcih na prostem. Medicinska sestra poleg ocene stanja ob sprejemu in sodelovanja v diagnostično-terapevtskem programu nudi pacientu pomoč pri izvajanju osnovnih življenjskih aktivnosti, ki so motene in zaradi katerih je prizadeta samooskrba. Cilji zdravstvene nege so med drugim normalna TT in psihofizično ugodje pacienta. Huda hipotermija in hipertermija sta lahko življenjsko ogrožujoči bolezenski stanji, ki zahtevata prednostno obravnavo pacienta na urgentnih oddelkih, pravilno strokovno ukrepanje in stalen nadzor, kar vse pomembno vpliva končni na izid zdravljenja. LITERATURA 1. Ahčan Uroš; Prva pomoč; 2007; str in Kocjančič A, Mrevlje F, Štajer D, Interna medicina,
142 POŠKODBE ZARADI MRAZA IN VLOGA ZDRAVSTVENE NEGE DAMAGE DUE TO COLD AND THE ROLE OF HEALTH CARE Nataša Simičak, Vida Bračko Urgentni kirurški blok, Univerzitetni klinični center Ljubljana, Zaloška cesta 7, 1250 Ljubljana Izvleček Članek opisuje sistem oskrbe pacienta s poškodbami zaradi mraza in stanja na katera mora biti medicinska sestra (MS) še posebej pozorna. Zdravstvena oskrba se začne na kraju dogodka in se nadaljuje preko urgentnega oddelka do odpusta domov ali sprejema v bolnišnico. Abstract Article describe some main characteristic of nursing management of patient with cold injuries and condition wich should be nurse s specific consideration. Nursing care begins at the accident scene and continues through Emergency department and discharge to the hospital ward or home. UVOD Poškodbe zaradi mraza nastanejo, ko je telo izpostavljeno prekomernemu mrazu. Ozebline, omrzline in splošna podhladitev so lahko prisotne posamezno, velikokrat pa ima pacient kombinacijo različnih stanj oz. poškodb. Podhladitev je lahko akutna npr. padec v hladno vodo ali postopna, kadar je poškodovanec dalj časa izpostavljen mrazu oziroma neugodnim vremenskim razmeram. Temperaturnim spremembam so najbolj izpostavljeni oddaljeni deli telesa: prsti na rokah in nogah, nos, uhlji, brada. Le ti so tudi največkrat poškodovani zaradi mraza. Rizične skupine so predvsem starejši ljudje, otroci, ljudje s periferno žilno boleznijo, periferno nevropatijo, poškodovanci in ljudje, ki veliko časa preživijo zunaj: brezdomci, pohodniki, planinci,.. RAZDELITEV POŠKODB ZARADI MRAZA Poškodbe razdelimo na ozebline, omrzline in splošno podhladitev. Ozebline so kronične spremembe kože zaradi delovanja mraza nad lediščem. Koža postane bleda, svetleča, razpokana in zmanjša se občutek za mraz. Ozebline so blažja oblika poškodbe, vendar lahko postanejo resne, če jih pravočasno ne opazimo in ustrezno ukrepamo. Omrzline so akutne poškodbe tkiv zaradi delovanja mraza pod lediščem. Za nastanek omrzlin so najbolj ogroženi periferni deli telesa zaradi zmanjšanja krvnega obtoka v tkivu. Resnost poškodb je odvisna od zunanjih dejavnikov kot so vlaga, mrzel veter, nadmorska višina in trajanje izpostavljenosti nizki temperaturi in dejavnikov s strani pacienta: njegovega splošnega in zdravstvenega stanja ter ustrezne zaščite in primerne opreme. Omrzline glede na globino razvrstimo na : A - Povrhnje 1 Koža je bleda, mestoma lahko pomodri. Je brez mehurjev. Pri ogrevanju se pojavi rdečica. Občutljivost kože je lahko nekoliko povečana. Ne pušča trajnih posledic. B - Povrhnje 2 Koža je modrikasta, mestoma bela. Po 12 urah se pojavijo mehurji, napolnjeni z bistro tekočino. Občutljivost kože za dotik je manjša, otip je nekoliko trši. C - Globoke 1 Koža je sprva modrikasta in po 12 urah postane sivo modra. Nastanejo mehurji s krvavo tekočino. Pojavi se neobčutljivost za bolečino in temperaturo. Posledično lahko pride do izgube tkiva. D - Globoke 2 Koža je siva in temno modre barve. Simptomatsko ni ne bolečine ne občutka za dotik, koža je na otip trda. Pojavljajo se znaki odmiranja- nekroze. Prizadeti so vsi sloji tkiva: koža, vezi, mišice, kosti. Takojšna ocena globine poškodovanega tkiva ni možna. Ta se pokaže po enem ali dveh dneh. Če pride do odmiranja tkiva je največkrat potrebna amputacija. Splošna podhladitev je opredeljena kot padec temperature jedra telesa pod 35 C. Razvrščamo jo kot blago, zmerno ali hudo podhladitev. Vsak podhlajeni je lahko tudi poškodovan, zato z njimi ravnamo zelo previdno, dokler spremljajočih poškodb ne ugotovimo oziroma ne izključimo. Ravno tako moramo tudi pri poškodbah, kjer je bil pacient izpostavljen hladnemu okolju, pomisliti na podhladitev. Znaki splošne podhladitve se pričnejo z drgetanjem in vznemirjenostjo. Dihanje in srčni utrip sta nekoliko pospešena. Ko je temperatura jedra telesa nekje med 32 C in 28 C se pojavi občutek utrujenosti ter zaspanosti. Koža je hladna in bleda, srčni utrip je počasen, slabo tipen, dihanje pa plitvo in počasno. Pri temperaturi jedra telesa pod 28 C nastopi nezavest, dihanje in pulz sta komaj zaznavna. Pri temperaturi okoli 24 C in manj prične odpovedovati delovanje srca in dihanja. UKREPI PRI POŠKODBAH Z MRAZOM Zdravljenje poškodb zaradi mraza se naj začne takoj, ko je to mogoče. Prvi ukrepi zdravstvene oskrbe so namenjeni zdravljenju podhladitve, šele nato oskrbimo omrzline in ozebline. Podhlajenemu pacientu moramo čim prej ogreti jedro telesa. Ob prihodu poškodovanca, ki lahko pride sam ali v spremstvu reševalcev, poskušamo pridobiti čim več podatkov. Te nam posreduje pacient in/ali spremljevalci oz. reševalci. MS zabeleži podatke o: - vzroku in trajanju podhladitve, - ukrepih prve pomoči in nadaljnjih postopkih nujne medicinske pomoči - zdravstvenem stanju pacienta pred in med prevozom - pridruženih poškodbah in mehanizmu nastanka le-teh - drugih pomembnih informacijah (kronična ali druga obolenja, ev. medikamentozna terapija, psihofizične posebnosti,..) Glede na zdravstveno stanje pacienta se odločimo katere podatke potrebujemo za ugotavljanje njegovih potreb in za načrtovanje ukrepov zdravstvene nege. Ob sprejemu podhlajenega pacienta poskrbimo za ogrevanje infuzijskih tekočin, zalogo toplih rjuh in pripravo materiala, ki ga bomo eventuelno potrebovali. Vse to shranimo v prostoru, kjer izvajamo zdravstveno oskrbo. Pacientu previdno odstranimo oblačila in nakit, ki ni bil odstranjen predhodno. Postopke mu sproti razlagamo, mu dajemo potrebna navodila in ga prosimo za sodelovanje. Oblačila začnemo odstranjevati v tistem delu, kjer ni poškodb in gremo proti bolj poškodovanim delom telesa. Pri obuvalih čimbolj sprostimo vse zaponke, zadrge in vezalke in jih šele nato odstranimo. Ves čas postopka slačenja pacienta opazujemo in se z njim pogovarjamo, ker se njegovo stanje lahko spremeni oz. opazimo še dodatne poškodbe (Gros, 2007). Posebej smo pozorni na tiste dele telesa, kjer je velika možnost, da je lahko prišlo do ozeblin. Na teh mestih so oblačila lahko prilepljena na ozeblinsko rano in jih ne trgamo z nje. Pazimo tudi, da ozebline ne drgnemo, ker lahko še dodatno poškodujemo tkiva oz. predremo mehurje. V primeru, da je prišlo do edema prstov, nakita ne odstranjujemo na silo ampak si pomagamo s tehničnimi pripomočki (pila, žaga). Ozebline sterilno pokrijemo, mehko obvežemo in imobiliziramo. Če so poškodovani prsti na nogah, med prste namestimo zložence, da preprečimo maceracijo. Telesno temperaturo izmerimo rektalno z ustreznim termometrom ali sondo. Pacienta namestimo v ogrevan prostor, ga zaščitimo s toplimi rjuhami in po potrebi uporabimo grelno blazino. Z vsakim zmerno ali hudo podhlajenim ravnamo skrajno previdno. Vsako nepotrebno premikanje, sunkovito gibanje ali prehitro ogrevanje lahko sproži nevarno motnjo srčnega ritma in zastoj srca. Ko pacienta premikamo, ravnajmo enako previdno kot pri poškodbi hrbtenice (Gorjanc,2006). SODELOVANJE Z ZDRAVNIKOM PRI DIAGNOSTIČNO - TERAPEVTSKIH POSTOPKIH Zdravniku posredujemo vse prejete informacije, če ni bil prisoten ob predaji, poročamo o izmerjenih vrednostih vitalnih funkcij in svojih opažanjih. Med pregledom pacienta sodelujemo z zdravnikom in pazimo, da podhlajenega ne odkrivamo po nepotrebnem. Naša skrb je tudi varovanje pacientove zasebnosti. Za lažje spremljanje temperature jedra telesa pacienta kateteriziramo z urinskim katetrom
143 s temperaturno sondo. MS pripravi vse potrebno in sodeluje pri kateterizaciji moškega medtem, ko ženske pacientke, po zdravnikovem naročilu, sama kateterizira ob pomoči še ene MS. Po naročilu zdravnika vstavimo tudi periferne i.v. kanile, nastavimo ogrete infuzijske raztopine, odvzamemo kri za laboratorijske preiskave, posnamemo EKG in apliciramo naročena zdravila. Postopke izvajamo v sodelovanju s pacientom (razlaga, privolitev) in z veliko mero obzirnosti. Zabeležimo jih v»list zdravstvene nege urgentnega kirurškega bolnika«. Po izvedenih nujnih postopkih pacienta pospremimo na odrejene diagnostične preiskave in terapevtske postopke. Pomembno je, da so te aktivnosti organizacijsko izpeljane čim bolj usklajeno in da je pacient primerno informiran o njih. Ves čas med različnimi postopki pacienta opazujemo: zavest, telesno temperaturo, bolečino, vitalne funkcije, pulz na prizadetih delih telesa. Podhlajeni pacienti naj bodo nadzorovani preko monitorja. O vseh spremembah medicinska sestra obvešča zdravnika in ravna po njegovih navodilih. Omrzline so rane, zato jih oskrbujemo aseptično v ambulanti oz. Mali operacijski sobi. Po potrebi pacient prejme antibiotično in antitetanično zaščito. Če je potreben večji operativni poseg, pacienta pripravimo in ga z vso ustrezno dokumentacijo predamo anestezijski MS. Po končanih diagnostično terapevtskih postopkih in ustrezni oskrbi je pacient sprejet na ustrezen Klinični oddelek ali odpuščen v domačo oskrbo. Poskrbimo za pacientovo dokumentacijo, njegove osebne stvari in potreben prevoz. Pacienta odpuščenega domov podučimo o varnostnih ukrepih za preprečevanje nastanka poškodb zaradi mraza. Opozorimo ga o eventuelnih posledicah zaradi poškodbe in upoštevanju zdravstvenih navodil. V primeru, da pacient nima ustreznih življenjskih pogojev, o tem obvestimo socialno službo. ZAKLJUČEK S poškodbami zaradi mraza se ne srečujemo pogosto. Zavedati pa se moramo njihovih posledic in pravilno ukrepati. Zelo pomembna je že prva pomoč na terenu, da je dovolj hitra in pravilno izvedena. Pacient nato potrebuje ustrezno zdravljenje in dobro zdravstveno nego, da je izid zdravljenja čim ugodnejši in zadovoljstvo vseh sodelujočih čim optimalnejše. LITERATURA 1. Anon. Injuries due to burns and cold. V: American College of Surgeons. Advanced Trauma Life Support. Chicago, 2004: Gorjanc J. Poškodbe zaradi mraza. V: Ahčan U. Prva pomoč. Priročnik s praktičnimi primeri. Rdeči križ Slovenije. Ljubljana, Gros T. Zdravstvena nega poškodovancev s poškodbami spodnjih okončin. V: Gričar M., Vajd R. Urgentna medicina izbrana poglavja 14. Ljubljana: Slovensko združenje za urgentno medicino, 2007: Tomazin I. Obravnava podhladitev na terenu mraz ohranja in ubija. V: Bručan A., Gričar M., Vajd R. Urgentna medicina izbrana poglavja 12. Ljubljana : Slovensko združenje za urgentno medicine, 2005: OSKRBA PODHLAJENEGA ŽIVLJENJSKO OGROŽENEGA POŠKODOVANCA CARE OF THE HYPOTHERMIC LIFE THREATENED PATIENT Asim Kenjar Klinični oddelek za anesteziologijo in intenzivno terapijo operativnih strok Univerzitetni Klinični center Ljubljana, Zaloška c. 7, 1525 Ljubljana Izvleček Kadar je telo izpostavljeno nizkim zunanjim temperaturam, se sprožijo obrambni mehanizmi, ki poskušajo preprečiti njegovo ohlajanje. Če telo ne uspe obdržati stalne temperature jedra, obrambni mehanizmi počasi prenehajo, človek postane zaspan, upočasnijo se tudi vsi procesi v organizmu, sledi nezavest in smrt. Pri oživljanju podhlajenega pa velja pravilo, da noben podhlajen človek ni mrtev, dokler ni topel in mrtev. V prispevku so predstavljeni postopki obravnave podhlajenega poškodovanca v prostoru za oživljanje. Izpostavljeni so dejavniki, ki dodatno povečujejo tveganje za podhladitev in jih je potrebno pri oskrbi pacienta upoštevati ter stranski učinki podhladitve, katere je potrebno v največji možni meri omejiti. Abstract When a body is exposed to low outside temperatures, defence mechanisms are triggered that want to prevent it from cooling down. If the body does not succeed in keeping a constant core temperature, the defence mechanisms slowly cease, a person becomes sleepy and other processes in the organism also slow down. What follows are unconsciousness and death. When resuscitating a hypothermic person one must follow the rule that no hypothermic person is dead until it is warm and dead. Guidelines for the treatment of a hypothermic injured person in the resuscitation room are presented in this article. The factors that increase the risk for hypothermia and must pay attention to when dealing with a patient are emphasised along with side effects of hypothermia, which should be limited to the greatest possible extent. UVOD Trditev, da je naš organizem»toplotni stroj«vključuje zelo ozko gledanje na naše telo, a vendar je na nek način resnična. V našem telesu namreč ves čas potekajo številne kemične reakcije, ob katerih se proizvaja toplota, ki jo oddajamo v okolje. Izračunali so, da bi se človeško telo brez tega segrevalo za približno 1 C na uro; kaj kmalu bi prišlo do pregrevanja telesa (1). Telo oddaja toploto v okolico preko direktnega stika s hladnejšimi predmeti (kondukcija), preko sevanja (radiacija), ob gibanju zračne oziroma vodne plasti okrog nas (konvekcija) in s potenjem (evaporacija). Težava nastane, kadar zunanje okolje onemogoča oddajanje toplote. Takrat nastopi bolezensko stanje, ki mu pravimo pregretje oz. hipertermija. Nasprotno je v okolju z zelo nizkimi temperaturami, ko je oddana toplota večja od tiste, ki jo telo lahko proizvede. V tem primeru se začnemo ohlajati. Če je ob neprimerni zaščiti pred mrazom in nizkimi temperaturami izpostavljeno celotno telo, pride do podhladitve, v primeru delovanja mraza na posamezne dele telesa, pa govorimo o omrzlinah in ozeblinah (1). Človek vzdržuje stalno telesno temperaturo s termoregulacijo. Termoregulacijske mehanizme je mogoče v grobem razdeliti na vedenjske in avtonomne. Avtonomni mehanizmi so vazomotorika, drgetanje in znojenje, vedenjski pa katerokoli zavestno vedenje, ki vpliva na izmenjavo toplote med telesom in okoljem
144 Na toplotne spremembe v okolju se organizem odzove z vazomotoriko in termoregulacijskim vedenjem. Vazomotorika je pod avtonomnim nadzorom, naše vedenje pa je odvisno od zavestnih zaznav. Oba termoregulacijska mehanizma, vazomotorika in vedenje, vzdržujeta našo telesno temperaturo znotraj ozkega intervala, t. i. ničelnega območja. Šele v primeru, da so okoljske toplotne razmere tako ostre, da telesne temperature ni več mogoče vzdrževati znotraj ozko nadzorovanih mej zgolj z vedenjem in vazomotoriko, se vklopijo energijsko precej potratnejši mehanizmi kot sta mišični drget in znojenje. Če je toplotni stres prevelik, termoregulacijski mehanizmi ne morejo več vzdrževati stalne telesne temperature in temperatura pade v hipotermijo (2). TThe body maintains a relatively stable temperature whereby heat production is balanced by heat loss.elo ohranja relativno stabilno temperaturo, s katerim je proizvodnja toplotne energije uravnotežena z izgubo toplote. Normally, the core body temperature (when measured rectally) is 98.6 degrees F or 37 degrees C. When the outside environment gets too cold or the body s heat production decreases, hypothermia occurs (hypo=less + thermia=temperature). Hypothermia is defined as having a core body temperature less than 95 degrees F or 35 degrees C. Običajna temperatura telesa (merjeno rektalno) je 98,6 stopinj F ali 37 stopinj C. Podhladitev nastane takrat, ko je telesna temperatura jedra manj kot 95 stopinj F ali 35 stopinj C. Glede na stopnjo podhladitve ločimo blago, zmerno in hudo podhladitev Zgodnji simptomi hipotermije so lahko težko prepoznavni. Vključujejo občutek lakote, slabosti, pospešeno dihanje idr. Izraženost simptomov je odvisna od globine podhladitve, ter spremljajočih poškodb podhlajenega poškodovanca (tabela 1). Tabela 1. Stopnje podhladitve in njihove značilnosti. Stopnja podhladitve Temperatura jedra ( C) Blaga je jasna Zmerna Huda Nevrološka ocena (zavest ) zaspanost, otopelost, široke zenice nezavesten, široke, neodzivne zenice (se ne zožijo, ko vanje posvetimo) Drugo drgetanje,pospešen srčni utrip in dihanje, zvišan tlak, povečano nastajanje urina drgetanje preneha, mišice postanejo rigidne, upočasnjeno dihanje in srčni utrip dihanje in srčni utrip komaj zaznavna ali odsotna, razpad mišic Tehnika segrevanja telo se lahko ogreje samo, če ni več izpostavljeno mrazu aktivno orevanje aktivno orevanje DEJAVNIKI, KI POVEČUJEJO TVEGANJE ZA PODHLADITEV Starost: zelo mladi in zelo stari so lahko manj sposobni za proizvodnjo toplote. The elderly with underlying medical conditions such as or that limit the ability of the body to regulate temperature are less able to generate heat. Starejši s spremljajočimi osnovnimi boleznimi, kot je hipotiroidizem ali Parkinsonova bolezen, ki omejujejo sposobnost telesa za uravnavanje telesne temperature, so manj sposobni za proizvodnjo toplote.infants don t generate heat as efficiently, and with their relatively large head size compared to the body, they are at risk for increased heat loss by radiation. Dojenčki nimajo razvitega sistema termoregulacije in ne zmorejo učinkovito ustvarjati toplote. Z relativno velikim obsegom glave glede na telo, so otroci tudi v nevarnosti za povečano izgubo toplote s sevanjem. Mental status: Impaired judgment and mental function can lead to cold exposuuševno stanje: motnje presoje in duševne funkcije, lahko vodijo do nekotroliranega izpostavljanja hladnem okolju. Patients with are prone to wander and become exposed to the elements. Bolniki z Alzheimerjevo bolezenijo so nagnjeni k sprehajanju in so s tem izpostavljeni mrazu. Substance abuse: and increase the risk of hypothermia in two ways.lorabe snovi: alkohol in zloraba drog poveča tveganje za podhladitev na dva načina.first, impaired judgment can lead to cold exposure. Prvič tako, da zmanjšajo razsodnost, ki prispeva k izpostavljenosti mrazu. Additionally, alcohol and similar drugs can dilate blood vessels near the skin ( ) and decrease the efficiency of the shivering mechanism, both of which decrease the body s ability to compensate for cold exposure. Alkohol in druge substance pa tudi širijo krvne žile v bližini kože oz. povzročajo vazodilatacijo in zmanjšanje učinkovitosti drgetanja, kar vodi v zmanjšano sposobnost telesa za preprečevanje izgube telesne temperature. Zdravila: Nekatera zdravila in učinkovine povečujejo tveganje za podhladitev z omejevanjem mehanizma drgetanja, vključno z nekaterimi psihiatričnimi zdravili in anestetiki. BOLEZENSKA STANJA, KI LAHKO PRIVEDEJO DO PODHLADITVE Patients with hormonal abnormalities (, adrenal, ), and those with (due to or other conditions) or may be less able to feel the cold and generate a shivering responbolniki s hormonskimi motnjami (bolezni ščitnice, nadledvične žleze, hipofize) in bolniki s periferno nefropatijo (zaradi sladkorne bolezni ali drugih pogojev) so manj sposobni občutiti mraz in ustvariti odgovor drgetanja. Patients with, similarly, may not be able to adequately shiver.bolniki s poškodbo hrbtenjače prav tako ne morejo ustrezno odgovoriti z drgetanjem. Patients who have suffered or may have impaired thermal regulation centers in the brainbolnikih, ki so utrpeli možgansko kap ali z možganski tumorji imajo pogosto prizadeto središče za termoregulacijo v možganih. STRANSKI UČINKI PODHLADITVE Kardiovaskularni sistem: podhladitev sproži povečano nastajanje ketaholaminov, kateri v začetku pripeljejo do tahikardije, zvišanega minutnega volumna srca in zvišane potrebe po kisiku. Stopnjevanje podhladitve privede do bradikardije in zmanjšanja minutnega volumna srca. Periferna vazokonstrikcija povzroči povečano vaskularno rezistenco, ki onemogoča dotok kisika, medtem, ko je centralni venski pritisk povečan. Spremembe v elektrokardiogramu se poleg sinusne bradikardije kažejo v podaljšanju intervala PR, širjenjem kompleksa QRS in pojavom vala Osborn (J val). Aritmije so pri telesni temperaturi jedra višji od 30 C redke, medtem, ko je pri temperaturi nižji kot 30 C, nevarnost aritmij zelo povečana. Prisotnost hipokaliemija nevarnost aritmij dodatno povečuje. Respiratorni sistem: pri podhlajencu je močno povečana možnost razvoja pljučnice. Gastrointestinalni sistem: jetrni encimi in amilaza so lahko povišani. Hepatalni pretok krvi in hepatalni metabolizem so zmanjšani, zaradi tega je tudi znižan klirens zdravil katere dajemo podhlajenemu poškodovancu. Renalni sistem: renalni pretok krvi je zmanjšan. Intracelularni premik kalijevih, magnezijevih in fosfatnih ionov povzroči zmanjšano vrednost kalija, magnezija in fosfata v plazmi. Hipomagneziemija vpliva na cerebralno in koronarno vazokonstrikcijo, ki vodi v ishemijo. Acido-bazno ravnovesje: Intracelularni premik kalijevih ionov povzroči porast vodikovih ionov v plazmi, ki vodi v znižanje ph krvi. Metabolna acidoza nastane zaradi zvišane koncentracije laktata in zaradi povečane produkcije prostih maščobnih kislin, ketona in glicerola. Hematološki sistem: število trombocitov in število levkocitov je zmanjšano. Delovanje trombocitov in levkocitov je močno upočasnjeno in okrnjeno. Podaljšan je čas strjevanja krvi, zaradi česar se lahko dodatno poveča izguba krvi in poveča potreba po transfuziji. Hipotermija poslabša tudi imunski odgovor, celjenje je upočasnjeno (4). OSKRBA PODHLAJENEGA ŽIVLJENJSKO OGROŽENEGA POŠKODOVANCA Pri oskrbi podhlajenega življenjsko ogroženega poškodovanca je ključnega pomena, da preprečimo vsako nadaljnjo izgubo toplote in da zaradi segrevanja ne odlašamo z nujnimi postopki (endotrahealna intubacija, monitoring, venska pot). Vse postopke izvajamo nežno in obzirno, saj lahko z grobimi posegi sprožimo ventrikularno fibrilacijo. Sprva vzpostavimo prosto dihalno pot in če je potrebno bolnika obzirno intubiramo. Visoka koncentracija kisika, ki mu jo dovajamo je predhodno navlažena in ogreta na C. Z vnosom ogretih dihalnih plinov ogrevamo jedro telesa. Sočasno tipamo srčni utrip (30-60 sekund) in opazujemo EKG na monitorju. Če imamo na razpolago dopplerski ultrazvok, ga lahko uporabimo za potrditev perifernega krvnega obtoka. V primeru, da pulza ne tipljemo ali nismo prepričani, da ga tipljemo, začnemo z zunanjo masažo srca. Pri blagi podhladitvi z ohranjenim srčnim utripom zadostuje preprečevanje nadaljnjega ohlajanja in pasivno zunanje ogrevanje. To omogočimo z odstranitvijo mrzle in mokre obleke, s prostorom ogretim na 37 C in toplimi odejami
145 Pri srednje hudi podhladitvi brez srčnega zastoja je potrebno aktivno zunanje ogrevanje, ki ga omogočimo z grelnimi blazinami, ki dovajajo zrak ogret na 42 C, z dovajanjem ogretih infuzijskih tekočin s sistemom za suho ogrevanje. Na predele dimelj se položijo vrečke z ogreto vodo. Pri srednje hudi podhladitvi s srčnim zastojem začnemo z oživljanjem, če je potrebno defibriliramo po standardnem protokolu. Vzpostavimo vensko pot in damo zdravila v običajnem odmerku, le da so časovni presledki dvakrat daljši. Začnemo s postopki aktivnega ogrevanja jedra telesa z izpiranjem želodca in sečnega mehurja s toplimi tekočinami. Pri hudi podhladitvi brez srčnega zastoja uporabimo zunanje in notranje metode aktivnega ogrevanja. Če hudo podhladitev spremlja tudi izguba velike količine krvi, je potrebno tudi invazivno nadomeščanje izgubljenih tekočin, kar nam omogoča naprava za pospešeno dovajanje ter sočasno ogrevanje infuzijskih tekočin (6). Pozornost velja nameniti tudi prisotnim motnjam v strjevanju krvi zaradi hipotermije in ustrezno nadomeščati faktorje strjevanja krvi. Pri hudi podhladitvi s srčnim zastojem takoj začnemo z oživljanjem, če je potrebno defibriliramo, največ trikrat in ne uporabimo zdravil in nadaljnih postopkov defibrilacije, dokler bolnika ne ogrejemo nad 30 C. Takšen bolnik potrebuje invazivno ogrevanje. Skrajna in zelo učinkovita metoda ogrevanje z zunajtelesnim krvnim obtokom. ZAKLJUČEK Na temperaturi 18 C možgani prenesejo 10-krat daljše trajanje srčnega zastoja kot pri temperaturi telesnega jedra 37 C. Razširjene zenice niso prepričljiv znak smrti. V mrzlem okolju je zelo težko ugotoviti, ali gre za primarno ali sekundarno podhladitev. Bolnika ne smemo razglasiti za mrtvega, dokler ga nismo segreli do temperature 35 C (3). Tako se lahko odločimo le v primeru, ko so pri podhlajencu prisotne poškodbe, nezdružljive z življenjem in pri podhlajencu, pri katerem je prisotna tako huda podhladitev, da ni možno izvajati postopkov oživljanja. LITERATURA 1. Bierens JLLM, Uitslager R, SwenneVan Ingen MME, Van Stiphout WAHJ, Knape JTA. Accidental hypothermia: incidence, risk factors and clinical course of patients admitted to hospital. Eur J Emerg Med 1995;2: Vassal T, BenoitGonin B, Carrat F, Guidet B, Maury E, Offenstadt G. Severe accidental hypothermia treated in an ICU: prognosis and outcome. Chest 2001;120: Lim C, Duflou J. Hypothermia fatalities in a temperate climate: Sydney, Australia. Pathology 2008;40: Antretter H, Depunt OE, Bonetti J: Management of profound hypothermia. Br J Hosp Med 1995;54: Bartley B, Crnkovich DJ, Usman AR, et al: How to recognize hypothermia in critically ill patients. J Crit Illness 1996;11: Fildes J, Sheaff C, Barrett J: Very hot intravenous fluid in the treatment of hypothermia. J Trauma 1993; 35:683. UTOPITEV V BLEJSKEM JEZERU - VERIGA PREŽIVETJA - PREDNOSTI IN POMANJKLJIVOSTI VARNE OBRAVNAVE UTOPLJENCA DROWING DURING THE SWIMMING IN LAKE BLED - CHAIN OF SURVIVAL BENEFITS AND WEAKNESSES OF THE SAFETY TREATMENT OF THE DRAWNER Brigita Šolar*, Nada Macura Višić** *Urgentna kirurška ambulanta, Splošna bolnišnica Jesenice, Titova 112, 4270 Jesenice **Urgentna internistična ambulanta, Splošna bolnišnica Jesenice, Titova 112, 4270 Jesenice Izvleček Na Bledu je bil začetnik zdraviliškega turizma Arnold Rikli. Voda, zrak in svetloba so bili ključni elementi v njegovem načinu zdravljenja. Kopališki turizem v organizirani obliki izhaja iz tedanjega časa. Na Blejskem Jezeru je Grajsko kopališče edino uradno javno kopališče. Ponaša se z Modro zastavo, kar pomeni da izpolnjuje stroge okoljske standarde. Področje varstva pred utopitvami v Sloveniji ureja Zakon o varstvu pred utopitvami (ZVU). Reševalec iz vode je v skladu z zakonom usposobljen za reševanje iz vode. Vendarle pa so v Sloveniji utopitve po številu smrtnih žrtev na tretjem mestu Učinkovitost posameznih služb, ki se aktivirajo v primeru utopitve v naravnem kopališču, vpliva na verigo preživetja utopljenca. V članku želimo predstaviti primer dobre prakse, ki se dejansko izvaja. Pri pregledu obstoječe dokumentacije, pa smo ugotovili, da obstajajo posamezne pomanjkljivosti. Te bi morali v bodoče vsekakor izboljšati, če želimo uspešno in kakovostno izvajati zdravstveno oskrbo življenjsko ogroženega utopljenca. Abstract In Bled has been a pioneer of health tourism Arnold Rikli. Water, air and light are key elements in his method of treatment. Swimming tourism in an organized form has had origins from that time. In Lake Bled Grajsko kopališče is the only formal public swimming area. It has a so called Blue flag, which means it meets stringent environmental standards. Scope of protection against drowning in Slovenia defines the Law on Protection from drowning (AMG). Lifeguard from the water in accordance with the law is competent to deal with rescuing from the water. However, in Slovenia the number of drowning deaths is in third place. Effectiveness of individual services, which are activated in case of drowning in a natural swimming area affect the chain of survival drowned. In this paper we present an example of good practice which is actually implemented. The review of existing documentation, we found that there were individual failings. They should definitely be improved in the future if we want successfully implement highquality medical care for life-threatened drowned. UVOD Voda seveda koristi, še bolj zrak, najbolj svetloba (Arnold Rikli). To so trije elementi na katerih je temeljil začetek organiziranega razvoja kopališkega in zdraviliškega turizma na Bledu. Začetek sega v 19. stoletje, ko je švicarski zdravilec Arnold Rikli ustanovil naravno zdravilišče (1). Bled kot letoviški in zdraviliški kraj s svojimi naravnimi lepotami privablja turiste in dnevne obiskovalce skozi vse letne čase. V poletnih mesecih je vsekakor najbolj živahna aktivnost kopanje v ledeniškem jezeru, ki se ponaša
146 tudi z termalnimi vrelci. Ob jezeru je sicer več kopališč, vendar je Grajsko kopališče edino uradno javno kopališče, ki je v celoti ograjeno, tako na kopnem kot v vodi. Nahaja se na izredno lepi lokaciji pod visoko grajsko skalo. Danes je moderno urejeno in se že nekaj let ponaša z modro zastavo, kar pomeni, da izpolnjuje stroge okoljske standarde. V Grajskem kopališču kopalna sezona traja od junija do konca septembra. Dolžina ograjenega kopališča je 300 m in zavzema 6000 m2 urejenih površin. V kopališču je reševalni stolp, kjer sedi reševalec, ki nadzira vodno površino znotraj ograjenega vodnega terena. Dnevno obišče kopališče kopalcev. UTOPITVE Svetovna zdravstvena organizacija (SZO) ocenjuje, da se po svetu letno utopi okoli ljudi (2). Utopitev je pogost vzrok smrtnih nesreč po Evropi, v Sloveniji so po številu smrtnih žrtev na tretjem mestu. V lanskem letu se je po podatkih policije utopilo 18 ljudi (3). Največ utopitev se je zgodilo v rekah, sledijo jezera, bazeni in morje. Najbolj nevarna so divja kopališča, kjer ni organizirane službe za reševanje iz vode, vprašljiva pa je tudi kakovost vode. Policija zato svetuje uporabo urejenih kopališč. Utopitev je smrt zaradi potopitve pod vodno gladino, ki jo povzroči naravna ali druga nesreča oziroma nepredviden dogodek pri katerikoli dejavnosti na, v in ob vodi (4). ZAKONODAJA V Sloveniji je z Zakonom o varstvu pred utopitvami (ZVU) urejeno varstvo pred utopitvami v morju, jezerih, rekah in drugih vodah, kjer se izvajajo športne dejavnosti, kopanje in druge dejavnosti v prostem času ter na javnih kopališčih. Varstvo pred utopitvami obsega načrtovanje, organiziranje, izvajanje, nadzor ter financiranje ukrepov in dejavnosti za varstvo pred utopitvami (4). Omenjeni zakon v splošnih določbah opredeli tudi načelo pomoči ter vlogo reševalca iz vode, ki ga navaja kot osebo, ki je usposobljena za reševanje ljudi na vodi in iz vode, za dajanje prve pomoči ter vzdrževanje reda na kopališčih (4). Zakonodaja torej omogoča organizirano in načrtovano izvajanje vseh dejavnosti, ki so potrebne za varno kopanje. V uradnih kopališčih torej obstaja boljša možnost preživetja utopljenca, kot pa v ostalih kopališčih, kjer ni zagotovljeno izvajanje varstva pred utopitvami, predvsem v smeri varnosti kopalcev. PRIKAZ PRIMERA - GRAJSKO KOPALIŠČE BLED 8. JULIJ 2010 Na dan reševanja je bilo v Grajskem kopališču 500 kopalcev (5). Tabela 1. Opis dogajanja v kopališču. Reševalec iz vode nadzira kopališče iz reševalnega stolpa in nenadoma zasliši klice na pomoč»help; HELP«dveh deklet v vodi. Dogodek se odvija znotraj ograjenega dela kopališča, 30m od obale jezera. Reševalec se takoj odzove klicu na pomoč in s plavalno tubo odplava v smer klica. Takoj opazi, da je žrtev nezavestna in ima pogled obrnjen navzgor. Pri reševanju mu pomagata omenjeni plavalki, vendar je žrtev zelo težka in spolzka. Iz kopališča kličejo in obvestijo 112 o dogodku. Za reševalca so zadnji metri plavanja in reševanja zelo naporni. Kopalci v kopališču pomagajo reševalcu v trenutku izvleka žrtve iz jezera Na kopališču je slučajno prisoten še en reševalec, ki se vključi v reševanje. Reševalec, ki je reševal iz vode je izčrpan in ni sposoben izvajati Temeljni postopki oživljanja (TPO). Na kopališču takoj po izvleku pri utopljencu izvajajo TPO - razmerje 30/2. Namestitev Avtomatskega zunanjega defibrilatorja (AED). Na pomoč priskoči tudi tuji državljan, ki je zdravnik. Prihod ekipe Nujne medicinske pomoči (NMP) Bled je 8 minut po prejemu klica. Ekipa NMP prevzame utopljenca in nadaljuje s TPO. Prevoz v urgentno ambulanto Splošne bolnišnice Jesenice URGENTNA AMBULANTA SPLOŠNE BOLNIŠNICE JESENICE (SBJ) Pacient B.R. je bil pripeljan v urgentno ambulanto SBJ ob Reševalci nas o prihodu niso obvestili. Urgentna ambulanta je bila polno zasedena, tudi v čakalnici je veliko pacientov čakalo na obravnavo. V zelo kratkem času smo pripravili prostor za reanimacijo. V ambulanto je najprej prišel dežurni internist (pred bolnišnico je po naključju videl rešilca, ki je imel prižgane signalne luči). Nato je prišla še ostala urgentna ekipa (anesteziolog, kirurg, anestezijski tehnik). B.R. so rešili iz Blejskega jezera, imel naj bi ekstenzijske krče. Ob prihodu je bil nezavesten, neodziven, dihanje je bilo oteženo, zenici srednje široki, odzivni na svetlobo, GCS (Glasgow coma scale) 3. Vitalni znaki: krvni pritisk 145/90, srčna frekvenca 134 utripov / minuto, telesna temperatura (izmerjena v ušesu) 35,0 C, SpO2 ni bilo možno izmeriti zaradi hladnih okončin (6). Oblečen je bil v mokre kopalke. Kmalu po prihodu so pri pacientu nastopili krči, ki so po i.v. terapiji diazepama izzveneli. Pacienta smo sedirali in umetno ventilirali. Opravljene so bile tudi naslednje preiskave: odvzem krvi, CT glave in pljuč. Uvedli smo dva i.v. kanala, urinski kateter s temperaturno sondo, arterijsko kanilo. Po oskrbi, je bil pacient odpeljan na CT in nato v EITOS (enota intenzivne terapije operativnih strok), kamor je bil sprejet ob V času preiskav je bil vitalno stabilen. RAZPRAVA Aktivnosti v kopališču so si sledile v predvidenem zaporedju. Aktivacija reševalca, klic na 112, izvajanje TPO in nadaljevanje po prihodu NMP ekipe. Izpostaviti pa moramo sledeče ugotovitve. Reševalec iz vode, ki je bil v zelo dobri psihofizični kondiciji, je dejansko iztrošil svoje moči v času reševanja žrtve iz mesta utopitve in je bil za samo izvajanje TPO praktično preutrujen. Literatura navaja, da je specifičnost oskrbe pri utopitvi (2) ta, da začnemo z umetnim dihanjem že med reševanjem v vodi. Postavlja se realno vprašanje, kako se dejansko v praksi izvaja umetno dihanje že med reševanjem v vodi, če upoštevamo stanje žrtve, težo in spolzkost telesa. V primeru, ki ga obravnava članek, se med reševanjem iz vode ni izvajalo umetno dihanje. Postopki TPO so se začeli izvajati neposredno po izvleku žrtve iz vode. TPO pa je izvajal drug reševalec, ki je bil naključno prisoten v kopališču. Verjetno bi v nasprotnem primeru prvotni reševalec izvajal TPO, postavlja pa se vprašanje dejanske učinkovitosti ob upoštevanju subjektivnih dejavnikov. Po določilih smernic za oživljanje Evropskega sveta za reanimacijo (ERC) so se postopki TPO dejansko izvajali. Prvi, drugi in tretji člen verige preživetja je bil povezan. Z znanim podatkom, da je bil B.R. odpuščen iz SBJ, pa lahko potrdimo, da je bila učinkovita povezava tudi s četrtim členom verige preživetja. Tabela 3. Izvajanje ERC in aktivnosti ob dogodku. Smernice ERC Takojšnje oživljanje je ključno za preživetje. To zahteva izvajanje TPO očividcev in takojšnjo aktivacijo službe NMP (7). Veriga preživetja so postopki, ki povezujejo bolnika po nenadnem srčnem zastoju s preživetjem (7). Prihod utopljenca v urgentno ambulanto ni bil predhodno najavljen. Reševalci so se dobesedno pojavili pred vrati. V ambulanti je bilo potrebno pripraviti prostor, aparate, poklicati ekipo. Pravočasna najava je dobrodošla, saj nam omogoča, da se ustrezno pripravimo in uskladimo dejavnosti, ki so že v teku (8). Predaja pacienta je potekala dokaj slabo. Zdravnik, ki je bil prisoten pri transportu, je čakal pred ambulanto. Protokol nujne intervencije je bil v urgentno ambulanto poslan naknadno, po treh dneh. Predajo so vršili reševalci, ki so povedali samo to, da je pacient utopljenec in naj bi imel krče, iz vode pa naj bi ga rešil kopališki reševalec iz vode. Pacient je imel vstavljeno i.v. kanilo in bil monitoriziran. Tako kot so reševalci prišli, tako so tudi odšli zelo hitro. Tabela 2. Kritični členi v postopku reševanja iz vode in sprejemu v SBJ. Protokol Reševalec iz vode Protokol nujne intervencije Najava in predaja pacienta v SBJ Aktivnosti ob dogodku in posledice TPO 30/2 izvaja reševalec v kopališču in očividci. Aktivacija NMP Bled. B.R. je preživel. Po 20 dneh je bil odpuščen v domačo oskrbo (z letalom v Veliko Britanijo). Problem Zaradi utrujenosti obstaja zmanjšana možnost učinkovitega izvajanja TPO Obrazec dostavljen čez tri dni Pomanjkljiva in nepopolna
147 ZAKLJUČEK Timska predaja pacienta je definirana kot prenos informacij o pacientu od enega izvajalca zdravstvenih storitev do drugega, če pacient spremeni lokacijo ali ob premestitvi pacienta iz ene zdravstvene ustanove v drugo. Pomembne, pravočasne in točne informacije posledično zmanjšajo možnost neželenih učinkov in vplivajo na večjo varnost pacientov. Za varno predajo pacienta je potrebna kakovostna, celostna in učinkovita komunikacija med vsemi, ki sodelujejo pri obravnavi urgentnega pacienta. Na ta način bomo zagotovili maksimalno varnost ob sprejemu pacienta v našo ustanovo in tako zagotovili še večjo varnost življenjsko ogroženih pacientov. SBJ je prva v Sloveniji uvedla klinično pot za sprejem urgentnega pacienta. Klinična pot je izdelana za trenutne potrebe in glede na trenutno stanje bolnišnice Oživljanje v posebnih okoliščinah zahteva specifične ukrepe in določene dopolnitve ali spremembe v dodatnih postopkih oživljanja pri oskrbi bolnika v srčnem zastoju. Posebna stanja, pri katerih smo previdni in prilagajamo postopke so: motnje elektrolitov, zastrupitve, utopitve, podhladitve, hipertermija, hudo poslabšanje astme, anafilaksija, poškodbe in električni udar. Raziskovanje je pri utopitvah skromnejše v primerjavi s srčnim zastojem zaradi bolezni srca, zato nam posamezni primeri, ki se dogodijo dajejo možnosti podrobnejših študij dogodka. Omogočajo nam oceno stanja in upoštevanje smernic ERC. V omenjenem primeru pa velja poudariti dejstvo, da se je B.R. kopal v urejenem kopališču, kjer je bil dogodek utapljanja takoj opazen, reševalec je ukrepal, veriga preživetja je bila učinkovita. LITERATURA 1. Šolar B. Petdeset let skrbi za človeka. Društvo medicinskih sester in zdravstvenih tehnikov Gorenjske: jubilejni zbornik: Kranj Nujna stanja. Priročnik. Združenje zdravnikov družinske medicine SDZ- 5.izd. Ljubljana: Zavod za razvoj družinske medicine, nevarna so divja kopališča. Dostopno Zakon o varstvu pred utopitvami (ZVU), Uradni list RS, št / Vir: Infrastruktura Bled d.o.o. dostopno Projektna skupina za klinične poti Splošna bolnišnica Jesenice Splošna bolnišnica Jesenice: Klinična pot za sprejem pacienta v urgentno ambulanto. 7. Smernice za oživljanje evropskega Sveta za Reanimacijo:El. Knjiga. Ljubljana: Slovenski svet za reanimacijo, slovensko združenje za urgentno medicino (SZUM), Ćulibrk D. Obravnava poškodovanca z akutno poškodbo glave in vloga medicinske sestre pri oskrbi. Diplomsko delo. Maribor: Fakulteta za zdravstvene vede, ZAKONODAJA V ZDRAVSTVENI NEGI LEGISLATION IN NURSING CARE
148 VPLIV ZAKONA O DUŠEVNEM ZDRAVJU NA ZDRAVSTVENO NEGO IMPACT OF MENTAL HEALTH ACT ON NURSING CARE Milena Marinič Psihiatrična klinika Ljubljana, Studenec 48, 1260 Ljubljana-Polje Izvleček Uvod. Zakon o Pacientovih pravicah in Zakon o duševnem zdravju sta nastala z namenom, da država nudi zaščito pacientu kot šibkejši stranki v procesu obravnave. Pacientove pravice so tako natančno definirane in določene tudi zakonsko dopustne omejitve. Za spoštovanje pacientovih pravic pa je medicinska sestra dolžna poznati aktualno zakonodajo in o pravicah seznaniti tudi pacienta. Metode. V prispevku bo opravljena analiza Zakona o duševne zdravju s poudarkom na členih in aktivnostih, ki jih je dolžna medicinska sestra opraviti za uresničevanje pravic pacienta. Razprava: Pri pregledu posameznih členov Zakona o duševnem zdravju je bila ugotovljena pomembna vloga medicinske sestre pri varovanju pacientovih pavic. Prav medicinska sestra, ki je nenehno prisotna ob pacientu, s svojim etičnim odnosom do pacienta največ lahko prispeva, da bodo njegove pravice kar v najmanjši meri omejevanje in bo to predstavljalo tudi pravno varnost za izvajalca. Sklep:Medicinska sestra mora najprej sama dobro poznati Zakon o duševnem zdravju,da bi lahko uresničevala pacientove pravice in ga poučila o njih. Abstract Introduction. Patients Rights Act and the Mental Health Act were created in order to protect the country offers patient as the weaker party in the process of reading. Patient's rights are so well defined and set the allowable limit. Respect for patients' rights, the nurse required to be familiar with current legislation and the rights to hear the patient. Methods. The paper will be an analysis of the mental healthwith a focuson the articles and activities, it is obliged to carry out a nurse to exercise the rights of the patient. Discussion: The review of individual articles of the Mental Health Act has been established the important role of nurses in protecting patient Pavic. Similarly, medical, nurse, which is constantly present when a patient with their ethical attitude to patient, the most you can contribute to its rights as a minor restriction and this will constitute the legal security for operators.. Conclusion: The nurse must first know themselves well Mental Health Act in order to implement patient rights and to learn about them. UVOD Država je dolžna varovati pravice šibkejših vsled česar je bil v Državnem zboru Republike Slovenije sprejel Zakon o duševnem zdravju(zdzdr), ki se je pričel uporabljati avgusta 2009.ZDZdr je natančno opredelil pravice oseb s težavami v duševnem zdravju v času sprejema in v času obravnave v varovanem oddelku psihiatrične bolnišnice, varovanega oddelka socialno varstvenega zavoda in v nadzorovani obravnavi. Medicinski sestri je ZDZdr naložil pozornejšo skrb za uresničevanje pravice do človekovega dostojanstva, človekovih pravic in temeljnih svoboščin in pravico do individualne obravnave posameznika glede na njegovo zdravstveno stanje. METODE Z analizo posameznih členov Zakona o duševnem zdravju bodo v nadaljevanju izpostavljene naloge medicinske sestre, ki ji jih je naložil zakonodajalec za zagotavljanje pravic oseb s težavami v duševnem zdravju. RAZPRAVA ZDZdr posveča v 3. členu posebno pozornost prepovedi zapostavljanja in diskriminacije na podlagi duševne motnje. Pacientu z duševno motnjo s tem zakonom zagotovljeno varovanje dostojanstva in človekovih pravic ter temeljnih svoboščin in individualno obravnavo, ki mora biti enako dostopna slehernemu posamezniku (ZDZdr). V zdravstveni negi oseb s težavami v duševnem zdravju so pogosto potrebni posegi, ki so po oceni medicinske sestre strokovno utemeljeni. Pri tem gre predvsem tako za diagnostične posege naložene v izvedbo medicinski sestri, kateri morajo biti izvedeni na način, ki je za pacienta najmanj boleč in travmatizirajoč (npr. odvzem krvi, urina). Pri tem gre pogosto tudi za posege v zvezi s hranjenem in osebno higieno pacienta. Pacienti s težavami v duševnem zdravju včasih zaradi svojega bolezenskega stanja odklanjajo hrano in pijačo ter zanemarjajo skrb za osebno higieno. ZDZdr pa v drugem odstavku 8. člena posebej nalaga izvajalcem zdravstvene nege opraviti zdravstveni poseg sorazmeren z njegovim namenom. Med več možnimi zdravstvenimi posegi, ki imajo primerljive učinke je potrebno izbrati tistega, ki najmanj posega v osebno integriteto osebe, najmanj omejuje njeno osebno svobodo in ima najmanj neželenih učinkov. Medicinska sestra je ob pacientu prisotna 24 ur dnevno in je tista kateri bo pacient zaupal željo po pošiljanju sporočil,ona pa mora poznati njegove pravice, da bi jih lahko tudi zagotavljala. Medicinska sestra je izvajalka, pogosto pa tudi samo udeležena pri znanstvenem raziskovanju katerega izvajalci so zdravniki. V skladu z 11.členom ZDZdri se sme izvajati raziskovanje na posamezniku le, če so izpolnjeni vsi naslednji pogoji: pisna privolitev osebe, ki jo oseba da po poučitvi in izrecno v ta namen in jo lahko kadar koli prekliče na kakršen koli način, pisno dovoljenje konzilija psihiatrične bolnišnice, dano posebej v ta namen, raziskave na ljudeh ni mogoče nadomestiti z drugo podobno uspešno raziskavo, nevarnosti, ki jim utegne biti izpostavljena oseba, niso nesorazmerne z možnimi koristmi raziskave, načrt raziskave odobri Komisija Republike Slovenije za medicinsko etiko, potem ko je neodvisno proučila njeno zdravstveno vrednost, pretehtala pomembnost ciljev raziskave in ocenila njeno etično sprejemljivost, - oseba je seznanjena s svojimi pravicami in jamstvi v skladu z zakonom(zdzdr). Medicinka sestra je dolžna pridobiti vsa potrebna dovoljenja, kadar je sama nosilka znanstvenega raziskovanja, oziroma se je dolžna prepričati, če so vsi pogoji za znanstveno raziskovanje zagotovljeni, kadar pri svojem delu sodeluje v takšnem raziskovanju. V primeru, da je po njenem mnenju raziskovanje na ljudeh sporno, ima v skladu s Kodeksom etike medicinskih sester in zdravstvenih tehnikov Slovenije možnost izraziti svoje moralne zadržke in ugovor vesti. Medicinska sestra je dolžna v skladu s 1. odst. 12.člena ZDZdr pacientu v obravnavi v oddelku pod posebnim nadzorom, v varovanem oddelku zagotavljati spoštovanje človekovih pravic in temeljnih svoboščin, zlasti njegove osebnosti, dostojanstva ter duševne in telesne celovitosti. Pri tem gre za že zgoraj naštete pravice in tudi pravico do sprejemanja obiskov, pravica do uporabe telefona, pravica do gibanja, pravica do zastopnika. Pacient mora biti s svojimi pravica in pravico do zastopnika pravic oseb na področju duševnega zdravja seznanjen s strani zdravnika že ob sprejemu. Naloga medicinske sestre pa je informirati pacienta o njegovih pravicah, ki mu gredo iz ZDZdr tudi v času, ko se njegovo zdravstveno staje toliko izboljša, da bo sporočila lahko razumel, ponuditi zloženke z informacijami o njegovih pravicah, ga seznaniti kako lahko pokliče zastopnika in na kakšen način lahko še uveljavlja svoje pravice. V varovanem oddelku je medicinska sestra poleg zdravnika tudi vir informacij kako pacient lahko odda prvo prijavo kršitev pravic. S sprotnim reševanjem pacientovih pripomb bo namreč povečana možnost, da se partnerski in zaupljiv odnos med zdravstvenimi delavci in pacientom ohrani tudi za v bodoče in hkrati manjša možnost odškodninskih tožb. Ena najpogostejših kršitev pacientovih pravic ob sprejemu pacienta v varovani oddelek je odvzem telefona. V primeru,da posameznik ogroža svoje življenje ali življenje drugih ali huje ogroža svoje zdravje ali zdravje drugih ali povzroča hudo premoženjsko škodo sebi ali drugim, se pravice do telefoniranja, gibanja in do obiskov na podlagi 13. člena ZDZdr lahko omejijo v najmanjšem možnem obsegu in za najkrajši možni čas. 13. člen ZDZdr v 2. odstavku predvideva, da o omejitvi pravic na predlog direktorja psihiatrične bolnišnice oziroma socialno
149 varstvenega zavoda v dveh dneh od prejema predloga s sklepom v nepravdnem postopku odloči sodišče, na območju katerega je psihiatrična bolnišnica oziroma socialno varstveni zavod. Pred izdajo sklepa sodišče zasliši osebo, razen če to glede na njeno zdravstveno stanje ni mogoče. Medicinska sestra si je kot zastopnica pacienta dolžna prizadevati, da omejitve teh pravic potekajo kadar je le mogoče po zakoniti poti - zgolj na podlagi sklepa sodišča. V praksi pa gre pri osebah s težavami v duševnem zdravju lahko za nagle spremembe zdravja in razpoloženja, ki zahtevajo takojšnje ukrepanje, ki ne more biti vedno pravočasno odobreno s strani sodišča. Pri naglih ukrepih na področju odvzema pravice do obiskov, uporabe telefona in gibanja pa je predvsem pomembno,da je s situacijo takoj seznanjen zdravnik, ki bo odločil o nadaljnjem obveščanju sodišča v zvezi z odvzemom pravic pacientu, da je situacija, ki je privedla do naglega odvzema pravic tudi podrobno opisana v dokumentaciji zdravstvene nege, kar predstavlja tudi pravno varnost izvajalcev zdravstvene obravnave. Poseben poudarek je na podlagi 1. odstavka 15. člena namenjen varovanju pravic mladoletnikom v času zdravstvene obravnave. Medicinska sestra je tudi tista, ki je dolžna poleg ustne in pisne informacije pacienta o njegovih pravicah na podlagi 16. člena ZDZdr poskrbeti, da bo na vidnem mestu objavljen seznam pravic, ki jih ima oseba po tem zakonu. Pacienta je dolžna seznaniti tudi z hišnim redom, ki mora biti objavljen na vidnem mestu in ga je pacient dolžan v okviru svojih zmožnosti tudi spoštovati. Seznam informacij za pacienta mora vsebovati tudi službene naslove in telefonske številke zastopnikov, zadolženih za območje, na katerem deluje psihiatrična bolnišnica oziroma socialno varstveni zavod. Da bi bil pacient dodobra seznanjen s svojimi pravicami mu je potrebno pravice in podatke posredovati tudi v posebni zloženki, ki se osebi izroči ob sprejemu v oddelek pod posebnim nadzorom in v varovani oddelek.17.člen ZDZdr zagotavlja posamezniku pravico zdravljenja in zdravstvene obravnave na najmanj omejevalni in vsiljiv način, ki je na razpolago, ob upoštevanju njenega zdravstvenega stanja in potreb po zagotavljanju varnosti drugih.(zdzdr) Medicinska sestra se je v skladu z 2 odstavkom tega člena pred načrtovano obravnavo dolžna seznaniti z voljo pacienta in jo tudi upoštevati,če je to v pacientovo korist. Pacient s težavami v duševnem zdravju je v 19. člen ZDZdr dobil pravico do dopisovanja, sprejemanja pošiljk in obiskov ter uporabe telefona. Pri tem pa ne gre v 1. odstavku omenjenega člena zgolj za pošiljanje in sprejemanje sporočil temveč je poudarek zakonodajalca na tajnosti sporočil v vseh oblikah, kar pomeni da mu je potrebno omogočiti prejemanje in pošiljanje zaprtega pisanja tudi med obravnavo v varovanem oddelku. Tretji odstavek 19. čl. zagotavlja posamezniku pravico sprejemati in pošiljati pošiljke preko psihiatrične bolnišnice in socialno varstvenega zavoda. Pri tem pa ima pravico prejemati pošiljke s hrano, denarjem, perilom, osebnimi in drugimi predmeti ter časopisi in knjigami. V primeru pošiljk, ki bi lahko predstavljale nevarnost za zdravje ali varnost pacienta ali ostalih se sme izvesti nadzor vsebine pošiljke zgolj ob prisotnosti prejemnika pošte in samo s strani zaposlenega, ki ga za to pooblasti direktor psihiatrične bolnišnice oziroma socialno varstvenega zavoda. Prav tako je iz povsem praktičnih razlogov zakonodajalec sledil potrebam državljanov in dal pacientu v 19.členu tudi pravico do uporabe elektronske pošte. Pacienti so v svojem privatnem življenju državljani z različnimi vlogami (državljani v upravnih postopkih, študenti, prijatelji ), ki jih imajo pravico med zdravljenjem v psihiatrični ustanovi tudi nadaljevati. Vsled zagotavljanja pravice do uporabe elektronske pošte, ki jo je zavod dolžan zagotoviti posamezniku je medicinska sestra nedvomno tista, ki bo najprej seznanjena s pacientovo željo oziroma zahtevo. Uresničevanje pravice je sicer odvisno od zmogljivosti zavoda, kar pa ne pomeni,da je lahko izgovor za kršenje pravice pacientu. Zakonskim določilom je možno slediti z dobro organizacijo in spremstvom pacienta v prostor kjer je elektronsko pošto moč poslati. Za študenta na primer, ki se je znašel v psihiatrični ustanovi je zelo pomembno, da lahko na svojo fakulteto pošlje sporočilo v zvezi z opravljanjem študijskih obveznosti. V omenjenem 19.členu je uporaba telefona najmanj definirana,vsekakor pa pomeni pravico pacienta do komunikacije in socialnih stikov. Prav ta pravica se najpogosteje pacientu odvzema iz razloga,da bo potrošil preveč denarja ali klical svojce ob neprimernem času. Pravico do uporabe je predvidel zakonodajalec, ni pa nikjer predvidel možnosti odvzema te pravice. V kolikor do odvzema telefona in pravice do telefoniranja pride, naj bo omejitev pravice v skladu z določili zakona. Zakonodajalec je pravico do telefoniranja zapisal med pravice pri katerih je za odvzem je pristojno sodišče. Odvzem pravice do telefoniranja mora biti tako s strani zdravnika zabeležen v zdravstveni dokumentaciji in strokovno tudi utemeljen, samo tako torej ne bo šlo za diskrecijsko pravico posameznika in diskriminacijo pacienta na podlagi njegovega zdravstvenega stanja. Zakon je namreč nastal, da zaščiti pravice pacienta in ta zakon pacientu pravico do telefoniranja daje, ni pa je nikjer omejil. Pacient ima pravico sprejemati pisanja od državnih organov, organov lokalnih skupnosti, nosilcev javnih pooblastil in odvetnika ter tudi pošiljati sporočila in se obračati nanje z vlogami za varstvo svojih pravic in pravnih koristi preko psihiatrične bolnišnice in socialno varstvenega zavoda v zaprtih kuvertah. 19. člen ZDZdr pacientu omogoča dopisovanje, pri čemer se zagotovi tajnost vsebine sporočil vseh oblik dopisovanja. Medicinska sestra je dolžna zagotoviti pacientu sprejemanje obiskov v skladu s hišnim redom psihiatrične bolnišnice oziroma socialno varstvenega zavoda in sicer najmanj dvakrat tedensko obisk najbližje osebe in drugih. V sladu z določilom 3 odstavka 19.člena ZDZdr se obiski svojcev pri pacientu praviloma opravijo v posebnih, primerno opremljenih prostorih, ki omogočajo zasebnost. Medicinska sestra je mora to pravico pacientu zagotoviti in sme obisk prekiniti le, če škodljivo vpliva na zdravstveno stanje osebe, če oseba ali njen obiskovalec motita druge ali če je ogrožena varnost osebe, drugih ali psihiatrične bolnišnice oziroma socialno varstvenega zavoda. Pacienta pa je potrebno seznaniti s pravico,da ima na podlagi 4. odstavka istega člena možnost pritožbe direktorju psihiatrične bolnišnice oziroma socialno varstvenega zavoda v primeru,da mu je pravica do obiskov kršena.(zdzdr) Medicinska sestra sme na podlagi 29.člena ZDZdr posebni varovalni ukrep uporabljati samo v oddelkih pod posebnim nadzorom in to samo po predhodni pisni odreditvi zdravnika. Pogosto zaradi varnosti samostojno izvede posebni varovalni ukrep (telesno oviranje s pasovi in omejitev gibanja znotraj enega prostora)pri čemer je dolžna o tem takoj obvesti zdravnika, ki brez odlašanja odloči o utemeljenosti uvedbe ukrepa. Če zdravnik ukrepa ne odredi, je medicinska sestra dolžna izvajanje ukrepa takoj opustiti. Zdravstveni oziroma strokovni delavec o obvestilu zdravnika napravi pisni zaznamek. Medicinska sestra je dolžna poskrbeti,da se posebni varovalni ukrep uporabi le izjemoma in traja le toliko časa, kolikor je nujno potrebno glede na razlog njegove uvedbe, pri čemer posebni varovalni ukrep telesnega oviranja s pasovi ne sme trajati več kot štiri ure, posebni varovalni ukrep omejitve svobode gibanja znotraj enega prostora pa ne več kot 12 ur. (ZDZdr) Pri trajanju posebnega varovalnega ukrepa je zakonodajalec predvidel najdaljši možni rok in medicinska sestra mora varovati pacientove pravice s tem, da s pretekom navedenega obdobja pravočasno seznani zdravnika, ki pa preveri utemeljenost ponovne uvedbe posebnega varovalnega ukrepa. Zakonodajalec ni nikjer predvidel in ni dovolil podaljšanja oviranja v s pasovi, temveč zgolj ponovno uvedbo,kar je z vidika svobode in dostojanstva pacienta nekaj povsem drugega. Kadar je medicinska sestra kot izvajalka zdravstvene nege udeležena pri izvajanju posebnih metod zdravljenja je pomembno,da pozna zakonske zahteve za izvajanje teh metod in preveri, če so izpolnjene. V primeru osebnih etičnih in moralnih zadržkov pa naj uporabi pravico do ugovora vesti. SKLEP Zakon o pacientovih pavicah in Zakon o duševnem zdravju sta pred medicinsko sestro postavila nove naloge. Sodobni čas zahteva širjenje obzorja medicinske sestre. Za kvalitetno in varno zdravstveno nego, tako za pacienta, kot za izvajalko in za zagotavljanje pacientovih pravic mora biti o aktualni zakonodaji poučena. Medicinska sestra je po Zakonu o duševnem zdravju lahko zagovornik pacientovih pravic samo, če ona sama dobro pozna njegove pravice in posameznika tudi seznani z njimi, ter mu po najboljših možnih poteh skuša zagotoviti njihovo uresničevanje. Da bi bile pravice posamezne osebe v zdravstveni negi dejansko spoštovane in uresničene je potrebno dosledno beleženje razlogov in omejitev le -teh v dokumentacijo zdravstvene nege ter profesionalen in etičen odnos medicinske sestre do omejitev, ki naj dejansko trajajo najmanjši možni čas, v najmanjšem obsegu in bodo predvsem izvedene v skladu z zakonom, torej zgolj na podlagi odobritve sodišča. LITERATURA 1. Zakon o duševnem zdravju (ZDZdr). Dosegljiv na:
150 PACIENTOVE PRAVICE V PRAKSI PATIENT RIGHTS IN PRACTICE Amadeus Lešnik Internistična nujna pomoč, Univerzitetni klinični center Maribor. Ljubljanska 5, 2000 Maribor Izvleček Zanimanje za pacientove pravice narašča povsod po svetu, saj postajajo osrednja zahteva pri izboljšanju kakovosti in racionalizaciji zdravstvenega varstva. V večini evropskih držav se organizacije za varstvo človekovih pravic in pravic pacientov zavzemajo za bolj enakopravno in uravnoteženo razmerje med pacienti, zdravniki ter drugimi zdravstvenimi delavci. Vse bolj se od pacientov zahteva, da odgovorno ravnajo s svojim zdravjem. Z naraščajočimi odgovornostmi se povečuje tudi pomembnost pravic, ki jih imajo kot ljudje in kot pacienti. V članku predstavljamo zakon o pacientovih pravicah in raziskavo s katero smo ugotavljali, v kolikšni meri so pacienti in zdravstveni delavci v enem od Kliničnih centrov seznanjeni z zakonom o pacientovih pravicah ter v kolikšni meri se pacientove pravice v praksi spoštujejo. Poudarek je na etičnem vedenju zdravstvenih delavcev, na spoštovanju, pacientovih pravicah ter partnerskem odnosu v razmerju do pacienta. Abstract Due to a tendency towards the improvement of quality and rationalisation of health care, the interest in patients' rights has been increasing throughout the world. In the majority of European countries, organisations involved in human and patient rights protection strive for a more equal and balanced ratio between patients, doctors and health care workers. There are demands focused on patients to take care of their health in a more responsible way. The increase in the responsibility brings with it also an increase in the importance of rights which people have as patients. This paper presents the Patient Rights Act and research in which we tried to establish the extent to which patients and health care workers are familiar with it, as well as how respected patient rights are in practice. The ethical behaviour of health care workers, respect, patient rights and a partner relationship in relation with patients are stressed. UVOD Zdravstveno obravnavo potrebuje vse več pacientov visoke starosti, saj je splošno znano, da se je v zadnjih desetletjih življenjska doba ljudi precej povišala. Podaljševanje življenjske dobe je posledica medikalizacije družbe in zmanjševanja umrljivosti zaradi boljših in na široko dostopnih zdravstvenih storitev v razvitem svetu. Pozornost javnosti in zdravstvene stroke se vse bolj usmerja k novim socialno medicinskim temam, ki jih prinaša staranje prebivalstva (Ule, 2003). Razmišljanje družbe je potrebno preusmeriti v iskanje novih vrednot za human in zdrav razvoj. Pomembni so premiki v etičnih in moralnih načelih (Messner, Andolšek, 1995). Zavedati se moramo, da se spremembe ne bodo zgodile čez noč, temveč postopno z vpeljevanjem novitet in ustreznih delovnih pogojev. Spremembe so nujne, če se želimo uspešno spopasti z izzivi povečane konkurenčnosti in povečanim obsegom dela, ki ga narekuje vse bolj starajoča se evropska populacija.»ni dovolj, da samo vzpostavimo vrsto idealov, vzpostaviti moramo tudi vodila, kako ideale in teorije prenesti v dejanja.«(tschudin, 2004). Temeljna zahteva danes je, da mora zdravstvena obravnava pacienta potekati tako, da pacientu v celoti zagotavlja spoštovanje in uveljavitev pravic. Podlaga za varstvo pacientovih pravic je podana v številnih dokumentih, sprejetih v okviru različnih mednarodnih organizacij. Splošna deklaracija o človekovih pravicah (1948). Evropska konvencija o človekovih pravicah in temeljnih svoboščinah (1950), Konvencija o varstvu človekovih pravic in dostojanstva človeškega bitja v zvezi z uporabo biologije in medicine (1997), Pariška listina proti raku (2000), Evropska listina o pacientovih pravicah (2002), Luksemburška deklaracija o varnosti pacientov (2005). Ogrodje za zakonsko ureditev področja pacientovih pravic predstavlja v Amsterdamu organizirano evropsko posvetovanje o pacientovih pravicah, ki je potekalo pod okriljem Svetovne zdravstvene organizacije leta Udeležili so se ga predstavniki šestintrideset držav članic in tam oblikovali in sprejeli deklaracijo o promociji pacientovih pravic v Evropi. Eden izmed ciljev zastavljenih v deklaraciji je, da se v Evropi spodbuja sprejemanje zakonodaje, posvečene pacientovim pravicam. Pomemben premik v zagotavljanju pacientovih pravic v Sloveniji pomeni sprejetje Ljubljanske listine o reformi zdravstvenega varstva. Listina je bila sprejeta leta 1996 in se povsod navaja kot osnovni dokument, katerega načela naj bi se upoštevalo pri vseh reformah zdravstva v državah evropske regije. V njej je zapisano, da morajo reforme zdravstvenega varstva zagotoviti, da so želje, potrebe in pričakovanja državljanov glede zdravja in zdravstvenega varstva upoštevane (Memon, 2005). Mnoge evropske države so sledile tem zahtevam ter spremenile in prilagodile svojo zdravstveno zakonodajo saj pacientove pravice predstavljajo zelo specifičen sistem, zato zahtevajo tudi specifično ureditev. Prav tako je tem zahtevam sledila Slovenija s sprejemom Zakona o pacientovih pravicah (ZPacP). ZAKON O PACIENTOVIH PRAVICAH (ZPacP) Zdravje ni več najvišji zakon, temveč je to pacientova volja, ki ga iz pasivnega udeleženca v procesu zdravstvene oskrbe spreminja v aktivnega in odločilnega akterja pri sprejemanju odločitev o lastnem telesu, zdravju in življenju (Kraljič, 2009). ZPacP. je državni zbor republike Slovenije sprejel Uporabljati se je pričel Zakon v 92 členih razdeljenih v 14 sklopov določa pravice pacienta kot uporabnika zdravstvenih storitev v javni in zasebni zdravstveni mreži. - pravico do dostopa do zdravstvene oskrbe in zagotavljanja preventivnih storitev, - pravico do enakopravnega dostopa in obravnave pri zdravstveni oskrbi, - pravico do proste izbire zdravnika in izvajalca zdravstvenih storitev, - pravico do primerne, kakovostne in varne zdravstvene oskrbe, - pravico do spoštovanja pacientovega časa, - pravico do obveščenosti in sodelovanja, - pravico do samostojnega odločanja o zdravljenju, - pravico do upoštevanja vnaprej izražene volje, - pravico do preprečevanja in lajšanja trpljenja, - pravico do drugega mnenja, - pravico do seznanitve z zdravstveno dokumentacijo, - pravico do varstva zasebnosti in varstva osebnih podatkov, - pravico do obravnave kršitev pacientovih pravic, - pravico do brezplačne pomoči pri uresničevanju pacientovih pravic. V ZPacP so pacientove pravice zelo natančno definirane. O tem, kako se v njem zapisano uresničuje in upošteva pri vsakodnevni obravnavi pacienta, govorijo rezultati raziskave, ki je bila za potrebe magistrskega dela opravljena v eni od kliničnih ustanov. RAZISKAVA Uporabljena je bila kvantitativna metodologija raziskovanja. Podatke smo zbirali s tehniko delno strukturiranih vprašalnikov za 100 pacientov, ki so se v tem času zdravili ali bili napoteni na zdravljenje v eno od kliničnih ustanov, ter 100 zaposlenih zdravstvenih delavcev. REZULTATI Rezultati raziskave kažejo, da dobra polovica anketiranih zdravstvenih delavcev ni primerno seznanjena s pacientovimi pravicami. Prav tako pa s svojimi pravicami ni primerno seznanjeno nekaj manj kot polovica anketiranih pacientov. Ob prihodu v zdravstveno institucijo anketirani pacienti katerih je večina 48% prišla zaradi nujnega sprejema niso imeli prvega stika z kompetentnim zdravstvenim delavcem, kar trdi 6% anketiranih pacientov in 12% zdravstvenih delavcev. Zdravstveni
151 delavci in drugi delavci v zdravstvu bi se morali zavedati, da lahko v okviru posameznega poklica oseba sprejme samo tiste naloge za katere ima ustrezno izobrazbo in je za njihovo izvajanje kompetentna. Ob tem pa se je potrebno zamisliti ob podatku, da se zdravstveni delavec ni predstavil 62% anketiranim pacientom kljub temu, da ZPacP določa:»zdravstveni delavec in zdravstveni sodelavec, ki ima neposreden stik s pacientom, mora imeti na vidnem mestu oznako z navedbo osebnega imena in strokovnega ali znanstvenega naziva ter se pacientu osebno predstavit.«(zpacp, 23. člen) Zdravstveni delavec se pacientom ne predstavi, oznak na katerih piše ime in priimek ter izobrazba zaposlenega pa se velikokrat ne da prebrat, kar med paciente vnaša veliko zmede saj ne vedo s kom so se pogovarjali. ZPacP v 45. členu določa, da ima pacient pravico do zaupnosti osebnih podatkov, vključno s podatki o obisku pri zdravniku in drugih podrobnosti o njegovem zdravju. Prav tako ima pravico do zasebnosti pri pogovoru z zdravstvenim delavcem. Rezultati raziskave pa kažejo, da se zdravstveni delavci velikokrat s pacienti pogovarjajo o njihovem zdravstvenem stanju v prisotnosti drugih, kar trdi 26% anketiranih pacientov in kar 46% zdravstvenih delavcev, kar je groba kršitev ZPacP. Predvsem pa sta ob tem kršena pacientova zasebnost in dostojanstvo. Zelo grobo kršitev pacientovega dostojanstva pa pomeni dejstvo, da pacienti niso vedno obravnavni enako kot vsi drugi kar trdi 9% anketiranih pacientov. Da vseh pacientov ne obravnavajo enako je odgovorilo tudi 6% anketiranih zdravstvenih delavcev, kar je kršitev 7. člena ZPacP, ki prepoveduje diskriminacijo in pravi»pacient ima pravico do enake obravnave pri zdravstveni oskrbi ne glede na spol, narodnost, raso ali etnično poreklo, vero ali prepričanje, invalidnost, starost, spolno usmerjenost ali drugo osebno okoliščino«. Zaradi svojega znanja in položaja ni nihče kot človek nič boljši od drugega človeka, zato privilegiranje ali celo zapostavljanje določenih posameznikov ni opravičljivo. Kriterij za prednost pri obravnavi je lahko samo stopnja nujnosti in ne osebna poznanstva, socialni status ali karkoli druga. Pacient je lahko avtonomen samo, če mu zdravstveni delavci posredujejo informacije na osnovi katerih lahko sprejme odločitve oziroma se soodloča. Raziskava je pokazala, da pacienti dobijo premalo informacij na osnovi katerih bi lahko sprejemali odločitve oziroma se soodločali o načinu in poteku zdravstvene obravnave. Prav tako je iz raziskave evidentno, da so pacienti bolje informirani o zadevah o katerih jih mora informirati zdravnik in da medicinske sestre paciente informirajo zelo pomanjkljivo. Pomanjkanje informacij pacientu onemogoča, da bi pri svoji obravnavi enakopravno sodeloval. Rezultati kažejo, da o načinu in poteku zdravljenja želi sodelovati in soodločati 69% anketiranih pacientov, vendar tretjina 33% pacientov te možnosti ni imela. Pri načrtovanju in oblikovanju svoje zdravstvene nege pa želi sodelovati in soodločati samo 18% anketiranih pacientov, kar jasno nakazuje, da se pacienti še vedno premalo zavedajo pomembnosti zdravstvene nege. Seveda pa vsi pacienti ne želijo sodelovati in soodločati o zdravstveni obravnavi. 13% anketiranih pacientov te odločitve raje prepušča zdravstvenim delavcem. Da pacienti želijo, da odločitve in odgovornost namesto njih samih prevzamejo zdravstveni delavci pa meni kar 39% zdravstvenih delavcev zato ne preseneča rezultat, ki kaže, da se zdravstveni delavci pogosto odločamo namesto pacientov in jim nato še opravimo poseg brez, da bi jih vprašali za dovoljenje. Pred posegom je za dovoljenje za izvedbo posega bilo vprašanih samo 66% anketiranih pacientov. Velikokrat se zgodi, da medicinska sestra ali uradnica ponudi pacientu v podpis razne formularje, med katerimi se znajde tudi privolitev na določen poseg, ne da bi pacient sploh vedel kaj podpisuje. Ali pa mu poseg na hitro pojasni medicinska sestra, ki bi se morala zavedat, da sodna praksa ne priznava veljavnosti informiranega pristanka, če ga je v imenu zdravnika pridobila medicinska sestra ali kaka druga oseba. Vloga svojcev vedno bolj pridobiva na pomenu, saj pomoč svojcev pacientu pomeni tako fizično kot psihično oporo in ne nazadnje tudi nekoliko razbremeni vse preveč obremenjene medicinske sestre. Zraven tega pa svojcem omogoča, da se poučijo o nadaljnji obravnavi pacienta v domačem okolju. Svojci so se lahko vključevali v zdravstveno obravnavo trdi 52% anketiranih pacientov. 28% anketiranim pa nobena izmed možnosti vključevanja svojcev v zdravstveno obravnavo ni bila ponujena. Ob pregledu slednjih podatkov je zaskrbljujoče predvsem dejstvo, da več kot četrtini 28% anketiranim pacientom ni bila ponujena nobena možnost vključevanja svojcev v zdravstveno obravnavo medtem, ko samo 7% anketiranih zdravstvenih delavcev meni, da pacienti teh možnosti dejansko nimajo. Medicinske sestre preveč časa posvečajo terapevtskim in diagnostičnim posegom. Za individualno obravnavo pacienta pa jim zmanjkuje časa. Pomoč svojcev pri negi pacienta še vedno mnoge razumejo kot opozorilo, da je same ne opravijo zadovoljivo. Spremembe na bolje bodo pacienti dosegli le, če bodo možnost pritožbe izkoristili vedno, kadar menijo, da niso obravnavani korektno. Morebitna pritožba zdravstvenim delavcem ne sme biti povod jezi, zanikanju, negodovanju in iskanju krivde pri pacientu. Sprejeti jo morajo kot kritiko, na osnovi katere bi - kadar bi bila upravičena - gradili boljše in enakopravnejše odnose, ter s tem bistveno prispevali k bolj kakovostni zdravstveni obravnavi. Nad nekorektnim ravnanjem zdravstvenih delavcev se je pritožilo 9% anketiranih pacientov, kar je relativno malo v primerjavi s številom kršitev. Mnenja smo, da morajo pacienti bolj pogumno od zdravstvenih delavcev zahtevati dosledno spoštovanje pravic. Katere so pacientove pravice pa se lahko seznanijo iz brošure o pacientovih pravicah, ki naj jo prejmejo ob sprejemu v zdravstveno ustanovo. Brošuro o pacientovih pravicah želi ob sprejemu v zdravstveno ustanovo prejeti 69% anketiranih pacientov. Kljub temu, da se je nekaj zdravstvenih delavcev v svojih pisnih odgovorih o pacientovih pravicah izrazilo negativno pa je vsekakor pozitivno, da večina 73% anketiranih zdravstvenih delavcev želi, da bi bili pacienti, kot uporabniki njihovih storitev, s svojimi pravicami primerno seznanjeni. ZAKLJUČEK Če povzamemo celotno analizo rezultatov, lahko utemeljeno trdimo, da velik delež zdravstvenih delavcev ne pozna pacientovih pravic. Prav tako svojih pravic ne poznajo pacienti, kar je, kot se je nekoč v šali izrazil bivši zdravstveni minister dr. Keber,»naša sreča«. Potrebno bo vložiti še veliko truda v promocijo in ozaveščanje na področju razumevanja in zagotavljanja pacientovih pravic, kakor tudi na področju kakovosti in razvoja stroke. Zagotavljanje pravic pacientov, ki jih določa ZPacP, je za zdravstveno dejavnost nasploh velik izziv. V luči celovite kakovostne oskrbe, varnosti pacientov in zdravstvenih delavcev, je nujno potrebno na številnih mestih dopolniti delovne procese, prilagoditi organizacijo dela, zagotoviti izpopolnjevanje zdravstvenih delavcev in nadzor nad izvajanjem pacientovih pravic (Ferk, 2008). Spremembe so potrebne na področju organizacije dela, področju medsebojnih odnosov in komunikacije, področju vodenja in ne nazadnje tudi nagrajevanja zdravstvenih delavcev.» / / je občasna zavest nezavestnega, ljubezen do življenja suicidnega, noga amputiranca, oči slepega, sredstvo gibanja dojenčka, znanje in zaupanje mlade matere, glas preslabotnih in nezmožnih govora.«(henderson, 1964). LITERATURA 1. Ferk, J. Primeri iz zdravniške prakse v luči zakona o pacientovih pravicah in kazenskega zakonika. V: Reberšek Gorišek, J., Kraljič, S. (ur.) Medicina in pravo, Maribor: Slovensko zdravniško društvo Maribor in Pravniško društvo v Mariboru, 2009: Flis, V. Pravna relevantnost izjave volje. V: Metelko, J. (ur.): Medicina in pravo. Maribor: Splošna bolnišnica Maribor, 2004: Henderson, V. Nursing research: a survey and assessment. New York: Appleton-Century-Crofts, Kraljić, S. Pacientova avtonomija v novi zakonodaji in praksi. V: Reberšek Gorišek, J., Kraljič, S. (ur.) Medicina in pravo. Maribor: Slovensko zdravniško društvo Maribor in Pravniško društvo v Mariboru, 2009: Memon, B. Varuh bolnikovih pravic v Sloveniji (magistrsko delo) Kranj: Fakulteta za podiplomske državne in evropske študije, Pajnkihar, M. Pravice pacientov glede informiranja in vključevanja v proces obravnave. V: Kokol, P. (ur.). Pacientove pravice in dolžnosti. Maribor: Fakulteta za zdravstvene vede, 2009: Tschudin, V. Etika v zdravstveni negi. Ljubljana: Društvo medicinskih sester in zdravstvenih tehnikov, Ule, M. Spregledana razmerja: o družbenih vidikih sodobne medicine. Maribor: Aristej, Ule, M. Psihologija Komuniciranja. Ljubljana: Družba Piano, Zakon o pacientovih pravicah (ZPacP) Ur. l. RS, št.15/ Zakon o varstvu osebnih podatkov, Ur. l. RS, št. 8/90 in 19/ 91,
152 IZVAJANJE JAVNEGA POOBLASTILA STROKOVNIH NADZOROV V ZDRAVSTVENI NEGI EXCERCISE OF PUBLIC AUTHORITY IN PROFESSIONAL SUPERVISIONS IN NURSING CARE Irena Buček Hajdarević, Peter Požun Zbornica zdravstvene in babiške nege Slovenije, Zveza strokovnih društev medicinskih sester, babic in zdravstvenih tehnikov Slovenije, Ob Železnici 30a, 1000 Ljubljana Izvleček Strokovni nadzor z svetovanjem na področju zdravstvene in babiške nege je zakonska obveznost pristojnega ministrstva, ki pa je to nalogo z javnim pooblastilom preneslo na Zbornico zdravstvene in babiške nege Slovenije - Zvezo društev medicinskih sester, babic in zdravstvenih tehnikov Slovenije (Zbornica - Zveza). Strokovni nadzor s svetovanjem izvaja pristojna zbornica v skladu s posebnim programom, ki ga zbornica oziroma strokovno združenje sprejme s soglasjem ministra, pristojnega za zdravje. Pristojna zbornica opravi strokovni nadzor s svetovanjem tudi na predlog zavarovane osebe, delodajalca, posameznega zdravstvenega delavca oziroma zavoda ali na drug predlog. Način izvajanja strokovnega nadzora s svetovanjem za posamezno poklicno skupino predpiše pristojna zbornica v soglasju z ministrom, pristojnim za zdravje (ZZDej, 2005). S strokovnim nadzorom se zagotavlja zaščita uporabnikov pred nekakovostnim izvajanjem dejavnosti, s svetovanjem pa izvajalcem pomaga pri uvajanju izboljšav. Abstract Professional supervision and consulting in the field of nursing and midwifery care is a legislative power of the competent Ministry, which has been passed onto Nurses and Midwives Association of Slovenia by public authority. Professional supervision and consulting is implemented by a competent Association in accordance with a special program that the Association or a Professional Society adopts with the consent of the minister, responsible for Health. The competent Association carries out a professional supervision and consulting also on a proposal of an insured person, employer, individual nursing care professional or institution and on other initiative. The method of implementation of the professional supervision and consulting is prescribed by the competent Association in accordance with the minister, responsible for Health (ZZDej, 2005). A professional supervision provides the user protection from inadequate implementation of activities and consulting helps the providers with implementing improvements. UVOD Zaposleni v zdravstveni in babiški negi so dolžni svojo dejavnost opravljati v skladu s sprejeto zdravstveno doktrino in etičnim kodeksom. V ta namen služijo strokovne smernice, standardi, algoritmi, protokoli in druga strokovna navodila, ki jih sprejme in potrdi strokovni svet zdravstvene in babiške nege. Z njimi morajo biti seznanjeni vsi zaposleni, dolžnost managementa v zdravstveni negi pa je, da z internimi strokovnimi nadzori zagotavlja, da zaposleni delo opravljajo v skladu s sprejetimi strokovnimi smernicami in navodili. Strokovnost zaposlenih v zdravstveni in babiški negi je dodatno regulirana s podzakonskimi akti. Tako izvajalec sme samostojno opravljati dejavnost zdravstvene in babiške nege v R Sloveniji, če je vpisan v register, ima veljavno licenco in če izpolnjuje druge predhodno opisane pogoje. Licenca se posamezniku podeli za določen čas za dobo sedmih let, podaljšati pa jo je možno na podlagi dokazil o strokovni usposobljenosti za nadaljnje delo. Z licenco, ki je javna listina posameznik dokazuje svojo strokovno usposobljenost. Za zagotavljanje strokovnosti zaposlenih v zdravstveni in babiški negi je obvezno tudi strokovno izpopolnjevanje, ki obsega stalno, neprekinjeno in sistematično pridobivanje, razširjanje in poglabljanje teoretičnih in praktičnih znanj posameznika, potrebnih za uspešno opravljanje poklicnih dejavnosti (kompetence) in nalog, glede na vrsto dela, ki ga opravlja. STROKOVNI NADZOR Nadzorstvo v zdravstveni dejavnosti je opredeljeno v Zakonu o zdravstveni dejavnosti (ZZDej) (Uradni list RS, št. 23/05, 15/08, 23/08, 58/08, 77/08 ter v Zakonu o zdravniški službi (Uradni list RS, št. 72/06, 15/08, 58/08). ZZDej opredeljuje vrste nadzorov in sicer s strokovnega, upravnega in finančnega vidika. Pri strokovnem nadzoru zakon razlikuje notranji strokovni nadzor, ki ga izvajajo zdravstveni delavci in sodelavci s samonadzorom in odgovorni za strokovnost dela v zavodu, ter strokovni nadzor s svetovanjem, ki ga kot javno pooblastilo izvaja pristojna zbornica ali strokovno združenje. Upravni nadzor nad zakonitostjo dela zdravstvenih zavodov in zasebnih zdravstvenih delavcev izvaja Ministrstvo za zdravje, izpolnjevanje pogodb izvajalcev zdravstvenih storitev v mreži javne zdravstvene službe, pa nadzira Zavod za zdravstveno zavarovanje Slovenije. Člen 87a ZZDej pooblašča ministra, pristojnega za zdravstvo, da lahko posamezno poklicno zbornico ali strokovno združenje iz 87. člena ZZDej pooblasti za izvajanje posameznih nalog iz 34., 35. in 42. člena ZZDej ter za izvajanje strokovnega nadzora s svetovanjem za posamezno poklicno skupino (Ustavna odločba U-I-137/01 z dne ). JAVNO POOBLASTILO Ustava RS v 121. členu (Uradni list RS, št. 33/1991) opredeljuje javno pooblastilo kot pravico posameznikov in organizacij, ki niso državni organi, da izvršujejo funkcijo uprave. Gre torej za to, da javno oblast izvršujejo organizacije oziroma subjekti, ki niso del državnega aparata. Te funkcije so različne, podrobneje jih opredeljuje Zakon o državni upravi (Uradni list RS, št. 83/03). Javno pooblastilo se izvršuje na tri načine: z izdajanjem splošnih aktov, z izdajanjem posamičnih aktov oziroma z odločanjem v posamičnih stvareh in z opravljanjem materialnih (realnih) dejanj. Podelitev javnega pooblastila obsega dva elementa: določitev vsebine javnega pooblastila, tj., katere upravne naloge se zaupajo (dodelijo) kot javno pooblastilo in določitev nosilca javnega pooblastila, tj., kateri osebi se zaupajo (dodelijo). Določitev vsebine javnega pooblastila pomeni določanje pristojnosti oziroma določanje nalog (funkcij) državne uprave, ki bo sicer dodeljena v izvrševanje nosilcu javnega pooblastila. Določitev nosilca javnega pooblastila pa pomeni določanje pogojev, ki jih mora izpolnjevati nosilec javnega pooblastila in postopek za podelitev javnega pooblastila. ZZDej določa, da minister lahko podeli javno pooblastilo poklicni zbornici ali strokovnemu združenju, če izpolnjuje predpisane pogoje. Zbornica - Zveza je javno pooblastilo za izvajanje strokovnih nadzorov s svetovanjem kot enega izmed petih sklopov storitev dobila s sklepom Ministrstva za zdravje št / z dne in z odločbo s katero se Zbornici Zvezi javno pooblastilo podeli za dobo 3 let. Pogoji za izvajanje storitev iz javnega pooblastila se uredijo z medsebojno pogodbo. Postopek in ukrepe strokovnega nadzora s svetovanjem v dejavnosti zdravstvene in babiške nege ureja Pravilnik o strokovnem nadzoru s svetovanjem v dejavnosti zdravstvene in babiške nege (Uradni list RS, št. 24/2007). IZVAJANJE JAVNEGA POOBLASTILA STROKOVNIH NADZOROV Strokovni nadzor z svetovanjem, ki ga izvaja Zbornica Zveza ima namen, da ugotavlja strokovnost dela izvajalcev zdravstvene in babiške nege, kot posameznikov in celotne službe oziroma dejavnosti, poda mnenje o organiziranosti dela v zavodu oziroma pri posameznem izvajalcu, opremljenost in higienski režim, ugotavlja ustreznost kadrovske zasedbe delovnih mest glede na akte organizacije oziroma potrebe pacientov, izvajanje strokovnega izobraževanja in izpopolnjevanja, ugotavlja izvajanje strokovnih navodil, ki veljajo v stroki, ter svetovanje izvajalcem, kako bolje delati. Strokovni nadzor z svetovanjem ali presoja kolegov v zdravstveni negi in babiški negi je proces, kjer medicinske sestre/babice sistematično izmerijo in ocenijo kakovost zdravstvene in babiške nege posameznika z uporabo z dokazi podprtih strokovnih standardov in smernic svoje stroke in ponudijo
153 posamezni medicinski sestri ali babici povratno informacijo za izboljševanje lastnega dela in profesionalne rasti (ANA, 1988). Strokovni nadzori s svetovanjem se izvajajo z namenom, da se: - nadzira opravljanje strokovne in poklicne dejavnosti (kompetence), - preverja izvajanje kakovosti, - preverja stalno sledenje razvoju stroke, - svetuje na temelju ugotovitev strokovnega nadzora. Redni nadzori se opravljajo po letnem programu, ki ga pripravi Zbornica - Zveza in soglasje nanj poda minister, pristojen za zdravje. Izredni strokovni nadzori se opravljajo izven sprejetega letnega programa po lastni presoji (Zbornice Zveze) ali na obrazložen predlog ministra, zavarovane osebe, delodajalca, zdravstvenega delavca, zavoda ali na drug predlog. Najpogostejši razlog za uvedbo izrednega strokovnega nadzora je podan sum, da izvajalci zdravstvene nege ali babiške nege pri izvajanju zdravstvene oskrbe niso ravnali v skladu s pravili stroke. Strokovni nadzor izvaja tričlanska nadzorna komisija, ki jo na predlog upravnega odbora Zbornice - Zveze, s sklepom imenuje predsednik Zbornice - Zveze. Člani nadzorne komisije se imenujejo med izvajalci zdravstvene in babiške nege, od tega mora biti vsaj eden iz ožjega področja, ki se nadzoruje. Strokovni nadzor nad posameznim nadzorovancem se lahko opravi le v njegovi navzočnosti. Redni ali izredni strokovni nadzor se lahko izjemoma opravi tudi v odsotnosti nadzorovanca oziroma odgovorne osebe nadzorovanca, če ta svoje odsotnosti ne opraviči oziroma, če se načrtno izmika izvedbi postopka. Nadzorovanec ima pravico in dolžnost sodelovati s člani nadzorne komisije, zagotoviti dostop v prostore, omogočiti pregled zahtevane dokumentacije in nemoteno delo nadzorne komisije. Strokovni nadzor poteka na naslednji način: - razgovor o splošnih vprašanjih izvajanja zdravstvene in babiške nege; - razgovor o povezovanju z drugimi izvajalci zdravstvene dejavnosti; - pregled dokumentacije zdravstvene in babiške nege ter ugotavljanje strokovnosti in kakovosti na njenem temelju; - ugotovitev strokovne usposobljenosti na podlagi dokazil in razgovorov; - razgovor z drugimi zdravstvenimi delavci in zdravstvenimi sodelavci; - druga nadzorna dejanja glede na namen strokovnega nadzora; - razgovor o ugotovljenih nepravilnostih; - svetovanje za izboljšanje strokovnega dela ali pogojev dela; - izdelava in podpis zapisa o opravljenih nadzornih dejanjih. Nadzorna komisija po opravljenem nadzoru lahko predlaga naslednje ukrepe: 1. opomin; 2. dodatno strokovno izobraževanje, izpopolnjevanje ali usposabljanje; 3. začasen odvzem licence; 4. trajen odvzem licence in izbris iz registra izvajalcev v dejavnosti zdravstvene in babiške nege; 5. odpravo organizacijskih, materialnih in drugih pomanjkljivosti, ki pogojujejo neustrezno kakovost ali strokovnost dela; 6. začasno, dokler niso odpravljene ugotovljene pomanjkljivosti, prepove opravljanje dejavnosti zdravstvene ali babiške nege. Na podlagi ugotovitvenega zapisnika se izda obrazložena odločba o zaključku strokovnega nadzora. Zbornica Zveza izda odločbo v naslednjih primerih: - kadar izreče ukrepe iz 1., 2., 3. in 4. točke; - kadar pri strokovnem nadzoru niso bile ugotovljene nepravilnosti. Ministrstvo izda odločbo v naslednjih primerih: - kadar izreče ukrep iz 5. ali 6. točke; - kadar Zbornica Zveza in ministrstvo hkrati izrečeta ukrepe. Odločba se vroči nadzorovancu. Odločba se pošlje predlagatelju, če je bil nadzor izveden na njegov predlog, in Zbornici Zvezi ali ministrstvu. Zoper odločbo Zbornice Zveze o zaključku strokovnega nadzora iz drugega odstavka prejšnjega člena je dovoljena pritožba v 15 dneh od prejema na ministrstvo. Zoper odločbo ministrstva iz tretjega odstavka prejšnjega člena ni pritožbe. ZAKLJUČEK Strokovni nadzor z svetovanjem, ki ga izvaja Zbornica Zveza ima namen, da ugotavlja strokovnost dela izvajalcev zdravstvene in babiške nege, kot posameznikov in celotne službe oziroma dejavnosti, poda mnenje o organiziranosti dela v zavodu oziroma pri posameznem izvajalcu, opremljenost in higienski režim, ugotavlja ustreznost kadrovske zasedbe delovnih mest glede na akte organizacije oziroma potrebe pacientov, izvajanje strokovnega izobraževanja in izpopolnjevanja, ugotavlja izvajanje strokovnih navodil, ki veljajo v stroki, ter svetovanje izvajalcem, kako bolje delati. Izkušnje dosedanjih strokovnih nadzorov kažejo, da je njihova vrednost velika, saj izvajalcem pomagajo pri uvajanju sprememb. Strokovni nadzori s svetovanjem kot metoda samoocenjevanja v stroki zdravstvene in babiške nege morajo postati stalni. Njihov namen ni le iskanje pomanjkljivosti v znanju in veščinah zaposlenih v zdravstveni in babiški negi temveč predstavljajo orodje za spremljanje kakovosti tako v procesih izobraževanja kot v neposredni klinični praksi. LITERATURA 1. Fraser RC, Lakhani MK, Baker RH, eds. Evidence-based audit in general practice. From principles to practice. Oxford: Butteworth & Heinemann: Kodeks etike medicinskih sester in zdravstvenih tehnikov Slovenije. Ur.l. RS, št. 4/ Model Nursnig Act, ICN Regulation Series, ICN, 2007, Geneva 4. Pravilnik o licencah izvajalcev v dejavnosti zdravstvene in babiške nege. Ur.l. RS, št. 24/ Pravilnik o registru izvajalcev v dejavnosti zdravstvene in babiške nege. Ur.l. RS, št. 24/ Pravilnik o strokovnem izpopolnjevanju zdravstvenih delavcev in zdravstvenih sodelavcev Ur.l. RS, št. 92/ Pravilnik o strokovnem nadzoru s svetovanjem v dejavnosti zdravstvene in babiške nege Ur.l. RS, št. 24/ Robida A. Pot do odlične zdravstvene prakse. Ljubljana: Planet GV; Seznam poklicev v zdravstveni dejavnosti. Ur.l. RS, št. 82/2004 (110/2004 popr.) Spremembe: Ur.l. RS, št. 40/2006, 110/ Ustava RS. Uradni list RS, št. 33/ Zakon o zdravstveni dejavnosti (uradno prečiščeno besedilo) (ZZDej-UPB2) Ur.l. RS, št. 23/ Živčec-Kalan G, Kersnik J, Švab I, Dobnikar B. Kakovost v zdravstvu: predpisi in praksa. Zdrav vestn 2002;
154 PREDBOLNIŠNIČNA NMP IN REŠEVALNI PREVOZI V LUČI AKTUALNE ZAKONODAJE PREHOSPITAL EMS AND AMBULANCE TRANSPORT IN THE LIGHT OF THE CURRENT LEGISLATION Igor Crnić Zdravstveni dom Izola, Reševalna služba slovenske Istre, Industrijska cesta 8b, 6310 Izola Izvleček Trenutna zakonodaja v Sloveniji je široko zastavljena in v nekaterih segmentih tudi zapletena. Včasih je potrebno vsaj osnovno poznavanje prava zaradi lažje orientacije pri odločitvah. Ponujen je osnovni pregled pomembnejše zakonodaje in podzakonskih aktov ki si namenjeni ali v določenih segmentih urejajo osnove za izvajanje predbolnišnične NMP in reševalnih prevozov. Poudarek je namenjen aktom, ki urejajo opremo in tipe vozil, kadrovanje, organizacijo dela in posebnosti. Glavni namen je ponuditi relativno uporaben seznam aktov in izpostaviti relevantne vsebine, ki so lahko izhodišče za nadaljnje iskanje. Ne glede na osnovno idejo je nujno upoštevati, da vsebina ni namenjena kot pravna podlaga ali uradna razlaga ampak le kot seznam aktov z osebnim komentarjem avtorja. Ob temu pa je pomembno izpostaviti tudi, da v Sloveniji še vedno manjkajo nekateri pravilnik, navodila in dogovori uvedba katerih bo omogočala in/ali olajšala implementacijo veljavne zakonodaje v prakso. Abstract The currently valid legislation in Slovenia is wide and in some segments even complex. Sometimes it happens that we need at least a minimal knowledge and some legal basis to be able to have some elementary orientation for our decision. The content gives a review of the most important legislation and other formal acts that are intended or in some segments define the basis for the prehospital EMS and ambulance transport. The focus is given to the acts that regulate the equipment and vehicle types, human resources, organization and particularities. The main aim is to present a relatively useful list of acts and to highlight the relevant contents that can be a point of reference for further research. Irrespective of the idea is needed to be considered the fact that the content is not intended to be used as a legal reference or interpretation but only as a list of acts with a personal commentary. Beside that in Slovenia some regulations and various procedures and agreements are still to be introduced to make possible the full implementation of the legislation. UVOD Vse pogosteje se znajdemo v situaciji, ko smo pri odločitvah o kadrih, nabavi ali organizaciji dela vezani na neko pravno podlago. Katera je prava, kam pogledati, kaj velja,...? pogosta vprašanja s katerimi se srečamo, še posebej, če želimo narediti nekaj po črki zakona. Sicer je res, da imamo za to področje pravnike a pogosto je to lahko drago in se na koncu izkaže za nepotrebno. Zadostovalo bi že malo googlanja in osnovnega razumevanja slovenskega pravnega reda, ki bi že pravnim laikom lahko dal osnovna izhodišča, da vedo kje kaj poiskati in kaj prebrati. Na ta način bi se lahko na pravnike obrnili že z zelo konkretnimi vprašanji ali že oblikovanimi idejami. Predbolnišnična NMP in reševalni prevozi kot oblike dela slovenskih reševalnih služb padejo pod kar nekaj zakonskih in podzakonskih aktov, ki nalagajo kaj in kako je potrebno zagotoviti za delovanje teh služb. Sicer ni še vse urejeno, nekatera področja so npr. le deloma urejena saj niso še ustvarjeni pogoji za izvajanje a je danes kljub vsemu že dober del organizacije NMP tako ali drugače omenjen v zakonodaji. Pregled zakonodaje, ki sledi je zasnovan na segmentih organizacije dela. Za posamezen element bodo našteti in na kratko opisani poglavitni členi posameznih aktov s ciljem predstaviti vsebino, ki zadeva obravnavano temo. PREGLED ZAKONODAJE Bistveno izhodišče, ki naj velja kot osnovno vodilo za razumevanje zakonodaje je hierarhija pravnih aktov. Besedna zveza, ki, če zelo poenostavimo pomeni to, da mora biti zakonodaja usklajena in zapisana ter implementirana ustrezno ravni, ki jo ta predstavlja. Najvišji zakonski akt je Ustava, sledijo ji zakoni, zatem so pravilniki in uredbe, pod njimi odloki, pogodbe in ne nazadnje tudi osebne pogodbe o delu urejajo delovno razmerje posameznika. Navedeno je sicer zelo poenostavljeno a dovolj kot vodilo. Zadostuje namreč pogledati v glavo nekega akta in je že razvidno kateri akti so mu nadrejeni. Veliko je namreč dokumentov, ki že v glavi navajajo v skladu s katerim aktom so napisani torej so v skladu z hierarhično višjim aktom. Hierarhija se namreč najbolj kaže v temu, da mora vsak nižji akt biti usklajen z višjim. Ne sme kratiti pravice, ki jih višji akt daje lahko pa jih podrobneje ureja. Zato pogosto v zakonih lahko preberemo, da se neko področje uredi s pravilnikom, navodilom ali drugim nižjim aktom. Kot konkreten primer hierarhije imamo Zakon o delovnih razmerjih in panožne kolektivne pogodbe, ki podrobneje urejajo to kar Zakon v osnovi nalaga. Osnovni segmenti dela, ki so sestavni del službe in po katerih bo sledil pregled zakonodaje so: - opremljenost, - kadri in organizacija dela, - posebnosti. Pregled zakonodaje vključno z vsemi komentarji in pripombami ni možno razumeti kot pravno mnenje ali razlago veljavne zakonodaje. Vse kar je navedeno so le osebna stališča avtorja, ki izhajajo iz lastnega razumevanja zakonodaje in osebnih izkušenj. Avtor nima formalno pridobljenih znanj iz področja prava ali zakonodaje. Opremljenost Opremljenosti kot sestavni del službe gre razumeti nekoliko širše. V iskanju pravne podlage za to poglavje se ne bomo osredotočili le na opremo ampak tudi na vozila. Najbolj poznan akt je najverjetneje Pravilnik o službi NMP (UR.l. 106/2008), ki vidik opremljenosti obravnava v več členih. Tipi vozil, ki naj se uporabljajo za izvajanje službe NMP so prvič omenjen v 3. členu. 10 odstavek navaja, da je nujno reševalno vozilo, reševalno vozilo za nujne prevoze pacienta v enotah B in B-ok. 13. odstavek pa, da je reanimobil posebno reševalno vozilo, ki se uporablja v PHE in enoti C. 20. člen pravilnika konkretizira prej navedeno s tem, da nalaga opremljenost vozil v skladu s standardom EN 1789:2007. Standard SIST EN 1789:2007 je standard za medicinska vozila in pripadajočo opremo Reševalna vozila. Velja od septembra 2007 in obsega 43 strani. Bistvena poglavja standarda so: zahteve (splošne, dimenzijske, zaviranje, varnostni sistemi, oblike in vsebine vozil, in drugo po posameznih tipih A1, A2, B, C), testiranja (predpisuje način preizkušanja ustreznosti standardu za jakost zvoka / ropota, pospeševanje, način preizkušanja varnosti vozila in ostrih robov) in medicinska oprema (opremljenost glede na tip vozila, zahteve za opremo, tehnično ustreznost, fiksacijo opreme, električno varnost, hrambo plinov in metode testiranja ustreznosti fiksacije - prostega padca ter seznam opreme). Standard zaključujejo priloge in bibliografija. Iz vidika vozil Pravilnik o službi NMP dopolnjuje Pravilnik o prevozih pacientov (UR.l. 107/2009). Dopolnjuje v smislu, da natančneje definira tipe vozil, kar navaja 2. člen. V istem je navedeno tudi, da vozila morajo biti v skladu s pravilnikom o službi NMP in je omenjena priloga 3 pravilnika samega, ki pa prvič natančno opredeljuje, da je reanimobil vozilo tipa C (po SIST EN 1789:2007 = mobilna enota intenzivne terapije), nujno reševalno vozilo je vozilo tipa B (po SIST EN 1789:2007 = urgentno reševalno vozilo) in vozilo tipa A pa nenujno reševalno vozilo (po SIST EN 1789:2007 = reševalno vozilo za prevoz pacientov). Priloga tri našega pravilnika pa navaja še: specialno vozilo za prevoz pacientov, vozilo urgentnega zdravnika, ki ga omenja tudi Pravilnik o službi NMP (3. in 20. člen), motor, vozilo za vodenje podporo in komunikacije in vozilo za prevoz osebja. Pri zadnjih dveh tipih vozil je trenutno problem,
155 da ni še medresorno usklajena registracija teh vozil. Dejansko pa se to kaže s tem, da jih ministrstvo za promet še ni vključilo na seznam specialnih vozil. Glede opremljenosti sta ob že navedenih odstavkih in členih prilogi 2 in 3 Pravilnika o službi NMP tisti, ki podrobneje / dodatno urejata to področje medtem, ko priloga 5 opredeljuje označevanje izvajalcev in vozil službe NMP. Kadri in organizacija dela Kadre v Pravilniku o službi NMP definirata 3. in 10. člen, medtem, ko 11. člen podaja obseg dela in ekip za vsako obliko dela po programu. Od 12. do 16. člena pa so navedene določbe, ki nalagajo obveznosti v zvezi z organizacijo dela. V Pravilniku o prevozih pacientov se kadri pojavljajo v 2. členu pomen izrazov, 9. člen, ki nalaga natančne kadrovske zahteve medtem, ko 28. člen omenja uskladitev kadrovskih zahtev, ki omogoča, da vozniki do leta 2016 lahko opravljajo NRP-n prevoze; z opravljenim izpitom na MZ. Izpit trenutno še ni urejen torej se smatra, da za voznike do ureditve možnosti opravljanj le tega lahko izpolnjujejo do sedaj veljavne pogoje. Oba navedena pravilnika, ki v prilogah vsebujeta mreže izvajalcev za posamezne programe sta podlaga za Splošni dogovor (SD). Splošni dogovor navaja predvsem izhodišča za organizacijo dela, kadrovske standarde za posamezni program in osnovo za plačilo le teh. Kadrovski standardi določajo koliko katerih kadrov je potrebnih za en tim, mreža pa koliko timov pripada kateremu izvajalcu. Mreže, ki se pojavijo v opisanih pravilnikih so v bolj razširjeni (aktualni) obliki sestavni del splošnega dogovora, ki se sklepa vsako leto. Vsak zavod si lahko izračuna koliko kadra dobijo plačanega s tem, da je potrebno biti posebej pozorni na to, da je denar za programe, ki so planirani za izvajanje NMP plačani v celoti v pavšalu. Kadri za programe kot so nenujni reševalni prevozi s spremljevalcem in sanitetni nenujni reševalni prevozi so plačani le v višini izvedenega programa. V kolikor zavod progama preseže bo za reševalne prevoze, ki so bili narejeni čez plan prejel le 90% dogovorjenega zneska, torej le tisti delež, ki ga pokrije dodatno zavarovanje, če ga pacient ima. Vsekakor so iz vidika kadrovanja pomembni vsi trije navedeni akti s tem, da je za področje NMP in reševalnih prevozov bistveno navedeno v: prilogi I (Kalkulacije za planiranje in financiranje programov zdr. storitev), ki navaja kalkulacije (tabele) za vsak program in priloga ZD ZAS IIa (oblikovanje in financiranje programov za zdravstvene domove in zasebno zdravniško dejavnost), ki med 17. in 23. členom opredeljuje izhodišča za dežurno službo v osnovni zdravstveni dejavnosti, NMP in nujne reševalne prevoze, od člena pa vse oblike nenujnih reševalnih prevozov. V SD so zastavljena izhodišča za način obračunavanja, kadre in organizacijo dela v skladu z obema pravilnikoma, ki to področje urejata in so okvirno že predstavljeni, ter sta SD hierarhično nadrejena akta. Vsi trije akti so dejansko usklajeni z zakonodajo in se med seboj dopolnjujejo v smislu, da vsak od teh ureja določeno področje oz. področje, ki je v enem aktu omenjeno je v drugem podrobneje razdelano. Najnovejši akt, ki dodatno deloma ureja področje predbolnišnične NMP je Pravilnik o organizaciji neprekinjenega zdravstvenega varstva. Iz vidika organizacije dela je dobro poznati tudi Zakon o zdravstveni dejavnosti, ki je nadrejen vsem zgoraj omenjenim aktom sprejetim v Sloveniji, kar eksplicitno navaja tudi drugi odstavek njegovega 6. člena. Prvi odstavek istega člena pa nalaga stalno dostopno NMP vsem prebivalcem RS. 7 člen pa omogoča organizacijo službe NMP in reševalno službo na primarni ravni, če ta ni organizirana pri bolnici, kar se ponovi v zadnjem stavku, prvega odstavka 9. člena. 15. člen istega zakona namreč reševalno službo in NMP predvideva znotraj bolnice. Na podlagi tega osnovnega zakona so bila pripravljena tudi Pravila obveznega zdravstvenega zavarovanja. Ta se reševalnih prevozov dotaknejo med 54. in 56. členom medtem, ko so med členom opredeljene pravice do nujnega zdravljenja člen pojasnjuje kaj so standardi zdravstvenih storitev in za nas je zanimiv predvsem 108. člen, ki navaja, da se storitve iz 105. člena štejejo kot standard le, če so opravljene med 06:00 in 20:00 ob delavnikih. Storitve opravljene izven tega časa pa so standard le če gre za NMP. Akt je obenem skupaj z Zakonom o zdravstvenem varstvu in zdravstvenem zavarovanju eno od osnovnih izhodišč podzakonskemu aktu, ki je za reševalne prevoze včasih kar vitalnega pomena. In to je Navodilo za uveljavljanje pravice zavarovanih oseb do prevoza z reševalnimi in drugimi vozili, ki ga je pripravil ZZZS in ga je v celoti smiselno poznati saj vpliva na organizacijo službe in določa nekatere posebnosti glede načina obračunavanja prevozov. Posebnosti in uporabne informacije Aneks k splošnemu dogovoru za pogodbeno leto 2010 v svojem 23. členu dopolnjuje 19. člen SD, ki zdravstvenim zavodom nalaga prednostno financiranje dodiplomskega izobraževanja zdravstvenih tehnikov z razliko v prejetih in porabljenih sredstvih za plače izvajalcev NMP. Iz vidika izvajanja dela in nalog je dobro poznati tudi Zakon o duševnem zdravju. Področje sprejema na zdravljenje brez privolitve urejajo: 39., člen, pa obravnavajo konkretno prevoz z reševalnim vozilom in pomoč policije. 29. člen istega zakona definira uporabo posebnih varovalnih ukrepov. Nižji akt napisan v skladu s tem zakonom je Pravilnik o načinu sodelovanja med zdravstvenim osebjem in reševalno službo ter policijo, ki v celoti ureja to področje. V pričakovanju razpleta je zanimivo poznati tudi 21. člen Zakona o nalezljivih boleznih, ki navaja da način in pogoje prevoza oseb za katere sta odrejeni osamitev ali karantena določi minister. Dikcija sega še v prvo obliko tega zakona, ki je iz leta Ob navedenih aktih katerih seznam je naveden v literaturi so za delo v NMP in izvajanje nujnih in nenujnih reševalnih prevozov lahko uporabni tudi sledeči akti: - Zakon o zbirkah podatkov s področja zdravstvenega varstva. Ur.l. RS, št. 65/ Zakon o varstvu osebnih podatkov. Ur.l. RS, št. 94/2007-UPB1. - Zakon o zdravstvenem varstvu in zdrav. zavarovanju. Ur.l. RS, št. 72/2006-UPB3. - Zakon o pacientovih pravicah. Ur.l. RS, št. 15/ Zakon o zdravniški službi. Ur.l. RS, št. 72/2006-UPB3. ZAKLJUČEK Sicer je zakonodaje, ki se v določenih segmentih, vsebine, ki jo obravnava, dotika predbolnišnične NMP in reševalnih prevozov še več. Torej je smiselno pri implementaciji zakonodaje v vsakdanjo prakso zastaviti bolj široko izhodišče in ne izhajati le iz enega akta. Sočasno pa to ni nujno dobro saj se tudi zakonodaja pogosto zaplete v lastni hierarhiji in podrejenosti aktov. Kot smo namreč ugotovili imamo nekaj aktov, ki še danes niso v celoti stopili v veljavo sočasno pa je tudi nekaj takih aktov, ki sicer nalagajo določene omejitve ali obveznosti za katere organi še niso zagotovili pogojev. Nesporno je dejstvo, da smo kljub 20 letom od proglasitve samostojnosti še vedno država v tranziciji. Navedeno se navzven kaže predvsem v gospodarstvu kjer imamo za primer tako imenovane tajkune. Mnogih manifestacij tranzicije smo deležni tudi v zdravstvu kar dokazuje nedorečena ali pavšalna zakonodaja, ki sicer nekaj nalaga a za isto ni predvidenih kazenskih določb ali ukrepov. Ali kar je še najhuje za tiste, ki predpisom želijo slediti, ni ustvarjenih pogojev (sklenjenih dogovorov, napisanih navodil, ki jih akti predvidevajo / nalagajo) za upoštevanje pravno formalno veljavnih aktov. Kljub vsemu je vsekakor smiselno približati se tako z organizacijo dela, kot opremo in kadrovanjem temu kar nalagajo pravilniki in zahtevam zakonodaje s ciljem zagotoviti najvišjo možno raven storitve. LITERATURA 1. Pravilnik o službi NMP. UR.l. RS, 106/ Standard SIST EN 1789:2007 je standarda za medicinska vozila in pripadajočo opremo Reševalna vozila. Slovenski inštitut za standardizacijo Pravilnik o prevozih pacientov. UR.l. RS, 107/ Splošni dogovor za pogodbeno leto (dostopno 16. maj 2011) Aneks k splošnemu dogovoru za pogodbeno leto (dostopno 16. maj 2011) Zakon o zdravstveni dejavnosti. (ZZDej-UPB2). Ur.l. RS, št. 23/ Pravilnik o organizaciji neprekinjenega zdravstvenega varstva. Ur.l. RS, št. 94/ Pravila obveznega zdravstvenega zavarovanja (prečiščeno besedilo) Ur.l. RS, št. 30/2003 (35/2003 popr.), Spremembe: Ur.l. RS, št. 78/2003, 84/2004, 44/2005, 30/ Navodilo za uveljavljanje pravice zavarovanih oseb do prevoza z reševaln. in drugimi vozili. 12. Zakon o duševnem zdravju (ZDZdr). Ur.l. RS, št. 77/ Pravilnik o načinu sodelovanja med zdravstvenim osebjem in reševalno službo ter policijo. Ur.l. RS, št. 44/ Zakon o nalezljivih boleznih (ZNB). Ur.l. RS, št. 33/2006-UPB
156 OBRAVNAVA PROMETNE NESREČE MANAGING A MAJOR TRAFFIC ACCIDENTS
157 ORGANIZACIJA REŠEVANJA PROMETNE NESREČE RESCUE MANAGEMENT IN TRAFFIC ACCIDENTS Matej Mažič Prehospitalna enota, Zdravstveni dom Celje, Gregorčičeva 5, 3000 Celje Izvleček Pravilna organizacija reševanja prometne nesreče se prične s sprejemom klica o prometni nesreči. Tak klic mora biti ustrezno ovrednoten, kar v praksi pomeni ustrezno alarmiranje določenih operativnih enot. Pomemben segment V naši državi žal še vedno ni enotnih priporočil za medicinski del reševanja prometne nesreče. Ta je prepuščen lokalnim enotam, njihovi izurjenosti in usposobljenosti, koordinaciji z gasilci in še čem. Prav zato je tudi izhod oz. kvaliteta reševanja (pristopa, oskrbe, iznosa, dokončne oskrbe in transporta) različna. Za usklajeno delo mora potekati koordinacija med različnimi silami, ki se na mestu dogodka srečujemo. Pomembno je poznavanje opreme, postopkov in posegov ter zaporedje le-teh na samem kraju dogodka. SPREJEM KLICA O PROMETNI NESREČI Reševalna postaja je lahko obveščena o prometni nesreči na različne načine: Preko regijskega centra za obveščanje 112 Preko operativno komunikacijskega centra 113 Direktno na tel. linijo reševalne postaje Drugo (ostale službe, ki so že na mestu dogodka, ) Tako je tudi profesionalnost klicateljev lahko zelo različna (operativec ReCO,, policija, DARS, gasilci, očividci, svojci, udeleženci sami, ). Pomembno je, da dispečer sprejme osnovne podatke o dogodku: Podatki o klicatelju - Predstavljajo bistven podatek za nadaljnjo komunikacijo; lahko se zgodi, da bo tel. zveza prekinjena in bo potrebno poklicati nazaj; prav tako bo dobrodošla dodatna informacija o lokaciji dogodka, če ekipa nmp tavala v brezpotju, Morda bo ekipa nmp s klicateljem med vožnjo vzpostavila tel. zvezo in mu posredovala koristne napotke za prvo pomoč pred prihodom ekipe. Zato si ob sprejemu klica zabeležimo vsaj ime in priimek klicočega ter telefonsko številko, na katero bo dosegljiv; Vrsta nesreče - Alarmiranje ekip nmp bo odvisno tudi od vrste prometne nesreče: gre za vozila iz cestnega, železniškega, letalskega prometa ali za nesreče z plovili. Pri nesrečah v cestnem prometu ločimo nesreče z enosledinimi in dvoslednimi vozili. Zanima nas še razsežnost, t.j.število udeleženih vozil. Vsekakor je koristen tudi podatek, ali je prisotna kakšna nevarna snov (plin, gorivo, razstrelivo, ). Prav tako bi bilo smiselno pridobiti podatek, ali je morda vozilo na plinski ali električni pogon. Predvidimo tudi možnost požara na samem mestu dogodka. Tudi nesreče z delovnimi stroji in kmetijsko mehanizacijo predstavljajo drugačen pristop pri posredovanju. Prav tako so nesreče z avtobusi nekaj posebnega. Zanimati nas mora tudi položaj vozila: na boku, strehi, kolesih, stisnjeno ob drugo vozilo, Lokacija nesreče - Za vse prometne nesreče v cestnem prometu velja, da jih ločimo glede na lokacijo na nesreče v naselju in izven naselja ter na avtocesti (AC). Pridobiti moramo tudi podatek, ali je vozilo obstalo na cesti ali izven nje. Vprašamo tudi po dodatnih podatkih o lokaciji: nabrežine, previsi, globeli, reke, jezera, Pri nesrečah na AC moramo vprašati o prevoznosti ceste (popolna zapora), smer na AC, ali je dogodek pred ali za določenim izvozom, oz. ali gre za dogodek v predoru. Dostop do mesta nezgode opredeljujemo po težavnostnih stopnjah, in sicer (Černelič, 2002): 1. stopnja težavnosti: teren je težko dostopen za ljudi potrebni so pripomočki kot so vrvi, lestve, jamarska ali planinska oprema, posebna reševalna oprema; 2. stopnja težavnosti: dostopen teren za ljudi, ki omogoča dostavo prenosne tehnike za reševanje; 3. stopnja težavnosti: teren omogoča dostop z lažjimi terenskimi vozili in dovoz lažje reševalne tehnike; 4. stopnja težavnosti: dostopen teren za normalna vozila in težko reševalno tehniko; Št. udeleženih oseb - Ta podatek je bistvenega pomena za alarmiranje števila ekip nmp, ki bodo posredovale na kraju dogodka. Vendar je v prvi fazi včasih težko pridobiti ta podatek (trčenje dveh osebnih vozil: od 2 do 10 ali več poškodovanih, ). Včasih očividci ponesrečencev niti ne najdejo na kraju dogodka, zato je naloga ekipe nmp ob prihodu na mesto nesreče tudi iskanje ponesrečencev. Stanje poškodovancev - Klicočega vprašamo stanju ponesrečenca. Ugotoviti moramo, ali so osebe ostale vkleščene v/pod vozilom ali ne. Pomemben podatek je tudi o zavesti žrtve, dihanju in vidnih zunanjih krvavitvah. Glede na te dejavnike bo lahko dispečer podal tudi napotke za izvajanje prve pomoči. Glede na omenjen podatke lahko dispečer aktivira sledeče enote: PHE ekipo 1B ekipo 1A ekipo Reševalca-motorista Pri alarmiranju urgetne ekipe težimo k standardu, da je izvoz ekipe znotraj ene minute od poziva. Dispečer tudi preveri in po potrebi dopolni aktivacijo drugih intervencijskih služb (gasilci, policija, DARS, ). Zaželeno je, da bi intervencijske službe že med vožnjo na mestu dogodka uporabljale isti delovni kanal in isti sistem radijskih zvez (npr. sistem zare). PRIHOD NA MESTO PROMETNE NESREČE, OZNAČITEV KRAJA DOGODKA TER POSTAVITEV INTERVENCIJSKIH VOZIL Pravilno zavarovanje kraja PN ima pomen v dvojem, in sicer: - v zagotovitvi varnosti udeleženim v PN in ostalim udeležencem tudi intervencijskim službam (NMP, gasilci, policija) - s pravilnim zavarovanjem kraja zagotovimo varno, uspešno in strokovno nudenje pomoči žrtvam, preprečitev nastanka nove škode in poškodb ter opravljanje policijskega ogleda. V vsaki prometni nesreči je, po zagotovitvi varnosti na kraju le-te, najpomembnejše, da se zavaruje življenje-a neposredno vpletenih v prometno nesrečo (nepoškodovanih in seveda še toliko bolj poškodovanih). Različne tehnike zavarovanja KN glede na kategorijo vozišča, vremenske razmere, število intervencijskih vozil, obseg nesreče. Obvezno pa velja: - Uporaba svetlobnih teles - Uporaba usmerjevalnega bloka (če je nameščen)
158 nesreč pa je označenost odvisna od: v prvi fazi udeležencev nesreče, v drugi fazi od intervencijskih ekip, ki pridejo na kraj nesreče, in v tretji fazi od dokončne odstranitve ovire družbe DARS. Pri prometnih nesrečah vozniki pripeljejo na kraj nesreče z nezmanjšano hitrostjo in zavirajo v zadnjem hipu. Običajno so posledice trčenj na avtocestah zelo hude. Vozniki na avtocestah tudi ob zmanjšani vidljivosti le redko prilagodijo hitrost razmeram na cesti. Voznike je potrebno v idealnih pogojih opozoriti vsaj 150 m pred samim krajem nesreče, da bodo ti pravočasno reagirali in varno peljali mimo oziroma ustavili svoje vozilo. Ob slabih vremenskih pogojih in zmanjšani vidljivosti pa se te razdalje bistveno podaljšajo. Slika 1. Svetlobna telesa na intervencijskem vozilu. Zavarovanje kraja nesreče prvo intervencijsko vozilo (naletna zaščita) - Prvo intervencijsko vozilo: med mestom nesreče in prihajajočimi vozili na istem voznem pasu! (slika 2.) Slika 2. Zavarovanje KN druga intervencijska vozila pred NRV na prizorišču (Slika 3.) Slika 3. Zavarovanje KN nevarna cona neznana snov, nevarna snov - pred pričetkom intervencije dogovor z v.i. gasilcev, iztekanje snovi zadosten odmik ali višji nivo vozila NRV R; Zarovanje nesreč na AC Velik problem predstavlja reševanje na avtocestah, kjer so hitrosti udeležencev bistveno višje kot na ostalih cestah, kar ima za posledico večjo pot ustavljanja. Vozniki na avtocestah ne pričakujejo nenadnih ovir in vozijo veliko bolj sproščeno, ker promet poteka le v eno vozno stran in ni nasprotnega prometa.v primeru določenih del na avtocesti so delovišča dobro označena, v primeru prometnih HITRI OGLED KRAJA DOGODKA SLUŽBA NMP Po ustrezni postavitvi intervencijskih vozil opravi vodja intervencije ogled kraja dogodka. Če so na mestu dogodka že prisotni gasilci, vse vzpostavi koordinacija med vodjem ekipe nmp in vodjem gasilske enote. Sicer pa skušamo pri hitrem ogledu kraja dogodka ugotoviti 1. nevarnosti in drugi pomembni podatki (mehanizem poškodb!) na mestu prometne nesreče: ekipa NMP mora znati prepoznati obstoječe nevarnosti za reševanje in življenje oseb; naj jih naštejemo le nekaj: a. nevarnosti v cestnem prometu: povoženje, nalet vozil b. požar c. nesproženi airbagi na vozilih d. nevarne snovi: naftni derivati, e. električni tok (tudi hibridna vozila!) f. strupeni plini (dogodki v tunelih, ) g. nasilje na mestu dogodka (poškodovanci, očividci, živali, ) h. razsuta steklovina, delci karoserije, ostri delci, i. vode (bližina ali v reki, jezeru, ) j. 2. poškodovana vozila; morda se sliši samoumevno, a je v praksi včasih prava uganka. Že po grobi oceni lahko predvidevamo tudi število poškodovanih oseb. Osredotočimo se na: a. število poškodovanih vozil; ekipa NMP mora ugotoviti dejansko stanje udeleženih vozil. Včasih so ta vozila razmetana v daljši razdalji, na nasprotnem voznem pasu, zdrs v globel, podvoz, vodo. b. vrsta poškodovanih vozil; glede na pestro avtomobilsko tehnologijo nas zanima predvsem to, ali so vozila na bencinski/naftni pogon, ali so morda hibridna. Postopek reševanja bo v slednjem primeru drugačen od prvega. Morda so na plinski pogon. c. mesto poškodovanih vozil; tudi mesto poškodovanih vozil si je potrebno dobro ogledati. Predvsem nas zanima, ali je vozilo: i. stabilno: vozilo je v svoji poziciji fiksno: teren, podlaga, položaj, fiksacija. Zavedati se moramo, da lahko stabilno vozilo med intervencijo postane nestabilno! ii. nestabilno: vozilo, ki obstalo na neravni podlagi, vozilo, ki je ostalo naslonjeno na sosednje vozilo, vozilo, ki stoji na spolzki podlagi, vozilo, ki je obstalo na boku ali strehi. Pri vseh nestabilnih vozilih bo najprej potrebna stabilizacija. 3. poškodovane osebe: v tem segmentu gre za aktivno reševanje poškodovanih oseb. Ugotoviti moramo: a. število poškodovanih oseb: ob tem podatku mora vodja ekipe NMP že razmišljati o razpoložljivih sredstvih in transportu poškodovanih. Vključujejo se dodatni resursi v smislu dodatnih ekip, sredstev, vozil. b. mesto poškodovanih oseb: nedopustno je, da je ekipa NMP že vrača s kraja dogodka, pa pristojne interventne službe ali očividci ponovno kličejo, češ da so našli še dodatne poškodovance. Ob prihodu na kraj dogodka je potrebno pregledati širšo okolico, premakniti kakšno grmičevje, visoko travo. Nezavestni poškodovanci namreč ne govorijo in jih zlahka spregledamo
159 4. dostop do poškodovancev; ta je odvisen od lege vozila, poškodb na vozilu, lege in stanja ponesrečenca in ogroženosti za reševalca in ponesrečenca. Tudi od tega segmenta bo odvisna naša odločitev o ekstrikaciji žrtve iz vozila. Ločimo: a. enostaven ali zahteven dostop O enostavnem dostopu govorimo takrat, ko ne potrebujemo posebnih pripomočkov; vrata odpremo z grobo močjo ali nam pomaga poškodovanec. Običajno tudi ni velikih deformacij na vozilu. Pri zahtevnem dostopu pa potrebujemo specialno orodje, poškodovanec nenavadno ukleščen, prisotne so večje deformacije na vozilu. b. dostopi do poškodovanca pa so sledeči: i. dostop skozi okna vozila ii. dostop skozi streho vozila iii. dostop skozi vrata vozila iv. dostop skozi podvozje vozila 5. triaža poškodovancev; grupira se jih v štiri (ali dodatno še modra kategorija) triažne kategorije: rdeča, rumena, zelena, črna, kot to predpisujejo standardi. Vedeti moramo, da triažno mesto ni vedno enako tudi mestu za oskrbo poškodovanih. Prav je, da se ob več poškodovanih določijo delovišča zdravstvene oskrbe, intervencijske poti, koordinator prevozov, Gre za precej temo, ki bi presegla obseg omenjenega prispevka, zato jo omenjava le v pregled. 6. dodatni resursi; ekipa NMP oceni potrebo po dodatnih kadrih, opremi, reševalnih vozilih in jih zahtevati preko dispečerske službe. Računati je potrebno ne samo z dejansko ogroženimi, ampak tudi z potencialno ogroženostjo; zdravstveno stanje namreč lahko spreminja in sedeči poškodovanec bo moral npr. čez nekaj trenutkov v vozilu ležati. Ti podatki so za ekipo nujne medicinske pomoči ključni, preden bo pričela z nudenjem nujne medicinske pomoči. KOORDINACIJA Z GASILSKIMI ENOTAMI Po hitrem ogledu kraja dogodka se mora vodja ekipe nmp odločiti o triaži. Načelo triaže in načelo varnosti, za katero pa je odgovoren vodja gasilske intervencije, pa si vedno ne bodo enaki. Vendar moramo upoštevati pravilo, da mora biti delovišče varno! Skupaj načrtujeta dostop do ponesrečenca v vozilu. Vodja intervencije je sedaj vodja GE. Gasilci opravijo še stabilizacijo vozila pred samim tehničnim posegom. Sledi oblikovanje odprtin za ponesrečenca. Ko je pot do ponesrečenca sproščena, prevzame vodenje intervencije vodja ekipe nmp. Sledi pristop do ponesrečenca, začetni trauma pregled in nujni ukrepi že v vozilu. Med tehnično intervencijo spremljamo tudi poškodovanca. Ne samo njegovo zdravstveno stanje, temveč smo pozorni še na: - Lomljenje oz. odstranjevanje stekel in zaščito poškodovanca; - Razlitje akumulatorske kisline, olja, naftnih derivatov, da ni poškodovanec v neposrednem stiku z njimi; - Obnašanje elementov vozila pri razpiranju in rezanju, da poškodovanca dodatno ne stisnejo, ne odletijo vanj; - Stabilnost vozila med tehničnim posegom ali se spreminja; - Ostri deli, ki ostanejo, ko so odrezani stebrički vozila, odstranjena vrata, bok vozila. Ti deli naj bodo pred ekstrikacijo poškodovanca ustrezno zaščiteni; - Zaščita poškodovanca pri uporabi iskrečega orodja; - Stanje stopal, pred ekstrikacijo iz vozila (poškodovanca ne vlečemo, če ima vpete noge pod pedala!) - Ipd Poškodovanca je smiselno pred tehničnim posegom na vozilu pokriti bodisi z odejo ali rjuho. Poškodovancu pa če je mogoče- tudi razložimo postopek dela, saj bo le-ta pokrit, v temi, slišal bo zvoke lomljenja, praskanja, škrtanja, hrup motorjev, Prav je, da ekipe nujne medicinske pomoči pred takšnim posegom poskrbijo za ustrezno sedacijo in analgezijo ponesrečenca. Po koordinaciji obeh vodij se odločimo o najbolj optimalnem iznosu iz vozila. Ti so odvisni od - nevarnosti na mestu prometne nesreče - stanje poškodovanca Tako lahko govorimo o dveh tipih izvlačenja poškodovanca iz vozila: hitra reševanje: to izvajamo v primeru neposredno grozeče nevarnosti na mestu dogodka (požar, eksplozija, ) ali življenjske ogroženosti poškodovanca; ločimo dve obliki izvlačenja: t.j. takojšen iznos in hiter iznos. Razlika je v času, ki ga imamo na voljo ter nam da»določijo«nevarnosti na mestu samem. izvlačenje s pomočjo KED-a ali kratke deske za imobilizacijo poškodovanca; ta pride vpoštev takrat, ko poškodovanec ni življenjsko ogrožen in mu ne preti neposredna nevarnost na mestu dogodka; Pri iznosu ponesrečenca je prav, da pomagajo obe enoti. ZAKLJUČEK Vsaka intervencijska služba mora obvladati svoje operativne postopke. Poznati mora delovanje drugih intervencijskih služb, ter delo načrtovati usklajeno, predvsem pa varno. Delovati mora v dobrobit poškodovanca, ki nas v takšnih situacijah najbolj potrebuje. Opisanih je bilo tudi nekaj nevarnosti. Vseh nam verjetno ne bo uspelo nikoli. Dokaz temu so tudi poškodbe izkušenih članov intervencijskih ekip. V dobri želji pomagati ne smemo pozabiti na lastno varnost. Ključ do uspeha na intervenciji je dobra koordinacija med različnimi službami. LITERATURA 1. Černelič F. Gasilsko tehnično reševanje. Ljubljana: Gasilska zveza Slovenije, Černelič F. Ukrepanje ob nezgodi z nevarno snovjo. Ljubljana: Gasilska zveza Slovenije, Kejžar M. Vrvna tehnika-reševanje iz globin in višin. Ljubljana: Združenje slovenskih poklicnih gasilcev, Verbič M., Kovačič B. Tehnika I.-IV. Ljubljana: Gasilska zveza Slovenije, Moore R.E. Vehicle rescue and extrication-second edition. Philadelphia: MosbyJems, Sanders M. J. Paramedic textbook-third edition. Philadelphia: MosbyJems, Mohor M. IV. regijski seminar o urgentni medicini. Kranj: Osnovno zdravstvo Gorenjske,
160 PRISTOP K HUDO POŠKODOVANEMU UDELEŽENCU V PROMETNI NESREČI ASSESSEMENT AND INITIAL MANAGENENT OF THE TRAUMA PATIENT IN TRAFFIC ACCIDENT Primož Velikonja Zdravstveni dom Kočevje, Reševalne postaja, Roška cesta 18, 1330 Kočevje Izvleček Oskrba poškodovanega pacienta v predbolnišničnem okolju zahteva dobro delujoči sistem od sprejema klica preko dispečerja do oddaje poškodovanega v primerni ustanovi. Čas»zlate ure«se izteka od trenutka nastanka poškodbe do prihoda v bolnišnico, zato je za oskrbo v predbolnišničnem okolju pomembnih»platinastih deset minut«. Preživetje pri hudo poškodovanih v prometni nesreči je pogojeno s časom oskrbe, usklajenostjo in izkušnjami prehospitalne ekipe. V prispevku bo predstavljen pristop in začetna oskrba poškodovanca po smernicah ITLS (International Trauma Life Support), ki je vodilna organizacije na področju predbolnišnične oskrbe poškodovancev. Abstract Care for injured pacient in prehospital environment demands extremely well organised system from the very first emergency phone call through dispatcher to the last step where pacient is brought to an appropriate health institution. "Golden hour" clock starts ticking when injury occurs and lasts until pacient is broght to a hospital, therefore appropriate actions, known as "platinum 10 minutes" in prehospital environment are of extreme importance. Surviving of heavy injured pacients in car crashes is determined with time of care, congruency and experience of prehospital medial staff. In following article the right approach and initial care of injured pacient will be presented according to ITLS (International Trauma Life Support), guidelines. ITLS is leading organisation in prehospital care. UVOD Pristop in oskrba poškodovanca je odvisna od časa in strokovnosti ekipe, ki izvaja predbolnišnično nujno medicinsko pomoč. Pomembne člene v verigi igrajo tudi službe (gasilci, policija), ki so prisotne na kraju dogodka in nam nudijo potrebno pomoč. Ob prihodu na kraj dogodka je potrebno naprej zavarovati območje, oceniti mehanizem poškodbe, uporabiti ustrezno zaščitno in medicinsko opremo, preveriti število poškodovanih in potrebe po aktivaciji dodatnih resursov. Pristop do poškodovanca je vedno s sprednje strani (1). V nadaljevanju bo predstavljen pregled poškodovanca po ITLS protokolu. Prednosti takšne obravnave so v hitrem, sistematičnem in standardiziranem pregledu. Protokol dovoljuje prilagajanje različnim lokalnim standardom in njegova uporaba zagotavlja pravno zaščito zaradi čedalje pogostejših tožb, snemanja nesreč ter nudenja pomoči ekip NMP z mobilnimi telefoni. Pregled poškodovanca po ITLS-protokolu zajema: primarni pregled poškodovanca (prepoznava stanj, ki ogrožajo življenje in jih je treba oskrbeti na terenu, ter prepoznava poškodovancev, ki zahtevajo hiter transport); sekundarni pregled poškodovanca (ugotavljanje vseh poškodb, pri težje poškodovanih se izvaja med transportom ali v bolnišnici); kontrolni pregledi med transportom (spremljanje poškodovanca). Ukrepi pri poškodovancu se na terenu v marsičem razlikujejo od načina obravnave poškodovanca v bolnišnici. Značilni izvenbolnišnični ukrepi pri oskrbi poškodovanega pacienta so: hitra ekstrikacija, iznos s steznikom za imobilizacijo hrbtenice pri sedečem poškodovancu, uporaba zajemalnih nosil, stabilizacija tujkov, hranjenje amputiranih delov, oskrba ob evisceraciji in še mnogi drugi. Pogoji dela na terenu so veliko slabši, pogosto je za obravnavo na razpolago malo časa, ob pacientih ni spremljevalcev, ki bi lahko povedali, kakšen je bil ta pred dogodkom. Zaradi naštetega je nujno, da ima reševalec primerno znanje in je usposobljen za delo na terenu, je iznajdljiv in sposoben prilagajanja spremenljivim okoliščinam in časovni stiski. Tudi navedena dejstva potrjujejo, da imajo reševalci, kot sestavni del tima službe NMP, pomembno vlogo pri oskrbi bolnih in/ali poškodovanih v predbolnišničnem okolju. HITRI OGLED MESTA NESREČE Hitri ogled nesreče se začne že takrat, ko ekipa NMP zagleda mesto dogodka. Do prihoda na kraj nesreče si že lahko ustvarimo začetni vtis o nevarnostih na mestu dogodka, o številu udeleženih vozil, njihovi razporejenosti in o številu udeleženih oseb. Pomemben je tudi mehanizem poškodbe iz katerega lahko razberemo na katere dele telesa so delovale sile in posledično predvidevamo kateri del telesa je utrpel poškodbo(1). Hitri ogled nesreče je vsaj tako pomemben kot ocena stanja posameznega ponesrečenca, saj se na njegovi osnovi odločimo za nadaljnji potek reševanja. Površno opravljen hitri ogled nesreče narekuje napačne ukrepe in zaporedje reševanja, zavleče reševanje in lahko ogrozi udeležence na mestu nesreče ( spregledana nevarnost). Hitri ogled nesreče mora opraviti tisti, ki vodi ekipo NMP. Praviloma je to zdravnik, če njega ni, pa najbolj izkušen v timu. Ocena stanja pogosto ni težavna ( npr. na mestu dogodka ni posebnih nevarnosti, poškodovano je eno vozilo, ki je v jarku ob cesti, stoji stabilno na kolesih, v njem dve zavestni osebi, ki ne izgledata življenjsko ogroženi, vrat vozila ni mogoče odpreti, dodatne ekipe najbrž ne bodo potrebne) in zanjo ne potrebujemo veliko časa. Včasih pa za hitri ogled nesreče (slaba vidljivost, več vozil, več poškodovanih, vozila so med seboj močno oddaljena, vozila izven cestišča...) lahko porabimo tudi več minut. Zato začne del ekipe takoj nuditi oskrbo življenjsko ogroženim, na katere naleti, drugi del ekipe pa pregleda ostali teren in dokončno oceni stanje. Hitri ogled nesreče ni sam sebi namen ali nepotrebna izguba časa, ampak pogoj za učinkovito nadaljnje ukrepanje. OCENA STANJA POŠKODOVANCA Ekipa nujne medicinske pomoči s hitrim orientacijskim pregledom pridobi splošni vtis o poškodovancu. Zaznati je potrebno starost, spol, telesno težo, splošni izgled, položaj pacientovega telesa in okolico, aktivnosti pacienta (premikanje, govor, stokanje ipd.), očitne poškodbe in/ali krvavitve. Zunanje krvavitve je potrebno takoj zaustaviti. K poškodovancu je potrebno pristopiti vedno s sprednje strani, tako da nas lahko vidi. Istočasno mu vodja tima ročno stabilizira glavo in oceni stanje zavesti po hitri AVPU-metodi: A alert (buden), V voice (odziven na glas), P pain (odziven na bolečino), U unresponsive (neodziven)., nato to prevzame drugi reševalec. Varovanje vratne hrbtenice je nujno do dokončne imobilizacije. Ves čas pregleda vodja tima pridobiva anamnestične in heteroanamnestične podatke: ali se dogodka spomni, kje ga boli, ali ima težave z dihanjem in povprašamo o morebitni stalni terapiji. Sledi ocena dihalne poti (A airway) in dihanja (B breathing), tako da se opazuje premikanje prsnega koša in trebuha ter posluša in poskuša občutiti pretok zraka. Vsem poškodovancem reševalec namesti ohio masko z visokim pretokom kisika. Če dihanje ni primerno, vodja odredi asistirano ventilacijo. Neuspeh pri vzpostavitvi proste dihalne poti in dihanja je eden izmed treh razlogov za prekinitev začetne ocene stanja poškodovanca. Po navodilu zdravnika reševalec izvede prilagojeni trojni manever in tako skuša zagotoviti prosto dihalno pot. Če ponovni poizkus ne uspe, je potrebno poškodovanca endotrahealno Reševalec mora poznati osnovne in alternativne pripomočke za zagotovitev proste dihalne poti in biti vešč asistence ob endotrahealni intubaciji.. Endotrahealna intubacija je zlati standard dokončne oskrbe dihalne poti in je hkrati merilo kakovosti predbolnišnične službe NMP PHE (2). Nato vodja nadaljuje z oceno cirkulacije (C circulation). Preveri kakovost in hitrost pulza, vlažnost in temperaturo kože. Pulz tipa na radialni ali karotidni arteriji, dojenčku na brahialni arteriji. Če tipa periferni pulz na a. radialis, preverjanje pulza na a. carotis ni potrebno. Če zazna odsotnost pulza na a. carotis, je treba takoj pričeti z oživljanjem pacienta (1), kar je drugi razlog, ki
161 narekuje prekinitev primarnega ITLS pregleda, izjema je prisotnost masivne tope poškodbe. Pri topih poškodbah brez vitalnih znakov ni preživetja in je v takšnih primerih reanimacija nesmiselna (3). Tretji razlog prekinitve primarnega pregleda je, ko se razmere na kraju dogodka spremenijo in postanejo za poškodovanca in reševalno ekipo nevarne. Reševalec mora poznati in izvajati temeljne in nadaljnje postopke oživljanja. Vzpostavi intravensko pot, pripravi naročena zdravila in jih aplicira. HITRI TRAVMATOLOŠKI PREGLED POŠKODOVANCA Hitri travmatološki pregled poškodovanca ali hitri ITLS-pregled zajema hiter in kratek pregled poškodovanca od glave do hrbtenice in prepoznavanje življenja ogrožujočih stanj. Vodja tima pregled prične na glavi in vratu, išče vidne poškodbe obraza, glave in vratu. Pregleda vratne vene, položaj traheje. Po pregledu vratu je potrebno poškodovancu namesti vratno opornico. Reševalec določi primerno velikost opornice in jo namesti. Sledi pregled prsnega koša. Razkrije in opazuje se simetričnost in prisotnost morebitnih paradoksnih premikov. Išče se sledi topih in ostrih poškodb. Preveri občutljivost, nestabilnosti in krepitacije reber. Obe strani avskultira in primerja slišnost dihanja. Če to ni enako, opravi perkusijo prsnega koša. Ob ugotovitvi, da so potrebne določene intervencije, jih izvede drugi reševalec. Zdravnik posluša srčne tone, da jih pozneje lahko primerja. V nadaljevanju vodja intervencije preide na pregled abdomna. Išče vidne poškodbe, ugotavlja občutljivost, napetost in rigidnost. Na medenici se enako išče sledi vidnih poškodb in deformacij. Ugotavlja občutljivost, stabilnost in krepitacije. Najprej nežno pritisne na simfizo, če je boleča pregled medenice prekine. V nasprotnem primeru pritisne na iliačne kriste, kot bi hotel zapreti knjigo. Nadaljuje s pregledom okončin. Na stegnih išče občutljivost, nestabilnosti in krepitacije, enako na golenih. Preden poškodovanca preložimo na zajemalna nosila, je pomembno preveriti gibljivost prstov in senzoriko. Enak pregled opravimo tudi na rokah. Zdaj lahko pacienta prenesemo na izbran imobilizacijski pripomoček. Izbira tehnike prenosa je odvisna od vrste poškodbe. Reševalec mora poznati različne tehnike prenosa. Najpogosteje se uporabi tehniko»log roll«. Za pravilno izvedbo so potrebne najmanj štiri osebe, da poškodovanca obrnejo v osi na bok in namestijo na zajemalna nosila.»log roll«tehnike se ne sme uporabljati pri poškodbi medenice, obojestranskem zlomu stegnenic, penetrantni poškodbi trebuha (tujek je še vedno v trebuhu) in prepričljivi poškodbi vratne hrbtenice z nevrološkimi izpadi. Ob prenosu se pregleda hrbet in zadnji dela telesa. Išče se vidne poškodbe otekline, deformacije, kontuzije, abrazije, opekline, občutljivost in laceracije. Zdaj ima vodja tima dovolj informacij, da se odloči, ali gre za hude poškodbe, ki zahtevajo nujen transport v bolnišnico. Vse ostale intervencije se izvedejo na poti v bolnišnico oziroma na kraju nesreče, če pacientovo stanje to zahteva. Postopke izvede zdravnik ob pomoči reševalca ali obratno. Če pride do spremembe stanja zavesti, mora vodja tima opraviti kratek nevrološki pregled. Preveri velikost, enakost in odzivnost zenic, oceni stanje zavesti po GCS, prisotnost znakov cerebralne herniacije in tako prepozna znake zvišanega intrakranialnega tlaka. Poškodba glave, šok in hipoksija niso edini vzroki za spremembo stanja zavesti. V ozadju je lahko hipoglikemija, zloraba alkohola, drog in drugi netravmatski razlogi za moteno zavest (1). Ves čas izvajanja primarnega in hitrega travmatološkega pregleda je potrebno od pacienta, svojcev ali očividcev pridobiti tudi dodatne podatke. Govorimo o SAMPLE-anamnezi (S (symptoms) težave, ki jih čuti, A (allergies) alergije, M (medications) zdravila, ki jih jemlje, P (past medical history) anamneza, L (last oral intake) čas zadnjega obroka, E (events preceding incident) zadnja stvar, ki se je spomni (4). Začetna ocena stanja in hitri travmatološki pregled ne smeta trajati dlje od dveh minut. S tem pregledom dobi ekipa dovolj informacij za sprejem odločitve, ali gre za kritično situacijo»load and go«.»load and go«nikakor ne pomeni pridemo-naložimo-odpeljemo, temveč kritično stanje poškodovanca, ko na terenu ne smemo izgubljati časa. Odločitev sprejme vodja na podlagi mehanizma poškodbe in rezultata začetne ocene stanja. Kadar so prisotni nevarni, generalizirani mehanizmi poškodbe ali je pacient nezavesten, ima težave z dihanjem, pri nezadostni perfuziji, se takoj preide na hitri travmatološki pregled. Ko gre za nevaren fokusiran mehanizem poškodbe, ki kaže na izolirano poškodbo, je usmerjen pregled omejen na področje poškodbe in sosednja predela. Kadar so poškodbe lažje in je začetna ocena stanja normalna, preidemo na usmerjeni pregled poškodovanca (1, 4). pregled vedno med transportom v bolnišnico. Če je čas transporta kratek in je treba izvesti še določene intervencije, bo za podrobni pregled morda zmanjkalo časa. Če se med ITLS-primarnim pregledom ne odkrije kritičnega stanja, se lahko ITLS-sekundarni pregled opravi na kraju dogodka (1,4). KONTROLNI PREGLED Med transportom izvajamo kontrolni pregled. Pri vitalno ogroženih bolnikih na 5 minut pri neogroženih na 15 minut. Čimprej obvestimo bolnišnico, da se pripravi reanimacijska ekipa. Povemo osnovne podatke o bolniku, mehanizem poškodbe in ukrepe, ki smo jih izvedli na terenu (1,4). S pacientom se je treba pogovarjati, spraševati po počutju, če občuti kakršne koli spremembe. Oceni se mentalni status, preveri prehodnost dihalne poti, dihanje in cirkulacijo, išče znake inhalacijske poškodbe, če je pacient opečen. Znova se oceni polnitev vratnih ven, morebitna deviacija traheje. Pri abdomnu se spremlja morebiten razvoj občutljivosti, distenzije in rigidnosti tega. Znova se preveri že prej ugotovljene poškodbe (kraj krvavitve, pulz, gibljivost in občutljivost distalno od poškodovanih okončin). Preveri se tudi vse opravljene intervencije (položaj endotrahealnega tubusa, sistema za aplikacijo kisika, prehodnost intravenskega kanala, opornice, obveze, stabilnost tujkov, EKG monitor, pulzni oksimeter). Ves čas prevoza do bolnišnice je treba beležiti vse spremembe zdravstvenega stanja poškodovanega in čas izvedenih intervencij. Reševalec ob kontrolnem pregledu sodeluje z zdravnikom, pogovarja se s poškodovanim, preverja vitalne funkcije in stanje po opravljenih intervencijah. Pomemben del pacientove oskrbe je najava v bolnišnici. Ta je nujna ob večjem številu poškodovanih ali ko je poškodovanec vitalno ogrožen oziroma se med transportom izvaja kardiopulmonalna reanimacija. Obveščanje najpogosteje opravi reševalec voznik po navodilu zdravnika preko UKV-zvez ali mobilnega telefona. Najava more vsebovati podatke o številu poškodovanih, mehanizmu poškodbe, stopnji zavesti, načinu dihanja (ali diha samostojno, ali je intubiran, relaksiran), najverjetnejših poškodbah in krvavitvah, pomembno je opozoriti na predvideni čas prihoda v bolnišnico. S podrobno predajo poškodovanca travmatološki in reanimacijski ekipi v bolnišnici se zaključi oskrba v predbolnišničnem okolju. Reanimacijsko vozilo je po oskrbi in oddaji hudo poškodovanega neprimerno za naslednjo intervencijo. Potrebno je čiščenje in razkuževanje uporabljenih pripomočkov in površin v avtomobilu. Dopolniti je treba vse, kar je bilo med intervencijo porabljeno, in preveriti delovanje medicinskih naprav. Reševalec ob koncu službe stanje v reanimacijskem vozilu ustno in pisno preda sodelavcu. ZAKLJUČEK Prometne nesreče v Sloveniji so glavni vzrok umrljivosti zaradi poškodb in drugi najpogostejši vzrok za bolnišnično obravnavo. Preživetje težko poškodovanih pacientov je odvisno od pretečenega časa od trenutka nastanka poškodbe do končne oskrbe, ki je običajno kirurška. Cilj prehospitalnih ekip, ki se ukvarjajo z oskrbo poškodovanih je usklajenost, timsko delo in zvečanje preživetja. Služba NMP v predbolnišničnem okolju v zadnjih desetletjih doživlja silovit razvoj. Vanjo so v Sloveniji vključeni poleg zdravnikov tudi reševalci. Vsako dodatno izobraževanje zdravstvenih reševalcev, se obrestuje in odraža ob vsakodnevnem delu na terenu. Velike zasluge pri izobraževanju medicinskega kadra za ukrepanje pri hudo poškodovanih na terenu ima ITLS Slovenija, ki skrbi za enotno doktrino in vrhunsko usposobljenost. LITERATURA 1. Campabell JE (2008). International Trauma Life Support: for Prehospital Care Providers. New Jersey: Pearson Education, Žmavc A., Mažič M. Oskrba politravme na terenu. V: Gričar M., Vajd R.: Urgentna medicina - Izbrana poglavja. Portorož: Slovensko združenje za urgentno medicino, 2008: Kirkpatrick AW, Ball CG, D Amours S, Zygun D (2008). Acute resuscitation of the unstable trauma patient: beside diagnosis and therapy. Can J Surg. 51 (1): Škufca Sterle M. Pristop in hitri pregled poškodovanca principi ITLS. V: Posavec A. Od reševalca do reševalca v zdravstvu. Gozd Martuljek: Sekcija reševalcev v zdravstvu, 2010: SEKUNDARNI PREGLED Podrobni pregled poškodovanca ali ITLS-sekundarni pregled je obširnejši, njegov namen je odkriti vse poškodbe, ki smo jih pri hitrem ITLS-pregledu izpustili. Pri hudo poškodovanih se opravi podrobni
162 OBRAVNAVA ŠOKA IN BOLEČINE NA MESTU PROMETNE NESREČE ON-SITE MANAGEMENT OF SHOCK AN PAIN IN ROAD ACCIDENTS Gregor Prosen, Matej Strnad Center za nujno medicinsko pomoč Maribor, Cesta proletarskih brigad 22, 2000 Maribor Izvleček Šok zaradi izkrvavitve je najpogostejši vzrok smrti pri poškodovancih. Ostali vzroki šoka pri poškodovancih so tenzijski pnevmotoraks, tamponada osrčnika, nevrogeni šok, kardiogeni šok (kontuzija srca). Pacient lahko izkrvavi navzven, kar je načeloma lažje obvladati, ali navznoter v enega izmed štirih kompartmentov: plevralno ali peritonealno votlino, retroperitonealno / v medenico ali v obe stegni. Cilj oskrbe poškodovanca med primarnim pregledom je prepoznati in ukrepati ob zapori dihalne poti, tenzijskem pnevmotoraksu, odprtem pnevmotoraksu, masivnem hemotoraksu oz. masivni zunanji krvavitvi, tamponadi osrčnika ter nestabilnem prsnem košu. Primarni pregled poškodovanca po sistemu ITLS nam omogoča da v manj kot dveh minutah prepoznamo in ukrepamo glede zgoraj omenjenih smrtnih stanj ter še več. Šok ne moremo enačiti z hipotenzijo, niti ni vsak hipotenziven pacient šokiran. Šok je klinični sindrom nezadostne perfuzije tkiv in se ponavadi kaže z večimi simptomi in znaki, zato je sistematičen pristop še posebej pomemben, da ne spregledamo morebiti kritičnih indicev šoka. Med primarnih pregledom so v zvezi s šokom zares kritično pomembni le trije postopki - zaustavitev zunanje krvavitve, dekompresija tenzijskega pnevmotoraksa ali perikardiocenteza. Tekočinska terapija služi le kot premostitev do dokončne zaustavitve krvavitve (operativne?) in v grobem lahko za kratek čas dopuščamo permisivno hipotenzijo (SKP 90 mmhg), razen pri poškodbah glave kjer je ne glede na ostale poškodbe treba vzdrževati normotenzijo in normoksemijo (ter ostale parametre homeostaze). Čimhitreje, po zagotovitvi kritičnih življenskih funkcij je potrebno razmisliti tudi o analgeziji poškodovanca. Zaradi hitrosti so primerni le intravenski analgetiki, pomemben je hiter nastop in titracija zato je izbira enostavna: fentanil, piritramid ali ketamin. Ketamin je zaradi rahlo simpatikomimetičnih učinkov najbolj hemodinamsko stabilen in ga je možno dati tudi intramuskularno, zato je še posebej primeren za poškodovance. Ketamin več ni kontraindiciran pri poškodbah glave. Abstract Hemorrhagic shock is major cause of mortality in trauma. Other causes of shock are: tension pneumothorax, pericardial tamponade, neurogenic shock, cardiogenic shock (heart contusion). Bleeding can occur externaly, which is usualy easier to stop, or internaly into any of four compartments: pleural or peritoneal cavity, retroperitonealy/pelvis or into both thighs. Goal of primary exam evaluation is to diagnose and relieve airway obstruction, tension pneumothorax, open pneumothorax, massive hemothorax or other massive external/internal hemorrhage, pericardial tamponade or flail chest. Primary trauma exam in-field as per ITLS enables us to examine the patient in less then two minutes and manage above mentioned critical states and more. Shock can not be equated with hypotension, neither is every hypotensive patient in shock. Shock is clinical syndrome of inadequate tissue perfusion and is usualy manifesting with several signs and symptoms and systematic approach to trauma is especialy important, not to miss on important clues of shock. During primary exam there are three truly criticaly important interventions regarding shock: stoping of external bleeding, tension pneumothorax decompression and pericardiocentesis. Fluid resuscitation merely bridges the patient until definite hemorrhage control and we can usualy tolerate permisive hypotension (SBP 90 mmhg), except in head trauma patient (normotension required). Analgesia is usualy required as soon as possible after primary interventions. Due to fast onset, only intravenous analgetics are appropriate and the choice is rather limited: fentanyl, piritramid or ketamine. Due to marked hemodynamic stability, ketamin is especialy appropriate for trauma patient and can be also applied intramusculary. Ketamine is no longer contraindicated in head trauma. UVOD Šok je stanje nezadostne perfuzije tkiv in pri poškodovancih je hemoragični šok zaradi izkrvavitve najpogostejši vzrok smrti (1). Ostali vzroki šoka pri poškodovancih so tenzijski pnevmotoraks (TPTx), tamponada osrčnika, nevrogeni šok ali kardiogeni šok zaradi kontuzije srca (redko). Seveda so lahko internistični vzroki šoka (pljučna embolija, sepsa, tahi-/bradi-kardije) pripeljali do nesreče, a oskrba leteh ne bodo tema tega sestavka. Poškodovanec lahko izkrvavi navzven ali v enega ali več of poglavitnih notranjih votlih: prsno votlino (hemotoraks), peritonealno votlino (hemo-peritonej), retroperitonealno, v medenico ali stegna (smrtna bi bila krvavitev v obe stegni) (2). Ne glede na vzrok šoka, mehanizem poškodbe ali druge dejavnike, je za zagotovitev najboljše oskrbe ter zaradi stresnosti oskrbe kriično poškodovanega pomembno da poškodovanca vedno obravnavamo podobno, t.j. sistematično z specifičnimi poudarki če je to potrebno (nosečnice, otroci, itd.). Sistematični hitri primarni pregled poškodovanca po ITLS metodi (International Trauma Life Support ) (3) omogoča hiter in sistematičen pregled ter ukrepanje poškodovanca ne glede na vrsto ali mehanizem poškodbe. Pregled uigrane ekipe lahko traja manj kot dve minuti in omogoča prepoznavo vseh kritičnih stanj ki jim moramo prepoznati takoj in glede njih ukrepati: zapora dihalnih poti, masivna zunanja krvavitev, tenzijski pnevmotoraks, odprti pneumotoraks (OPTx), nestabilni pnevmotoraks (NPK), masivni hemotoraks (HTx) ter tamponada osrčnika. Treba je poudariti, da je prepoznava slednjih dveh stanj zelo težka, a pomembno olajšana z uporabo prenosnega ultrazvoka. Hitri pregled nam omogoča tudi postaviti sum na krvavitev v trebušno votlino (še veliko lažje z hitrim ultrazvočnim (UZ) pregledom) ali na zlom medenice ali stegnenic ki zahtevata primerno imobilizacijo, tekočinsko terapijo in hiter prevoz. Primarni pregled poškodovanca po ITLS je namenjen predvsem dvojemu: hitri prepoznavi šestih kritičnih stanj ki zahtevajo takojšnje ukrepanje (zapora dihal, masivna zunanja krvavitev ali HTx, TPTx, OPTx, NPK, tamponada osrčnika) ter pregledu ostalih delov telesa ki nam daje dodatne informacije o poškodovancu, stopnji urgentnosti in omogočajo varno zajetje na zajemalna nosila. PATOFIZIOLOGIJA ŠOKA PRI POŠKODOVANCU Šok je klinični sindrom nezadostne perfuzije tkiv in ga ne moremo enačiti z hipotenzijo (definirana kot sistolični krvni pritisk [SKP] manj kot 90 mmhg). Tudi obratno, ni vsak pacient/poškodovanec z hipotenzijo tudi šokiran! Šok se ne more definirati z nobenim izoliranim parametrom in se kaže s skupkom simptomov in znakov: nemir, tahikardija, hladne, blede in/ali znojne okončine, hipotenzija, tahipneja, žeja, sopor, koma, ter seveda simptomi in znaki vzroka (krvavitev, pnevmotoraks, tamponada, poškodba hrbtenjače). Hujše kot je stanje šoka, načeloma bolj evidentni so simptomi in znaki šoka! Pri vsakem šokiranem pacienti niso prisotni vsi zgoraj omenjeni znaki! V grobem se stopnja hemoragičnega šoka deli v štiri kategorije, ki pa služijo predvsem klinični orientaciji urgentnosti ter zavedanju da sta prvi dve stopnji šoka klinično relativno nemi! Šele tretja stopnja šoka se kaže z hipotenzijo, kar pa pomeni že najbrž izgubo tretjine poškodovančeve krvi (dekompenzirani šok)!! Krvavitev je daleč najpogostejši vzrok vzrok šoka in smrti pri poškodovancih. Izkrvavitev ne omogoča normalne polnitve srca, zato pride do nezadostne prekrvavitve tkiv. Ob jasni zunanji krvavitvi je treba krvavitev takoj zaustaviti z kompresijsko obvezo, v skrajnem primeru z Esmarchovo obvezo. Tenzijski pnevmotoraks nastane zaradi ventilnega mehanizma, ki zraku dovoljuje vstop v plevralno votlino, ne dovoljuje pa iztoka zraka, zato se zrak z vsakih vdihom nabira v plevralni votlini in začne povzročati tenzijo v plevralnem prostoru - povišan pritisk/ tenzija v plevralni votlini povzroči sesedenje pljučnega krila, predvsem pa stisnjenje spodnje vene kave ki zmanjša dotok krvi v srce in zato spet manjšo perfuzijo tkiv - šok. Odprti pnevmotoraks je veliko manj nevaren od zaprtega, a lahko postane vzrok šoka če ga neprimerno oskrbimo - potrebno je primerna oskrba rane na tri robove ki onemogoča ventilni mehanizem Masivni hemotoraks je lahko smrten predvsem zaradi velike količine krvi (nekaj litrov) ki se lahko zlije v plevralno votlino, ter posledičnega sesedenja pljučnega krila. Potrebna je razrešitev z torakalno
163 drenažo in ob večji ali trajni krvavitvi (>1500 ml) operativni poseg. Tamponada osrčnika je vzrok obstruktivnega šoka, ker hitro nabrana tekočina/kri zaradi rigidnosti osrčnika ne dovoljuje polnitve desnega prekata - podobno kot pri tenzijskem pnevmotoraksu, premajhna polnitev srca ne dovoljuje dovoljšnjega iztisa krvi iz srca. PREPOZNAVA ŠOKOVNIH STANJ IN PRIMARNI PREGLED POŠKODOVANCA (3) Poškodovanec v šoku manifestira simptome in znake slabše perfuzije tkiv (npr. tahikardija, bledica, ob napredovalem šoku hipotenzija) in samega vzroka šoka (npr. težka sapa in zračni mehurčki z sesajočo rano ob odprtem pnevmotoraksu). Pri danem pacientu večinoma niso prisotni vsi možni simptomi in znaki šoka! Krvavitev se kaže z krvavitvijo navzven ali posrednimi znaki poškodbe, t.j. ranami ali odrgninami prsnega koša, trebuha, ledij ali področja medenice ali stegen (notranje krvavitve). Ob napredovali izgubi krvi se pojavi tahikardija, nemir, zožan pulzni pritisk, bledica, hladne in/ali znojne okončine ter šele ob izgubi nad tretjino krvi hipotenzija, somnolenca in končno srčni zastoj (večinoma PEA). Znaki hemoragičnega šoka so lahko zamaskirani pri starejših, nosečnicah ali otrocih. Starejši zaradi jemanja številnih zdravil (predvsem beta in kalcijevih zaviralcev, digoksina, amiodarona) in ostarelega srca ne odreagirajo z močno tahikardijo, srčni utrip je lahko celo v mejah normale, enako krvni pritisk, ki pa je za starostnika z ustaljeno hipertenzijo lahko že v področju šoka! Podobno nosečnice dolgo časa vzdržujejo normotenzijo, a na račun stisnjenja žil v rodilih in na škodo manjše perfuzije ploda - potrebna je zgodnja prepoznava šoka pri nosečnici! Podobno, otroci zaradi odlične odzivnosti žilja še dlje vzdržujejo normotenzijo, a se nato naenkrat hemodinamsko porušijo in sledi bradikardija in srčni zastoj - bradikardija pri otroku je preterminalno stanje! Primarni ukrep oskrbe hemoragičnega šoka je zaustavitev krvavitve! Tekočinska terapije je drugotnega pomena in služi temu, da vzdržujemo vsaj minimalni tlak (okoli 90mmHg), razen pri poškodbah glave (le-te zahtevajo SKP vsaj mmhg) (4). Med kristaloidi (fiziološka, Ringerjeva raztopina) in koloidi (HES, Voluven ) ni razlike v uspešnosti zdravljenja! (5) Tenzijski pnevmotoraks se kaže z hudo dispnejo in zaradi tenzije posledično znaki šoka: nemir, tahipnejo, bledico, mrzlimi, znojnimi okončinami, napetimi vratnimi venami, večinoma rano v predelu prsnega koša (vzrok), ter zmanjšanimi dihalnimi zvoki na strani pnevmotoraksa in hiper-sonornim poklep na isti strani. TPTx razrešimo z igelno pukcijo v 2. interkostalne prostoru v medioklavikularni liniji, nad zgornjim robom spodnjega rebra. Vbosti je treba vsak nekaj centimetrov globoko, dokler ne zaslišimo izdora zraka. Odprti pnevmotoraks se kaže podobno, a manj dramatično kot tenzijski pnevmotoraks: značilna je dispneja, odprta rana prsnega koša, predvsem pa sesajoča rana ( sucking chest-wound ) in zmanjšani dihalni zvoki na strani pnevmotoraksa ter hipersonorni poklep na isti strani. OPTx oskrbimo tako, da rano zapremo z folijo le na treh straneh ali z komercialnimi izdelki. Masivni hemotoraks se kaže z splošnim znaki šoka zaradi krvavitve (hladna, bleda, znojna koža, tahikardija z/brez hipotenzije) ter rano prsnega koša in zmajšanimi dihalnimi zvoki na strani poškodbe (kot PTx), a za razliko od pnevmotoraksa je na poškodovani strani poklep hiposonoren (bolj zamolkel). Ob sumu na HTx je potrebna nadalnja diagnostika (npr. UZ) in ob masivnem HTx drenaža v bolnišnici, ob masivni ali nadaljeva krvavitve pa operativni poseg. Tamponada osrčnika se kaže s hladno, bledo, znojno kožo, tahikardijo in napredujočo hipotenzijo, značilno pa so srčni toni zamolkli, slabše slišni in vratne vene napete (Beckova triada: šok, napete vratne vene, zamolkli srčni toni - a prisotna le v polovici primerov). Prepoznanje tamponade osrčnika je realno pričakovati šele z uporabo prenosnega ultrazvoka - potrebna je igelna pukcija perikarda. Krvavitev v trebušno votlino se kaže podobno kot šok zaradi izkrvavitve, z rano v predelu trebuha. Z napredujočo krvavitvijo trebušna stena postaja trda, boleča (peritonizem zaradi draženja peritoneja). Potrebna je hitra prepoznava in čimhitrejša diagnostika z UZ in ob šokiranem operativni poseg. Krvavitev zaradi zloma medenice se kaže kot ostale vrste šok zaradi izkrvavitve, večinoma pa je tipen zlom medenice. Podobno je pri šoku zaradi krvavitev v stegno - pomemben je sistematičen in temeljit pregled poškodovanca! Nevrogeni šok nastane zaradi pretrganje hrbtenjače ob poškodbah hrbtenice, specifično, pretrganje vlaken ki dovajajo stimulativne signale srcu za povečanje frekvence in moči kontrakcije in signale za stisnjenje žil in posledičnega zvišanja tlaka. Če so ta vlakna avtonomnega živčevja (simpatikusa) pretrgana, srce bije z svojo lastno frekvenco okoli 60 utripov na minuto in se ne odzove na potrebe po tahikardiji. Podobno se žile ne skrčijo in se ne zoperstavijo padcu tlaka. Takšne poškodbe večinoma nastanejo v področju vratne hrbtenice in višjih nivojev prsne hrbtenice. Za nevrogeni šok so značilne tople okončine (ne-stisnjene žile, ki nevrogeni šok in sepso kot topel šok ločijo od vseh drugih vrst šokov - hladni šok [krvavitev, TPTx, tamponada, kardiogeni šok). Srce torej bije z normalno ali celo upočasnjeno frekvenco (prepočasi kot bi pričakovali), pritisk je normalen ali znižan. Značilni so nevrološki izpadi pod nivojem poškodbe (paraliza okončin, nezmožnost čutenja po določenim nivojem) - za prepoznavo nevrogenega šoka in posledično ustreznega ravnanja/transporta med primarnim pregledom opravljamo tudi hitri nevrološki pregled poškodovanca! Na terenu zdravimo ga z atropinom za povišanje frekvence srca, tekočinami, če so ti ukrepi neuspešni tudi z vazopresorji (fenilefrin, efedrin, noradrenalin). Kardiogeni šok zaradi kontuzije srca se kaže podobno kot kardiogeni šok zaradi AMI: mrzle, znojne okončine, bolečine v prsih, spremembe v EKG, lahko tahikardija ali hipotenzija. Zdravljenje je podporno za stabilizacijo bradikardije/tahikardij, inotropi po potrebi. POMEN HITREGA SISTEMATIČNEGA PREGLEDA POŠKODOVANCA NA TERENU Kot je razvidno iz napisanega, se vsako kritično stanje (npr. tenzijski pnevmotoraks) vedno kaže z večimi simptomi in znaki, zato je izrednega pomena enovit, sistematični pristop ki nam omogoča da tekom pregleda zbiramo sestavljanke in še bolj točno in zagotovo postavimo pravilno diagnozo in ustrezno ukrepamo. Na primeru tenzijskega pnevmotoraksa imamo lahko (v povednem) primeru celo do 10 pokazateljev (!?!) ki nas usmerjajo k pravilni diagnozi: anamneza poškodbe prsnega koša (npr. zabodenje z nožem), na kraju dogodka vidimo prizadetega pacienta, ki se polno odziva, a je hudo tahipnoičen, s hitrim in šibkim pulzom tipnim le na karotidi, hladne in znojne kože, napetih vratnih ven, vbodne rane v 4. interkostalnem prostoru spredaj desno, s slabše slišnim dihanjem desno ter hipersonornim poklepom desno. Avskultacija srca je bila normalna, kakor tudi ostali telesni pregled do peta. Morebiti je prisotna tudi cianoza ustnic, deviacija traheje pa je redek in pozen znak. Kot je razvidno iz primera, je v danem primeru do najdbe klasičnih znakov pnevmotoraksa (slabše slišno dihanje, hipersonornost) bilo prisotnih kar sedem (!?!) pokazateljev da je situacija kritična in pacient najverjetneje v šoku. Šele zadnja dva podatka, ob pregledu samega prsnega koša, sta potrdila diagnozo tenzijskega pnevmotoraksa in potrebna bi bila takojšnja igelna punkcija ki sprosti tenzijo v prsnem košu ter omogoči ponovni pritok krvi izboljšanje šoka. ANALGEZIJA Lajšanje bolečine je tako človekova pravica kot humano dejanje. Sicer iskanje IV kanala ne sme motiti primarnih posegov zagotovitve proste dihalne poti, dihanja in potrebnih ukrepov odprave šoka (kompresijska obveza krvaveče rane, dekompresija TPTx), a ob vzpostavljenem IV kanalu je potrebno razmisliti koliko in kakšen analgetik bomo aplicirali poškodovancu. Analgetik mora delovati hitro, imeti čim manj stranskih učinkov in biti relativno hemodnamsko stabilen, da poškodovanca ne pahnemo v (še globlji) šok. Zaradi teh zahtev je izbor možnih analgetikov na našem tržišču zelo ozek, a dober: v ožji izbor prihajajo fentanil, piritramid in ketamin. Fentanil je zelo močan opiatni analgetik katerega dve najpomembnejši značilnosti sta zelo hiter pričetek delovanja (manj kot minuta) ter relativna hemodnamska stabilnost - vse to za razliko od morfija, ki je sicer močan analgetik a potrebuje dlje časa za pričetek delovanja (vsaj nekaj minut) in neposredno povzroča padec tlaka (venodilatacija). Šibkejši, sintetični opioid tramadol ni primeren za analgezijo poškodovancev! Fentanil (kot morfij) je zaradi možnega prenehanja dihanja (apneje) treba aplicirati v počasnem bolusu (vsaj pol minute). Piritramid/Dipodolor je sintetični opiatni analgetik, ki je primeren zaradi enakih lastnosti kot fentanil: nekoliko počasnejše, a še vedno sprejemljivo hitri pričetek delovanja, hemodinamska stabilnost in relativna varnost napram zavori dihanja. Ketamin je kemijsko popolnoma drugačen od drugih analgetikov in je derivat fenilciklidina, popularne droge iz sedemdesetih. Je analgetik, v višjih dozah pa povzroča anasteziji podobno stanje transa (disociativni anestetik). Uporaben je predvsem zaradi štirih odličnih lastnosti: hiter pričetek delovanja, hemodinamska stabilnost (blag simptatikomimetik; ohranja, celo rahlo zviša krvni tlak in frekvenco), ne povzroča zapore dihanja v anestetičnih doza in se ga lahko aplicira tudi intramuskularno! Slednje je še posebej uporabno ko je stanje kritično, bolečine nehumane, pa ne moremo najti IV kanala (opekline, vkleščenost) - intramuskularno je potrebna višja doza. Ketamin več ni kontraindiciran pri poškodbah glave. (6)
164 LITERATURA 1. Cocchi MN, Kimlin E, Walsh M, Donnino MW. Identification and resuscitation of the trauma patient in shock. Emergency Medicine Clinics of North America. 2007;25(3): Tintinalli J, Stapczynski J, Ma OJ, Cline D, Cydulka R, Meckler G. Tintinalli s Emergency Medicine 7th Ed. Mc-Graw Hill Campbel JE. International Trauma Life Support for prehospital providers 6th Ed. Brady Alam HB, Rhee P. New developments in fluid resuscitation. Surg Clin North Am. 2007;87(1): Mohan D, Milbrandt EB, Alarcon LH. Black Hawk Down: The evolution of resuscitation strategies in massive traumatic hemorrhage. Critical Care. 2008;12(4): Green SM, Roback MG, Kennedy RM, Krauss B. Clinical practice guideline for emergency department ketamine dissociative sedation: 2011 update. Ann Emerge Med 2011;57(5): PRIPRAVA URGENTNEGA KIRURŠKEGA BLOKA NA SPREJEM VEČJEGA ŠTEVILA POŠKODOVANCEV PREPARING EMERGENCY SURGICAL BLOCK UKC LJUBLJANA TO RECEIVE LARGE NUMBER OF INJURED PEOPLE Damjana Žnidaršič, Črt Starc Urgentni kirurški blok, Univerzitetni klinični center Ljubljana, Zaloška cesta 7, 1000 Ljubljana Izvleček Množične nesreče so po definiciji Svetovne zdravstvene organizacije (WHO) nenadni dogodki, pri katerih omejevanje in odprava škode presega sposobnosti lokalnih skupnosti. Na podlagi izkušenj pri obravnavi množičnih nesreč ter državne vaje»letalska nesreča 2006«je v Univerzitetnem kliničnem centru Ljubljana (UKC LJ) februarja 2008 pričel veljati nov načrt za zdravstveno oskrbo ob množični nesreči. Abstract Mass disasters are by definition of the World Health Organization (WHO) sudden events in which control and elimination of damage exceeds the ability of local communities. Based on the experience acquired in handling with mass disasters and in the national exercise Plane crash 2006, University Clinical Centre Ljubljana put in February 2008 into effect a new plan for health care in a mass disaster. UVOD Ocena ogroženosti iz leta 2005 napoveduje pojavljanje množičnih nesreč povprečno na 3.6 let. Samo letos je UKC LJ sodeloval pri obravnavi kar dveh množičnih nesreč, zato je še kako pomembna izdelava dobrega načrta za delovanje v primeru množične nesreče, v katerem so natančno opredeljene naloge vseh zaposlenih v Urgentnem kirurškem bloku (UKB) in drugih sodelujočih oddelkov UKC LJ. PREGLED NAČRTOV UKC LJUBLJANA ZA PRIMER MNOŽIČNE NESREČE Od odprtja Centralnega urgentnega bloka pa do leta 1996 je bil načrt za delovanje v izrednih razmerah v sklopu Civilne zaščite. Leta 1996 pa je zavod Klinični center Ljubljana v sklopu Službe za obrambo, zaščito in varnost izdal»načrt delovanja zavoda KC LJ v primeru masovne nesreče.«leta 2005 je strokovni direktor Kirurške klinike imenoval delovno skupino v sestavi zdravnik travmatolog, zdravnik anesteziolog in glavna medicinska sestra UKB. Delovna skupina je določila obveščanje iz strani»triaže«ob sprejemu obvestila iz terena o masovni nesreči ter strokovni kriterij za aktivacijo načrta glede na število poškodovancev. Ko je bil načrt leta 2006 pripravljen, ga je bilo potrebno še testirati. Prilika za test se je UKC LJ ponudila, ko je bil kot osrednja bolnišnica iz strani Ministrstva za zdravje pozvan, da sodeluje v državni vaji»letalska nesreča 2006.«UKB je ob tem preveril tudi odzivni čas prihoda vseh zaposlenih na delovišče. Februarja 2008 je pričel veljati»načrt za delovanje zavoda UKC LJ ob množični nesreči ali nenadnem prihodu večjega števila poškodovancev. Le ta opredeljuje množično nesrečo na področju primarnega delovanja UKC LJ vsak dogodek v katerem je poškodovanih ali nenadno obolelih 10 ali več oseb. PRIPRAVA UKB NA MASOVNO NESREČO Za UKB UKC LJ je izredni dogodek»nenaden prihod večjega števila poškodovancev«, ki je definiran kot prihod 5-9 težko poškodovanih ob sočasnem prihodu do 40 lažje poškodovanih
165 AKTIVACIJA NAČRTA Aktivacijo načrta sproži nadzorni travmatolog v skladu z diagramom»delovanje UKB v primeru masovne nesreče ali prihoda večjega števila poškodovancev«ko zdravstveni tehnik (ZT) na triaži prejme obvestilo o množični nesreči, o tem obvesti nadzornega travmatologa, nadzornega anesteziologa ter nadzorno medicinsko sestro (MS) UKB. Klicani se nato sestanejo v urgentni travmatološki ambulanti na A hodniku, kjer nato določijo stopnjo množične nesreče. Nadzorni travmatolog nato aktivira načrt glede na stopnjo množične nesreče. Sledi obveščanje vodstva UKC LJ ter ustreznih služb. Slika 2. Diagram začetnega delovanja UKB UKC LJ v primeru aktivacije 1. stopnje načrta. Slika 1. diagram začetnega delovanja UKB UKC LJ v primeru množične nesreče ali nenadnem prihodu večjega števila poškodovancev. STOPNJE AKTIVACIJE NAČRTA STOPNJA 1: 5-9 težko poškodovanih, ob sočasnem prihodu do 40 lažje poškodovanih. Formiranje triažnega tima, ki ga sestavljata specialist travmatolog ali kirurg ter MS. Formiranje do 9 zdravstvenih timov za sprejem življenjsko ogroženih poškodovancev, ki jih lahko namestimo 4 v reanimacijske prostore (R), 4 v urgentne operacijske (OP) prostore in 1 v ambulanto na hodniku A (A). Pripravi se dovolj medicinske opreme (monitorji, respiratorji ) STOPNJA 2: težko poškodovanih, ob sočasnem prihodu od 40 do 80 lažje poškodovanih. Formiranje triažnega tima, ki ga sestavljata specialist travmatolog ali kirurg ter MS. Formiranje nad 9 zdravstvenih timov za sprejem življenjsko ogroženih poškodovancev, ki jih lahko namestimo 4 v reanimacijske prostore, 4 v urgentne OP prostore, 4 v ambulante na hodniku A, 5 v ambulante na hodniku B ter 2 v prostore male operacijske (MOP). Formiranje zdravstvenih timov (zdravnik, MS, ZT, bolničar) za sprejem težko poškodovanih na hodnik B (3 ambulante) ter Polikliniko. Pripravi se dovolj medicinske opreme (monitorji, respiratorji ). Odredi se odpust hospitaliziranih bolnikov ter odpove naročene operativne posege, odpre se Poliklinika ter obvesti vodstva UKC LJ. STOPNJA 3: Formiranje triažnega tima, ki ga sestavljata specialist travmatolog ali kirurg ter medicinska sestra. Formiranje 22 zdravstvenih timov za sprejem življenjsko ogroženih poškodovancev, ki jih lahko namestimo 4 v reanimacijske prostore, 4 v urgentne OP prostore, 4 v ambulante na hodniku A, 5 v ambulante na hodniku B, 2 v prostore MOP ter po dogovoru še na Internistično prvo pomoč. Nadzorni travmatolog odredi odpust hospitaliziranih bolnikov ter odpove naročene operativne posege, odpre se Poliklinika ter obvesti vodstvo UKC LJ. Obvesti se še komercialni sektor, Lekarno UKC, ter službo za obrambo in zaščito. Od doma se kliče zaposlene v UKC. VODENJE OB AKTIVACIJI NAČRTA Ob aktivaciji načrta se nemudoma vzpostavita dva nivoja vodenja - vodstvo medicinske/zdravstvene oskrbe, ki predstavlja operativni nivo vodenja. Njegova glavna naloga je organizacija in vodenje zdravljenja v celotnem zavodu UKC LJ ob množični nesreči. - krizno vodstvo/ štab, ki predstavlja strateški nivo vodenja. Njegova naloga je organizacija delovanja in koordinacija delovanja celotnega zavoda UKC LJ ob množični nesreči. Vodstvo medicinske/zdravstvene oskrbe Formira se nemudoma ob aktivaciji načrta. Sestavljajo ga:
166 - vodja oskrbe (nadzorni travmatolog) - vodja zdravstvene oskrbe (nadzorni anesteziolog) - vodja zdravstvene nege (nadzorna medicinska sestra UKB) NALOGE NADZORNE MS UKB IN ZT NA»TRIAŽI«Delo ZT na»triažno-informacijskem«pultu UKB v primeru masovne nesreče Ob sprejemu obvestila o masovni nesreči poskuša pridobiti čim več informacij o kraju in obsegu masovne nesreče. Pridobljene informacije posreduje nadzorni MS UKB, nadzornemu travmatologu, nadzornemu anesteziologu, rentgenu ter varnostniku na»triaži«. Sprejema telefonske klice ter informacije posreduje ustreznim službam. Poškodovancem namesti pripravljene identifikacijske zapestnice z zaporednimi številkami neznancev. Usmerja in spremlja triažirane paciente. Delo nadzorne medicinske sestre UKB v primeru masovne nesreče Po sprejemu obvestila o masovni nesreči in aktiviranju»načrta«obvesti vsa delovišča v UKB ter skliče vse razpoložljive delavce zdravstvene nege in pisarniške referentke, jih prerazporedi ter sestavi ustrezne time. Določi MS, ki bo skupaj z zdravnikom izvajala triažo na vhodu UKB ter pisarniško referentko, ki po potrebi kliče od doma zaposlene delavce UKB. Po navodilu nadzornega travmatologa skliče MS iz ostalih oddelkov Urgentnega bloka (IPP, SNMP, urgentna ginekološka ambulanta, dežurne inštrumentarke) aktiviranju»načrta«obvesti Oskrbovalne službe zdravstvene nege (spremljevalci bolnikov, kurirji, strežnice, delavci v sterilizaciji) Določi MS, ki spremlja potek dela v ambulantah in o zasedenosti ambulant obvešča triažno ekipo. Določi pisarniško referentko za evidentiranje podatkov, ki jih potrebuje nadzorni travmatolog za obveščanje. Usklajuje razporejanje medicinskega in nemedicinskega potrošnega materiala, zdravil, tekočin in medicinske opreme. Razrešuje tekočo problematiko na področju zdravstvene nege (ZN) in administrativnih postopkov. Pri reševanju ostalih problemov znotraj tima po potrebi konzultira nadzornega travmatologa, ki ga tudi obvešča o svojih aktivnostih. O masovni nesreči obvesti glavno MS UKB, le ta pa o tem obvesti glavno MS Kirurške klinike. Glavna MS UKB ob prihodu na delovno mesto prevzame vlogo koordinacije, organizacijo ZN, svetovanje in sodelovanje z ostalimi službami, ki sodelujejo v postopku zdravstvene obravnave poškodovanca. ZAKLJUČEK Služba zdravstvene nege je vedno aktivno sodelovala pri izdelavi, preverjanju in analizi načrtov Delovanje Zavoda UKC Ljubljana v primeru masovne nesreče. Dosedanje izkušnje so pokazale, da je potrebno sistem nadgrajevati in poskrbeti za nenehno izobraževanje na tem področju. V Urgentnem kirurškem bloku se je formiral tim travmatologov in diplomiranih medicinskih sester, ki so se udeležili evropskega modela tečaja Medical response to major incidents (MRMI) - Planiranje in izvajanje ukrepov ob nmožičnih poškodovanjih. Tečaj z mednarodno udeležbo je organiziralo Društvo travmatologov Slovenije v soorganizaciji Hrvaškega društva za urgento medicino in kirurgijo, pod pokroviteljstvom Ministrstva za zdravje RS in pod nadzorom Evropskega združenja za travmatologijo in urgentno medicino. Vskakor je tečaj pomembno vplival na timski pristop pri pripravi dopolnil in izboljšav obstoječega Načrta. LITERATURA 1. Načrt za delovanje zavoda UKC Ljubljana ob množični nesreči ali nenadnem prihodu večjega števila poškodovancev«(delovna verzija 1.0). 2. Košir S. Bolnišnična oskrba poškodovanih v letalski nesreči 2006 vaja, Slovensko združenje za urgentno medicino, Urgentna medicina-izbrana poglavja 2008: Herman S. Pripravljenost UKC Ljubljana na množične nesreče, Slovensko združenje za urgentno medicino, Urgentna medicina-izbrana poglavja Navodila za delo ob masovni nesreči v UKB UKC Ljubljana AKTIVACIJA REANIMACIJSKE EKIPE V UNIVERZITETNEM KLINIČNEM CENTRU LJUBLJANA ACTIVATION OF THE RESUSCITATION TEAM AT THE UNIVERSITY MEDICAL CENTER LJUBLJANA Rudi Kočevar Klinični oddelek za anesteziologijo in intenzivno terapijo operativnih strok, Univerzitetni klinični center Ljubljana, Zaloška cesta 7, 1525 Ljubljana Izvleček Oživljanje je odklanjanje motenj cirkulacije in/ali dihanja katere nezdravljene gotovo vodijo v smrt. Za uspešno oživljanje je najpomembnejše pravočasna prepoznava prenehanje delovanje srca in dihanja, torej cirkulatornega in respiratornega zastoja. V večini primerov lahko pravočasno prepoznamo poslabšanje stanja pacientov. V pomoč nam je zgodnja opozorilna skala, ki je obvezna v naši bolnišnici. Pri potrditvi kardiopulmonalnega zastoja pa se aktivira reanimacijska ekipa, katera pokriva več delovišč, v bolnišnici in njenih dislociranih enotah. Pomembno vlogo v tej ekipi ima reanimacijska anestezijska sestra, ki vstopa v ekipo z svojim strokovnim znanjem in usposobljenostjo. Ključne besede: oživljanje, zgodnja opozorilna skala, aktivacija, reanimacijska anestezijska medicinska sestra Abstract Resuscitation is defined as removing disturbances in circulation and/or breathing which untreated would certainly lead to death. The most important thing for successful resuscitation is recognising in time a stop in breathing and a heart stop, i.e. respiratory and cardiac arrest. In most cases we can in time recognise when the patient s state is getting worse. Early warning scale, which is compulsory in our hospital, can assist us in that. When cardiopulmonary arrest is confirmed reanimation team covering bigger area is activated. A resuscitation anesthetist nurse with expertise knowledge and qualification has an important role in that team. Keywords: resuscitation, early warning scale, activation, resuscitation anesthetist nurse. UVOD Kardiopulmonalni zastoj v bolnišnici ni nenaden in nepričakovan dogodek. V 80% je pri pacientih opaziti hudo poslabšanje splošnega stanja že nekaj ur pred srčnim zastojem, kateremu se lahko izognemo, če ga osebje oddelka opazi pravočasno ter ukrepa pravilno. Stanje pri pacientih na oddelkih se slabša nekaj časa, preden nastopi zastoj srca. Idealno bi bilo, če bi vsi pacienti, ki jim grozi srčni zastoj bili na oddelkih z monitorji kjer je možna takojšnja reanimacija,kajti pri monitoriziranih pacientih je srčni zastoj ponavadi ugotovljen zelo hitro. Postopke, ki povezujejo pacienta po nenadnem srčnem zastoju s preživetjem, imenujemo Veriga preživetja. Prvi člen verige nakazuje pomen prepoznave ogroženih za srčni zastoj in klic na pomoč v upanju, da lahko zgodnje zdravljenje prepreči zastoj.vso zdravstveno osebje bi moralo biti sposobno prepoznati srčni zastoj, poklicati pomoč in začeti z oživljanjem. Vsak bi moral narediti tisto, za kar je izurjen. Zdravstveno osebje mora imeti takojšen dostop do opreme in zdravil potrebnih za izvajanje oživljanja. Idealno bi bilo, da bi zdravstvena ustanova imela standardno razporeditev teh pripomočkov na vseh oddelkih. Vsi zdravstveni delavci moramo biti seznanjeni z reanimacijsko opremo, ki je na voljo. Klasična reanimacijska ekipa je klicana
167 takrat, ko je kardiopulmonalni zastoj že potrjen. Alternativna strategija je, da se reanimacijska ekipa aktivira že takrat, ko je ugotovljeno, da pacientu grozi srčni zastoj. Od učinkovitosti in hitrosti ter optimizacije procesov je odvisna uspešnost reanimacije in s tem povrnitev v življenje. Brez tega so vsi nadaljnji procesi in postopki brez pomena. Pri reanimaciji sodeluje več članov zdravstvenega tima, od katerih se pričakuje hitro, razumno, strokovno in usklajeno ukrepanje. Vsak član tima mora poznati svoje zadolžitve in naloge sodelavcev, pristojnosti vodje, principe medsebojne komunikacije, vso medicinsko opremo in tehnične pripomočke. ZGODNJA OPOZORILNA SKALA ZOS V večini primerov pred srčnim zastojem lahko opazujemo motnje zavesti, poslabšanje dihanja in krvnega obtoka. V literaturi je opisano, da osebje zgodnje znake poslabšanja ne opazi, kar imenujejo suboptimalna presoja, ki ima za posledico prepozno ali nestrezno ukrepanje. Učinkovit nadzor in beleženje kakršnihkoli sprememb nas lahko opozori na zgodnjo prepoznavo stanja. Zato so že dolgo nazaj priporočali uporabo ZOS skale, katera uporaba je v UKC Ljubljana od obvezna za vse zaposlene v zdravstveni negi. Skala omogoča, da medicinska sestra, ki se največ časa nahaja pri bolniku izmeri življenjske znake, točkuje vrednosti po ZOS skali, izračuna seštevek in nadaljne ukrepanje je odvisno od seštevka. Glavni namen ZOS skale je, da opisuje identifikacijo rizičnih pacientov z namenom preprečevanja srčnega zastoja in stopenjsko ukrepanje s končnim ciljem izboljšati preživetje kritično ogroženih pacientov. Poleg tega v protokolu oživljanja so tudi opisani postopki ukrepanja kadar je ena oseba in kadar je osebja več. Zgodnje opaženo poslabšanje stanja omogoči, da se takoj opozori nadrejeni na poslabšanje stanja ter se začnejo postopki zdravljenja in diagnostike. Pri tem je pomembna stopenjska odgovornost, kar pomeni, da so odgovorni vsi: od zdravstvenega tehnika, ki se nahaja največ ob pacientu, preko timske ali oddelčne sestre do zdravnika, ki je odgovoren na oddelku. Tabela 1. Zgodnja opozorilna skala(3). Ocena Pulz < >130 Sistolični krvni tlak < >200 Frekvenca dihanja < >30 Temperatura < >37.5 Ocena zavesti A* V* P* U* A (Alert) buden,orientiran; V (Verbal) se odzove na govorne ukaze; P ( Pain) se odzove na bolečinski dražljaj; U (Unresponsive) brez odziva KRITERIJI ZA AKTIVACIJO REANIMACIJSKE EKIPE Aktivacija reanimacijske ekipe je prilagojena trenutnim organizacijskim potrebam in zagotavlja ustrezno obveščanje in aktiviranje zadostnega števila osebja za izvajanje postopkov oživljanja v naši ustanovi. Zaradi številnih delovnih obveznostih, še posebej v času dežurne službe, se pričakuje, da bodo posamezni člani reanimacijskega tima zasedeni in se na klic ne bodo mogli odzvati. Sprejem klica mora biti potrjen. V primeru, da se to ne zgodi je potrebno takoj klicati naslednjega po seznamu. Navodila se lahko spremenijo edino na predlog vodje dejavnosti reanimacijske službe v UKC Ljubljana. Proces reanimacije je najbolj kritičen del v dejavnosti celotne bolnišnice. Poteka lahko na terenu, v dislociranih enotah Univerzitetnega kliničnega centra (UKC) ali pa v stavbi UKC. Procesni model tako velike in razvejane ustanove kot je UKC je preobširen za enotno prikazovanje. Zato je podrobneje razdelana vsaka enota v okviru procesa reanimacije. Opisani procesi reanimacije se uporabljajo že vrsto let in se občasno spreminjajo glede na smernice Sveta za reanimacijo.. Prilagojeni so trenutnim organizacijskim potrebam in zagotavljajo ustrezno obveščanje in aktiviranje osebja za izvajanje postopkov oživljanja v naši ustanovi. Tabela 2. Kriteriji za aktivacijo reanimacijske ekipe(4). KRITERIJI ZA AKTIVIRANJE REANIMACIJSKE EKIPE Nenadna sprememba v: grozi: dihalna pot zapora dihanje cirkulacija sistolični krvni tlak <90mmHg nevrološko ostalo vse dihalne stiske frekvenca dihanja <5/min frekvenca dihanja >36/min vsi srčni zastoji frekvenca pulza <40/min. frekvenca pulza >140/min. nenadno znižanje stopnje zavesti padec GCS za >2točki ponavljajoči ali trajajoči EPI napadi vsak pacient, katerega stanje nas skrbi in ga ni med zgoraj naštetimi kriteriji Reanimacija na dislociranih enotah UKC Po ugotovitvi stanja pacienta, ki ima značaj vitalne urgence, zdravstveni delavec, kateri prvi pride do vitalno ogroženega pacienta kliče po stacionarnem ali prenosnem telefonu dispečerja UKC. Pove mu»reanimacija«in natančno lokacijo dogodka. V telefonski centrali UKC klic sprejme operater, ki nima zdravstvene izobrazbe, zato klicatelj ne izgublja časa z opisovanjem stanja pacienta. Takoj po klicu reanimacijske ekipe zdravstveni delavec začne izvajati temeljne postopke oživljanja. Dispečer UKC-ja obvesti in aktivira reanimacijski tim po brezžični povezavi (multiton). Klicani morajo potrditi sprejem znotraj 2 minute. Če klic ni potrjen do preteka dveh minut ali je reanimacijski tim zaseden z drugim urgentnim pacientom se kličejo multitoni po vnaprej določenem vrstnem redu. Klicani sprejem potrdi s klicem iz stacionarnega ali prenosnega telefona na dispečersko postajo UKC. Sprejem potrdi z besedami:»potrjujem sprejem«ali v primeru, da se ne more odzvati:»zaseden(a) sem, kličite naprej«. Istočasno ob aktivaciji reanimacijskega tima v UKC, se sproži klic na RP UKC in vozilo nujne medicinske pomoči počaka reanimacijski tim na triaži Urgentnega kirurškega bloka.takoj po opravljenih klicih se je potrebno z opremo napotiti na triažo urgentnega bloka, kjer nas čaka nujno reševalno vozilo. Z nujnim reševalnim vozilom se tim odpelje do dislocirane enote, poišče oddelek, kjer se nahaja vitalno ogrožen pacient in na mestu izvaja ukrepe reanimacije. Reanimacija v stavbi UKC Po ugotovitvi stanja pacienta, ki ima značaj vitalne urgence, zdravstveni delavec, ki prvi pride do vitalno ogroženega pacienta, kliče po stacionarnem ali prenosnem telefonu dispečerja UKC. Pove mu»reanimacija«in natančno lokacijo dogodka. V telefonski centrali UKC klic sprejme operater, ki nima zdravstvene izobrazbe, zato klicatelj ne izgublja časa z opisovanjem stanja pacienta. Takoj po klicu reanimacijske ekipe zdravstveni delavec začne izvajati temeljne postopke oživljanja. Za vse reanimacije v stavbi UKC se uporablja govoreča šifra, ki je sestavljena tako, da pove številko nadstropja in oddelka. Za dele stavbe, ki še za enkrat niso šifrirani se lokacija reanimacije javlja opisno. Če klic ni potrjen do preteka dveh minut ali je reanimacijski tim zaseden z drugim urgentnim pacientom se kličejo multitoni po vnaprej določenem vrstnem redu. Klicani sprejem potrdi s klicem iz stacionarnega ali prenosnega telefona na dispečersko postajo UKC. Sprejem potrdi z besedami:»potrjujem sprejem«ali v primeru, da se ne more odzvati:»zaseden(a) sem, kličite naprej«. Reanimacijski tim gre peš po opremo, ki jo potrebuje za delo pri oživljanju v prvo nadstropje UKC. Naroči se, da dvigalo čaka tim v 1. nadstropju. Z opremo se tim odpelje na oddelek, kjer se nahaja vitalno ogrožen pacient in na mestu izvaja ukrepe reanimacije
168 Vloga in naloge anestezijskih medicinskih sester, ki sodelujejo pri oskrbi življenjsko ogroženih pacientih Pred začetkom dela v reanimacijski ekipi morajo anestezijske medicinske sestre poleg poznavanja rutinskih nalog, pridobiti še določeni nivo znanja in usposobljenosti za delo pri oskrbi življenjsko ogroženih pacientih. Pogoj za vključevanje medicinskih sester v reanimacijski tim je opravljeno dodatno usposabljanje s področja urgentne medicine in natančno poznavanje postopkov oživljanja. Naša vloga v timu je zahtevna in pomembna, zato ne dopušča nobene improvizacije, dajanja dodatnih navodil ter nepoznavanja postopkov. Za učinkovito delo v ekipi mora medicinska sestra pri anesteziji imeti veliko strokovnega znanja in usposobljenosti za hitro, pravilno, pravočasno in natančno ukrepanje. Delo anestezijskih medicinskih sester pri oskrbi življenjsko ogroženih pacientih je možno razdeliti na: pripravo na sprejem, sodelovanje pri oskrbi, pripravo na transport ter oskrbo aparatur, materiala in pripomočkov. Za izpolnitev zgornjih zahtev je potrebno stalno spremljanje novosti na področju zdravljenja življenjsko ogroženih pacientih. Naš oddelek ima več ločenih ekip za oživljanje, ki so 24 ur dosegljiva, vsak dan v tednu skozi celo leto. Oživljanja pokrivamo v rednem dopoldanske času in popoldne ter ponoči v dežurni službi. Ena ekipa skrbi za oživljanje življenjsko ogroženih pacientov, ki se zdravijo ali pridejo na pregled ali diagnostiko v UKC, medtem druga ekipa skrbi za oživljanje na dislociranih enotah UKC. Drugi dve ekipi pa skrbita za oživljanje življenjsko ogroženih poškodovancev, katera mora imeti še dodatna znanja glede ravnanja s takšnimi poškodovanci. Po potrebi si zaradi večjega števila poškodovanih ali zahtevnosti ogroženega pacienta ekipe pomagajo pri oživljanjih na svojih enotah. Za delo z življenjsko ogroženimi pacienti so potrebna poglobljena znanja, Potrebna znanja in veščine pri delu pridobimo s formalnim izobraževanjem in funkcionalnimi izobraževanji v sklopu oddelka. Izvajamo redna interna preverjanja znanj glede rokovanja z aparaturami in pripomočki ter postopki, ki jih opravljamo z življenjsko ogroženimi pacienti. Vsi zaposleni imajo opravljen tečaj temeljnih postopkov oživljanja in tečaj zgodnjih postopkov oživljanja. ZAKLJUČEK Iz vsakodnevnih izkušenj lahko ugotavljam, da obstajajo še številne priložnosti za izboljšave in optimizacijo, ki bi skrajšale čas in s tem povečale uspeh pri reanimaciji. Nezmožnost direktne komunikacije reanimacijske ekipe na terenu z reanimacijskim timom v bolnišnici, zasedenost reanimacijske ekipe z dnevnimi rednimi opravili, transport z dvigali, ki so velikokrat zasedena ali v okvari, oddaljene dislocirane enote brez reanimacijske ekipe je le nekaj stvari, katere moramo v prihodnje izboljšati, da postane naša reanimacijska ekipa še učinkovitejša. Številne raziskave kažejo, da je izhod zdravljenja, predvsem pa preživetje življenjsko ogroženih pacientov, v neposredni zvezi s časom, ki preteče od začetka bolezni oziroma poškodbe do definitivne oskrbe, ki jo začne izvajati reanimacijski tim. V današnjem času, ko je modernizacija dosegla velik napredek, pri delu reanimacijske oskrbe ne smemo postati rigidni za določene izboljšave zaradi pomankanja sredstev ali nerazumevanja vodilnih ljudi po napredku in nadaljnjem razvoju te službe. PROSTE TEME IN PRIKAZI PRIMEROV FREE TOPICS AND CASE REPORTS LITERATURA 1. European resuscitation council guidelines for resuscitation Resuscitation Protokol oživljanja v zdravstveni ustanovi (bolnišnici). Služba za zdravstveno in babiško nego, Univerzitetni klinični center Ljubljana, Buček Hajdarević I., Vlahović D. Protokol oživljanja v UKC Ljubljana. SOP za medicinske sestre. Ljubljana, Začetni postopki oživljanja. Priročnik tečaja.druga izdaja. Resuscitation Council (UK).Slovensko združenje za urgentno medicino, Svet za reanimacijo; Vlahović D. Navodila za klicanje reanimacijskih ekip. Navodila za telefoniste v multitonski centrali. Klinični oddelek za anesteziologijo in intenzivno terapijo UKC Ljubljana, Lee et al, 1995; Morgan et al, 1997; Stenhouse et al, 2000; Welch, Method of identifying patients at risk EWS Early warning scoring sistems. 7. Buček-Hajdarević I, Kočevar R. Pomen komunikacije za oskrbo življenjsko ogroženih poškodovancev. V: Življenjsko ogrožen pacient- nujnost povezovanja. Čatež: Sekcija medicinskih sester in zdravstvenih tehnikov v urgenci,
169 PRAVNA IN ETIČNA VPRAŠANJA NUJNE MEDICINSKE POMOČI LEGISLATION AND ETHICAL QUESTIONS OF EMERGENCY MEDICINE Branko Kešpert Reševalna postaja, Zdravstveni dom Celje, Gregorčičeva 5, 3000 Celje Izvleček Zdravstveni delavci v nujni medicinski pomoči (NMP) pogosto naletimo na številne okoliščine, v katerih moramo zaradi časovne stiske in prizadetosti pacienta ukrepati hitro in smo zaradi tega prisiljeni na določene kompromisne rešitve glede nekaterih temeljnih etičnih načel. S študijo literature in raziskavo, ki smo jo opravili v NMP Zdravstvenega doma Celje smo poskušali ugotoviti zakonske in pravne akte ter etična določila, ki posegajo na področje dela v NMP, kakor tudi mnenja zdravstvenih delavcev o pravnih in etičnih dilemah, s katerimi se srečujejo pri svojem delu. Z etičnega vidika NMP smo prestavili svoja razmišljanja, poglede in vprašanja, ki nas dnevno spremljajo na naših delovnih mestih in nanje zelo težko najdemo ustrezen odgovor. Abstract Medical staff in Emergency Medicine (EM) often faces many circumstances in which they have to react quickly due to shortage of time and patient`s urgency. Therefore we are often faces to find some solutions which do not strictly follow given ethical aspects. By studying literature and researching which was conducting in Prehospital unit Celje, we tried to find out legislation and etical aspect which refer to EM area. We collected different opinions of medical staff about some issues which they meet in their working environment. In our research we have presented our thoughts, points of view and questions,which we often meet in our daily work, but sometimes strugle to find solutions for. UVOD Napredek v medicini nas sili v razmisleke o neskladju med tehnično možnim ter moralno in vse bolj tudi družbenoekonomsko sprejemljivim. Pospešena privatizacija nas postavlja pred nove vse težje obvladljive potenciale komercialno motiviranih zlorab, od nepotrebnih, škodljivih diagnostičnih in drugih ukrepov na bolniku in proti njemu, do zamolčanja tveganosti določenih medicinskih posegov in pričakovanih objektivnih koristi za bolnika. Vse to že samo po sebi omejuje možnosti za samoodločbo, avtonomijo, svoboden razvoj osebnosti uporabnikov zdravstvenih storitev in še za številne druge osebnostne in človekove pravice. MATERIALI IN METODE V času od smo opravili anketo med zaposlenimi v NMP Celje, pregledali smo sodobno literaturo in proučili primere iz prakse. S pomočjo ciljanih vprašanj smo želeli ugotoviti poznavanje kazensko - pravne odgovornosti, kakor tudi poglede na etična vprašanja v službi NMP. V drugem delu pa smo proučevali in dokazovali statističen pomemben vpliv stopnje izobrazbe na odločanje pri določenih etičnih in kazensko-pravnih vprašanjih. Z univariantno analizo smo pri posameznih spremenljivkah prikazali deleže. V bivariantni analizi smo uporabili test 2 za ugotavljanje kvalitativnih razlik med vzorcema (z upoštevanjem Yatesov korekture, če je bilo potrebno); kot mejo statistične značilnosti smo uporabili vrednost p < 0,05. REZULTATI Anketirali smo 20 zdravstvenih delavcev, od tega je bilo 60% moških in 40 % žensk. Med njimi jih je 25 % imelo srednjo, 25 % višjo ali visoko in 50 % univerzitetno izobrazbo. 75 % anketirancev je imelo več kot 10 let delovnih izkušenj. Nekaj več kot polovica jih je le delno seznanjena z zakonodajo na področju NMP. Pri pacientih, ki niso sposobni odločati sami in pri otrocih, bi večina anketiranih izvajala ukrepe NMP tudi brez privolitve. Mnenje o pristojnosti članov negovalnega tima o uporabi zdravil s hitrim učinkom na podlagi telefonskega naročila zdravnika, se statistično pomembno razlikuje od zdravnikov. Več kot polovica anketiranih (60 %) ne bi oživljala pacienta, ki je pred tem izrazil pisno zahtevo o zavrnitvi oživljanja. Mnenja o izvedbi nujnega posega pri zavestnem ogroženem pacientu, brez njegove kvalificirane privolitve, se med zdravstvenimi delavci razhajajo. RAZPRAVLJANJE Veljavni Zakon o zdravstveni dejavnosti nalaga zdravstvenim delavcem in zdravstvenim sodelavcem opravljanje zdravstvene dejavnosti (tudi prve in nujne medicinske pomoči) v skladu z veljavno zdravstveno doktrino in po merilu nujnosti kot edine prednosti. Odgovornost za opustitev nudenja prve in nujne medicinske pomoči delimo po pravnem in etičnem merilu. Čim hujša je nuja, katere ni hotel upoštevati tisti, ki bi bil lahko pomagal, toliko strožje ocenjuje zakon njegovo dejanje, najstrožje pač v merilih smrtne nevarnosti. Drugo merilo predstavlja strokovna usposobljenost osebe, ki je opustila nujno medicinsko pomoč. Če upoštevamo oboje, po veljavnem kazenskem zakonu (178. člen KZ-1) največjo odgovornost prav gotovo nosi zdravnik, če je odklonil pomoč bolniku, ki je bil v smrtni nevarnosti. Ostali zdravstveni delavci so z njim izenačeni po enakih merilih. Nujna zdravstvena oskrba je absolutna pravica in je univerzalne narave, ter je ni mogoče z ničemer pogojevati (6. člen ZPacP).(2). Pacient ima pravico do NMP, ki je ni mogoče kakorkoli pogojevati še zlasti ne s plačilom ali napotnico. Vendar je pojem NMP včasih nekoliko zamegljen, še zlasti v tistih primerih, ko pacient sam išče zdravstveno uslugo, resnosti njegovega stanja pa zdravstveni delavec ne oceni pravilno. Napačna ocena potrebe po NMP ima lahko za pacienta hude posledice. Če pacient ni sposoben odločanja o sebi ali ni zmožen izraziti svoje volje, se lahko opravi NMP brez njegove privolitve (28. člen ZPacP) (7). Ta člen se navezuje na medicinsko kodeksno določilo o izvajanju nujnih posegov zaradi neposredne nevarnosti za življenje, pri pacientih, ki niso zmožni dati svojega pristanka na poseg, na 8. člen Oviedske deklaracije in na 178. člen KZ. Pacientu, ki neodložljivo potrebuje NMP, pa ni sposoben za samostojno odločanje (ni razsoden zaradi duševne bolezni ali nizke starosti) oziroma ni sposoben izraziti svoje volje (zaradi nezavesti) je zdravnik upravičen in hkrati dolžan rešiti življenje oziroma odvrniti še hujšo škodo na zdravju. Tudi raziskava potrjuje dobro poznavanje določil tega člena ZPacP. Vendar je večina pacientov v NMP še pri zavesti in so iz strogo pravnega zornega kota zmožni izraziti svojo voljo. Tukaj prihaja do razhajanja določil 28. Člena ZPacP, 125. člena KZ v nasprotju s prakso in grozečim 178. členom KZ. Prava ne zanima, ali je ta volja prava. Volja obstaja, kakršna koli pač že je, in ker je tam, je torej potrebno od bolnika najprej pridobiti kvalificirano privolitev in šele potlej pričeti z zdravljenjem. Če si zdravnik ne pridobi kvalificirane privolitve, opravlja kaznivo dejanje. Za nujno medicinsko pomoč in posledično za bolnike je tako gledanje lahko katastrofalno in hudo škodljivo (4). Tudi mnenja anketiranih v NMP se v raziskavi močno razlikujejo, kar govori o pomembnem problemu izvajanja posegov na področju NMP. Člani negovalnega tima menijo, da se takšen poseg sme opraviti tudi brez privolitve pacienta, medtem ko zdravniki niso tega mnenja. Razlika je statistično pomembna. NMP se lahko opravi pri otroku tudi, kadar jo starši ali skrbnik zavrnejo (36. člen ZPacP) (2). Zakon določa, da se NMP, ki je neodložljiva za ohranitev življenja ali preprečevanja poslabšanja zdravstvenega stanja otroka, ki je nesposoben odločanja o sebi oz. ni zmožen izraziti svoje volje opravi tudi, čeprav bi starši oz. skrbnik nasprotovali. Tudi anketirani v raziskavi se v večini zavedajo ustavnih pravic otrok in določil Konvencije o otrokovih pravicah. Tudi situacija, ko se otrok znajde pred zdravnikom brez staršev in v stanju, ko potrebuje NMP, ne potrebuje privolitve staršev. Zdravnik, ki za NMP otroku ni pridobil privolitve staršev je po izvedenih nujnih postopkih dolžan obvestiti starše oz. skrbnika. Prav tako določba zahteva izvajanje NMP otroku tudi v primeru, ko ga starši oz. skrbnik zavračajo. Pacient ima pravico, da se pri njegovi zdravstveni oskrbi po strokovnih standardih preprečijo nepotrebne bolečine in drugo trpljenje, povezano z medicinskim posegom (39. člen ZPacP) (2). Zdravnik je dolžan ukreniti vse potrebno, da bo kar najbolj lajšal bolečine, ki so posledica bolezni ali poškodbe. Ali je primerno, da zdravnik napoti reševalce na intervencijo z oskrbo poškodovanca, ki potrebuje protibolečinsko terapijo? Postavlja se vprašanje ali smejo reševalci po telefonskem navodilu
170 zdravnika samostojno aplicirati zdravilo s hitrim učinkom? Ali naj to sodelovanje temelji na izkušenosti in zaupanju zdravnika do reševalcev? Ali naj reševalci počakajo na kraju dogodka in zahtevajo prihod zdravnika, ki bo zagotovil ustrezno analgezijo pacientu? Torej ustavimo se pri vprašanju,»ali sme medicinska sestra dajati intravenozne injekcije«. Raziskava je pokazala statistično pomembno razliko v mnenju zdravnikov in članov negovalnega tima. Zdravniki menijo, da je telefonsko navodilo dovolj za izvedbo posega, medtem, ko člani negovalnega tima menijo, da to ni zadostna zakonska podlaga za prevzemanje odgovornosti. Po mnenju strokovnjakov je temeljna zahteva jasna in nedvoumna delitev del. Ta delitev - ko gre za intravenozne injekcije - ne bi smela biti vezana na kraj ali način aplikacije, temveč na zdravila, ki se aplicirajo in na lastnosti bolnika, ki zdravilo prejema. Nimajo pomisleka zoper to, da medicinska sestra daje intravenozno zdravilo, ki je nenevarno, odločno pa nasprotujejo temu, da bi dajala v zdravnikovi odsotnosti zdravilo močnega učinka, katerega delovanje je treba ves čas nadzirati. Medicinska sestra bi smela dobiti in sprejeti samo tiste naloge, za katere ima ustrezno izobrazbo in za katere je - v skladu s svojo stroko - usposobljena; za takšne naloge pa nosi tudi polno odgovornost. Pri opredelitvi vsake odgovornosti - v našem primeru tako odgovornosti medicinske sestre kot tudi zdravnika je bistvenega pomena jasna opredelitev dolžnosti in obveznosti vsakega izmed njiju; prav tako pa tudi določitev strokovnih standardnih meril, s pomočjo katerih je mogoče vnaprej razmejiti dolžnosti in obveznosti vsakega izmed teh dveh poklicev. Pri tem velja splošno načelo, da je v primerih, ko medicinska sestra dela po zdravnikovem navodilu, potrebno izpolniti vse zahteve za takšno navodilo (na primer pisna odredba). Eno najučinkovitejših sredstev za zmanjševanje napak je standardizacija procesa dela, kjerkoli je to mogoče. Po zakonu so zdravniki, medicinske sestre in tehniki, ter ekipe NMP obvezni izvajanja postopkov oživljanja. Od zdravstvenega osebja se zahteva, da te postopke obvladajo tudi zunaj njihovega delavnega okolja. Pogosto so ekipe NMP v dilemi ali vedno pristopiti k oživljanju pacienta (5). V pomoč nam je lahko bolnik sam, ko se odločamo o neizvajanju KPO. Včasih se bolnik odloči, da ne želi, da se ga oživlja. V skladu s pravico do vnaprej izražene volje obstajajo določeni obrazci, ki jih mora bolnik in neodvisna priča lastnoročno podpisati Neodvisna priča je tista, ki se z bolnikovo smrtjo ne bo mogla okoristiti. Bolnik pa mora biti polnoleten, mentalno popolnoma priseben, ne sme biti pod vplivom drugih oseb in se mora zavedati posledic, ki jih prinese podpisan dokument. Veljavnost dokumenta je 5 let in ga lahko oseba kadarkoli prekliče. Vendar še kljub ustreznim dokumentom lahko pride do težav ob morebitnem začetku oživljanja, če dokument ni takoj na voljo oziroma, če si bolnik pred dejanskim soočenjem s smrtjo premisli, podpisan dokument pa še vedno obstaja. Rezultati raziskave kažejo, da se več kot polovica anketiranih zdravstvenih delavcev v NMP Celje ne bi pristopila k oživljanju, če bi pacient razpolagal s pisnim dokumentom o zavrnitvi oživljanja. Da se nekateri niso mogli opredeliti jasno kaže, da je potrebno tej etični dilemi posvetiti poseben pomen odločanje o življenju in smrti, kljub izraženi pacientovi volji. 6. Korošec D. Medicinsko kazensko pravo. Ljubljana: Cankarjeva založba, Kraljić S. Nekateri vidiki pacientove avtonomije. V: Rijavec V, Flis V ed. Medicina in pravo - sodobne dileme II. Maribor: Pravna fakulteta Univerze v Mariboru, 2010: ZAKLJUČEK Raziskava je pokazala, da so zdravstveni delavci le deloma seznanjeni s kazensko pravno zakonodajo na področju NMP, zdravniki boljše kot člani negovalnega tima. Problem odločanja o pristopu k oživljanju, pri pacientu, ki je pred tem jasno izrazil zahtevo o zavrnitvi oživljanja je med zdravstvenimi delavci v NMP močno razdelil mnenja, to je pogosto odvisna od individualne odločitve na mestu dogodka. Razlika v mnenju zdravnikov, ki nujnega posega pri zavestnem ogroženem pacientu ne bi izvedli in člani negovalnega tima, ki se s tem ne strinjajo je statistično pomembna. Razlog je boljše poznavanje zakonodaje na področju NMP pri zdravnikih. LITERATURA 1. Balažic J. Pravni in etični vidiki prve pomoči. V: Ahčan U ed. Prva pomoč. Ljubljana: Rdeči križ Slovenije, 2006: Balažic J, Brulc U, Ivanc B, Korošec D, Kralj K, Novak K, in drugi. Zakon o pacientovih pravicah s komentarjem. Ljubljana : Založba GV, Dolenc A. Medicinska etika in deontologija II. Ljubljana: Založba Mihelač, Flis V. Ali je zdravljenje kaznivo dejanje. V: Rijavec V, Flis V ed. Medicina in pravo - sodobne dileme II. Maribor: Pravna fakulteta Univerze v Mariboru, 2010: Jelatancev A, Tatjana H, Štefek G. Etični dvomi pri oživljanju v predbolnišničnem okolju. V: Blažic J, Kornhauser P ed., Profesionalna etika pri delu z ljudmi. Ljubljana: Inštitut za sodno medicino Medicinske fakultete v Ljubljani, 2009:
171 PRISOTNOST SVOJCEV OB OŽIVLJANJU IN IZVAJANJU INVAZIVNIH POSEGOV PRAVICA ALI OVIRA? FAMILY MEMBERS PRESENCE DURING RESUSCITATION AND INVASIVE PROCEDURES THE RIGHT OR THE OBSTRUCTION? Branko Kešpert Reševalna postaja, Zdravstveni dom Celje, Gregorčičeva 5, 3000 Celje Izvleček Za mnoge zdravstvene delavce je prisotnost svojcev pri oživljanju še vedno sporna praksa. Prevladuje mnenje, da je pacientu kršena pravica do zasebnosti in zaupnosti, prisotni svojci naj bi motili proces oživljanja in vplivali na zdravstveno osebje, postopki oživljanja naj bi na svojce vplivali stresno in travmatično. Ameriško združenje za urgentno medicino in Evropski svet za reanimacijo sta izdala priporočila, ki svojcem omogočajo navzočnost pri oživljanju. Mnogo zdravstvenih delavcev je prepričanih, da se jim ta pravica omogoči. Na področju zdravstvene nege lahko na to prakso vplivamo z uvajanjem teorij, ki temeljijo na pristnih medosebnih odnosih in celostni obravnavi pacienta in nudijo svojcem podporo. Abstract The presence of family members during resuscitation is still a disputable that in issue for some medical staff. It is believed that in such cases the patient`s right to privacy is hindered, the present family members might be desturbing resuscitation process and this process might have a traumatic and stressfull inpact on family members. American Association of Emergency Medicine and European Resuscitation Council published a document which enables the family members during resuscitation. Many medical workers believed that they have this right. In the area of nursing care we can change this practise by introducing new nursing theories based by genuine interpersonal relationship and the family members support. UVOD Za mnoge zdravstvene delavce v ZDA in Evropi je prisotnost svojcev pri oživljanju še vedno sporna praksa. Zato se je ob pomoči strokovnih organizacij, medijev in številnih raziskav ustanovilo gibanje, ki podpira stališča svojcev in mnogih zdravstvenih delavcev, da se svojcem omogoči prisotnost ob oživljanju pacienta ali izvajanju drugih invazivnih posegov. To je spodbudilo strokovne organizacije, da so začele razmišljati o uvajanju sodobne prakse pri obravnavi kritično bolnega pacienta. MATERIALI IN METODE Opravili smo kvalitativno analizo treh člankov (1,5,6), ki opisujejo problematiko prisotnosti svojcev pri oživljanju pacientov. S kvalitativno analizo teorije skrbi (2,9) avtorice K. Swanson smo želeli ugotoviti skladnost teorije s celostno obravnavo kritično bolnega pacienta in možnostjo vključevanja svojcev. REZULTATI Prisotnost svojcev pri postopkih oživljanja lahko vpliva na vzpostavitev zaupanja in vezi med svojci in osebjem, ki bolnika oživlja, ustvarjanjem bolj humane atmosfere, ki olajša poslavljanje ali nudi uteho in pomoč pri žalovanju ob smrtnem izidu in zadoščenje svojcev ob občutku, da je bolnik v varnih rokah in da je zanj narejeno vse, kar je mogoče. V mnogih zdravstvenih ustanovah zdravstveni delavci podpirajo prisotnost svojcev pri oživljanju, še zlasti medicinske sestre. Več kot polovica zdravstvenih delavcev ima že izkušnje s to prakso. Analiza kaže, da lahko uvajanje teorije skrbi na področje zdravstvene nege (ZN) omogoča medicinski sestri, da med postopki oživljanja nudi svojcem celovito podporo. Le dodatno izobraževanje zdravstvenega osebja, objava raziskav in študij ter uvedba protokolov bo poenotila mnenja o prisotnosti svojcev pri oživljanju. RAZPRAVA Evropska združenje za zdravstveno nego kritično bolnih in Evropski reanimacijski svet podpirata prisotnost svojcev med invazivnimi postopki in s tem tudi postopki oživljanja, kot enimi od najbolj invazivnih posegov (10). V več študijah (4) avtorji opisujejo pozitivni učinki prisotnosti svojcev med oživljanjem bolnika. Ti so predvsem: vzpostavitev zaupanja in vezi med svojci in osebjem, ki bolnika oživlja, ustvarjanje bolj humane atmosfere, ki olajša poslavljanje ali nudi uteho in pomoč pri žalovanju ob smrtnem izidu in zadoščenje svojcev ob občutku, da je bolnik v varnih rokah in da je zanj narejeno vse, kar je mogoče. Analiza študij (1,5,6) kaže, da se bistveno več medicinskih sester kot zdravnikov strinja s prisotnostjo svojcev pri oživljanju pacienta. Več kot polovica zdravstvenih delavcev je imela že izkušnje s takšno prakso. Zagovorniki prisotnosti svojcev menijo, da takšen postopek zmanjšuje proces žalovanja, daje občutek koristnosti in lažjega sprejemanja smrti. Nasprotniki trdijo, da svojci doživljajo psihološke travme, motijo postopke oživljanja, zdravstveno osebje pa ob pogledih svojcev doživlja strah pred neuspehom in nelagodje. Rezultati kažejo, da večina zdravstvenih ustanov nima urejenih protokolov za prisotnost svojcev pri oživljanju, zato si zdravstveni delavci želijo več izobraževanja na tem področju in ureditev te problematike. Uvajanje sodobnih teorij ZN na področje oskrbe kritično bolnik bi pripomoglo k celovitejšemu pristopu k pacientu in humanemu odnosu do svojcev. Študija literature (2,9) kaže, da se teorija skrbi sklada s prakso ZN kritično bolnih pacientov. Obravnava pacientov in njihovih svojcev po pet stopenjskem procesu ZN teorije skrbi omogoča medicinski sestri, da med postopki oživljanja nudi svojcem ustrezno podporo. Teorija temelji medčloveških odnosih zato je odvisna od razpoložljivosti človeških in materialnih virov in ustrezni usposobljenosti medicinskih sester. Za zdravstveno ekipo, ki pristopi k zdravljenju kritično bolnega pacienta, je prisotnost svojcev zelo pomembna, kajti na ta način lahko pridobijo potrebne podatke o dogodku in pacientu. Zlasti ob kritičnih trenutkih kot je oživljanje, jih kot pomemben začetni člen v procesu zdravljenja aktivno vključujemo. Že preko telefonske zveze pred prihodom zdravstvene ekipe jim ponudimo možnost, da izvajajo določene postopke prve pomoči, s čimer lahko v tistem trenutku najbolje pomagajo svojim najbližjim. V nadaljnjem poteku so lahko vedno prisotni ob izvajanju invazivnih posegov in postopkov pri pacientu. Med intervencijo se svojce ustrezno informira z namenom in ciljem izvedbe postopkov, pri enostavnih postopkih lahko tudi sami aktivno sodelujejo, zaradi česar imajo občutek koristnosti. Prisotne svojce je potrebno seznaniti, da izid zdravljenja v kritičnih trenutkih ni vedno uspešen. Odstranitev svojcev iz prostora, kjer poteka oskrba pacienta pogosto vodi v proces nezaupanja medicinskemu osebju. Svojci so pogosto mnenja, da se jim skuša določena dejstva prikriti, da njihovemu najbližjemu ne bo nudena ustrezna in dovolj strokovna pomoč. Takšno dejanje pa navsezadnje lahko vodi tudi v konfliktno situacijo, ki postopek zdravljenja zaplete v škodo pacienta. Odločitev ali se omogoči svojcem prisotnost med postopki oživljanja, bi morala biti sprejeta z najboljšimi nameni v korist pacienta in sicer s strani strokovno kompetentne osebe. Vsekakor je potrebno upoštevati željo bolnika, če jo je prej izrazil. Z družinskimi člani se je potrebno dogovoriti o načinu sodelovanja. Odločitev, kdo od svojcev bo prisoten, je v rokah članov tima in svojcih, ki naj izrazijo svojo željo prostovoljno, brez pritiska ali prisile. Svojci morajo biti opozorjeni, da se lahko med postopki prosi za umik iz prostora, če gre za interes v korist bolnika. Reanimacijski tim naj izkazuje spoštovanje do bolnika in svojcev ter upošteva različna prepričanja, vrednote in rituale bolnika in svojcev. V posebnih razmerah, ko ni vedno možno zagotoviti strokovno usposobljene osebe, ki bi bila zadolžena za svojce, naj to vlogo prevzame izkušen član tima, ki ni vodja oživljanja in ki tudi kasneje skrbi za svojce. Njegova naloga je, da svojcem z vsem spoštovanjem posreduje informacije, kaj naj pričakujejo ob vstopu v prostor za oživljanje, sproti pojasnjuje potek dogodkov, postopkov, realistične odgovore na vprašanja, zagotavlja varno okolje, stalno ocenjuje psihično in fizično stanje svojcev, spremlja svojce, če želijo zapustiti prostor in ponudi možnost reflektiranja dogajanj po oživljanju in sodelovanja pri skupnem pogovoru. V zdravstvenih ustanovah je potrebno razviti takšno usmeritev in protokole, ki upoštevajo pravna in etična priporočila o problemu. Glede na družbene razpoloženje je
172 potrebno ugotoviti izkušnje pacientov in njihovih svojcev, vplive verskih, duhovnih in kulturnih prepričanj za takšno obliko sodelovanja, uvesti izobraževanja za zdravstvene delavce in oblikovati strokovne smernice za prisotnost svojcev ob invazivnih posegih pri pacientih. ZAKLJUČEK Večina zdravstvenih ustanov nima formalno urejenih pravil o prisotnosti svojcev pri oživljanju, klub temu zdravstveni delavci takšno prakso podpirajo in omogočajo. To priporočajo tudi ameriška in evropska strokovna združenja in organizacije. Takšno prakso podpira bistveno več medicinskih sester kot zdravnikov, kajti razvoj sodobne ZN je usmerjen tudi v podporo svojcem kritično bolnega pacienta. Teorija skrbi K. Swanson in koncept dostojanstva se skladata s prakso ZN kritično bolnega pacienta in nam lahko služi za podporo svojcem, ki so prisotni pri oživljanju. LITERATURA 1. Baumhover N, Hughes L. Spirituality and Support for Family Presence During Invasive Procedures and Resuscitation in Adults. Am J Crit Care, 2009; 14: Chinn P,Kramer M. Theory and nursing - integrated knowledge development 5 th edn. St. Louis: Mosby/Year Book, Fulbrook P, Latour J, Albarran J. The Presence of Family Members During Cardiopulmonary Resuscitation. World of Critical Care Nursing, 2007;5(4): Knott A, Kee C. Nurses beliefs about family presence during resuscitation. Journal of Emergency Nursing, 2005;14: MacLeean L, Guzzetta C, White C, Fontaine D. Family Presence During Cardiopulmonary Resuscitation and Invasive Procedures: Practices of critical Care and Emergency Nurses. Am J Crit Care, 2003; 12: McClenathan B, Torrington K, Uyehara C. Family Member Presence During Cardiopulmonary Resuscitation: A Survey of US and International Critical Care Professionals. Chest, 2002; 122(6): Santos G, Jimenez T. Family presence during pediatric emergency procedures: the perspectives of family and medical staff. Emergencias, 2010; 22: Tschudin V. Etika v zdravstveni negi: razmerja skrbi. Ljubljana: Društvo medicinskih sester in zdravstvenih tehnikov, Wojnar, D. (2009). Caring. V: Petrson S, Bredow T ed. Middle Range Theories. Aplication to Nursing Research. 2nd edition (str ). Philadelphia: Lippincott Williams&Wilkins, 2009: REŠEVANJE UTOPLJENKE - PREDSTAVITEV PRIMERA RESCUING A DROWNING WOMEN - CASE REPORT Tomaž Dietner, Nataša Habjan Reševalna postaja, Univerzitetni klinični center Ljubljana, Zaloška 25, 1525 Ljubljana Izvleček Na reševalni postaji UKC Ljubljana preko 112 prejmemo klic, da naj bi ženska skočila v reko Ljubljanico. S pomočjo gasilcev Gasilske brigade Ljubljana in policistov PP Ljubljana steče reševalna akcija. Po približno desetih minutah po prihodu na kraj dogodka, žensko izvlečejo gasilci iz reke. Začnemo z izvajanjem nujne medicinske pomoči in po približno petindvajsetih minutah vzpostavimo srčno akcijo, nakar žensko pripeljemo v Univerzitetni klinični center Ljubljana v reanimacijo. Abstract On Rescue station of University medical center Ljubljana was over 112 received a call, that a woman supose to jump into river Ljubljanica. With help of firefighters from Fire brigade Ljubljana and policemans of Police statiton Ljubljana a rescue action go one. In approximately10 minutes after arrival on place of the event, the firefighters draw out a woman from a river. We have started with implementation of urgent medical support and approximately 25 minutes after we managed to restore a heart action, then we drove a patient in University medical center Ljubljana in reanimation center. PRIKAZ PRIMERA 31. decembra, okoli ure, dispečer reševalne postaje sprejme preko 112 klic, da naj bi v reko Ljubljanico skočila ženska. Dispečer je na kraj dogodka poslal ekipo NRVR in vodjo izmene. Ob uri prispeta ekipa NRVR in vodja izmene na kraj dogodka. Očividec trdi, da je videl žensko, ki je skočila v reko. Na kraju so že bili policisti, takoj za reševalci pa so prispeli še gasilci z opremo za reševanje iz vode. Stekla je iskalna akcija ženske v deroči in mrzli reki. Reka Ljubljanica je imela temperaturo okoli 8 C in v tem času tudi povečan pretok. Reševalci in gasilci so se pomaknili približno 100 m nižje po obeh bregovih reke Ljubljanice. Hkrati je potekala iskalna akcija policije približno 2,5 km nižje po toku reke. Po približno desetih minutah policisti, ki so iskali vzdolž obrežja reke, sporočijo, da so našli utopljenko. Gasilci jo s pomočjo čolna pripeljejo na obalo, kjer smo ji začeli nuditi nujno medicinsko pomoč. Utopljenka ob izvlačenju iz vode ni kazala znakov življenja. Takoj smo začeli s postopki reanimacije. Začeli smo jo predihavati z dihalnim balonom, povezanim s 100 % kisikom. Utopljenko smo obrisali s suhimi brisačami in ji namestili elektrode za defribilacijo. Nismo zaznali srčne akcije, zato smo začeli z zunanjo masažo srca in nadaljevali s predihovanjem. Vzpostavljeni sta bili dve venski poti, skozi kateri smo ji aplicirali ogrete infuzijske raztopine 0,9 % natrijevega klorida. Zdravnik je utopljenko intubiral, nakar smo jo priključili na respirator. Z zunanjo masažo srca smo iz asistolije dobili ventrikularno fibrilacijo. Utopljenko defribriliramo in nadaljujemo z zunanjo masažo srca. Po nekaj minutah masaže srca še vedno ni srčne akcije. Namestimo masažni aparat (Lucas) za izvajanje zunanje masaže srca. Po petindvajsetih minutah smo dobili redno in močno srčno akcijo. Pri hipotermiji ne moremo biti uspešni, če ne odstranimo vira za nastanek le te. Hipotermija pri utopljenki je nastala zaradi hladne vode, ki je imela okoli 8 C. Utopljenko smo prenesli na nosila na katerih je bila nameščena izotermična folija, čez njo še rjuha. Pri utopljenki smo uporabili tudi
173 ogrevalno odejo. Ko pride ogrevalna odeja v stik z zrakom, se na njej sproži eksotermna reakcija, ki jo uporabimo za ogrevanje pacientov. Po dokončni oskrbi utopljenke, jo z dobljeno srčno akcijo, pripeljemo v UKC Ljubljana, kjer jo predamo dežurni reanimacijski ekipi. Celotna intervencija je potekala približno uro in pol, ter se je uspešno končala. PRIKAZ UPORABE KIRURŠKEGA VARNOSTNEGA KONTROLNEGA SEZNAMA PRI TRAVMATOLOŠKIH OPERATIVNIH POSEGIH USE OF SURGICAL SAFETY CHECK LIST IN TRAUMA SURGERY Aldijana Beganović, Helena Podjed Operacijski blok, Kirurška klinika, Univerzitetni klinični center Ljubljana, Zaloška cesta 7, 1525 Ljubljana Izvleček Kirurška oskrba je eden pomembnejših načinov zdravljenja na področju travmatologije in ob izvajanju le te ne smemo pozabiti na varnost bolnikov, ki so jo deležni. Pomembno je, da tudi na področju varnosti napredujemo in se razvijamo. V okviru razvoja varnosti bolnikov med kirurško oskrbo pa je tudi Svetovna zdravstvena organizacija od leta 2008 naprej začela po celem svetu širiti projekt tako imenovane»check liste«oz. kirurškega varnostnega kontrolnega seznama. Z izvedbo tega projekta smo začeli tudi v Univerzitetnem Kliničnem centru Ljubljana (UKC Ljubljana) od maja 2010 naprej. V članku bo na kratko predstavljen kirurški varnostni kontrolni seznam in prikazan bo primer uporabe kirurškega varnostnega kontrolnega seznama pri operativni oskrbi poškodovanca s poškodbo hrbtenice. Abstract Surgical treatment is an important method of treatment in medicine. And safety is very important activity during surgery The development of patient safety during surgical treatment of the World Health Organization from 2008 onwards began to spread around the world project "Safe Surgery Saves Lives. " The department of Surgery in University Medical Centre Ljubljana started with this project in May In this article is described the process of implementation of the surgical safety checklist in our institute. This article also describe example of using surgical check list during the surgical care of patient with spine fracture. UVOD Na Kirurški kliniki UKC Ljubljana smo se spomladi 2010 pridružili kampanji SZO» Varna kirurgija rešuje življenja«. Cilj tega projekta je izboljšanje varnosti med kirurško oskrbo. Projekt je interdisciplinaren in vključuje različne poklicne skupine (kirurgi, anesteziologi, operacijske medicinske sestre, medicinske sestre pri anesteziji), ki sodelujejo pri izvajanju operativne dejavnosti. Uvedba kirurškega varnostnega kontrolnega seznama predstavlja enostavno in učinkovito orodje po vzgledu kontrolnih seznamov v letalstvu. Pred uvedbo pacienta v anestezijo, pred začetkom in ob koncu operativnega posega, preden pacient zapusti operacijsko sobo se preverijo vsi ključni dejavniki in postopki, ki bi lahko vplivali na varno kirurško in anesteziološko oskrbo pacienta. V želji, da bi se v UKC Ljubljana tudi na tem področju izboljšali in razvijali smo začeli med travmatološkim operativnim programom izvajati kirurški varnostni kontrolni seznam. Kirurški varnostni kontrolni seznam smo uvajali sprva v eni izmed travmatoloških operacijskih dvoran in ga nato postopoma širili v preostale operacijske dvorane. V času uvajanja kirurškega
174 varnostnega kontrolnega seznama smo ugotavljali potrebe po spremembah, izboljšanjih in na tem področju tudi ukrepali. KIRURŠKI VARNOSTNI KONTROLNI SEZNAM Kirurški varnostni kontrolni seznam je preprosto orodje, ki smo ga v UKC Ljubljana uvedli z namenom povečanja varnosti pacientov v perioperativnem obdobju. Uporaba seznama spodbuja boljšo komunikacijo med člani tima v operacijski sobi. Z njim zagotavljamo učinkovito in pravočasno izvedbo kritičnih postopkov, katerih opustitev lahko privede do zapleta. Kirurški varnostni kontrolni seznam je razdeljen v tri faze poteka operativnega posega: pred uvodom v anestezijo pred kirurškim rezom preden pacient zapusti operacijsko sobo. Izvedbo kirurškega varnostnega kontrolnega seznama vodi koordinator, ki je član operacijskega tima in hkrati odgovorna oseba, ki preverja posamezne kritične postopke v zvezi z operativnim posegom pri ostalih članih tima in s tem zagotavlja njihovo dosledno izvajanje. Njegove naloge v okviru izvedbe kirurškega varnostnega kontrolnega seznama so; - da pri odgovornih članih tima preveri izvedbo posameznih postopkov in jih potrdi na kontrolnem seznamu z oznako»x«, - da v primeru odklonov pri posameznih postopkih ustavi nadaljnji potek dela in se skupaj z člani tima dogovori o nadaljnjih ukrepih, ki bodo zagotovili varno nadaljevanje operativnega posega, - da morebitne posamezne odklone zabeleži pod opombe na kirurškem varnostnem kontrolnem seznamu in da - ob zaključku preverjanja postopkov zavede svoje ime in priimek in se podpiše na kirurški varnostni kontrolni seznam. Faza»sign in«ali pred uvodom v anestezijo Postopke v tej fazi preveri operacijska medicinska sestra ali član anesteziološkega tima (glede na mesto anesteziološke priprave pacienta). Ne glede na to kdo je koordinator v tej fazi kirurškega varnostnega kontrolnega seznama je pomembno, da se preverijo sledeči postopki: - ali je pacient potrdil identiteto, privolitev na poseg in anestezijo, vrsto operativnega posega in stran operativnega področja, - ali je operativno področje označeno oz. to ni potrebno, - ali je anesteziološki tim preveril anestezijski aparat in zdravila, - ali obstaja možnost alergije pri pacientu in ali so za to izvršeni morebitni potrebni ukrepi, - ali obstaja možnost težke intubacije pacienta in ali so za to izvršeni ustrezni ukrepi, - ali obstaja tveganje za aspiracijo in ali so za to izvršeni ukrepi ter - li obstaja tveganje za veliko izgubo krvi in ali so za to izvršeni ustrezni ukrepi. Faza»time out«ali pred kirurškim rezom Koordinator kirurškega varnostnega kontrolnega seznama je v tej fazi operacijska medicinska sestra, ki pred kirurškim rezom prosi vse člane tima za kratek premor in najprej zaprosi, da se morebitni novi člani tima predstavijo po imenu in funkciji in nato se preverijo sledeči postopki: - kirurg operater predstavi pacienta (kratek opis poteka operativnega posega, posebnosti, trajanje, pričakovana izguba krvi), - kirurg, anesteziološki tim in operacijska medicinska sestra ustno potrdijo pacientovo identiteto, vrsto in stran operativnega področja,varno namestitev pacienta, - anesteziolog predstavi pacienta(posebnosti, rizične dejavnike), - umita operacijska medicinska sestra potrdi sterilnost, preverjen in preštet inštrumentarij, material in opremo, - anestezijska ekipa potrdi ali je pacient prejel antibiotično profilakso in - preveri se prisotnost rtg slik in drugih izvidov potrebnih za operativni poseg. Faza»sign out«ali preden pacient zapusti operacijske prostore Tudi to fazo kirurškega varnostnega kontrolnega seznama preveri operacijska medicinska sestra (koordinator). Ta del kirurškega varnostnega kontrolnega seznama mora biti izveden preden se odpelje pacienta iz operacijske sobe. Preveri se slednje: - ali je predvideni operativni poseg opravljen in zapisan v operacijske protokole, - ali je štetje in kontrola inštrumentov in obvezilnega materiala točna, - ali so morebitni odvzeti tkivni vzorci pravilno označeni, - ali so bile med operativnim posegom prisotne težave z opremo, - ali so podana navodila glede pooperativne oskrbe pacienta s strani kirurga in anesteziologa ter - ali je enota na katero bo pacient po operativnem posegu premeščen določena in obveščena o premestitvi. Zaključen in izpolnjen list kirurškega varnostnega kontrolnega seznama je del dokumentacije izvajanja varnostnih standardov v operacijski sobi in ne sodi med pacientovo dokumentacijo. Zbira in analizira ga služba za kakovost. PRIKAZ PRIMERA Pacient s poškodbo hrbtenice je bil, zaradi potrebe po nujni kirurški oskrbi premeščen iz Urgentnega kirurškega bloka v Operacijski blok. Pripeljan je bil v spremstvu ambulantne medicinske sestre. V operacijski blok sta ga sprejela medicinska sestra pri anesteziji in anesteziolog. Prvi del kirurškega varnostnega seznama je v tem primeru izvedla anesteziološka ekipa. Ponovno so preverili in potrdili identiteto pacienta. Privolitev in soglasje za operativni poseg sta bila podpisana. Stran operacijskega posega ni bila označena, ker to ni bilo potrebno. Medicinska sestra pri anesteziji je potrdila, da je preverila anestezijski aparat in potrebna zdravila. Pri pacientu niso bile znane prisotne alergije, obstajala pa je možnost težke intubacije, zaradi prekomerne telesne teže pacienta in možnost aspiracije, saj pacient ni bil tešč. Zaradi možnosti izgube večje količine krvi je bila naročena ustrezna kri. Po končani anestezijski pripravi so vsi člani tima sodelovali pri namestitvi poškodovanca v varen in ustrezen položaj. Drugo fazo kirurškega varnostnega seznama je vodila neumita operacijska medicinska sestra in sicer pred začetkom kirurškega reza. V ekipi ni bilo novih članov, zato predstavljanje ni bilo potrebno. Kirurg operater je predstavil pacientovo identiteto, ki so jo še enkrat potrdili anesteziološka ekipa in operacijska medicinska sestra. Kirurg je kratko predstavil potek operativne oskrbe; navedel je da bo naredil osteosintezo hrbtenice z notranjim fikasterjem za, da pri tem ne pričakuje zapletov. Predvideval je izgubo krvi približno 500 ml in trajanje operativnega posega do dve uri. Nato je še potrdil, da je pacient varno nameščen na operacijski mizi. Anesteziolog je kot pacientove dejavnike tveganja, navedel zvišan krvni tlak in debelost. Umita operacijska medicinska sestra je potrdila sterilnost inštrumentov za notranjo fiksacijo hrbtenice, katere je kirurg predvidel za uporabo pri operativnem posegu. Potrdila je tudi preverjenost in ustreznost vsega preostalega sterilnega materiala za operativni poseg. Anestezijska ekipa je potrdila, da je pacient dobil antibiotično zaščito. Kirurg pa je potrdil,da so RTG in CT slike, potrebne za operativni poseg nameščene na negatoskop. Po opravljenem preverjanju druge faze kirurškega varnostnega seznama je lahko kirurg začel z operativnim posegom. Tretja faza kirurškega varnostnega seznama se je preverila po opravljenem operativnem posegu. To fazo je preverila neumita operacijska medicinska sestra. Umita medicinska sestra je potrdila štetje in kontrolo materiala in inštrumentov. Število materiala in inštrumentov je bilo enako kot pred začetkom operativnega posega. Kirurg je potrdil, da je opravil predviden operativni poseg in ga pravilno zapisal v operacijski protokol. Med operacijo ni bilo nepričakovanih zapletov in prav tako ni bilo težav z opremo. Določena je bila premestitev pacienta v enoto intenzivne terapije, ki je bila obveščena o sprejemu. Anesteziolog je podal navodila o pooperativni analgeziji in potrebi po ponovitvi kontrole krvnih izvidov. Neumita operacijska medicinska sestra je zaključila varnostni kontrolni seznam in ga potrdila s svojim podpisom. Na kirurški varnostni kontrolni seznam se je podpisala tudi medicinska sestra pri anesteziji, ki je koordinirala prvo fazo kirurškega varnostnega kontrolnega seznama
175 ZAKLJUČEK Skrb za varnost v času operativnega posega je eden temeljnih korakov na poti k uspešno zaključenem operativnem posegu brez zapletov. Obveza vsakega posameznika, ki pri operativnem posegu sodeluje je, da se vključuje v skrb za varnost bolnika in s tem pripomore k zagotavljanje varne in kakovostne operativne oskrbe brez zapletov. Kirurški varnostni kontrolni seznam je učinkovito orodje za izboljšanje kakovosti kirurške oskrbe pacienta, saj je njegova uporaba v operacijskih sobah zmanjšala pogostost okužbe kirurške rane in smrtnosti za 30% ( A. Gawande, 2010) Vsi člani operacijskega tima se zavedamo skupne odgovornosti za varnost pacienta med operativnim posegom in z doslednim izvajanjem kirurškega varnostnega kontrolnega seznama se na tem področju le še krepimo in izboljšujemo. LITERATURA 1. A.Gawande. Helath Care Needs a New Kind of Hero: An Interview with Atul Gawande. Harward Bussines Rewiew, april Dostopno na: 2. B.M.Gillseipe, W.Chaboye and P.Murray. Enhancing Communication in Surgery Throught Team Training Interventions: A Systematic Literature Review. AORN Journal. December 2010 Vol 92, No6 ( ) 3. World Health Organization. WHO Guidelines on Hand Hygiene in Health Care. Geneva. World health Organization, 2009.Dostopno na: 4. World Health Organization. WHO Guidelines for Safe Surgery Dostopno na: PREDSTAVITEV VLOGE ODDELČNE MEDICINSKE SESTRE PRI IZPOLNJEVANJU NAVODIL ANESTEZIOLOGA ZA LAJŠANJE POOPERATIVNE BOLEČINE PRESENTATION OF NURSE ROLE AT COMPLEATING ANESTHETIST INSTRUCTIONS TO RELIEVE POSTOPERATIVE PAIN Andrej Horvat*, Urška Kapun Hozjan ** *Kirurgija, Enota za intenzivno nego, Splošna bolnišnica Murska Sobota, Ul. dr. Vrbnjaka 6, 9000 Murska Sobota **Kirurgija, Kirurška urgenca, Splošna bolnišnica Murska Sobota,, Ul. dr. Vrbnjaka 6, 9000 Murska Sobota Izvleček Uvedba novega načina lajšanja postooperativne bolečine na kirurškem oddelku je medicinsko sestro postavila v novo vlogo, saj je pomemben člen razširjenega tima, ki skrbi za lajšanje akutne pooperativne bolečine. S podrobnim opisom bodo prikazane bistvene razlike med prejšnjim in sedanjim načinom lajšanja bolečine. Predstavljena bo novost v organiziranosti dela, uvedba novih strokovnih smernic, delo oddelčne medicinske sestre pri zdravljenju akutne pooperativne bolečine in pripadojoča dokumentacija dokumentacija. Abstract Introduction of a new method of pain relief in surgery postooperativne section, a nurse is put in a new role as an important part of the expanded team which has to relieve acute postoperative pain. The detailed description will displaye significant differences between the previous and the current method of pain relief. Featured will be a novelty in the organization of work, the introduction of new professional guidelines, the work of departmental nurses in the treatment of acute postoperative pain and belonging documentation. UVOD Ena glavnih značilnosti kirurškega bolnika je, da se pri hospitalizaciji sreča z bolečino. Lajšanje bolečine je bilo do zdaj v rokah sobnega zdravnika kirurga. Leta 2010 se je na kirurškem oddelku v Murski Soboti na pobudo dr. Škrabana (specializant anestezije) uvedlo lajšanje akutne pooperativne bolečine po navodilih anesteziološke službe. Tako se je sklenil krog, ki pri lajšanju akutne pooperativne bolečine vključuje anesteziološko službo, oddelčnega zdravstvenega tehnika in medicinsko sestro ter bolnika. Ta način je bolnikom omogočil napredne farmacevtske in tehnične metode lajšanja bolečine
176 PRIMERJAVA MED PREJŠNJO IN SEDANJO ORGANIZACIJO Tabela 1. Prikaz razlike med prejšnjo in sedanjo organizacijo. Kirurg Kirurg napiše analgezijo za oddelek na temperaturni list v operacijski. (En koncept analgezije v zbujevalnici, drugi na oddelku. Pogosto presežene maksimalne dnevne doze analgetika.) Oddelčna medicinska sestra analgezira bolnike po navodilu kirurga na temperaturnem listu. (Ne merimo bolečine (VAS) nezadostno analgezijo odkrijemo šele, ko bolnik ne more več prenašati bolečin in prosi analgetik.) Sestra sporoči neuspešno lajšanje bolečine kirurgu, ki prilagodi analgezijo. (Kirurg razpolaga z asnovnimi tehnikami in metodami analgezije.) ORGANIZACIJA PO NOVI APSA METODI Tabela2. Prikaz organizacije po novi metodi NE Anesteziolog Anesteziolog napiše analgezijo za zbujevalnico in oddelek na posebni list za vodenje analgezije v operacijski. (En koncept analgezije kontinuirano iz operacijske preko zbujevalnice na oddelek.) Oddelčna medicinska sestra analgezira bolnike po navodilu anesteziologa na listu za vodenje analgezije. Merimo bolečino (VAS), nezadostno analgezijo odkrijemo prej. Spremljamo in zapisujemo neželene učinke. Sestra sporoči neuspešno lajšanje bolečine anesteziološki službi, ki prilagodi analgezijo. (Anesteziolog razpolaga z osnovnimi in naprednimi tehnikami (epiduralna, PCA) in metodami analgezije.) Sprejem bolnika na oddelek z izpolnjenimi navodili za analgezijo (bolniku izpolni navodila anesteziolog v prebujevalnici) Vodenje ZT/DMS analgezije po navodilih (ocena VAS, merjenje vitalnih funkcij, aplikacija terapije po navodilih, dokumentiranje, vizite anestezijskega tehnika) Nezadostna analgezija, neželeni učinki, druge komplikacije (dokumentiranje, posvetovanje z anesteziološko službo) NE Aktivacija anesteziološke službe (posvetovanje z anesteziološko službo glede nastalih komplikacij) DA NALOGE ODDELČNE SESTRE PO ŠKRABANOVIH 5 PRSTIH Tabela 3. Škrabanovih 5 prstov PALEC: PRAVILNO IZPOLNJUJ ANALGETIČNI LIST! KAZALEC: POGLEJ NAVODILA ZA ANALGEZIJO! SREDINEC: DAJ ANALGETIKE KOT PIŠE NA LISTU ZA ANALGEZIJO! PRSTANEC: MERI BOLEČINO (NA PRAVILEN NAČIN) IN VPIŠI MOREBITNE NEŽELENE UČINKE! MEZINEC: ZA EK IN IVPCA veljajo posebna navodila. OCENITEV BOLEČINE PO VAS METODI Ker je bolečina osebno doživetje in jo vsak posameznik občuti drugače, jo moramo narediti primerljivo in predstavljivo. Tako za ugotavljanje jakosti bolečine uporabljamo VAS lestvico za merjenje bolečine. VAS lestvica šteje od 0 do 10 (10 enot), na kateri lahko med točkama 0 (ni bolečine) in 10 (najhujša možna bolečina) odmerimo kako močna je bolečina. Lestvica je sestavljena iz analognega in digitalnega dela. Bolnik predstavi jakost svoje bolečino na analognem delu medtem, ko jo sestra s pomočjo digitalnega dela ustrezno zabeleži. PRIČAKOVANI ZAPLETI IN UKREPI ODDELČNE MEDICINSKE SESTRE - Nezadostna analgezija - Depresija dihanja ali prekomerna sedacija - Hipotenzija - Motorični blok - Mravlinčenje - Zastoj urina DOKUMENTIRANJE Za dokumentiranje je sestavljen poseben obrazec na katerem so navodila anesteziologa za lajšanje akutne pooperativne bolečina. Analgezija je predpisana za vsako enoto/oddelek posebej (zbujevalnica, oddelek, intenzivna terapija/nega). Analgetična terapija je razdeljena na pet možnih načinov aplikacije analgetika: - i.v. bolusi - i.v. infuzija - epiduralna analgezija (EK) - i.v. PCA (intravenska kontrolirana analgezija bolnika) - per os analgezija (ko bolnik lahko jé) V obrazcu je analgetična terapija zapisana po zaporedju in zajema primarno analgetično terapijo in dodatno analgetično terapijo ob nezadostni analgeziji. Obrazec ima tabele ločene po enotah kamor se vpisujejo vitalni znaki, terapija in neželeni učinki. V tabelo se vpiše datum in uro postopka. Med vitalne znake se beleži frekvenco srca, krvni tlak, frekvenca dihanja, SpO2 (na zraku/na kisiku) in VAS. Pri terapiji se beleži aplicirano zdravilo, odmerek in način aplikacije (i.v., per os, i.v. PCA, EK). Med neželene učinke se dokumentira stanje sedacije, prisotnost slabosti/bruhanja, prisotnost/odsotnost motoričnega ali senzornega bloka in ostale možne komplikacije. V pomoč so na obrazec tudi zapisani analgetiki po vrsti (neopioidi, opioidi), učinkovini, primerih odmerjanja (odrasli/otroci), dnevnim limitom odmerka in nekatere pogoste kontraindikacije, opozorila ter previdnostni ukrepi. NE Težave odpravljene? ZAKLJUČEK Z intenzivnim sodelovanjem anesteziološke službe in oddelčne ekipe se je na kirurškem oddelku uspešno uvedel nov način lajšanja pooperativne bolečine bolnika. S tem smo pridobili na novih metodah in tehnikah izvajanja lajšanja pooperativne bolečine pri vsakem bolniku, ki je imel operativni poseg. Nov način lajšanja pooperativne bolečine je bolj pregleden, dosleden in posledično bolj učinkovit, saj združuje vse člane tima, poteka po dorečeni klinični poti in zvišuje zadovoljstvo bolnika in hitrejše okrevanje
177 POLITRAVMATIZIRAN BOLNIK S HUDO POŠKODBO PLJUČ PRISTOP IN POSEBNOSTI V INTENZIVNI ZDRAVSTVENI NEGI POLYTRAUMATIZED PATIENT WITH SEVERE LUNG INJURY APPROACH AND SPECIFICITIES IN NURSING CAR Mateja Šafar, Nataša Begić Klinični oddelek za anestezijo in intenzivno terapijo operativnih strok, center intenzivne terapije, Univerzitetni klinični center Ljubljana, Zaloška 7, 1525 Ljubljana Izvleček Politravma je sindrom, za katerega so značilne hude telesne poškodbe in ogroža poškodovančevo življenje. Prsni koš je koščeno ogrodje zgornjega trupa. Varuje pljuča in srce ter omogoča dihanje. Prsni koš obdaja tudi nekatere organe v zgornjem delu trebušne votline; jetra, želodec, vranico. Pri poškodbah prsnega koša so lahko poškodovani mehki in čvrsti deli prsne stene. Medicinska sestra mora imeti znanje o epidemiologiji in etiologiji, patofiziologiji, o znamenjih ali simptomih obolenja, o zdravljenju in zdravilih, saj lahko le tako ugotavlja bolnikove potrebe in načrtuje ter izvaja zdravstveno nego. Abstract Polytrauma is a syndrome characterized by severe bodily harm, threatening life of an injured person. Chest is a bony skeleton of the upper torso. It protects lungs and heart and enables breathing. Chest surrounds some of the organs in the upper abdominal cavity; liver, stomach, spleen. In thoracic injuries there can be damaged soft and firm parts of the thoracic wall. The nurse must have knowledge about the epidemiology and etiology, pathophysiology, about signs or symptoms of illness, the treatment and medications as this is the only way to note and determine the patient's needs and therefore planns and provide health care. UVOD Oskrba politravmatiziranega poškodovanca mora biti od vsega začetka timska, dobro načrtovana in mora potekati stopenjsko. Na preživetje politravmatiziranih poškodovancev pomembno vplivata zgodnja oskrba na terenu (pregled poškodovanca in oskrba - preprečevanje šoka, hipoksije in hipotenzije ter čimprejšnji varen transport v bolnišnico) ter v bolnišnici, kjer so pomembni ukrepi nadaljnje zdravljenje šoka, ciljana diagnostika in nujni operativni posegi za ohranitev življenja. Na oddelke za intenzivno zdravljenje so sprejeti bolniki, ki so hudo poškodovani, zelo nestabilni in pri njih še potekajo reanimacijski ukrepi. Če preživijo začetno obdobje, sta v poteku nadaljnjega zdravljenja zanje usodna predvsem sekundarna možganska poškodba in odpoved obrambne sposobnosti poškodovanca z razvojem odpovedi več organov. 1. POŠKODBE PRSNEGA KOŠA 1.1. Poškodbe prsne stene; - enostavni, dvojni in serijski zlomi reber (enostranski ali obojestranski), - zlom prsnice (posledično nestabilni prsni koš), - poškodbe mehkih delov prsne stene - nepenetrantne in penetrantne Poškodbe pljuč, plevre in dihalne poti; - udarnine in raztrganine pljuč ter obsežni izlivi krvi v pljuča, - pretrganje sapnika in bronhijev, - travmatski pnevmotoraks (odprti ali zaprti) in (masivni) hematotoraks; krvavitev ali prisotnost krvi v plevralni votlini, - tenzijski (ventilni) pnevmotoraks Poškodbe mediastinalnih organov; - poškodba požiralnika, mediastinalni emfizem, poškodbe velikih žil in srca. 2. PRISTOP IN POSEBNOSTI ZDRAVSTVENE NEGE Po prihodu v centralno intenzivno terapijo se opravi začetni pregled poškodovanca, saj vsaka sprememba kritičnega stanja tako nestabilnega poškodovanca zahteva takojšnje zdravljenje. Skupina oddelčnih zdravnikov in medicinskih sester poskrbi za namestitev poškodovanca v posteljno enoto. Sledi povezava poškodovanca z aparati za podporno zdravljenje in z monitorji. Posebnosti nadzora: - neprekinjen nadzor vitalnih funkcij; srčni utrip in elektrokardiogram, arterijski krvni tlak, dihanje, nasičenost periferne arterijske krvi s kisikom, telesna temperatura, osrednji venski tlak, urna diureza, tekočinska bilanca, stanje zavesti in nadzor zenic, zunanji izgled bolnika ter pravočasno zaznavanje in ukrepi pri odstopanjih od normalnih vrednosti, - nadzor prehodnosti dihalnih poti; nadzor dihanja, nadzor globine, do katere je vstavljen distalni konec tubusa, optimalne napihnjenosti tesnilnega mešička ter optimalne pritrditve tubusa, neprekinjeno vzdrževanje prehodnosti tubusa ali kanile, aspiracija izločkov iz ustne votline, namestitev subglotične sukcije, preprečevanje nastanka razjed zaradi pritiska v sapniku, preprečevanje vnosa okužb v dihalne poti ter zaznavanje sprememb in ustrezno ukrepanje pri odstopanjih, - nadzor torakalne drenaže; nadzor in nega vstopnega mesta torakalnih drenov, nadzor in zagotavljanje optimalnega delovanja drenažnega sistema, pravilna lega in pričvrstitev, pravilno ravnanje z drenažo med transportom in prelaganjem bolnika, poznavanje ukrepov pri izpadu drenaže, zagotavljanje prehodnosti torakalnih drenov, - nadzor operativne rane; opazujemo izgled, toploto kože, obilnejši izcedek, znake vnetja, okolno kožo, fiksacija / popuščanje šivov, spontano razprtje - dehiscenca, - nadzor nad pravilnim delovanjem aparatur in mehanskega ventilatorja; poznavanje oblike mehanske ventilacije, ki jo bolnik prejema, nastavljenih parametrov, vzrokov pri odstopanjih ter alarmiranje, ustrezno in hitro ukrepanje, - zagotavljanje ustrezne terapevtske lege in spreminjanje položaja v postelji, kolikor bolniku dopušča njegovo zdravstveno stanje in po predhodnem posvetovanju z lečečim zdravnikom, - preprečevanje posledic dolgotrajnega ležanja in negibnosti; pri hudi poškodbi prsnega koša, kjer mora bolnik strogo mirovati, medicinska sestra poskrbi, da bolnik leži na antidekubitalni blazini in poskrbi za preprečevanje razjed zaradi pritiska, - menjava posteljnega perila; po posvetu z zdravnikom bolnika obračamo na bok, kjer pljuča oziroma prsni koš ni poškodovan in bolnik nima vstavljene torakalne drenaže. Za dokončanje menjave posteljnega perila bolnika na poškodovani del obrnemo v čim krajšem možnem času. V poštev pride tudi menjava posteljnega perila po širini, - priprava in aplikacija terapije po zdravnikovem naročilu in opazovanje prisotnosti bolečine. Uporabimo pa lahko še dodatni hemodinamski nadzor: - Lidco, Picco kateter Cevox, Limon, Swan Ganz kateter, Vigilio, ICP. Po potrebi se opravijo še diagnostične preiskave: - RTG pljuč in srca, - CT toraksa in glave, - MR toraksa, - angiografija, - CTA, MRA, UZ, - bronhoskopije
178 3. SIMPTOMI IN ZNAKI PRI POŠKODBAH PRSNEGA KOŠA: - polne vratne vene; tamponada srca ali tenzijski pnevmotoraks (zrak v prsni votlini pod pritiskom), - pomik sapnika na zdravo stran; tenzijski pnevmotoraks, masivni hematotoraks, - pomik sapnika na prizadeto stran; atelektaza pljučnega krila, - paradoksno dihanje; nestabilna prsna stena, zlom reber, - uhajanje zraka iz rane na prsih; odprti pnevmotoraks, - podkožni emfizem (napihnjenost mehkih tkiv z zrakom); poškodba sapnika, bronhijev, raztrganina požiralnika, - hipersonoren (zelo glasen) poklep; tenzijski pnevmotoraks, - perkutorna (zelo glasna) zamolklina; hematotoraks ali izliv druge narave, - odsotnost dihanja; pnevmotoraks, hematototaks, atelektaza pljučnega krila. Fiziološke posledice poškodb prsnega koša so najpogosteje hipoksemija, hiperkapnija, hipovolemični šok, obstruktivni šok, acidoza. Pri bolniku z nestabilnim prsnim košem je motena funkcija dihanja. Velikokrat opažamo paradoksno dihanje; poškodovana stran se pri vdihu ugreza. Velikokrat je možen razvoj pnevmotarksa, predvsem pri bolnikih s poškodbo reber, prsnice, pljuč. PRIMER: Prikaz poškodovanca s hudo poškodbo pljuč, ki je priklopljen na visokofrekventno oscilatorno mehansko ventilacijo (HFOV) je bil 52-letnik bolnik B.E, udeležen v prometni nesreči z motornim kolesom, sprejet v CIT po poškodbi prsnega koša in reanimaciji. Pripeljan je bil v urgentni blok UKC Ljubljana, kjer je bila GSC 15, gibal je z vsemi okončinami, tožil pa je za bolečinami v trebuhu in prsnem košu. Narejene so bile preiskave, ki so pokazale: - UZ abdomna ni pokazal postravmatskih sprememb, - RTG p.c. viden obsežen hematotoraks, vstavljen torakalni dren (masivna krvavitev), - urgentna torakotomija med katero so našli laceracije pljuč in rupturo perikarda (krvavitev po drenih se ni ustavila), - pacient je bil reoperiran, krvavitev so ustavili s tamponado, - CT glave in vratne hrbtenice brez znakov za svežo poškodbo, - CT prsne hrbtenice je pokazal številne frakture, - CT trebuha je pokazal laceracijo vranice z več kontuzijami. V centru za intenzivno terapijo so se izpostavile težave z ventilacijo, kljub 100 %-nemu kisiku nismo dosegali zadovoljive oksigenacije, zato smo ga dali na HFOV. Po 13-ih dneh smo ga privedli na tlačno nadzorovan konvencionalen način ventilacije smo ga ekstubirali, je bila opravljena zadnja spondilodeza vretenc Th6 in L1 in pacient je bil ponovno ekstubiran je bil premeščen na drug oddelek. Ob premestitvi je bil zbujen, kontaktibilen. LITERATURA 1. Ivanuša A, Železnik D. Osnove zdravstvene nege kirurškega bolnika. Visoka zdravstvena šola Maribor, 2000, str Kodila V. Osnovni vodnik po kirurški enoti intenzivnega zdravljenja. Univerzitetni klinični center Ljubljana, 2008, str , 97, 162, Pocajt M. Anatomija in fiziologija: popravljena in dopolnjena izdaja. Ljubljana: DZS, 2000, str. 26 NAJHUJŠA PROMETNA NESREČA NA SLOVENSKEM - VIŠNJA GORA THE WORST ROAD ACCIDENT IN SLOVENIA VIŠNJA GORA Miha Stražar; Domen Kleva Reševalna postaja, Univerzitetni klinični center Ljubljana, Zaloška cesta 25, 1525 Ljubljana IZVLEČEK Uvod: V soboto, je ob 16:33 uri prišlo do hude prometne nesreče na dolenjskem avto cestnem kraku v smeri Ljubljane malo pred izvozom za Hotel Grosuplje. V prometni nesreči je trčilo več kot 30 vozil, udeleženih je bilo preko 50 ljudi, 2 osebi sta umrli na kraju nesreče, 8 jih je bilo huje in 13 lažje poškodovanih. Na kraju dogodka je interveniralo 17 ekip z reševalnimi vozili različnih tipov. V izvajanje nujne medicinske pomoči na kraju dogodka in transport ponesrečenih je bilo vključenih 46 zdravstvenih delavcev različnih profilov, od tega je bilo 11 urgentnih zdravnikov. Skupno je bilo zdravstveno oskrbljenih 21 oseb. Vsi poškodovanci so bili transportirani v UKC Ljubljana, kjer so bili tudi dokončno oskrbljeni (Gorjup et all, 2010). 4 poškodovanci so sami poiskali pomoč v UKC Ljubljana. Namen: Avtorja želita predstaviti vzroke za nastanek prometne nesreče, potek oskrbe poškodovancev in možne izboljšave oskrbe v primeru ponovne množične nesreče. Metode: Uporabljena je deskriptivna metoda dela s pregledom strokovne literature s področja oskrbe in organizacije službe nujne medicinske pomoči v velikih in množičnih nesrečah, ter katastrofah. Iskanje spletnih virov je potekalo v naslednjih podatkovnih bazah: Medline, Medline plus, Cinahl, Jupsline in Ovid. Razprava in sklep: Organizacija in potek oskrbe poškodovanih na največji prometni nesreči na Slovenskem je bilo zelo dobro. Izpostavljeni so nekateri problemi pri triažiranju poškodovancev, ki so vezani predvsem na veljavne triažne kartone. Avtorja ugotavljata, da bi bilo potrebno povečati obseg izobraževanja vseh zdravstvenih delavcev v sistemu nujne medicinske pomoči s področja množičnih nesreč, ter izvajati redne vaje, ki bi v sistemu prikazale najpogostejše napake in možne izboljšave. DEFINICIJA PROMETNE, VELIKE IN MASOVNE NESREČE V literaturi najdemo veliko definicij nesreče, ki pa so si v grobem zelo podobne. Na splošno lahko nesrečo definiramo kot nenačrtovan, napričakovan in neoblikovan dogodek, ki se prepeti nenadno in povzroči poškodbo ali izgubo, znižanje vrednosti ali povečanje odgovornosti. Zakon o varnosti cestnega prometa pravi, da je prometna nesreča nesreča na javni cesti ali nekategorizirani cesti, ki se uporablja za javni cestni promet v kateri je bilo udeleženo vsaj eno premikajoče se vozilo in je v njej najmanj ena oseba umrla ali je bila telesno poškodovana ali je nastala materialna škoda (Zakon o varnosti cestnega prometa, 2004). Množična nesreča je vsak dogodek z večjim številom poškodovanih ali nenadno obolelih ljudi, ki ga ne moremo obvladovati z rednimi zmogljivostmi, lahko pa ga obvladamo v določenem časovnem obdobju z izvedbo posebnega načrta in uporabo z načrtom predvidenih rezervnih zmogljivosti (Auf der Heide, E., 2006). Če množične nesreče kljub izvedbi posebnega načrta in uporabi z načrtom predvidenih rezervnih zmogljivosti ne moremo obvladovati, govorimo o katastrofi. Če želimo množično nesrečo opredeliti številsko, naletimo na težavo, saj je lahko prometna nesreča s 7 poškodovanci v nekem okolju že množična nesreča, v drugem okolju pa samo večja nesreča, ki je razmeroma enostavno obvladljiva. Po drugi strani pa lahko ta isti dogodek v zadnjem okolju postane prava množična nesreča, če se pripeti v
179 času, ko je sistem nujne medicinske pomoči preobremenjen (Fink, A., 2008). Na območju delovanja PHE Ljubljana sta v veljavi opredelitvi velike in množične nesreče, po kateri je velika nesreča vsak dogodek, v katerem je poškodovanih ali nenadno obolelih od 5 do 10 oseb, medtem ko je množična nesreča vsak dogodek, v katerem je poškodovanih ali nenadno obolelih 10 ali več ljudi (Fink, A., 2003) POTEK PROMETNE NESREČE IN OSKRBE POŠKODOVANCEV V soboto se je zgodila najhujša prometna nesreča na slovenskem. Osebni avtomobil je na avtocesti nenadoma zapeljal v pas izredno goste megle, zaradi katere je pričel naglo zavirati. Vanj je v nekaj minutah zaradi neprilagojene hitrosti trčilo 38 vozil. Ob 16:33 uri je PHE Ljubljana dobila prvi klic udeleženca prometne neseče, ki je preko številke 112 sporočil, da je prišlo do hude prometne nesreče na avto cestnem kraku pri Višnji Gori v smeri Ljubljane. Ob podajanju informacij o nesreči je očividec navajal, da je verižno trčilo več kot 20 vozil, da se vozila še vedno zaletavajo, ter da nekaj ljudi leži po tleh. Dispečerski center je obvestil zdravnico PHE Ljubljana, ki je odredila izvoz reanimobila. Dispečer je na kraj intervencije poslal tudi vodjo izmene in še en reanimobil brez zdravnika. Prvi je na kraj dogodka prispel vodja izmene. Ugotovil je da gre za množično nesrečo. Obvestil je dispečerski center o obsegu nesreče, ter zahteval aktivacijo sosednjih ekip za izvajanje nujne medicinske pomoči iz področja PHE Ljubljana in PHE Kranj. Poleg PHE Ljubljana, ki je bila prisotna na kraju nesreče z devetimi vozili, so pri oskrbi sodelovali PHE ekipa iz Kranja z reanimobilom, ZD Škofja Loka z reanimobilom, ZD Domžale z dvemi reanimobili, ZD Logatec z reanimobilom, ZD Ivančna Gorica z nujnim reševalnim vozilom, ter zasebno podjetje Pacient d.o.o., ki je aktiviralo 4 reševalna vozila. Po primarni triaži je vodja izmene ugotovil da sta na kraju 2 mrtvi osebi, vsaj 6 hudo poškodovanih in nekaj lažje poškodovanih ljudi. Primarni pregled in reševanje sta močno ovirala gosta megla in 38 močno zveriženih vozil. Prehod med vozili je bil nemogoč, saj smo reševalci plezali po strehah in delih vozil, da bi lahko prišli do poškodovancev. Gasilci so nemudoma začeli z rezanjem pločevine, razmikom vozil in posipavanjem tal. Osvetlili so kraj nesreče z žarometi. Na kraju samem je bila velika možnost vžiga in eksplozije, saj so bila tla in vozila premočena z bencinom. Sreča v nesreči je bila ta, da v sam nalet vozil ni bilo udeleženo nobeno tovorno vozilo. Prvo je stalo le nekaj deset metrov pred nesrečo. Oskrba poškodovancev je bila izvedena v izredno kratkem času saj je od prihoda na kraj nesreče, do transporta prvega poškodovanca preteklo pol ure. Skupno je bilo oskrbljenih in prepeljanih 21 oseb v UKC Ljubljana. V reanimacijski prostor smo prepeljali 2 osebi (ena je kasneje umrla), v ambulanto za težke poškodbe smo prepeljali 6 poškodovancev, v ambulanto za lažje poškodbe pa 13. Zaradi obsežnosti nesreče smo pristopali k poškovanim z dveh strani, in dvojno pregledovali avtomobile in udeležence z namenom, da ne bi nikogar spregledali. Hodeči udeleženci so na začetku močno ovirali proces oskrbe težje poškodovanih, saj so se prosto gibali po prizorišču. Za triažo poškodovancev so bili uporabljeni veljavni triažni kartoni. Ker je v času masovne nesreče dispečerski center v Ljubljani sprejemal še druge klice na pomoč, je dispečer od doma vpoklical več zaposlenih, ki so v dvajsetih minutah od prejetja klica prispeli na reševalno postajo, prevzeli rezervna reševalna vozila in opravili 6 nujnih intervencij. pogostejše. Tako bi v sistemu ugotovili najpogostejše napake in možne izboljšave. Množična nesreča se je s hitrim odzivom PHE Ljubljana in sosednjih reševalnih služb k sreči hitro spremenila v veliko nesrečo. Nobena od reševalni služb v tistem času ni bila na drugi intervenciji, vse ekipe so bile nemudoma razpoložjive. V malenkost drugačnih pogojih in ob slučajnih sočasnih intervencijah, bi situacija bila precej drugačna. Naj ob koncu prispevka izrazim izredno spoštovanje in priznanje vsem sodelujočim, ki so neustrašno, pogumno, hitro, strokovno in predvsem s srcem prispevali k tako ugodnem razpletu nesreče. Vajeni smo različnih prizorov, težkih stanj in tragedij, to kar smo doživeli na Višnji gori, ne doživimo vsak dan. Upajmo da bo takih dogodkov v prihodnosti čim manj! LITERATURA 1. Zakon o varnosti cestnega prometa, Uradni list Republike Slovenije 2004, št. 83: Auf der Heide, E., The Imprtance of Evidence-Based Disaster Planning. Annals of Emergency Medicine, 47(1), Fink, A., Delovanje zdravstva ob množičnih nesrečah. UJMA 2008, št. 22: Načrt zaščite in reševanja ob masovnih nesrečah. Ljubljana, Fink, A., Mass Casualty Incident Management System of Ljubljana Ambulance Service. International Conference Urban Crisis Management in Europe at the Beginning of the 3rd Millenium. Vienna: City of Vienna Office for Crisis Management and Emergency Measures, 2003: Gorjup D., Koren T., Peršak J., Fink A., Preliminarno poročilo o delovanju reševalne postaje UKC Ljubljana ob množični nesreči AC Višnja gora , Univerzitetni klinični center Ljubljana, Reševalna postaja RAZPRAVA IN SKLEP Čeprav je oskrba poškodovancev potekala zelo dobro, nemoteno in strokovno pravilno, smo po analizi našega dela ugotovili nekatere pomankljivosti, ki bi jih bilo smiselno v prihodnosti spremeniti. Triažni kartoni, ki so trenutno v uporabi, so slabi. Njihova največja pomankljivost je prenapolnjenst s podatki, ki onemogoča hiter vpogled v stanje in poškodbe poškodovanca, izredno slaba vidljivost v slabšem vremenu in temi. Predlagamo, da bi namesto enotne oranžne barve triažni kartoni bili obarvani rdeče, rumeno, zeleno in črno, kar bi omogočilo lažje prepoznavanje poškodovancev že od daleč. Nujna bi bila označba vozil z magnetnimi tablami ali še boljše s sijalkami. Sijalke bi triaža postavila na avto, npr. ena rdeča sijalka bi pomenila enega poškodovanca rdeče kategorije, itd. Na takšen način bi bila preglednost nad situacijo hitrejša in bolj organizirana. Komunikacijska pot mora potekati preko enotnih radijskih vez. Vse ekipe, ki sodelujejo na intervenciji bi morale biti seznanjene z delovnim kanalom preko katerega teče komunikacija z vodjo intervencije in koordinatorjem prevozov. Tako bi imeli večji in boljši pregled nad ekipami ki sodelujejo pri reševanju in transportu poškodovancev. Lažje poškodovane, ki nemoteno hodijo je potrebno čim hitreje umakniti v zeleni sektor. Ravno tako nepoškodovane osebe izluščiti od poškodovanih udeležencev, saj njihova prisotnost moti delo reševalnih ekip, podaljšuje čas oskrbe in podvaja triažo. Za slednje lahko poskrbi policija. Strokovna usposabljanja in vaje s področja množičnih nesreč bi morale biti v bodoče še
180 URGENTNO NAROČANJE IN IZDAJA KRVNIH KOMPONENT EMERGENCY ORDERING AND DELIVERY OF BLOOD COMPONENTS Ana Marija Kovačič Tonejc, Sonja Prtenjak Zavod RS za transfuzijsko medicino, Šlajmerjeva 6, 1000 Ljubljana Izvleček Transfuzija krvi je vnos krvi in krvnih komponent v krvni obtok bolnika. Potrebna je, kadar želimo povečati oksiformno kapaciteto krvi, zmanjšati motnje strjevanja krvi ali povečati število posameznih krvnih celic. Za naročanje in izvedbo transfuzije je odgovoren bolnikov lečeči zdravnik. Za vse postopke ob transfuziji mora bolnišnica izdelati pisna navodila. Izjemno nujno naročanje in izdaja se izvede pri življenjsko ogroženem bolniku, ko ni dovolj časa za predtransfuzijsko testiranje. V tem primeru se je potrebno zavedati, da se na račun hitrosti zmanjšata občutljivost in specifičnost laboratorijskih preiskav, kar poveča tveganje, da pride do neželenih učinkov transfuzije. Taki primeri so opravičljivi samo takrat, kadar bi bile posledice odloga transfuzije večje, kot pa so posledice morebitne transfuzijske reakcije. Namen prispevka je predstaviti pravilno izpolnjevanje Naročilnice za krvne pripravke ter opozoriti na pomankljivosti, ki se pojavljajo pri nepopolnem izpolnjevanju (ne označene stopnje nujnosti naročanja, predtransfuzijskih testov ter podatki bolnika ). Abstract Blood transfusion is the proccess of intravenous administration of blood and blood components to a patient. It is indicated for increasing the numbers of cells, restoring the oxygen-carrying capacity and coagulation capacity of blood. Ordering and transfusion of blood products is the treating physicians responsibility. Written instructions for the transfusion of blood have to be prepared by each hospital. Emergency blood ordering and release is indicated in vital indications where there is no time for routine pre-transfusion blood testing. One has to keep in mind that trade-off time to transfusion to the sensitivity and specificity of the pre-transfusion lab tests and related transfusion safety. That increases the risk of unwanted side effects. The risk to benefit ratio has to be in the favor of the benefit of the patient. The aim of this article is to introduce the completion of the blood ordering form and to show of some practical issues turning up when not completed correctly (missing data, no indication of the urgnency of issuing, pre-transfusion tests, patient data ). UVOD Pri življensko ogroženem bolniku, ki zaradi izkrvavitve potrebuje takojšnjo transfuzijo krvi je čas odločilnega pomena. V primeru, ko ni dovolj časa za naročanje krvi po ustaljenem postopku so v depoju Urgentnega kirurškega bloka na voljo štiri enote 0 neg koncentriranih eritrocitov. Pomankanje časa pa žal privede do človeških napak, ki privedejo do neželenih učinkov, ko bolnik dobi ABO neskladno kri. Človeške napake se lahko zgodijo v verigi postopkov, od jemanja vzorcev krvi pri bolniku, pri izpolnjevanju naročilnic do določanja orientacijske krvne skupine ob postelji bolnika (Rožman, 2002). Najpogostejši razlog za akutne in smrtne posledice zdravljenja s krvjo je akutna hemolitična reakcija zaradi neskladja krvnih skupin ABO, ki je v večini primerov posledica administrativnih in identifikacijskih napak pri uporabi krvnih komponent. Ponavadi gre za človeške napake, ki so posledica utrujenosti, stresa, pomankanja pozornosti in jih napravi osebje (Rožman,2002). ODVZEM IN POŠILJANJE VZORCEV KRVI Obvezni podatki na epruveti z odvzeto bolnikov krvjo so: bolnikovo ime in priimek, datum rojstva in datum ter ura odvzema vzorca. Bolnik poda podatke sam - pozitivna identifkacija. Na epruveto se po obveznem preverjanju podatkov, lahko nalepi tudi tiskano etiketo. Bolnikovi podatki se morajo ujemati s podatki na njegovem osebnem dokumentu. Če bolnika ali poškodovanca ni mogoče indentificirati, ob sprejemu v urgentni blok dobi sprejemno številko, katera se uporabi tudi za urgentno naročanje krvi in krvnih komponent. NAROČANJE KRVNIH PRIPRAVKOV Vsaka naročilnica za krvne pripravke mora vsebovati naslednje podatke: - priimek in ime bolnika preiskovanca, - datum rojstva bolnika, - identifikacijsko številko bolnika, - naslov naročnika preiskav (naziv in naslov klinike oz. ordinacije, oddelek in ime in priimek lečečega zdravnika), - kontaktno telefonsko številko naročnika, - datum in čas naročanja, - razlog naročila (zdravniška diagnoza in indikacija), - zahtevane preiskave, storitve in naročeni krvni pripravki, - stopnja nujnosti preiskav, - podatki o prejšnjih transfuzijah in nosečnostih (če obstajajo), - ime in priimek naročnika in čitljiv podpis, - posebne zahteve za komponente krvi (npr: obsevanje, citomegalovirus (CMV) negativni eritrociti, neskladje ABO po presaditvi krvotvornih matičnih celic (KMC) itd. STOPNJE NUJNOSTI NAROČANJA KONCENTRIRANIH ERITROCITOV IZJEMNO NUJNA FAZA Pomeni takojšnjo izdajo O, Rh D in Kell (K) negativne krvi. Preiskave pred izdajo se ne delajo, kri se izda brez ABO, Rh D in K skupine bolnika in brez navzkrižnega preiskusa. Pred transfuzijo O RhD in K neg. konc. eritrocitov je potrebno bolniku odvzeti predtransfuzijski vzorec krvi za določitev krvne skupine, ker je po transfuziji zaradi cirkulirajoče dvojne populacije eritrocitov določitev le-te onemogočena. Izjemno nujne izdaje se poslužujemo pri življensko ogroženem bolniku, ko ni dovolj časa za predtransfuzijsko testiranje. V tem primeru se je potrebno zavedati, da se na račun hitrosti zmanjšata občutljivost in specifičnost, kar poveča tveganje, da pride do neželenih učinkov transfuzije. Taki primeri so opravičljivi samo takrat, kadar bi bile posledice odloga transfuzije večje, kot pa so posledice morebitne transfuzijske reakcije (Pravilnik o transfuzijskih preiskavah in postopkih o transfuziji, UR.L.RS, št.9/2007). ZELO NUJNA FAZA 1. FAZA PO TELEFONU V kolikor bolnik še nima določene krvne skupine, določimo ABO in RhD Ag in izdamo ABO RhD skladne K neg. konc. eritrocite. Če je bolnikova krvna skupina (ABO, RhD in K) znana, izdamo ABO RhD K skladne enote konc. eritrocitov. Pred transfuzijo preverimo matične podatke bolnika, ABO RhD Ag bolnika in dajalcev, zapišemo kontaktno osebo in telefonsko številko (preverjanje I. faze po telefonu) in sprostimo transfuzijo brez dokončanega navzkrižnega preizkusa, samo na osnovi krvnoskupinske skladnosti. Navzkrižni preizkus in indirektni Coombsov test je dokončan 20 min po preverjanju. V kolikor so rezultati pozitivni, kontaktiramo kliniko in poiskušamo zaustaviti ali odložiti transfuzijo, v
181 kolikor stanje bolnika to dopušča. Določi se bolnikova krvna skupina ABO, Rh D in K. Kri izdamo takoj. Krvna skupina se določa do 10 minut. Za bolnika se izda ABO, Rh D in K skladno kri. Pred transfuzijo se obvezno telefonsko preveri skladnost med bolnikom in izdanimi eritrociti. Če bolnikovo stanje dopušča počakamo na končen rezultat navzkrižnega preiskusa (še 15 min). NAVZKRIŽNI PREIZKUS Navzkrižni preizkus je preiskava, s katero se ugotavlja skladnost eritrocitov krvodajalca s serumom prejemnika. Negativen navzkrižni preizkus pomeni, da v plazmi bolnika ni eritrocitnih protiteles proti eritrocitnim antigenom dajalca in zagotavlja optimalno preživetje in učinkovitost transfundiranih eritrocitov. Eritrocite se praviloma transfundira na osnovi dokončanega navzkrižnega preizkusa (NP), s čimer se prepreči transfuzijo KE, ki so neskladni z eritrocitnimi protitelesi v serumu bolnika. Izjemo predstavljajo primeri, ko se zaradi ogroženosti življenja bolniku transfundirajo KE pred dokončanim NP. ZAKLJUČEK Pravilen postopek odvzema vzorca in dosledno upoštevanje predpisanih navodil pri izpolnjevanju Naročilnice za kri in krvne pripravke zagotavlja varno in kakovostno zdravljenje bolnikov s krvnimi komponentami in preprečuje nastanek morebitnih neželenih napak, ki so žal največkrat človeške narave. LITERATURA 1. Rožman P. Peventivni ukrepi za izboljšanje varnosti transfuzije in virtualni transfuzijski laboratorij. Zdrav Vest 2002; Pravilnik o transfuzijskih preiskavah in postopkih ob transfuziji. Uradni list R Slovenije št.9/2007. ZADOVOLJSTVO PACIENTOV Z NOVIM TRIAŽNIM SISTEMOM NA SNMP LJUBLJANA PATIENTS SATISFACTION WITH THE NEW SYSTEM OF TRIAGE IN SNMP LJUBLJANA Jasna Jutriša, Urša Gregorčič, Davor Filipović, Silvestra Mahnič Splošna nujna medicinska pomoč, Zdravstveni dom Ljubljana, Metelkova 9, 1000 Ljubljana Izvleček Splošna nujna medicinska pomoč ( SNMP ) obstaja v Ljubljani dobrih 30 let. Število pacientov, ki je pregledano v ambulantah SNMP Ljubljana je vedno večje. Težave pacientov so vedno bolj kompleksne, vedno več je preiskav in opravljene diagnostike, ambulante in»čakalnica«pa so ostale skozi leta praktično iste. Zaradi neljubih dogodkov, do katerih občasno prihaja v skupni čakalnici IPP in SNMP, smo uvedli določene spremembe. Na SNMP Maribor so že nekaj časa izvajali triažo z uvrščanjem pacientov v kategorije po nujnosti. Na zahtevo Ministerstva za zdravje pa se je morala v najkrajšem možnem času uvesti triaža v vseh NMP ambulantah v Sloveniji. Na SNMP Ljubljana je letno pregledanih cca pacientov, to pomeni v povprečju 110 pacientov na dan. Ob najbolj frekventnih dneh tudi 200. Pridobljen je bil nov prostor in 18. oktobra 2010 je bila uradna otvoritev triažne ambulante. Odziv ljudi, pacientov, njihovih svojcev, reševalcev in zaposlenih na SNMP-ju je bil različen. Nekateri so bili navdušeni nad lepoto prostora, drugi nad zasebnostjo, ki jo je nov prostor ponudil pacientom, nekateri so na triažno ambulanto gledali, kot na neko nepotrebno novost, ki je dodatni»ovinek«pred pregledom. Zaradi velike spremembe pri načinu sprejema pacienta je bila želja pridobiti povratne informacije tudi z njihove strani, zato je bila opravljena anonimna anketa. Informacije bodo koristile pri izboljšanju kakovosti sprejema, dela in obravnave pacienta pred pregledom pri zdravniku. Na Ministerstvu za zdravje so se po pregledu tujih triažnih sistemov in algoritmov ( avstralskega, kanadskega, in manchesterskega ) odločili za slednjega. Abstract General emergency medical service (SNMP) exists in Ljubljana about 30 years. The number of patients is constantly rising. Patients problems are becoming more complicated and the number of diagnostic procedures are increasing. The hall that is being used as waiting room is still the same. Because of occasional unpleasant events, we had to bring innovations, that would help us in solving our problems with space and increasing number of patients. The Manchester Triage System was already being used by Emergenc Department in Maribor. The Ministry of Health requested that the new Emergency Triage System, should be adopted by all Emergency Departments in Slovenia as soon as possible. SNMP Ljubljana is having approximately 40,000 patients a year. This is an average of 110 patients per day. Sundays and holidays around 200 patients within 24 hours. 18. Oktober 2010, was the official opening of the new Triage Area of Emergency Depratment Ljubljana. The response of patients, their families, rescue workers and employees of SNMP was different. Some were exited about the new room,
182 others were exited about privacy, raised by the new space offered to the patients, some of them thought it was an unnecessary innovation that has additional "detour" from exemination. Due to major changes in admitting the patients, we desired to obtain feedback informations from their side, so we made anonymous survey. Informations will be useful in improving the quality of admission and treatment of the patients before being examined by a doctor. The Ministry of Health, following the review of foreign Triage systems and algorithms (Australian, Canadian,,..etc.) finally decided for the Manchester Triage System. UVOD Triaža je ena pomembnejših in strokovno zahtevnejših nalog medicinske sestre/tehnika v ambulanti NMP. Beseda izhaja iz francoskega glagola»trier«, kar pomeni odbrati, izbrati, prebrati. Triažirati so začeli v 19. stoletju v vojnih razmerah. S triažo so pripomogli k hitrejši in pravilnejši medicinski pomoči kritično poškodovanih vojakov. riaža je postopek zmanjševanja kliničnega tveganja za paciente v primerih, ko zdravstveno osebje zaradi velikega števila pacientov ne zmore sproti obravnavati vseh. Namen triaže je, da zagotovi pravilno in pravočasno oskrbo pacientov glede na njihove težave. Danes je v svetu triaža običajen postopek razvrščanja pacientov in poškodovancev glede na nujnost njihovega zdravstvenega stanja. Vsaka triažna kategorija ima številko, ime, barvo in določen idealni maksimalni čas do medicinske obravnave ( tabela 1). RAZPRAVA V letu 2010 smo na SNMP Ljubljana uvedli triažni sistem sprejema, v katerega je bilo vloženo veliko truda in dobre volje. Zanimalo nas je, kako so novost sprejeli pacienti, zato smo izvedli anonimno anketo. Rezultati ankete kažejo, da je večina pacientov zadovoljnih z novim načinom sprejema, kar dokazuje, da gremo v pravo smer. Iz komentarjev pacientov je razvidno, da se počutijo bolj varne, da zaupajo triažni medicinski sestri (Slika 1) ter, da jim sprejem zagotavlja zasebnost in bolj oseben odnos med.sestra/tehnik - pacient. Komentarji pacientov bodo pripomogli k še boljši kvaliteti sprejema. ZAKLJUČEK Zelo zadovoljnih je bilo 95 % pacientov, 5 % pacientov pa je še vedno negotovih in skeptičnih ( Slika 3 ). Zavedamo se, da bo vedno obstajal določen delež pacientov, ki bodo nezadovoljni, vendar se bomo trudili, da bi bilo takšnih čim manj. Tabela 1. številka Ime triažne skupine barva Maksimalni čas do obravnave(v min.) 1. takojšnja rdeča 0 2. zelo nujna oranžna nujna rumena standardna zelena nenujna modra 240 METODA Ljudje se različno odzivamo na novosti. Ker je nov način sprejema oz. triaža novost tako za nas kot za paciente, smo se na SNMP Ljubljana odločili za anonimno anketo. Želeli smo pridobiti informacije o tem, ali so pacienti zadovoljni z novim načinom sprejema. V anketo smo vključili 145 pacientov. Vprašalnik je bil sestavljen iz osmih osnovnih vprašanj in treh podvprašanj, pri katerih so lahko podali komentar. Vprašalnik je zajemal spol in starost anketiranega, ostala vprašanja pa so se nanašala na zaupanje sprejemni sestri in na zadovoljstvo ob sprejemu. Slika 2. LITERATURA 1. Manchester Triage Group. Emergency triage, Oxford, UK: BMJ Publishing Group, Slika
183 OPERACIJSKA MEDICINSKA SESTRA PRI OBRAVNAVI POLITRAVMATIZIRANEGA POŠKODOVANCA SURGICAL NURSE IN MANAGEMENT OF POLYTRAUMATIZED PATIENTS Elizabeta Kotar Operacijski blok, Kirurška klinika, Univerzitetni klinični center Ljubljana, Zaloška cesta 7, 1525 Ljubljana Izvleček Politravmatiziran poškodovanec je poškodovanec, pri katerem sta poškodovana dva ali več organskih sistemov. Pogostokrat je pri politravmatiziranem poškodovancu prisotna tudi poškodba organskega sistema, ki ogroža življenje poškodovanca in zahteva nujno kirurško oskrbo. Priprava poškodovanca na nujni operativni poseg je zelo zahtevna, saj mora biti izvedena v najkrajšem možnem času in zahteva izrazito timsko delo multidiscipliniranega tima, ki sodeluje pri operativnem posegu. V članku bo predstavljeno delo operacijske medicinske sestre (v nadaljevanju OPMS) v kirurškem timu na prikazanem primeru poškodovanega moškega, ki je bil udeležen v prometni nesreči kot voznik štirikolesnika. Poškodovanec je bil v reanimacijski prostor urgentnega kirurškega bloka v UKC Ljubljana pripeljan z reševalnim vozilom. Ob sprejemu je bil poškodovanec nezavesten, s sumom na poškodbo glave, poškodbo desne stegnenice in levega zapestja. Dežurni kirurg je na podlagi kliničnega pregleda odredil standardne diagnostične postopke. S preiskavami so ugotovili, da je poškodovanec utrpel hudo poškodbo glave, prečni zlom desne stegnenice in zlom levega zapestja. Na podlagi kliničnega stanja poškodovanca, se je dežurni kirurg odločil za nujno kirurško oskrbo zloma stegnenice z zunanjim fiksaterjem. Nato pa je sledilo še zamavčenje zapestja in premestitev poškodovanca v enoto intenzivne terapije. Abstract Polytrauma is a medical term describing the condition of a person who has been subjected to multiple traumatic injuries. The polytraumatised patient often needs urgent surgical intervention to treat life threatening conditions. Preparation of the patient for surgery in the emergency must be done in the shortest time possible and a multidisciplinary approach and teamwork is needed. In the paper we will present the work of an operating room nurse in a case presentation of a polytraumatised patient injured in a motor vehicle accident. The patient was admitted at the emergency department of the University Medical Centre of Ljubljana. At the time of presentation the patient was unconscious with clinical signs of head injury and femoral and wrist fracture. The diagnostic procedures revealed severe head injury and a femoral and wrist fracture. The femoral fracture was treated with external fixation and the wrist with plaster cast immobilisation. The patient was finally transferred to the intesive care unit. UVOD Politravmatiziran poškodovanec je oseba, ki je utrpela poškodbo dveh ali več organskih sistemov. Zelo pogosto ena od večjih poškodb pri politravmatiziranem poškodovancu ogroža njegovo življenje in zahteva nujno kirurško oskrbo. Priprava poškodovanca je takrat najpogosteje časovno zelo omejena in od vseh sodelujočih pri nujnem operativnem posegu zahteva hitro pripravo. Pogoj za zagotavljanje visoke stopnje varnosti poškodovanca pri nujnih operativnih posegih je vsekakor timsko delo celotne ekipe, ki sodeluje pri nujnem operativnem posegu. PREDSTAVITEV PRIMERA V reanimacijski prostor urgentnega kirurškega bloka UKC Ljubljana je bil pripeljan poškodovanec, ki se je poškodoval v prometni nesreči, ko je s štirikolesnikom zletel s cestišča in z glavo čelno trčil v drevo. Poškodovanec je bil pripeljan z reševalnim vozilom. Ob sprejemu je bil nezavesten, s sumom na poškodbo glave, desne stegnenice in levega zapestja. Dežurni kirurg travmatolog je klinično pregledal poškodovanca in odredil standardne diagnostične postopke kot so laboratorijske preiskave preiskav, rtg slikanje( v našem primeru desne stegnenice, trebuha, levega zapestja, pljuča ) in CT glave. S preiskavami je bilo ugotovljeno hemodinamsko slabo stanje poškodovanca s hudo poškodbo glave, prečnim zlomom desne stegnenice in zlomom levega zapestja. Zaradi slabega stanja poškodovanca se kirurg travmatolog po posvetu z nevrokirurgom odloči, da bo zlom desne stegnenice oskrbel z zunanjim fikasterjem, zlom levega zapestja pa z začasno imobilizacijo z zamavčenjem. Oskrbo zloma stegnenice postavi v prioriteto in odredi nujni operativni poseg. S tem se prične preoperacijsko obdobje zdravstvene nege - to je obdobje, ko se zdravnik in poškodovanec odločita za operativni poseg in se konča s trenutkom ko pride poškodovanec v operacijsko sobo. Poškodovanec je bil premeščen v travmatološko urgentno operacijsko sobo. V medoperacijskem obdobju je poškodovanca sprejela ekipa sestavljena iz anesteziologa, medicinske sestre pri anesteziji, kirurga travmatologa, dveh OPMS in bolničarja. Poškodovanec je bil premeščen na operacijsko mizo, kjer je bila nameščena zaščita pred RTG žarki in varno nameščen varnostni pas. Za operativni poseg je bil varno nameščen v hrbtni položaj. Na stegensko mišico je bila nameščena nevtralna elektroda, ki omogoča varno uporabo elektrokoagulacijskega noža. OPMS sta pripravili kirurške inštrumente, medicinsko potrošni material, obvezilni in šivalni material. OPMS sta si razdelili opravila na umito OPMS njena naloga je bila, da izvaja tehniko podajanja inštrumentov spontano (vezano na izkušnje) ali po zahtevi operaterja kot vodje operacije. Odgovorna je za nemoten potek operacije z organizacijo za kar potrebuje znanje in izkušnje. Neumita OPMS je asistirala umiti OPMS, skrbela za varnost poškodovanca in osebja. Pripravila je operativno polje, ki je zajemalo higiensko umivanje in britje. Umita OPMS se je kirurško umila, razkužila roke, oblekla sterilni kirurški plašč in sterilne kirurške rokavice. Pripravila si je sterilno delovno površino z vsem potrebnim materialom. Operater je razkužil operativno polje, sledilo je prekrivanje operativnega polja. Kirurg operater je nato postavil pod RTG žarki samonarezne schanzove vijake, sledilo je povezava teh vijakov s rohr palicami in enostavnimi členi. Na koncu pa je še povezaval palice s členi, ki jih imenujemo cev na cev. V tem času je umita OPMS podajala inštrumente in implantate in skrbela za nemoten potek operativnega posega. Njena naloga med operativnim posegom je bila, da skrbi za vzdrževanje sterilnega polja in inštrumentov ter ustreznost implantatov med operacijo, nadzorovala je člane kirurškega tima, da so ostali sterilni, ter pravočasno reagirala z ustreznim inštrumentom, šivalnim materialom in drugim ustreznim materialom. Neumita OPMS je ves čas operacije skrbela za nemoten potek aseptičnih postopkov, pravočasno je odkrivala nevarnosti v okolju, ki bi lahko vplivale na poškodovanca in operacijski tim in ustrezno ukrepala, kontrolirala in dokumentirala material (komprese, zložence, igle, ), skrbela je za povezavo z drugim osebjem in službami izven operacijske enote, zabeležila je vse faze medoperacijske zdravstvene nege v dokumentacijo operacijske zdravstvene nege. Po končanem operativnem posegu je umita OPMS oskrbela operativno rano in higiensko oskrbela poškodovanca. Poškodovancu so po stabilizaciji stegnenice oskrbeli zlom roke dobil je mavčevo opornico. Sledilo je pooperacijsko obdobje ki se prične v sobi za zbujanje in se nadaljuje do popolne budnosti, oziroma premestitve v enoto intenzivne terapije. V našem primeru je bil poškodovanec premeščen v enoto intenzivne terapije (2, 3) ZAKLJUČEK Obravnava politravmatiziranih poškodovancev zahteva hitre reakcije, veliko znanja in visoko stopnjo iznajdljivosti v kriznih situacijah. Z vsem tem se srečujemo tudi vse medicinske sestre, ki delujemo v sklopu urgentne medicine, bodisi gre za medicinske sestre v ambulanti, pri anesteziji ali OPMS. Pomembno je, da ne glede na to koliko časa imamo za pripravo poškodovanca na operativni poseg poskrbimo, da je poškodovanec na tega maksimalno pripravljen. S tem smo korak bližje cilju vseh nas, ki je dosega visoka stopnje kvalitete obravnav poškodovancev v urgentni medicini
184 K temu cilju stremimo tudi OPMS, ki svoje naloge opravljamo strokovno in odgovorno in s takim delovanjem predstavljamo neprecenljivo vlogo pri procesu operativnega zdravljenja. LITERATURA 1. Martin Tonin, Aleš Tomažič, Anže Kristan. Zbornik predavanj XLV. Podiplomskega tečaja kirurgije, Združenje kirurgov Slovenije, marec Ivanuša A, Železnik D. Osnove zdravstvene nege kirurškega bolnika. Maribor: Visoka zdravstvena šola, Žmauc T., Timsko delo v operacijski zdravstveni negi; Zbornik XVI, Management v operacijski zdravstveni negi, Sekcija operacijskih medicinskih sester Slovenije; Fabjan M., Goltes A., Šuligoj Z., Rebernik Milić M. Perioperativna zdravstvena nega. Maribor, maj 2005 REŠEVALEC IN STRES, NAŠE IZKUŠNJE RESCUER AND STRESS, OUR EXPERIENCES Esad Kočan, Martin Kernc Reševalna postaja, Univerzitetni klinični center Ljubljana, Zaloška 7, 1525 Ljubljana Izvleček Prispevek obravnava prisotnost stresa na delovnem mestu zdravstvenega reševalca na reševalni postaji Univerzitetnega kliničnega centra Ljubljana (RP UKC LJ). Iz prispevka je razvidno kako reševalci v zdravstvu obvladujejo stres na delovnem mestu kot tudi to, kaj vse uporabljajo in česa se poslužujejo, da bi lažje obvladovali in zmanjševali stres na delovnem mestu. Za zbiranje podatkov smo naredili dve anketni raziskavi. V prvi anketi je sodelovalo 33 reševalcev v zdravstvu v drugi pa 16. Rezultati ankete so pokazali, da reševalci v zdravstvu, RP UKC LJ, dobro obvladujejo stres na delovnem mestu. Podatki pridobljeni v omenjeni anketni raziskavi nam lahko služijo kot izhodišče za nadaljnjo obravnavo stresa v reševalnih in drugih zdravstvenih službah. Rezultati ankete kažejo, da je za obvladovanje stresa dobro, da posvetimo nekaj pozornosti načinu prehrane, uživanju poživil (kofeina in nikotina), telesni teži, telesni vadbi, spanju in počitku ter poskrbimo za zdravo in uravnoteženo prehrano. Naučimo se sprostiti med vsakdanjimi opravki (poznamo več tehnik sproščanja: joga, meditacija, avtogeni trening, masaža in druge). Ohranimo odprt in pozitiven odnos do sebe, ljudi in sveta. Sprijaznimo se z okoliščinami, ki jih ne moremo spremeniti. Ločimo službo od doma in službenih del ne delajmo doma. Ne delajmo nadur. Prosimo za pomoč in zaupajmo problem kolegom. Ne pozabimo na smeh. Uspeh je odvisen od osebnega nagnjenja posameznika. Abstract The paper deals with the presence of stress on a medical rescuer working post at the Ambulance station of the University Medical Clinical Centre Ljubljana (RP UKC LJ). It describes the way the health service rescuers master the stress at job and what they make use of to overcome and reduce the stress at job more easily. Two inquiries have been made with intention of collecting data. There were 33 health service rescuers collaborating in the first inquiry and 16 in the second one. The results of the inquiries show that the RP UKC LJ health service rescuers master the stress at job well. The data of the above mentioned inquiry research can be used as the starting point for further handling of the stress at rescue and other medical posts. The results of the inquiry show that to master the stress it is recommended to pay attention to the way of nourishment, consumation of stimulant ( coffeine and nicotine), the body weight, the body exercise, sleep and rest, and to see to a healthy and balanced nutrition. We should learn to relax during the everyday occupations (quite a few relaxing techniques are known: yoga, meditation, the autogenic training, massage, and others). An open and positive relation to oneself, to people and the world has to be kept. Let s reconcile with facts that canot be changed, let s differentiate between the job and home, let s not attend to the official work at home. Don t work overtime. Ask for help and entrust the problem to fellow-workers. Let s not forget to laugh. The success depends upon the personal inclination of the individual. UVOD Stres je nespecifični odgovor organizma na obremenitev. Obremenitve oziroma stresorji so lahko fizične, biološke ali psihosocialne narave. Stresorji vplivajo na počutje, delovanje organizma, psihično ravnovesje, imunost in zdravje posameznika. Večina ljudi doživlja stres kot nekaj slabega. Stres se jim vtisne v spomin kot grenka izkušnja, ki jih je pretresla zaradi pretirane obremenjenosti, naveličanosti,
185 zdolgočasenosti ali položaja, ki ga povsem ne obvladajo. Če takšen stres ne kontroliramo, lahko povzroči upad učinkovitosti, zmogljivosti in bolezen. Govorimo o škodljivem stresu (distres). Po drugi strani pa je zelo zanimivo, da ljudje opisujejo stres tudi kot prijetno, vznemirljivo, spodbudno in navdušujoče občutje. V takšnem stanju se počutijo sposobne obvladati zahteve, saj zaupajo vase in so prepričani, da bodo kos vsem oviram. Takšen stres imenujemo prijazen stres (eustres). V današnjem času je stres naš vsakdanji spremljevalec. Živimo hitro in prav na vseh življenjskih področjih se od nas zahteva maksimum. Kronični stres lahko vodi v nastanek bolezni kot so depresija, bolezni srca in ožilja, ulkusna bolezen, alkoholizem, motnje hranjenja. Stresu se je namreč nemogoče popolnoma izogniti. Za preprečevanje in odpravljanje stresa je najbolj pomembno, da se naučimo premagovati prepričanja, ki nas omejujejo, se znebimo strahov, postanemo samozavestni in se ne pozabimo veseliti izzivov, ki nam jih prinaša sleherni dan. Stresna ogroženost je velika, kadar delovna situacija zahteva naslednje pogoje: veliko dela, preveč dela, nizko zahtevna dela pri visoki poklicni kvalifikaciji, malo samostojnosti pri izvajanju delovnih operacij, malo podpore kolegov in sodelavcev oziroma nadrejenih in neustrezni delovni pogoji. Situacije v katerih obstaja nevarnost pojava izgorevanja na delovnem mestu so: preobremenjenost z delom, ki narašča z vedno hitrejšim delovnim ritmom, intenzivnim in zapletenim delom, pomanjkljiv ali strog nadzor nad delom, nezadostno nagrajevanje dela, ki vodi v nezadovoljstvo in upad veselja do dela, razpad skupnosti na delovnem mestu, kar ima za posledico trganje osebnih odnosov, spodkopavanje skupinskega dela, pomanjkanje poštenosti na delovnem mestu, konflikt med vrednotami zaposlenih in vrednotami organizacije. STRES V REŠEVALNI SLUŽBI Delovno mesto reševalca v zdravstvu je pogosto pravo žarišče škodljivega stresa, ki ga najverjetneje povzroča splet številnih dejavnikov, ki pomembno vplivajo na stopnjo stresa. Preobremenjenost, nenehno pomanjkanje časa, omejen prosti čas in omejeno druženje z družino. Nočno delo, porušen prehranjevalni ritem, okolje v katerem reševalec deluje. Slaba komunikacija in slabi odnosi v službi. Nejasna vloga in pomen delovnega mesta. Velika odgovornost, neskladje v odločanju in pritiski nadrejenih. Spreminjanje delovnih metod, izguba pregleda nad dogajanjem in izguba občutka pripadnosti organizaciji so samo nekateri od razlogov zaradi katerih reševalci v zdravstvu pogosteje uporabljajo sredstva proti glavobolom in bolečinam v želodcu. Zaradi daljše izpostavljenosti stresu se reševalci v zdravstvu pogosto pritožujejo na: glavobole, utrujenost, izčrpanost, raztresenost, izgubo energije, razdražljivost, napadalnost, prenasičenost z delom, izgubo interesa za delo, izgubo veselja do dela, občutka siljenosti, čustveno otopelost, prebavne motnje, razbijanje srca oz. povečanim utripom, uživanje preveč ali premalo hrane. UKREPANJE ZA ZMANJŠEVANJE STRESA Morda se premalo zavedamo, da večino energije za premagovanje stresnih situacij črpamo iz urejenega družinskega življenja, dobrih odnosov s prijatelji in sodelavci, ki so lahko neizčrpen vir veselja, opore, spodbude in samopotrjevanja. Če bomo ravnovesje stresa gradili na temeljih, ki nas bodo navdajali z občutkom varnosti, bomo redkeje zabredli v območje škodljivega stresa in se pogosteje veselili prijaznega stresa. Svoj življenjski slog lahko spremenimo na različne načine in tako povečamo odpornost proti škodljivemu stresu. Posvetimo nekaj pozornosti načinu prehrane, uživanju poživil (kofeina in nikotina), telesni teži, telesni vadbi, spanju in počitku. Poskrbimo za zdravo in uravnoteženo prehrano. Naučimo se sprostiti med vsakdanjimi opravki (poznamo več tehnik sproščanja: joga, meditacija, avtogeni trening, masaža in druge). Ohranimo odprt in pozitiven odnos do sebe, ljudi in sveta. Sprijaznimo se z okoliščinami, ki jih ne moremo spremeniti. Ločimo službo od doma in službenih del ne delajmo doma. Ne delajmo nadur. Prosimo za pomoč in zaupajmo problem kolegom. Ne pozabimo na smeh. Uspeh je odvisen od osebnega nagnjenja posameznika. Na reševalni postaji Univerzitetnega kliničnega centra v Ljubljani (RP UKC LJ), stresa na delovnem mestu zmanjšujemo z igro ročnega nogometa in elektronskega pikada (oba»antistresorja«se nahajata v garažnih prostorih). Enako tako imamo dogovorjeno z gasilsko brigado Ljubljana, da lahko, ob vnaprej dogovorjenih terminih uporabljamo njihovo fitnes opremo. Število zahtevnih intervencij na RP UKC LJ je zelo veliko. V letu 2009 število vseh intervencij katere so opravili reševalci v zdravstvu, je bilo Glede na visoko število intervencij se porajajo vprašanja, kako reševalci v zdravstvu iz RP UKC LJ obvladujejo stres na delovnem mestu, na katerih področjih se stres najbolj pozna in kaj je tisto, ki bi najbolj pomagalo pri obvladovanju stresa. Na podlagi tega sta avtorja naredila raziskavo. METODE V raziskavi je avtorja zanimalo, kako dobro reševalci v zdravstvu na RP UKC LJ obvladujejo stres na delovnem mestu, kot tudi to, kaj menijo, kaj je po njihovem mnenju najboljša metoda za zmanjševanje oz. obvladovanje stresa. Analiza je vključila dve anketni raziskavi. V prvo anketno raziskavo je bilo vključeno 33 reševalcev v zdravstvu nujne medicinske pomoči (NMP). Anketni vprašalnik, ki je vseboval 20 vprašanj je uporabljen z lekove internetne strani (dostopen na: V drugo anketno raziskavo pa je bilo vključeno 16 anketiranih reševalcev NMP. Anketiranci druge anketne raziskave so morali najmanj enkrat (po zahtevni intervenciji) obiskati kliničnega psihologa. STATISTIČNE METODE ANALIZE PODATKOV Podatki so bili zbrani ročno s preštevanjem in so bili vneseni v Microsoftova programa Access 2007 in Excel Na osnovi frekvenčne in odstotne porazdelitve so rezultati prikazani grafično. REZULTATI V obdobju od do je predbolnišnična enota NMP Ljubljana opravila vseh intervencij od tega nujnih intervencij, kar je povprečno 63 nujnih intervencij na dan. Iz prve anketne raziskave, sva želela izvedeti, kako reševalci v zdravstvu na RP UKC LJ. obvladujejo stres na delovnem mestu, kot tudi to, na katerih področjih čutijo vpliv stresa v svojem delovnem okolju. Graf 1. Obvladovanje stresa na delovnem mestu reševalca v nujnem reševalnem vozilu na RP UKC LJ. Glede na veliko število intervencij lahko rečemo, da reševalci v zdravstvu iz RP UKC LJ. 72,72 % dobro obvladujejo stres na svojem delovnem mestu. 12,12 % lažje trpijo za stresom na delovnem mestu in se morajo učiti obvladovanja stresa. 15,15 % se morajo naučiti tehnike obvladovanja stresa, ker so zelo blizu sindromu»izgorelosti«. V fazi izgorevanja ni bil noben anketiranec
186 Graf 2. Vedno ali zelo pogosto čutim. Iz grafa št 2. je razvidno, da je 24,24% reševalcev v zdravstvu pri opisovanju svojih čustev pokazalo, da vedno ali zelo pogosto ne čutijo zadovoljstva pri svojem delu. Da so utrujeni, tudi ko dovolj spijo. Kot tudi to, da jejo, pijejo alkohol, kavo ali kadijo več cigaret kot običajno. 18,18 % pa so se reševalci v zdravstvu izjasnili, da se vedno ali zelo pogosto počutijo fizično in čustveno izčrpani ter, da v službo hodijo le zaradi plače. Graf 3. Pogosto ali občasno čutim. Iz grafa 3. je razvidno, da reševalci v zdravstvu 75,76 % pogosto ali občasno čutijo, da jim je zmanjšana odpornost proti boleznim. Da se hitro razburijo tudi zaradi malenkosti in da je njihova komunikacija tako z nadrejenimi kakor tudi s kolegi, prijatelji in ne na zadnje z družinskimi člani napeta. 72,73 % pa govorijo o svoji slabši učinkovitosti v službi. Čutijo čustveno in fizično izčrpanost ter pozabljivost kot tudi, da jih težave in čustva drugih ne ganejo. Iz drugega anketnega vprašalnika sva želela izvedeti, kaj je tisto, ki reševalcu v zdravstvu na RP UKC LJ najbolj pomaga pri obvladovanju oziroma zmanjševanju stresa po zahtevni intervenciji. V anketi so sodelovale samo tiste osebe, katere so najmanj enkrat po zahtevni intervenciji obiskale in za pomoč zaprosile (organiziran dogovor s strani RP UKC LJ) strokovno pomoč (klinični psiholog iz UKC LJ). Graf 4. Kaj reševalcu v zdravstvu (RP UKC LJ), najbolj pomaga po zahtevni intervenciji. Iz grafa 4. je razvidno, da je kar 50% reševalcev v zdravstvu RP UKC LJ navedlo, da jim po zahtevni intervenciji najbolj pomaga pogovor s kolegi. Tisti, ki so na prvo mesto obkrožili, da jim po zahtevni intervenciji najbolj pomaga sprostitev z igranjem ročnega nogometa je bilo 18,75 %. Okrog 12,5 % je bilo tistih, ki so na prvem mestu obkrožili pogovor z družinskimi člani. Enak procent (12,5 %) je bilo tistih, ki so navedli, da jim je sprostitev ob igri z elektronskim pikadom najbolj pomagalo. Kot prvo alternativo po zahtevni intervenciji je 6,25 % navedlo pogovor z nadrejenimi. Niti eden reševalec v zdravstvu na RP UKC LJ ni na prvem mestu, kot pomoč po zahtevni intervenciji navedel pomoč strokovne osebe. Razlog za to je možno iskati v premajhnem številu obiskov pri strokovni osebi. Večina reševalcev v zdravstvu na RP UKC LJ bi želelo, ta dan po zahtevni intervenciji zaključiti svoje delovne obveznosti, ali vsaj eno uro prostega časa po takšni intervenciji. RAZPRAVA Analiza je pokazala, da kljub velikemu številu stresnih situacij zdravstveni reševalci RP UKC LJ dobro obvladujejo stres na delovnem mestu. Tisti zdravstveni reševalci, ki slabše obvladujejo stres na delovnem mestu imajo največje čustvene probleme pri zadovoljstvu ob svojem delu. So utrujeni, tudi takrat ko dovolj spijo. Jejo, pijejo alkohol, kavo ali kadijo več cigaret kot običajno. Takšnih anketirancev je bilo 24,24 %. Problemi, sicer v manjšem procentu (18,18 %) so vidni tudi pri fizični in čustveni izčrpanosti. Pri 75,76 % zdravstvenih reševalcev je prisotna zmanjšana odpornost proti boleznim. Kot tudi to, da se hitro razburijo, tudi zaradi malenkosti in imajo slabšo oz. napeto komunikacijo z nadrejenimi, kolegami, prijatelji in družinskimi člani. Raziskava je pokazala, da zdravstveni reševalci na RP UKC LJ za najboljše metode pri obvladovanju in zmanjševanju stresa na delovnem mestu vidijo v skupnem pogovoru na»kavi«po končani izmeni kot tudi sprostitev z igro ročnega nogometa in elektronskega pikada, ki se nahaja v garažnih prostorih RP UKC LJ. ZAKLJUČEK Rezultati ankete so pokazali, da reševalci v zdravstvu RP UKC LJ na svojem delovnem mestu dobro obvladujejo stres ter, da je namestitev ročnega nogometa in elektronskega pikada pozitivno vplivalo na obvladovanje in zmanjševanje stresa. Ne smemo pozabiti, da še naprej posvečamo pozornost načinu prehrane, uživanju poživil (kofeina in nikotina), telesni teži, telesni vadbi, spanju in počitku. Poskrbimo za zdravo in uravnoteženo prehrano. Naučimo se sprostiti med vsakdanjimi opravki (poznamo več tehnik sproščanja: joga, meditacija, avtogeni trening, masaža in druge). Ohranimo odprt in pozitiven odnos do sebe, ljudi in sveta. Sprijaznimo se z okoliščinami, ki jih ne moremo spremeniti. Ločimo službo od doma in službenih del ne delajmo doma. Ne delajmo nadur. Prosimo za pomoč in zaupajmo problem kolegom. Ne pozabimo na smeh. Uspeh je odvisen od osebnega nagnjenja posameznika
187 Primeri zahtevnih intervencij: Prvi primer: Na sončen dan, (okrog 35 0 C) v nedeljo popoldne, dobim, kot motorist reševalec v zdravstvu, informacijo o prometni nezgodi v okolici Ljubljane. V nezgodi naj bi bil udeležen otrok. Ostalih informacij ni bilo. Ker sem bil v bližini ljubljanskega avtocestnega obroča, sem do tja potreboval nekaj minut. Med vožnjo sem razmišljal o številu in stanjih poškodovancev, morebitni poškodbi otroka, sami vožnji do kraja nezgode kot tudi lokaciji dogodka. Ko sem prispel na kraj sem že ob prihodu videl, da gre za prometno nezgodo dveh osebnih vozil. Opazil sem večje število ljudi nekaj metrov stran od poškodovanih vozil. Opazil sem tudi osebo, ki je hodila po travniku približno 50 m. stran od mesta nezgode, ki je panično mahala z rokami, ter prisotnost dveh policistov na motorjih. Ob prihodu me je eden od policistov čakal na cesti in mi zavpil naj pustim motor njemu ter, da je otrok v življenjski nevarnosti. Skočil sem z motorja (samo parkiranje motorja sem prepustil policistu) in stekel do poškodovanega otroka, ki je ležal v travi približno 10 m. stran od ceste. Na sebi sem imel le telovnik v katerem je najnujnejša oprema. Zaradi pomanjkanja informacij sem sumil, da je otroka vrglo iz avta. Šlo ja za 1 do 2 leti starega otroka. Šok za mene, v mislih se mi prikaže lastni otrok podobne starosti. Na prvi pogled ni kazal znakov poškodbe, razen nenavadne pordelosti po zgornjem delu trupa. Ker sumim na poškodbo vratnega dela hrbtenice prosim prisotne naj ga ne premikajo. Sklonim se in preverim dihanje in pulz. Ugotovim, da je dihanje bilo odsotno, pulzi pa tipni vendar šibki. Prosim drugega policista, naj mi sestavi dihalni balon, ki je bil na hrbtu strani mojega telovnika, sam pa preverim prehodnost dihalne poti in dam dva rahla vpiha otroku, na njegova usta in nos. Ko mi policist poda dihalni balon poizkusim z njim, vendar ne dosežem zadovoljivega odziva, zato se odločim za vstavitev airway-a. Tako nadaljujem do prihoda ekipe NMP. Med tem časom zbiram informacije o sami nezgodi ter pazim, da ne pride do dodatnih poškodb vratne hrbtenice. Izvem, da je bil otrok med vožnjo v sovoznikovem naročju. Po trku vozil, se je sprožila zračna vrečka (airbag) in ga je vrglo sovozniku v obraz. Po prihodu ekipe NMP sem med nadaljevanjem oskrbe informiral zdravnika o poškodovancu. Zaradi otežene vzpostavitve venske poti se je zdravnik odločil za intraosalni pristop. Ob tem sem samo nemo opazoval kako se prebada (prepogiba) otroška kost z veliko intraosalno iglo. To je prizor, ki me spremlja od takrat naprej. Po oskrbi na terenu sva z policistom motoristom spremljala reševalno vozilo do urgentnega bloka UKC LJ. Po predaji poškodovanca travmatološki in anesteziološki ekipi UKC LJ v nadaljnjo oskrbo, sem v solzah stopil za parkirano vozilo in bruhal. Kasneje smo po koncu izmene, s sodelavci analizirali potek intervencije. Tudi takrat se se videle solze v očeh tistih, ki so sodelovali pri oskrbi. Dva dni po poškodbi, sem slišal, da je poškodovani otrok podlegel poškodbam. Ta primer je eden od redkih ki se ga spominjam pogosto in neredko mi ob tem uide kaka solza. Drugi primer: Nočna izmena. Po končani intervenciji (prevoz bolnika v bolnišnico Petra Držaja), sva s sodelavcem dobila informacijo, da je na eni od večjih ljubljanskih cest prišlo do prometne nezgode in naj greva pogledat kaj se je zgodilo. Drugih informacij dispečer ni imel. V vozilu sva imela tudi tretjega člana (prostovoljni gasilec in zdravstveni tehnik), ki je kot prostovoljni gasilec bil prisoten na večih intervencijah. Na kraju nezgode smo prispeli prej kot v eni minuti. Ob prihodu opazim, da gre za večje število hujše poškodovanih oseb. Zato zaprosim voznika reševalca naj zahteva od dispečerja, da pošlje vse razpoložljive ekipe NMP, kot tudi pomoč zdravnika in gasilcev. Mehanizem trka je bil klasični bočni udarec. V osebnem avtomobilu so bile vkleščene štiri osebe. Ker ni bilo mogoče ugotoviti stanja poškodovanih na zadnjih sedežih, sva s sodelavcem na silo odprla sovoznikova vrata in izvlekla osebo, ki ni dajala znakov življenja. Ker je sopotnik, ki je sedel zadaj še podihaval se odločiva za njegovo hitro izvlačenje. Po izvlačenju sva prosila prisotnega prostovoljnega gasilca, da spusti ferno nosila, da na njih odloživa poškodovanca. Opaziva, da prostovoljni gasilec ob avtu stoji kot vkopan in da ima pepelnato sivo barvo obraza. Bil je v šoku. Ker si z njim nisva mogla pomagati poškodovanca naloživa sama na ferno nosila. Nato prispejo okrepitve in skupaj oskrbimo in v UKC LJ odpeljemo tri hujše poškodovane osebe. Dve osebi, ki sta bili brez znakov življenja ostaneta na kraju nezgode. Kasneje sta v UKC LJ še dve osebi izgubili boj za življenje. Na analizi dogodka po intervenciji sva s kolego ugotovila, da je pri prostovoljnem gasilcu še zmeraj prisoten močan šok. Pomagamo mu s pogovorom. Tretji primer: Dva dni po zahtevni intervenciji na večji ljubljanski cesti, sem spet na delovnem mestu motorista v službi. Po vračanju z ene od številnih intervencij, mi pot zapre nepreviden voznik osebnega vozila. Pred samim trkom se mi v sekundi odvrti film o življenju, otrocih, družini, sodelavcih. Trk, blisk nato tišina. Ko pridem k zavesti začutim močno bolečino v prsnem košu in nogah. Ljudje skačejo okrog mene. Olajšanje, še sem živ. Poizkusim premakniti roke in noge. Nog ne čutim, strah ker jih ne vidim. Vprašam prisotne, če so noge še zraven. Kljub pritrdilnem odgovoru, jim ne verjamem. Močna bolečina in sam mehanizem poškodbe mi govorita, da nog ni. Čakanje na NMP. Minute se vlečejo kot ure. Bolečina je neverjetna. Ljudje me tolažijo, jaz pa razmišljam, kaj bom delal brez nog, kako bom nosil otroke itd. Nato zaslišim sirene, vem da prihajajo. Olajšanje ko vidim znane obraze ljudi, ki jim zaupam. Spomnim se pomirjevalnih besed in trenutka ko mi je zdravstveni tehnik nastavil i.v. kanal. Nato pa me je odneslo v čudoviti svet Ketamina (anestetik). Po prihodu v UKC LJ in po opravljeni diagnostiki mi povejo, da imam zlomljena tri vretenca v prsnem delu hrbtenice, kot tudi to, da imam poškodovano koleno. Zopet šok kaj bo s hrbtenico, kako bom hodil, kako to razložiti ženi, kaj sedaj. Med zdravljenjem na oddelku travmatološke klinike v UKC LJ mi dodelijo posteljo v sobi z osmimi pacienti. Na levi strani moje postelje leži edini od poškodovancev iz prometne nezgode, ki se je zgodila dva dni pred mojo nezgodo. Poškodovanec iz najinega drugega primera. Na desni strani postelje pa najstnik ki je bil poškodovan teden nazaj v nezgodi, kjer smo ravno tako mi posredovali. Ker imaš med ležanjem v bolnišnici obilo časa, razmišljaš. Premišljuješ, kako smo kljub znanju in tehniki vsi minljivi in kako hitro se lahko zgodi tudi nam reševalcem, da namesto pomoči drugim, potrebujemo pomoč drugih. Ti trije primeri opisujejo doživljanje stresa pri našem delu. Opisujejo tri različne načine doživljanja stresa. Reakcijo posameznika pri poškodbah majhnih otrok, ki reševalca v zdravstvu najbolj prizadenejo, do reakcije posameznika pri poškodbah aktivnih oseb, kjer je delo nekoliko bolj rutinsko, kot reakcije ob lastni nezgodi, kjer se zavedamo svoje ranljivosti. Verjamem, da vsak reševalec v zdravstvu doživlja stres na svoj način. Ravno tako si tudi vsak pomaga po svoje, vendar pa bi bilo nujno usmerjeno obravnavanje našega dela s strani kliničnih psihologov, ker se stres kopiči v vsakem od nas in povzroča različne oblike bolezni in nezadovoljstva. ZAHVALA Za strokovno pomoč se najlepše zahvaljujem Metki Švara, VMS, ki je obenem skrbela za slovnično obdelavo prispevka. Za prevod v angleščino pa Lojzki Žerovnik Brejc in Janji Kržič. LITERATURA 1. Kočan E. Diplomsko delo: Dispečerska služba v nujni medicinski pomoči čustveni odziv kličočega. Ljubljani: Visoka šola za zdravstvo. Ljubljana, Looker T, Gregson O. Obvladajmo stres. Ljubljana: Cankarjeva založba, Selye H. The stress of life. New York: McGraw-Hill Lek d.d. Stres na delovnem mestu, (citirano ). dosegljivo na: URL: 5. Maslach C. Resnica o izgorevanju na delovnem mestu. Educy. Ljubljana, Čenigoj S.N. Stres na delovnem mestu. Teorija in praksa.ljubljana, Oxylus d.o.o. Zaposlitev.net: Članek, Stres na delovnem mestu Avtor: Tušar V, (citirano ) dosegljivo na: URL:
188 PLJUČNA EMBOLIJA MLADOSTNICE PO PER ORALNI KONTRACEPCIJI IN ZDRAVSTVENA NEGA - PRIKAZ PRIMERA PULMONARY EMBOLISM IN THE PER ADOLESCENT ORAL CONTRACEPTIVES AND HEALTH CARE - A CASE REPORT Marjetka Kašnik, Lea Kraker Oddelek za pediatrijo, Splošna bolnišnica Slovenj Gradec, Gosposvetska 1, 2380 Slovenj Gradec Izvleček Pljučna embolija je bolezen različnih starostnih obdobij. Do venske trombembolije, ki se kaže kot obsežna globoka venska tromboza in/ali pljučna embolija lahko pride pri uporabi katerih koli kontracepcijskih tablet. Mnenja o tem, ali je pojavnost teh primerov povezana z uporabo per oralnih kontracepcijskih sredstev, so deljena. Prikazan je primer pljučne embolije pri 17-letni deklici in vloga medicinske sestre pri zdravstveni negi. Abstract Pulmonary embolism is a disease of different ages. Venous thromboembolism, which could be manifested as extensive deep vein thrombosis and / or pulmonary embolism may occur when using any contraceptive pills. Opinions on whether the incidence of cases is associated with the use of oral contraceptive use per se, are divided. A case of pulmonary embolism in 17-year-old girl and the role of nurses in health care. UVOD Svetovna zdravstvena organizacija dovoli uporabo kontracepcijskih tablet pri vseh mladostnicah po menarhi. V Sloveniji običajno predpišejo tablete ginekologi po 15 letu starosti. Po podatkih Zdravniške Zbornice Slovenije v Sloveniji žensk jemlje kontracepcijske tablete, kar žensk jemlje tablete Yarina (1). Kontracepcijske tabletke so hormoni, ki preprečujejo ovulacijo in s tem zanositev in tudi vplivajo torej na to ravnovesje. Koncentracije teh hormonov so majhne in je tudi verjetnost za trombozo majhna, sploh pri novejših kontraceptivih. Kadar pa obstaja nagnjenje k trombozi (dedni dejavniki, druge bolezni, imobilizacija) se ta nevarnost poveča. Mladostnice so še posebej ranljiva skupina populacije in potrebujejo visoko, zanesljivo, varno, brezhibno, lahko dostopno in poceni (brezplačno) kontracepcijo. Ko pride mladostnica prvič v ginekološko ambulanto po kontracepcijo, si mora zdravnik za pogovor vzeti dovolj časa. Čeprav so se varnost in stranski učinki oralne kontracepcije izboljšali ob zmanjšanju steroidov v njih, se povečano tveganje venske tromboze ni popolnoma izključilo. Kontraindikacije za uporabo kontracepcijskih tablet: kardiovaskularne motnje, huda hipertenzija, sladkorna bolezen, očesne bolezni žilnega izvora, maligni tumorji dojk, venski trombembolizem ali anamneza venske trombembolije z dejavniki tveganja ali več dejavnikov tveganj za vensko ali arterijsko trombozo, migrene s fokalnimi nevrološkimi simptomi, Tveganje pojava trombembolije (venske in/ali arterijske) se povečujejo s starostjo, kajenjem, dedno nagnjenostjo, debelostjo (BMI nad 30kg/m2), visokim krvnim tlakom, prisotnostjo motenj srčnih zaklopk, podaljšano imobilizacijo, večjim kirurškim posegom ali večjimi poškodbami, (2). Jemanje tablet je treba prekiniti, če se pojavijo simptomi: resni nenormalni glavoboli, motnje vida, povečan krvni tlak, klinični znaki globoke venske tromboze ali pljučne embolije. Pljučna embolija (trombembolija) je zapora pljučnega krvnega obtoka, povzročena s krvnim strdkom (trombom). V večini primerov povzroči zamašitev žile krvni strdek (tromb), ki velikokrat izvira iz vene spodnjega uda ali male medenice. Mesto nastanka strdka je lahko tudi desni srčni preddvor, iz katerega ga srce požene po krvnem obtoku. Tromb se zagozdi nekje v vejah pljučne arterije, na mestu, kjer se žila zoži na manjši premer, kot je velikost strdka. Neposredna posledica pljučne trombembolije je popolna ali delna zapora pljučnega arterijskega krvnega pretoka. Ta zapora ima za posledico niz različnih bolezenskih sprememb, ki jih lahko razvrstimo v respiratorne(dihalne) in v hemodinamske (posledice zaradi motenega pretoka krvi). (3). Življenje pacienta je odvisno od siceršnjega stanja srca, žil in pljuč. Manj obsežne trombembolije pri zdravem in mladem pacientu potekajo brez hudih zapletov in se redkeje pojavljajo kot v primerjavi z odraslimi, vendar se incidenca zvišuje. Smrtnost pri pediatričnih pacientih je 10-18% (4). Najpogostejši klinični znaki pljučne embolije so: nenadno pospešeno (tahipneja) in oteženo dihanje (dispneja), praviloma brez bolečin v prsih, plevritična bolečina pri perifernih pljučnih infarktih, tesnoba in prestrašenost pacienta, omotica, kolaps, dražeč kašelj, pospešen pulz ob normalnem ali znižanem arterijskem tlakom, v najhujših primerih pa izguba zavesti (5). PRIKAZ PRIMERA 17 letno dekle je prišlo na pregled brez napotnice zaradi bolečin v prsih. V naši ambulanti je bila pregledana že pred dvema dnevoma, zaradi istih težav. Ugotavljali so normalen fizikalni pregled srca, ni bilo znakov za organsko prizadetost srca, EKG zapis je bil normalen. Ocenjevano je bilo, da gre za bolečine pri srcu psihogenega izvora Po dveh dneh se je pri pacientki ponovno pojavila topa bolečina, ki se je širila v levo roko, ki je tudi pomodrela. Pacientka je povedala, da je pred tedni kadila marihuano, vendar zaradi bolečin v prsnem košu ni več poskušala. Uporabljala je kontracepcijske tablete Yarina. Po začetku jemanja kontracepcijskih tablet se je zredila. V družinski anamnezi je razvidno, da ima mati povišan holesterol, babica je prebolela srčni infarkt, dedek je umrl zaradi možganske kapi. Ob pregledu je bila vznemirjena, prestrašena, bala se je da bo umrla. Občasno je navajala bolečine za prsnico, vendar zelo blage stopnje, ki pa se je stopnjevala z naporom. Bila je tahikardna. Leva golen je bila nakazano debelejša, na gnetenje ni bilo bolečin. Konice prstov na levi roki so bile pomodrele. Saturacija ob sprejemu je 98%, frekvenca srca 100 utripov/min, vrednost krvnega tlaka 137/88. Zdravnik na osnovi klinične slike in fizikalnega pregleda naroči ostale preiskave: - analiza elektrolitov, koagulogram (d-dimer, INR, protrombinski čas, fibrinogen), troponin, plinsko arterijsko analizo krvi, - EKG srca (elektrokardiografijo), - UZ srca, UZ abdomna, UZ ven leve spodnje okončine, UZ arterij zgornjih okončin - Rtg p.c. V laboratorijskih izvidih so vnetni parametri ves čas nizki, zvišana je vrednost D-dimerja, ki je ob sprejemu 695, nato pa je vrednost porasla Ker so bili laboratorijskih izvidi v mejah normale in UZ preiskava ni prikazala morfoloških sprememb, se je po dogovoru z internistom opravila še perfuzijska ventilacijska scintigrafija pljuč. V desni stranski in pol stranski projekciji je bil viden defekt v področju 6. segmenta in v levi stranski projekciji defekt dorzalno v 3. segmentu. Po scintigrafskih kriterijih smo potrdili pljučno embolijo. Zaradi pozitivnega izvida scintigrafije, zaradi izvedbe antikoagulantne terapije smo pacientko premestili na Oddelek za interno medicino. Po 14 dneh je pacientka odpuščena. Glede na to, da dekle ni bilo prizadeto smo mamo naučili aplikacije Fraxiparina, kajti INR še ni bil v terapevtskem območju. Odsvetovali smo uporaba kontracepcijskih tablet. Doma smo priporočili še nekaj dni počitka, Fraxiparine forte in Marivarin po shemi, ki jo je dobila ob odpustu. Negovalni problemi: - tesnobnost: nenadna sprememba zdravja; počuti se zaskrbljeno, preplašeno, jo je strah, je nezaupljiva, izraža tesnobo na obrazu, nespečnost. Cilj ZN je, da bo pacient seznanjen in poučen o svoji bolezni. Strah je močno čustvo, ki ga povzroči pričakovanje bolečine ali nevarnosti komplikacij ter nevednost. Z dobro komunikacijo lahko omilimo stopnjo strahu pri pacientki. - bolečina: verbalno in neverbalno izražanje bolečine, nemir na obrazu, spremenjeno dihanje. Cilj ZN je, da bo bolečina zmanjšana in odpravljena. Spremljajoči pojavi prisotne bolečine so: zvišan krvni tlak, nemir, tahikardija, tahipneja, dispneja. Skupaj s pacientko ugotovimo rast bolečine po skali
189 od 0 do 10. Obvestimo zdravnika, ki predpiše protibolečinsko terapijo. - pomanjkanje znanja: napačna razlaga informacij, nepoznavanje vira informacij, obnašanje v nasprotju z navodili. Cilj ZN je, da bo pacientka poučena o svoji bolezni. Zdravstveno vzgojno delo zdravstvenih delavcev ima velik pomen. Zdravstvena vzgoja je strokovna in znanstvena disciplina. Predstavlja proces učenja o zdravju z oblikovanje pozitivnih stališč, navad in vedenj zdravega življenjskega sloga. Namen zdravstvene vzgoje je vzpodbuditi posameznika, da bi skrbel za ohranjanje lastnega zdravja (6). Pred uvedbo per oralne kontracepcije je potrebno pretehtati korist in morebitno tveganje. Pacientki je treba svetovati, naj v primeru poslabšanja in prvega pojava katere koli bolezni ali dejavnika tveganja obišče svojega zdravnika. Pomembno je, da razložimo pomen antikoagulantnega zdravljenja in naučimo pravilne tehnike aplikacije (ustrezno pisno in ustno razlago), nevarnosti, pogostost kontrol protrombinskega časa oz. vrednosti INR. - neučinkovito dihanje: zamašitev pljučne žile, bolečina v prsnem košu, spremembe v frekvenci vdihov in izdihov, cianoza, oteženo dihanje (dispneja). Cilj ZN je, vzpostaviti ustrezno dihanje. Pacientko namestimo v ustrezen položaj (sedeč ali pol sedeč), merimo in beležimo saturacijo, opazujemo barvo kože in po naročilu zdravnika apliciramo kisik. Zagotovimo ustrezno mikroklimo prostora (20-22 C in 60 % vlage). (7). IZVAJANJE ZDRAVSTVENE NEGE Pljučna embolija je kompleksna bolezen in potrebno je vložiti veliko truda, tako s strani pacientke kot s strani zdravstvenih delavcev, da se lahko preprečijo vsi vzroki, ki so pripeljali do nje. Pomembno je, da čim hitreje prepoznamo znake pljučne embolije, da jo hitro določimo z diagnostičnimi postopki in pravilno zdravimo, saj ima le tako pacient možnost za preživetje in dobro rehabilitacijo. Kontinuirana in kakovostna zdravstvena nega, ki je podprta z znanjem in sodobnimi pristopi do pacienta, je pomemben in nepogrešljiv dejavnik v procesu zdravljenja. Medicinska sestra s svojim znanjem, poznavanjem patologije in najnovejših smernic zdravljenja, predvsem pa z zdravstveno vzgojnim delom lahko pripomore k večjemu poznavanju narave bolezni in izidu zdravljenja. Pri pacientu z pljučno embolijo bi lahko našli veliko negovalnih problemov, ki pa se razlikujejo od vsakega posameznika posebej. Vemo, da moramo vsakega pacienta obravnavati individualno in tako zanj izdelati individualni načrt zdravstvene nege. ZAKLJUČEK Pljučna embolija je bolezen različnih starostnih obolenj. V zadnjih leti smo se na Oddelku za pediatrijo SBSG srečali s tremi mladostnicami, ki so zbolele za pljučno embolijo ob uporabi per oralne kontracepcije. Pljučna embolija je zelo nevarna in potencialno smrtna, ker lahko pride do odpovedi kardiocirkulatornega sistema na kratek rok ali popuščanja srca na dolgi rok. Zdravimo jo z zdravili, ki redčijo kri. Zelo pogosto je ne prepoznamo, ker so lahko znaki nespecifični. Hitro prepoznavanje, takojšnje zdravljenje in kompleksna obravnava pacienta, pripomore k temu, da se preprečijo še druge komplikacije. Načrt zdravstvene nege naredimo glede na pridobljeno negovalno anamnezo, postopke zdravljenja ter diagnostiko. Predvsem pa je pomembna neposredna vloga medicinske sestre pri izvajanju zdravstvene vzgoje. LITERATURA 1. Zdravniška zbornica Slovenije. Zaradi tabletk zbolela za pljučno embolijo. Ljubljana, Dostopno na: (Marec, 2011). 2. Pljučna embolija. Dostopno na: (Marec, 2011). 3. Nokia N, et al. Pediatric clinic of north America. December, 2010, Klemenčič B. Zdravstvena nega bolnika z vensko trombozo in pljučno embolijo. V: Marinčič, L: Venska tromboza in pljučna embolija. Zbornik predavanj. Kranjska gora, 14. In 15. November, Ljubljana: Zbornica- zveza, sekcij medicinski sester in zdravstvenih tehnikov v kardiologiji in angiologiji, Slovenija, 2003: Gordon, M. Negovalne diagnoze. Maribor (i.e.) Radizel: Rogina, Hoyer, S. Pristopi in metode v zdravstveni vzgoji. Ljubljana: Univerza v Ljubljani, Visoka šola za zdravstvo, Kokol, M. Zdravstvena vzgoja pri bolnikih s pljučno embolijo: diplomsko delo, Fakulteta za zdravstvene vede v Mariboru. Maribor, / Kovačić, D, et al. Kakovost življenja bolnikov po masivni pljučni emboliji. Zdravstveni vestnik, 2004;73: Henderson, V. Osnovna načela zdravstvene nege. Prevod Zbornica Zdravstvene nege Slovenije, RAČUNALNIŠKE SIMULACIJE V NUJNI MEDICINSKI POMOČI COMPUTER SIMULATIONS IN PREHOSPITAL EMERGENCY MEDICAL SERVICE Matjaž Žunkovič*, Lidija Žunkovič** *Reševalna služba, Zdravstveni dom Slovenska Bistrica, Partizanska ulica 30, 2310 Slovenska Bistrica **Urgentni center, Univerzitetni klinični center Maribor, Ljubljanska 5, 2000 Maribor Izvleček Pomen Računalniških simulacij v NMP še vedno ni odigral svojega pomena v NMP. Računalniške simulacije bi lahko odigrale dosti večjo vlogo, kot jo imajo danes. Dostopnost do osebnih računalnikov je danes 100% v vseh javnih inštitucijah, ki se ukvarjajo z nujno medicinsko pomočjo. Odvisna je od posameznikov in vodij ki delajo v sistemu NMP. Simulacije so vezane predvsem na učne lutke na katerih se izvaja učenje. Te simulacije so skoncentrirane predvsem na motnje ritma in spoznavanje le teh. Osebni računalniki in programi, ki so na voljo pa zavzamejo dosti manjšo vlogo kot bi jo lahko. Preko osebnih računalnikov se da simulirati potek od sprejema klica in oddaje pacienta v bolnišnico. Abstract Computer simulations have not found their place as an educational tool in training nurses and paramedics working in emergency medical service yet. They should be more integrated in the educational process, since all public institutions providing prehospital emergency service are equipped with personal computers, which can be used for simulations as well. Nowadays simulations are taking place in simulation centers where medical teams are practicing adult and pediatric life support on manikin simulators. Personal computers and available software have unfortunately a minor role in educational program. Computer simulations could be used in the future as an educational tool in training paramedics and thus help them make medical decisions in different clinical scenarios. Regular use of computer simulations on personal computers in smaller units of emergency medical service could therefore improve medical care of critically ill patients. Pomen Računalniških simulacij v NMP, še vedno ni odigral svojega pomena v NMP. Računalniške simulacije bi lahko odigrale dosti večjo vlogo, kot jo imajo danes. Dostopnost do osebnih računalnikov je danes 100% v vseh javnih inštitucijah, ki se ukvarjajo z nujno medicinsko pomočjo. Odvisna je od posameznikov in vodij ki delajo v sistemu NMP. Simulacije so vezane predvsem na učne lutke na katerih se izvaja učenje, te simulacije so skoncentrirane predvsem na motnje ritma in spoznavanje le teh. Osebni računalniki in programi, ki so na voljo pa zavzamejo dosti manjšo vlogo kot bi jo lahko. Preko osebnih računalnikov se da simulirati potek od sprejema klica in oddaje pacienta v bolnišnico. Pri računalniški simulaciji z računalniškim programom predstavimo situacijo iz resničnega sveta. Program lahko na primer simulira pretok strank, ki prihajajo v banko. Uporabnik lahko spreminja spremenljivke, na primer število blagajnikov in iz simulacije vidi učinek (na primer spremembe povprečne čakalne dobe). Kompleksnejše simulacije lahko modelirajo potek kemijskih reakcij ali celo jedrske eksplozije. Obnašanje trdnih snovi in tekočin pri visoki temperaturi lahko simuliramo s pomočjo kvantnih simulacij. Računalniki nadzorujejo tudi delovanje strojev - simulator letenja na primer modelira obnašanje pravega letala in omogoča varno urjenje pilotov. Računalniške simulacije
190 so zelo koristne, ko je izvajanje pravega eksperimenta oziroma testa prenevarno, predolgotrajno ali preprosto nemogoče. (Wikipedija, 2010) Računalniške simulacije vplivajo na hitrejše razmišljanje in odločitve v danih okoliščinah, so pomoč in imajo namen učenja zaposlenih v sistemu NMP. Redna uporaba na manjših enotah lahko služi kot simulacija resničnih dogodkov, saj računalniške simulacije zaradi manjšega števila primerov vzdržujejo kontakt s realnostjo. V tujini je narejeno ogromno računalniških simulacij, ki se pa nanašajo na različna področja urgentne medicine od nege pa do zapletenih kardiokirurških operacij in vse do menedžmenta v urgentni medicini. Te simulacije so namenjene organizaciji, postopkom in posegom. Ogromno člankov opisuje kako so organizirali službo s pomočjo simulacij v izrednih razmerah, saj je na to temo narejenih največ računalniških simulacij. V našem prostoru je bila ena od prvih takih simulacij narejena v podjetju za dobavo računalniških programov v zdravstvu. Bila je narejena za motnje ritma in njihovo prepoznavanje in ukrepanje. Kasneje je bilo še nekaj manjših poskusov, ki se pa niso nekako obnesli. Zato ta segment učenja in vaj nudi veliko rezerve za delo v NMP. Učenje v simulacijskih centrih je drago, časovno omejeno, velikokrat je povezano z dragimi napravami, ki nam pomagajo simulirati resnične situacija. Dragi so računalniški programi, ki jih je potrebno vedno nadgrajevati. Kakovostne lutke za simulacije SimManali druge so drage in stanejo tudi po Evrov ali več. Zato so simulacijski centri omejeni le na redke inštitucije, ki so vlagale v te centre. Ti centri potem tudi to opremo tržijo. Navidezna resničnost ali virtualna resničnost (VR) je vedno bolj priznana, kot velik izobrazben potencial. Virtualna resničnost je namenjena vsem, ki se poskušajo usposobiti pred vstopom v klinično okolje. Orodja ki omogočajo izkoriščanje VR tehnologij, so namenjena intuitivnemu učenju vizualno in prostorsko kompleksnih tem, kot so anatomija človeka, biokemija in molekularna biologija. Te aplikacije omogočajo dinamično, tridimenzionalne poglede struktur in njihovih prostorskih razmerij, ki omogočajo uporabnikom, da se čim bolj približajo izkušnjam v realnih situacijah, kar bi jim drugače bilo onemogočeno. VR v medicini posebej pa še v kirurgiji pogosto primerjajo s simulatorji letenja v letalstvu, imajo velike obete za usposabljanje v zdravstvu. Vrsto simulacij, ki predstavljajo različne vsebinska področja in z uporabo različnih strategij izvajanja, so v fazi razvoja ali v zgodnjih fazah izvajanja. Ti novi sistemi obljubljajo, da bo široko paleto izkušenj namenjenim za usposabljanje, na voljo za študente na vseh ravneh, brez tveganj in etičnih vprašanj, povezanih z običajno uporabo živali in človeka. Študenti lahko pridobijo znanja in samozaupanje v sposobnost opravljanja različnih nalog, še preden jih uporabijo v praksi. (Hoffman & Vu, 2001) Tradicionalni sistem kliničnega izobraževanja v urgentni medicini se sklicuje, da je klinično izobraževanje nedvomno najpomembnejše za diagnostično, terapevtsko in procesno učenje delo ob živem bolniku. Etične, finančne in praktične slabosti tega sistema so poznane, vendar so alternative, ki so jih uporabljali do sedaj, pokazale še večje napake. Napredek na področju virtualne resničnosti in računalniških simulacij nam omogoča vedno bolj koristno uporabo le teh, saj novi programi že odpravljajo napake, ki so se kazale do sedaj v primerjavi z delom z resničnim bolnikom. Pomembno je, da delo v urgentni medicini postane vse bolj povezano z novimi tehnologijami. (Martin Reznek, 2008) Poznamo tudi računalniške programe s katerimi lahko vedno treniramo svoje sposobnosti v danih situacijah. V tujini je teh»računalniški igric«ogromno, vendar so vse te v večini plačljive. Ene od najboljših so s področja triaže v urgenci (EmergencyRoom). Tudi pri nas poznamo PP-NMP Prva pomoč in nujna medicinska pomoč, SIMKPR - Simulator kardiopulmunalne reanimacije. Fakultet za menedžment iz Kopra je razvila s pomočjo Evropskega programa Phare program namenjen reševalcem pri izobraževanju in možnosti e-učenja v zdravstvu. Pripravili so tudi strokovno izobraževanje»usposobljenost reševalcev, ključ do življenja«. Na spletni strani je podano gradivo in test, ki osebo vodi skozi celotno aplikacijo in mu na koncu poda tudi rezultat uspešnosti. Na Fakulteti za zdravstvene vede v Mariboru se na podiplomskem študiju pri predmetu Simulacije v zdravstvu izdelujejo virtualne aplikacije, ki pa so namenjene predvsem študentom letnika. Smisel le teh bi bil, da se predstavijo širši javnosti in bi jih le ta lahko uporabljala. Najpogostejša uporaba virtualne resničnosti v ameriškem prostoru se nanaša na izredne dogodke oziroma masovne nesreče, saj poskušajo simulirati različne dogodke, kjer je udeleženo veliko število pacientov in kako vzpostaviti sistem, da deluje brezhibno. V Ameriki se zavedajo realnih nevarnosti, ki jim pretijo in zato tudi vlagajo ogromna sredstva za treninge ekip, ki vključujejo tudi treninge s pomočjo navidezne resničnosti. Danes uporabljajo za treninge že posebne visoko razvite tehnološke pripomočke kot so naglavne čelade, ki ustvarjajo virtualno sliko podobno resnični. Program se prilagaja izvajalcu in sledi njegovim odločitvam, prepušča mu izbiro navideznih pacientov Avatarjev in posegov ter postopkov pri njih. Simulator analizira delo in ugotavlja napake, ter poda poročilo o treningu. (William Wilkerson, 2008) V tujini pri izvedbi računalniških programov sodelujejo različne inštitucije, ki omogočajo finančno, kadrovsko pomoč pripravljavcem programov. Eden od takih je projekt PINE iz Kanade in je namenjen virtualnemu učenju zaposlenih v zdravstvu in drugih profilih. Uporablja odprto kodno platformo OpenLabyrinth s pomočjo katere se pripravi program za simulacijo. ThePathwaysforInteractiveNarrativeEducation (PINE) je projekt financiran s pomočjo InukshukWireless in sodelovanjem Northern Ontario Schoolof Medicine, Laurentian, McMaster in Ryerson univerze. Projekt je izdelan za 60 virtualnih bolnikov in je javno dostopen. Projekt je bil izdelan s pomočjo strokovnjakov celotne države. Uporabljena je bila odprtokodna platforma OpenLabyrinth v kateri je projekt PINE uporabil raziskovalne in razvojne programe v pripravi simulacij. To je bilo omogočeno z uporabo VUE mapiranja, ki omogoči avtorju ustvarjanje vizualne predstave dejavnosti in procesov odločanja. (Jacques Abourbih, 2005) Če pogledamo kaj je pisal Hoffman leta 2001 in kje so bili Wikerson in ostali leta 2008 vidimo, da se tehnologija s področja računalniški simulacij strahovito razvija. Nove tehnologije nudijo nove možnosti, ki jih je potrebno izkoristiti. Če želimo dosegati rezultate iz tujine na področju izobraževanja ali se jim vsaj približati je potrebno izkoristiti vse možnosti ki so nam dane. Tudi»igranje«preprostih računalniških simulacij nam v tem pomaga. Smiselno bi bilo, da poznajo vsi v sistemu dostope do teh programov in jih uporabljajo. Saj nam več vaje na primerih v resničnem svetu pomaga, da v kritičnih trenutkih naredimo prave odločitve. Deli medicinske stroko so to novo tehnologijo že s pridom izkoristili in s pomočjo le te dosegajo vrhunske rezultate. Potrebno bi bilo, da zaposlene v sistemu NMP že v bazičnem izobraževanju seznanimo z možnostjo in dostopnostjo takšnih načinov izobraževanja. LITERATURA 1. Hoffman, H., & Vu, D. (2001). Academic Medicine. Prevzeto Jacques Abourbih, M. A. (2005). Kanada. 3. Martin Reznek, P. H. ( ). Pridobljeno iz 4. Wikipedija. ( ) slovenija. 6. William Wilkerson, D. A.-P. ( ). Using Immersive Simulation for Training First Responders for Mass Casualty Incidents
191 MOŽGANSKA SMRT ETIČNE DILEME BRAIN DEATH ETHICAL DILEMMAS Sanja Andrejč, Štefan Kolarič, Daniel Grabar Oddelek za perioperativno medicino, Splošna bolnišnica Murska Sobota, Ul. dr. Vrbnjaka 6, 9000 Murska Sobota Izvleček V prispevku so predstavljene nekatere etične dileme zdravstvenih delavcev pri izvajanju postopkov dokazovanja možganske smrti in delu z možgansko mrtvimi možnimi darovalci organov. Avtorica prispevka predstavlja anketo izvedeno med osebjem intenzivne terapije, s katero opredeljuje etične probleme sprejemanja možganske smrti v murskosoboški bolnišnici. Zaključek: Etične dileme pogojuje med drugim tudi strokovna negotovost in osebnostne lastnosti posameznika. Zato pri izvajalcih ostaja strah in nezaupanje, brez želje za dodatnim pridobivanjem znanja. Več strokovnega znanja in boljše poznavanje problematike zagotavlja temelje razjasnitve etičnih dilem možganske smrti. Abstract The article presents some ethical dilemmas of medical professionals when performing the procedures of proving the brain death and dealing with the brain dead persons as possible organ donors. The author of the article presents the survey, conducted among the professional staff of intensive therapy department, which points to the ethical problems of the acceptance of the brain death in Murska Sobota Hospital. Conclusion: Ethical dilemmas arise among others due to the professional uncertainty and personal characteristics of the individual. This leads to fear and lack of trust, and leaves the medical staff uninterested for further education in this respect. More professional knowledge and better acquaintance with the respective problems ensure essential clarification of the brain death related ethical dilemmas. UVOD Sestavni del medicine in zdravstvene nege je etika, ki je v transplantacijski dejavnosti še bolj pod drobnogledom kot medicina, saj gre za odvzem organov od mrtvega darovalca, za katerega tudi zdravstveno osebje velikokrat ne more sprejeti možgansko smrt, kot smrt bolnika oziroma kot dokončno smrt. V donorskem programu je veliko situacij, ki sprožajo etična vprašanja in dileme, eno največjih dilem je predvsem možganska smrt, istočasno pa umetno ohranjanje organov pri možgansko mrtvem darovalcu. Tradicionalno je bila smrt opredeljena kot nepopravljivo prenehanje srčne in dihalne funkcije. S časoma sta znanost in tehnika tako napredovali, da je omogočeno vzdrževanje srca in dihanja še nekaj časa, ko so možgani že nepopravljivo okvarjeni. Možganska smrt je dokončno oziroma nepovratno prenehanje delovanja celotnih možganov ( torej možganskega debla in možganskih hemisfer ). Ob tem so lahko prisotni hrbtenjačni in hemodinamski refleksi. Vzrok okvare mora biti znan, ugotovljeno mora biti, da gre za akutno primarno okvaro ( hude mehanične poškodbe, intrakranialne krvavitve, ishemični infarkt možganov, maligen tumor možganov, akutni hipertenzivni hidrocefalus ) ali sekundarno okvaro možganov ( hipoksična in ishemična prizadetost ). Na podlagi zakonskih predpisov je ministrstvo za zdravje izdalo Pravilnik o ugotavljanju možganske smrti. Klinični pregled za ugotavljanje možganske smrti po tem pravilniku opravi komisija, ki jo sestavljajo: dva zdravnika, od katerih je eden zdravnik specialist anesteziolog ali internist ali pediater, ki dela na področju intenzivne medicine in je izkušen v zdravljenju bolnikov s hudimi poškodbami možganov. Drugi je zdravnik nevrolog ali zdravnik nevrokirurg ali zdravnik specialist z izkušnjami na področju intenzivne medicine in zdravljenje hudih poškodb možganov. Tretji je zdravnik, ki opravi instrumentalno preiskavo. Diagnoza možganske smrti zavezuje odgovornost zdravnika, da brez odlašanja in dokončno ustavi nadaljnje terapevtske postopke. Le kadar je umrli možni darovalec (MD) organov, je strokovno in etično dopustno nadaljevati medicinske ukrepe in postopek do odvzema organov. Tako zdravstveni delavci razumejo, da je zdravnikovo ravnanje tudi v tem primeru usklajeno z vsemi strokovnimi in etičnimi pravili. MOŽGANSKA SMRT Možganska smrt je opredeljena kot dokončna odpoved delovanja možganov, po nevroloških kriterijih gre za ireverzibilno izgubo možganskih funkcij. Neposredno po možganski smrti se ob delujočem srcu lahko nekaj časa vzdržuje telo in organe s pomočjo umetne ventilacije, kar je možno samo na organiziranih oddelkih intenzivne terapije in ni več zdravljenje osebe, ampak vzdrževanje organov za nadaljnje zdravljenje prejemnikov. Iz etičnih in moralnih vidikov pa je pomembno, da strogo ločimo proces zdravljenja umirajočega od transplantacijske dejavnosti. Med enim in drugim je vpet proces dokazovanja možganske smrti in ko je potrjena možganska smrt se konča zdravljenje, nastopi vzdrževanje organov in priprava za transplantacijo. Kot za medicinsko, pa tudi za zdravstveno osebje predstavlja velik etični problem sprejemanja možganske smrti kot dokončne smrti. Nemalokrat se sliši sklicevanje na ugovor vesti, saj kljub vsem testom zaposleni zdravstveni delavci na odd. Intenzivne terapije in pravtako medicinsko osebje ne more sprejeti smrti in nadaljevati vzdrževanja in priprave organov na eksplantacijo in transplantacijo. Etično in moralno sporno je, ko se pri sumu na možgansko smrt ne izvedejo testi možganske smrti. Še več, moralno sporno je dokazati možgansko smrt in ne prekiniti zdravljenja, kar se tudi nemalokrat dogaja. Potrditi možgansko smrt pomeni dokončno smrt, s tem pa prevzeti odgovornost in postopke za prekinitev zdravljenja in pripravo na transplantacijsko dejavnost ali pa prekiniti z vso zdravstveno in tehnično podporo ( ustaviti vso terapijo, ugasniti vse črpalke, prekiniti umetno ventilacijo- ugasniti ventilator), kar je zelo težko če osebje na odd. Intenzivne terapije ne sprejema možgansko smrt kot dokončno smrt. Na odd. intenzivne terapije v SBMS smo izvedli anketo z naslovom: Nesprejemanje možganske smrti kot dokončne smrt s strani medicinskih sester in zdravnikov zaposlenih v enoti intenzivne terapije. Iz ankete je razvidno, da je vzrok za nesprejemanje možganske smrti pomanjkanje znanja. Za dobro in dosledno organiziranost transplantacijske dejavnosti je potrebno res dobro zanje, zrelost in razvitost medicine in zdravstvene nege, predvsem pa upoštevanje etičnih načel. Pri zdravstvenih delavcih je vedno, ko je na oddelku sum na možgansko smrt prisoten strah in odklonilen odnos do prizadevanja oziroma izvajanja testov možganske smrti in vzdrževanja organov. Zdravstveni delavci nočejo sodelovati pri donorskem programu zaradi redkih primerov, velik problem pa predstavlja ne sprejemanje in nepoznavanje možganske smrti, kot dokončne smrti. Zaradi stanja na monitorju, dvigovanja prsnega koša pri umetni ventilaciji, mišičnih trzljajih medicinske sestre in zdravniki ne sprejemajo dejstva, da je kljub vsem aparaturam in vsej podpori bolnik na postelji možgansko mrtev. Ker zdravstveni delavci ne sprejemajo možganske smrti kot dokončne smrti, se pogosto izgovarjajo na ugovor vesti, na vero in ker ne vejo in ne sprejemajo možgansko smrt se bojijo izklopiti aparature in zdravila za vzdrževanje organov. Velik dvom med ljudi je vnesla tudi knjiga Rdeča zanka. Namen anketnega vprašalnika je bil ugotoviti zakaj je prisoten strah in nepriznavanje možganske smrti kot dokončne smrti, ter možgansko mrtvega obravnavati kot umrlega. Ugotovili smo, da je potrebno medicinske sestre in zdravnike, kateri se ukvarjajo z donorskim programom poučiti o možganski smrti, da bodo vedeli prepoznati znake možganske smrti in da bodo sprejeli možgansko smrt kot dokončno smrt. Tako bo donorski program bolje zaživel, zdravstveni delavci bodo opravljali teste možganske smrti brez pomislekov in nadaljevali z vzdrževanjem organov brez dvoma, da počno nekaj kar nebi smeli
192 Temeljna raziskovala vprašanja, ki so nas zanimala pri raziskovalni nalogi: Ali zdravstveno osebje v enoti intenzivne terapije, ki se ukvarja z donorskim programom priznava možgansko smrt, kot dokončno smrt? Ali zdravstveno in medicinsko osebje v enoti intenzivne terapije ve, kaj pomeni biti možgansko mrtev? Ali je problem nepriznavanja možganske smrti neznanje zaposlenih? Se zdravstveno in medicinsko osebje v enoti intenzivne terapije ne želi ukvarjati z donorskim programom iz strahu, da dela nekaj česar nebi smeli, saj verjamejo, da je bolnik kljub testom možganske smrti in potrditvi instrumentalne preiskave lahko še vedno živ? Ali se zdravstveno in medicinsko osebje iz neznanja izgovarja na ugovor vesti? Da bi zdravstveno in medicinsko osebje opravljalo transplantacijsko dejavnost brez etičnih in moralnih dilem je potrebno: 1. Poznavanje možganske smrti je ključnega pomena za sprejemanje možganske smrti kot dokončne smrti! 2. Poznavanje možganske smrti in sprejemanje možganske smrti kot dokončne smrti je pogoj za dobro in kvalitetno donorsko dejavnost. 3. Donorki program je še v razvoju, zdravstveno osebje je treba izobraževati in poučiti, z znanjem,ki ga bodo pridobili ne bodo več dvomili v smrt darovalca, tako bodo premagali strah, z darovanjem organov mrtvega darovalca pa bodo sprejeli dejstvo, da so s svojim delom in zavzetostjo za pravočasno odkrivanje MD in dobrega vzdrževanja organov poskrbeli za boljše zdravje in morda novo življenje več prejemnikov organov. 4. Ključ kvalitetnega dela z MD pa je vsestransko pridobivanje znanja, udeležitev predavanj in pogovori med sodelavci. Za ljudi, predvsem pa za zdravstvene delavce je zelo pomemben odnos religije do darovanja organov. Nekatere cerkve so se preko svojih filozofov in verskih vodij posebej opredelile do transplantacij. Za krščansko vero truplo ne predstavlja več osebe, je pa potrebno s truplom ravnati skrbno, s spoštovanjem in z ritualno počastitvijo. Pripravljenost darovati organe po smrti z namenom rešiti nekomu življenje je dejanje usmiljenja, ljubezni in velikodušnosti. Krščanska doktrina s tem, da duša zapusti telo v trenutku smrti tudi podpira koncept možganske smrti. Tudi večina drugih, predvsem monoteističnih ver podpira transplantacije in vzpodbuja k darovanju organov kot plemenitemu dejanju. varne. Toda ne ravnajmo na slepo. Poiščimo informacije, podatke, ki nas bodo prepričali, da ravnamo prav, da smo ravnali prav V obdobju različnih možnosti dostopa do najnovejših informacij ne smemo ostati nevedni ter pod krinko strahov in nezaupanja. Uredimo lahko le svet v sebi ter posledično okrog sebe- in to je vedno dovolj, to ni nikoli premalo. Tako je z darilom za zdravje. Danica Avsec Letonja LITERATURA 1. Dajmo življenju priložnost, Informativne strani SLOVENIJA-TRANSPLANTA o darovanju organov, tkiv in celic, December Prim. Danica Avsec Letonja, Plemenita dejanja ustvarjajo ozračje dobrote in povezanosti, pogovor o etičnih vidikih darovanja, ljubljanski nadškof in metropolit msgr. Alojz Uran 3. Gadžijev, Elrad, ur 1998, Transplantacija, sodoben način zdravljenja, Maribor: Univerzitetna knjižnica 4. Kamenik, Mirt. 1998, Testi za določanje možganske smrti, V transplantacija, Sodoben način zdravljenja, ur. Danica Avsec Letonja, 23-29, Maribor: Zbornik predavanj in prakticum 5. Kremžar, Boriana Ugotavljanje možganske smrti na odd. Za intenzivno terapijo. V Zdravstveni vestnik, ur. Jože Drinovec, , Ljubljana: Slovensko zdravniško društvo ZAKLJUČEK Darovanje organov po smrti je plemenito, človekoljubno in etično dejanje. Širitev te dejavnosti je zaželen medicinski cilj, ki naj se izvaja na legalen in etično sprejemljiv način. Transplantacijska dejavnost se mora izvajati pravično, pošteno in nepristransko, osebje mora pridobiti čim več znanja in izkušenj na tem področju ter svoje delo opravljati čim boljše. ČE SI PRISLUHNEMO Darovanje je prijetna beseda, ki vsakomur nekaj pomeni. Darovanja in daril se še posebno veselijo otroci, ostareli, bolni in nemočni, a tudi gmotno slabo preskrbljeni in brezdomci. Ko kupujemo darila, se veselimo tudi sami. Navadno podarimo kaj, kar se nam zdi lepo ali koristno, četudi sami včasih tega nimamo. Kultura darovanja se je v zgodovini civilizacije zrlo spreminjala. Začetki so bili v izmenjavi enakih predmetov, to je pomenilo privrženost, vzajemnost. Toda dandanes pri obdarovanju nemalokrat pretiravamo. Pri obdarovanju naj bi bil pravični sodnik srce, prav srce nas opozori, da ne smemo sprejeti daril, ki ga ne bomo mogli vrniti. Paziti moramo, da se ne zabrišejo meje in merila, ko nobeno darilo ni več dovolj vredno, da bi se ga razveselili. Tako nenehno pričakujemo še več, počutimo pa se prazne in izgubljene. Tako je z darili. Kako pa je, če darilo povežemo z zdravjem? Če si prisluhnemo, bomo vedeli, da lahko darilo prejmemo le, če smo ga pripravljeni dati, ko ga bo potreboval drugi, in ga s tem nekako vrniti. Seveda, to ni vedno možno takoj, morda niti ne v časovno omejenem življenju. Toda pomembni so pripravljenost, podpora in zaupanje. S tem ohranimo čiste občutke vrednote in kakovost odnosov. Podariti del sebe, pomeni podariti čisto ljubezen. Že to, da smo pripravljeni podariti del sebe, pomeni podariti. Zavedajmo se tega, premagajmo strahove in tabuje, spreglejmo prednosti življenja v odprti skupnosti, pa nam bo lepo in počutili se bomo
193 ICP-ja so pod 20mmHg, za zadostno prekrvavitev v možganih pa je potrebno vzdrževati CPP nad 60mmHg. ZDRAVSTVENA NEGA BOLNIKA Z ICP ELEKTRODO V ENOTI INTENZIVNE TERAPIJE HEALTH CARE OF PATIENT WITH ICP ELEKTRODE UNIT OF INTENSIVE THERAPY Sanja Velič, Slavica Vilič Klinični oddelek za anesteziologijo in intenzivno terapijo kirurških strok, Univerzitetni klinični center Ljubljana, Zaloška 7, 1525 Ljubljana Izvleček Poškodbe glave so glavni razlog za smrt, invalidnost in visoke stroške v vsaki sodobni družbi. Predstavljajo enega izmed vodilnih vzrokov za umrljivost, zlasti pri mlajših osebah in populaciji srednjih let. Najpogostejši vzrok za hudo poškodbo glave in možganov so prometne nesreče. Predstavili smo vlogo medicinske sestre pri oskrbi in zdravstveni negi takega bolnika, podrobnosti o elektrodi in samem merjenju ICP-ja. Prikazani so ukrepi za stabilizacijo in zmanjšanje povišanega ICPja ter zdravljenje, kadar osnovni ukrepi ne pomagajo. Predvsem pa bi želeli poudariti da je bolnišnično zdravljenje takšnih bolnikov zahteven in dinamičen proces, ki zahteva izkušenost in izurjenost vseh članov multidisciplinarnega tima in medicinske sestre smo vsekakor pomembne članice tima. Abstract Head injuries are a major cause of death, disability and high costs in any modern society. They represent one of the leading causes of mortality, especially among younger people and middle-aged population. The most common cause of severe brain trauma, trafficaccidents. We presented the role of nurses in care and nursing care of such patients, details of the electrodes and the measurement itself ICP's. Shown are taken to stabilize and reduce increased ICP and treatment, where basic measures do not help. Above all, we would like to emphasize that the hospital treatment of such patients demanding and dynamic process that requires experience and skill of all members of the multidisciplinary team and nurses are definitely an important member of the team. UVOD V sodobnem svetu poškodbe glave letno prizadenejo 2% prebivalcev. Najpogosteje utrpijo tovrstne poškodbe moški med 15 in 45 letom. Smrtnost v svetu je med 15 in 30 na prebivalcev, v Sloveniji pa letno zaradi poškodb glave umre več kot 300 ljudi (4,5). Okvaro možgan, ki nastane pri poškodbi glave imenujemo primarna okvara. Kot zaplet primarne poškodbe pa se razvije sekundarna okvara. Primarna poškodba nastane zaradi sil, ki v trenutku poškodbe delujejo na glavo. Sekundarne okvare pa so definirane kot fiziološki dogodki, ki se lahko pojavijo v nekaj minutah, urah ali dnevih po primarni poškodbi (2). V CIT-u zdravimo pretežno bolnike, ki so utrpeli hudo poškodbo glave in k nam pridejo po primarni oskrbi iz Urgentnega bloka ali drugih regionalnih bolnišnic (). UKREPANJE OB POVIŠANJU ICP-ja Optimalno vrednost ICP-ja vzdržujemo z osnovnimi ukrepi:sedacija in analgezija, izjemoma mišična relaksacija, dvig vzglavja za stopinj, optimalni položaj glave in normokapnija. Če je ICP še vedno povečan sledijo standardni ukrepi:poglobljena sedacija in analgezija, hiperventilacija, infuzija 20% manitola (0,25-0,3G/kgTT v 20-ih minutah) in ustavitev ZVD (zunanje ventrikel drenaže). Dodatni ukrepi ob vztrajno povišanem ICP-ju pa so: barbiturati-nesdonal (v enkratnih odmerkih 10mg/kgTT, nato pa v infuziji 1mg/kgTT/h), poglobljena hiperventilacija in dekompresijska kranietomija po presoji nevrokirurga. NAJPOMEMBNEJŠE NALOGE MS Neprekinjen nadzor vitalnih funkcij Nadzor zenic (na 5-15 minut), ozke: do 3mm, srednje: 4-6mm, široke: več kot 6mm. Opazujemo širino in odzivnost na osvetlitev. Neprekinjen nadzor ICP-ja in CPP-ja Kontrola motorične odzivnosti bolnika Zagotavljanje optimalne lege bolnika (bolnik leži na hrbtu, dvignjeno vzglavje, glava v izoliniji) Vzdrževanje prehodnosti dihalne poti Ohlajanje bolnika-inducirana hipotermija (ledene vrečke, hladilna blazina). SKLEP Zdravljenje bolnika s hudo poškodbo glave, ki ima vstavljeno ICP elektrodo je dolgotrajen in zapleten proces, ki zahteva izkušeno in izobraženo osebje. Potrebno je vsakodnevno učenje in izpopolnjevanje znanja in pa dolgoletne bogate izkušnje, da zna MS oceniti stanje bolnika in pa pravočasno in pravilno ukrepati, kadar le to odstopa od željenega in pričakovanega. Cilj vseh nas ki se vsakodnevno srečujemo s takimi bolniki pa je da s profesionalnim delom dosežemo čim večje preživetje bolnikov ob najmanjših možnih posledicah. LITERATURA 1. Grajn A, Strojnik T. Poškodbe glave in možganov. Med Mes 2006; 2: Slovensko združenje za intenzivno medicino. Priporočene smernice za ukrepe in zdravljenje pri poškodovancih s hudo poškodbo glave. Zdrav Vestn 2004; 73: Strojnik T. Poškodba glave in možganov. Med Mes 2006; 2: Kodila V. Osnovni vodnik po kirurški enoti intenzivnega zdravljenja. Ljubljana: Univerzitetni klinični center; Thurman DGJ. Trends in Hospitalization Associated with Traumatic Brain Injury. JAMA 1999; 282: Vlahovič D. Oskrba poškodovancev s hudo poškodbo glave na oddelku za urgentno medicino. Urgentna medicina- izbrana poglavja 14. Portorož: Slovensko združenje za urgentno medicino, 2007: 159. INTRAKRANIALNI TLAK IN ICP ELEKTRODA Vstavitev elektrode za merjenje intrakranialnega pritiska nam omogoča spremljanje ICP in olajša sprejemanje odločitev o zdravljenju (1). ICP elektrodo vstavi nevrokirurg. Pri večini poškodovancev, ki imajo GCS manj kot 8 in/ali s CT-jem odkrite poškodbe možganov, pri katerih pričakujemo, da se bo razvil možganski edem, ustavimo elektrodo za merjenje ICP (6). ICP izračunamo tako, da od srednjega arterijskega tlaka odštejemo možganski prekrvavitveni pritisk( ICP= MAP-CPP ). Normalne vrednosti
194 Pred dobrimi sto leti so kemiki iz podleska izločili glavno učinkovino kolhicin, leta 1945 so ugotovili njegovo formulo, leta 1963 pa objavili prvo sintezo. ZASTRUPITEV Z JESENSKIM PODLESKOM - PRIKAZ PRIMERA POISONING WITH COLCHICUM ATUMNALE - CASE REPORT Ela Aristovnik, Polona Kralj Univerzitetni klinični center Ljubljana, Klinični oddelek za intenzivno interno medicino, Zaloška7, 1525 Ljubljana Izvleček V spomladanskem času mnogo ljudi za popestritev jedilnika in zaradi zdravilnih učinkovin nabira in uživa čemaž. Nepoznavalci ga lahko zamenjajo z jesenskim podleskom, šmarnico in drugimi strupenimi rastlinami, kar je lahko smrtno nevarno. Pri bolnikih s sumom na kakršnokoli zastrupitev je potrebna hitra ugotovitev vrste zastrupitve, saj je bistvenega pomena zdravljenje z antidotom. Za nekatere snovi ga žal še ne poznamo. Ena takšnih rastlin je jesenski podlesek, ki vsebuje alkaloid kolhicin. Medicina hitro napreduje, zato upamo, da bo kmalu na voljo tudi protistrup za kolhicin. V članku bo opisan primer gospe, ki je bila na Klinični oddelek za intenzivno interno medicino sprejeta zaradi suma zastrupitve z jesenskim podleskom. Prišlo je do multiorganske odpovedi. Abstract Ramsons, because of his active substances, is often used in cuisine during spring time. Unfortunately it can be easily mistaken with other poisonous plants like Lily of the valley and autumn crocus, which can be life - threatening. Rapid identification of the type of poisoning and quick administration of antidote is the most important thing when treating a poisoned patient. For some substances there is still no antidote. With the development of medicine, it is likely that the antidote for colhicine, the toxic substance contained in autumn crocus, will be soon available. This article discusses the patient with multi - organ failure who was admitted and treated in Clinical Department for Intensive Internal Medicine. UVOD Jesenski podlesek (Colchicum autumnale) in čemaž (Allium ursinum), poznan tudi kot divji česen, spadata v družino lilijevk. Rastlini sta si podobni. Imata suličaste liste in jih najlažje zamenjamo v času, ko še ne cvetita. Obe rastlini rasteta v bukovih gozdovih in na močvirnatih tleh. Največ zastrupitev z jesenskim podleskom je posledica zamenjave s čemažem. Slednji je v zadnjem času vse bolj priljubljen dodatek v prehrani. V ljudskem zdravilstvu se uporablja za zdravljenje želodčnih in črevesnih motenj, prečiščevanje krvi, zniževanje krvnega tlaka, spodbujanje teka. Jesenski podlesek raste predvsem na vlažnih travnikih. Spomladi iz čebulice poženejo listi. Ti so navadno dolgi okrog 25 cm in široki 4 cm, suličaste oblike. Cveti jeseni. Cvet je rožnate ali lila barve na kratkem steblu. JESENSKI PODLESEK V ZGODOVINI Podleskovo strupenost so poznali že stari Egipčani in Grki, v bizantinskem imperiju pa so ga rabili za zdravljenje putike že od petega stoletja. Tudi v srednjem veku so ga uporabljali za lajšanje težav pri putiki. Vedeli so tudi, da uporaba podleska zelo hitro privede do smrtnih zastrupitev, zato so ga zlorabljali tudi za umore z zastrupitvijo. DELOVANJE KOLHICINA V vseh delih jesenskega podleska je alkaloid kolhicin. To je celični strup, ki se veže na tubulin in zavre nastanek mikrotubulov ter s tem ustavi celično mitozo v metafazi. V medicini se uporablja predvsem za zdravljenje uričnega artritisa. V Sloveniji kolhicin kot zdravilo ni registriran, vendar ga bolniki s hudimi oblikami putike jemljejo tudi pri nas. Smrtni odmerek kolhicina je 0,8 mg/kg. Zastrupitev z jesenskim podleskom poteka v več fazah. Prva faza se pojavi 2 12 ur po zaužitju in se kaže s slabostjo, bruhanjem, hudo drisko, ki je lahko krvava ter z bolečinami v trebuhu. Druga faza se začne ur po zaužitju in poteka kot sindrom motenega delovanja večih organov z akutno okvaro jeter, pankreasa, ledvic in šokom. Pri bolnikih, ki preživijo prvi fazi zastrupitve se po 4 5 dneh zaradi zavrtosti kostnega mozga pojavi levkopenija in trombocitopenija. Po 2 3 tednih jim začnejo izpadati lasje. Še kasnejša zapleta zastrupitve pa sta miopatija in polinevropatija. Če bolnik umre, se to zgodi običajno 8 36 ur po zastrupitvi zaradi respiracijske insuficience, kardiogenega šoka ali motnje srčnega ritma. Smrt v obdobju med 3. in 7. dnem je redkejša in je običajno posledica sepse. INFORMIRANJE JAVNOSTI Če želimo uporabljati zdravilno rastlino, jo moramo tudi dobro poznati. Le tako bo postala za nas tudi v resnici koristna. Prepričani moramo biti, da je rastlina res prava. Drugače bo postala»zdravilna rastlina«za nas usodna. Naloga zdravstvenih delavcev, strokovne javnosti in medijev je, da ljudi opozorimo, da je uživanje zdravilnih rastlin sicer koristno, lahko pa je tudi usodno. Ljudje naj ne nabirajo zdravilnih rastlin, če nimajo ustreznega znanja in izkušenj. Javnost je potrebno začeti informirati preden se začne sezona nabiranja čemaža. Tako bodo ljudje bolj pozorni in prišlo bo do manj zamenjav z jesenskim podleskom. V UKC Ljubljana so letos zaradi zastrupitve z jesenskim podleskom sprejeli 4 bolnike, ena bolnica je žal umrla. PRIKAZ PRIMERA Skoraj 75 letna gospa je v okolici svojega vikenda nabrala čemaž (pred tem ga je nabirala le enkrat). Zaužila ga je še isti večer v krompirjevi solati. Ponoči je začela odvajati mehko, kasneje vodeno blato. Bruhala je vsaj deset - krat. Naslednji dan popoldne jo je prišel obiskat vnuk, saj se mu je po telefonskem pogovoru zdela slabotna. Peljal jo je v zdravstveni dom Kranj. Pregledana je bila v ambulanti za nujno medicinsko pomoč, ob 18:11, opisali so jo kot neprizadeto, vendar so se vseeno odločili za prevoz v Ljubljano. Medtem, ko je čakala na reševalno vozilo, ji je ponovno postalo slabo. Med prevozom so ji aplicirali infuzijo fiziološke raztopine, pantoprazol 40 mg in jo peljali na Internistično prvo pomoč (IPP) Univerzitetnega kliničnega centra v Ljubljani. Ves čas ji je bilo slabo, postajala je vse bolj šibka. Bolečine, težko sapo ali kakršnekoli druge težave je zanikala. Gospa je pred leti prebolela možgansko kap, po kateri ni imela posledic. Zdravila se je zaradi arterijske hipertenzije in hipotiroze. Ob 23:00 so jo pregledali v ambulanti Internistične prve pomoči (IPP) v UKC Ljubljana. Bila je prizadeta, slabše orientirana, tahipnoična v mirovanju, saturacija je bila brez dodanega kisika 80%. Srčni ritem je bil ritmičen, frekvenca je bila 101 utripov v minuti, krvni tlak 150/80 mmhg. Telesna temperatura je bila 38,3 C. Njeno zdravstveno stanje se je začelo slabšati. PREMESTITEV NA KOIIM Na oddelek za intenzivno interno medicino (KOIIM) je bila sprejeta ob 1:30 ure zjutraj zaradi multiorganske odpovedi in suma na zastrupitev s kolhicinom ob uživanju divjih rastlin. Ob sprejemu je bila prizadeta, dihala je plitvo, s frekvenco 28 vdihov na minuto, saturacija O2 je bila 78% na OHIO maski. Frekvenca srčnega ritma je bila 110 utripov na minuto, krvni tlak 80/50 mmhg. Bila je na
195 vazopresorni podpori z Arterenolom. Na enostavna vprašanja je smiselno odgovarjala. Zenici sta bili simetrični, reagirali sta na svetlobo. Trebuh je bil mehak, na dotik neboleč, okončine so bile brez edemov, periferni pulzi so bili tipljivi. Zaradi slabšanja respiracijske insuficience jo je bilo potrebno sedirati s Propofolom, jo intubirati in mehansko ventilirati. Vstavljena je bila arterijska linija, centralni venski kanal (CVK), uveden urinski kateter. Posnet ji je bil EKG (sinusni ritem, z pogostimi supraventrikularnimi ekstrasistolami), oddan urin za osnovno analizo, urin za Sanford, odvzeta kri za preiskave (hemogram, elektroliti, c-reaktivni protein, prokalcitonin, mioglobin, laktat, plinska analiza arterijske krvi), kri za hemokulture, opravljeno je bilo rentgensko slikanje pljuč in srca. Ves čas je bila na vazopresorni podpori z noradrenalinom. Večkrat je dobila bolus tekočine, diurez ni bilo. Nekaj ur kasneje je bila bolnica transportirana na računalniško tomografijo (CTA) pljučnih arterij. Ni bilo videti znakov za pljučno trombembolijo. Centralno-pljučno žilje je bilo primerno. Vidne so bile kalcinacije na mitralni zaklopki in minimalni plevralni izliv. Okrog četrte ure zjutraj so dobili izvide elektrolitov iz urgentnega laboratorija. Sladkor v krvi je bil nizek (1,8 mmol/l). Dobila je bila 50 ml 50% glukoze. Zjutraj je bolnica še vedno dobivala infuzijo noradrenalina v visokih odmerkih. Diurez ni imela. Kri in urin sta bila poslana na toksikološke preiskave. Narejen je bil ultrazvok (UZ) srca in trebuha. Na jutranji viziti so uvedli še antibiotike (Makrocef 1g / 8h in Sumamed 500 mg / 24h) in Hidrokortizon 100 mg / 8h. Bolnica je 12:30 ure postajala vse bolj hipotenzivna, višan je bil odmerek noradrenalina v infuziji. Nenadoma je postala bradikardna, nastopila je električna aktivnost srca brez pulza (PEA). 12:40 se je začela izvajati zunanja masaža srca. Med reanimacijo je prijela 4 mg Adrenalina 3 mg Atropina, 1g kalcijevega glukonata. Ob 13:15 je bolnica umrla. Svojci so kasneje prinesli vzorce rastline, ki jo je zaužila. Ugotovili smo, da je zaužila liste dveh različnih rastlin, vendar čemaža ni bilo med njimi. Povedali so, da je gospa nabirala številne divje rastline (tudi gobe) in jih jedla. Kasneje smo iz toksikološkega laboratorija dobili potrjeno, da je gospa zaužila jesenski podlesek v smrtni dozi. ZAKLJUČEK Zdravstvena nega življenjsko ogroženega bolnika je zelo zahtevna, poleg ustreznega, strokovnega, spoštljivega in čutečega odnosa do bolnika je izjemnega pomena tudi odnos do svojcev. Vsi člani zdravstvenega tima morajo znati med sabo pravilno komunicirati, da delo poteka strokovno, hitro in kvalitetno. Pomembno je tudi dokumentiranje ZN, intervencij in diagnostično terapevtskih posegov (temperaturni list, dokumentacija ZN). Tako bo zdravstvena nega postala»vidna«. V primeru, ki je bil predstavljen, kljub prizadevanju in sodelovanju celotnega zdravstvenega tima, bolnica žal ni preživela. LITERATURA 1. G. Lesničar, L. Gabršček, in ost. Večorganska odpoved po naključni zastrupitvi z jesenskim podleskom. Zdravstveni vestnik2004; 73: T. Ploj. Zastrupitev z jesenskim podleskom. V: zbornik predavanj/urgentna medicina, izbrana poglavja, M. Zilliken. Praktičen vodnik, Začimbe. Učila Zdravstvena dokumentacija bolnika v KOIIM 5. UPORABA NEINVAZIVNE VENTILACIJE NA INTERNISTIČNI PRVI POMOČI V UKC LJUBLJANA USE NONINVASIV MEHANICAL VENTILATION ON MEDICAL EMERGENCY UNIT IN UNIVERSTY MEDICAL CENTRE LJUBLJANA Edisa Osmančevič, Internistična prva pomoč, Interna klinika, Univerzitetni klinični center Ljubljana, Zaloška 7, 1525 Ljubljana Izvleček CPAP (continuous positive airway pressure) je kot najpreprostejša oblika neinvazivne ventilacije (v nadaljevanju NIV) pomembno spremenila zdravljenje pri bolnikih z akutnim kardiogenim pljučnim edemom, ki je eno najpomembnejših urgentnih stanj v interni medicini. Tako smo smernicam zdravljenja sledili tudi na Internistični prvi pomoči (v nadaljevanju IPP). Ob nabavi prenosnega ventilatorja za CPAP NIV, smo najprej začeli z izobraževanjem in usposabljanjem vseh zaposlenih na oddelku, saj je le primerna raba učinkovita in varna za bolnika. Abstract CPAP (Continuous Positive Airway Pressure), a simplest form of non-invasive ventilation (hereinafter referred to as the NIV), has significantly changed the treatment of patients with acute cardiogenic pulmonary edema, which is one of the most urgent conditions in internal medicine. At the Medical Emergency Unit we followed the treatment guidelines for NIV. After purchasing a portable ventilator for CPAP NIV, we first started with the education and training of all employees in the department, because only appropriate use can be effective and safe for the patient. UVOD Mehanično ventilacijo (predihavanje) v urgentnih situacijah uporabljamo kot enega od ukrepov oživljanja ali pa kot zdravljenje respiratorne insuficience. Od mehaničnega predihavanja z najpreprostejšimi pripomočki, preko predihavanja s preprostimi prenosnimi ventilatorji, smo postopoma prišli v obdobje, ko so se izkušnje in tehnologija intenzivnih oddelkov prenesli tudi v urgentno medicino. Začetno zdravljenje akutnega kardiogenega pljučnega edema je bilo tradicionalno usmerjeno predvsem v zmanjševanje polnilnega tlaka srca z zdravili (diuretiki, nitrat, morfij) in v zdravljenje s kisikom, s pomočjo mask z velikim dotokom kisika (Ohio maske). V obnovljenih Priporočilih Evropskega kardiološkega združenja za diagnostiko in zdravljenje bolnikov z akutnim srčnim popuščanjem, pa predlagajo NIV med začetnimi ukrepi zdravljenja. NEINVAZIVNA VENTILACIJA NIV pomeni nudenje dihalne podpore pri bolniku, ki ni intubiran, nima laringelane maske ali traheostomske kanile. Uporabljena je kot zamenjava za invazivno ventilacijo in je sestavni del zdravljenja akutnih dihalnih zapletov. Vloga medicinske sestre je v prvih urah uvajanja NIV in nadzora bolnika izredno pomembna. Prednosti - nudi večji komfort bolniku kot invazivna mehanska ventilacija - vzdržuje intaktne zgornje dihalne poti in zaščitene mehanizme
196 - izogib vsem komplikacijam intubiranih in umetno ventiliranih bolnikov - omogoča bolniku hranjenje, komuniciranje in aktivno izkašljevanje - postopek neinvazivne ventilacije je možno izvajati tudi izven enot intenzivne terapije - krajši čas zdravljenja v intenzivnih enotah, kot pa če je bolnik intubiran in umetno ventiliran - enostavna uporaba in odstranjevanje Slabosti - nevarnost nastanka razjede zaradi pritiska (ob tesnenju maske) - izsušitev sluznic - draženje oči - meteorizem - hujši zapleti: aspiracijska pljučnica, hipotenzija ali pnevmotoraks Patofiziološke osnove in delovanje NIV Tlak v prsni votlini se pri spontanem vdihu zniža, pri invazivni in neinvazivni pa je tlak ves čas pozitiven. Posledično se zmanjša venski priliv krvi v prsni koš, poveča se tlačna razlika med levim prekatom in arterijami izven prsnega koša, slednje pa poveča utripni volumen srca. Z uporabo pozitivnega tlaka na koncu izdiha se poveča rezidualna kapaciteta, zmanjša pa se tudi dihalni napor. Tipi NI - BiPAP (bilevel positive airway pressure) je dihalna podpora med dvema tlakoma med višjim tlakom inspirija in nižjim tlakom ekspirija. Omogoča spreminjanje tlakov za izdih in vdih - CPAP (continuous positive airway pressure) je dihalna podpora z neprekinjenim pozitivnim tlakom med vdihom in izdihom - CPAP + PS (continuous positive airway pressure with pressure support) je oblika CPAP ventilacije s tlačno podporo bolnikovemu dihanju Kriteriji za uvedbo NIV Uvedba NIV pri bolniku je izključno v domeni zdravnika. Medicinska sestra, ki sodeluje pri obravnavi bolnika naj upošteva naslednja izključitvena stanja oz. kontraindikacije: - motnje zavesti - srčni zastoj - zastoj dihanja - nenadzorovane krvavitve - nevarnost aspiracije - preobilna sekrecija iz dihalnih poti - bruhanje - slaba tesnitev na obrazu (možna uporaba skafandra) - kirurški poseg na obrazu, v zgornjih dihanih poteh in/ali prebavilih - bolnik, ki ne more sodelovati - obstrukcija dihalnih poti - klavstrofobija Bolniki, ki so primerni za uporabo NIV: - sodelujoč in poučen bolnik - zmerna do huda dispnea, kateri ne grozi zastoj dihanja - povečano dihalno delo in uporaba pomožne dihalne muskulature - povišana frekvenca dihanja - hipoksemija Oprema za NIV - obrazne dihalne maske (primerna velikost), s pritrditvenimi trakovi in PEEP ventilom (5, 7.5, 10 cmh2o) - ali čelada za CPAP oz. skafander - vir kisika - aparat za NIV Znaki za neuspešno NIV Na neuspešno ventilacijo nas opozarjajo: - plinska analiza arterijske krvi, ki se ne popravlja, - visoka frekvenca dihanja (več kot 40/min), - slabšanje stanja zavesti, - grozeč zastoj dihanja, - nemiren bolnik, - hemodinamska nestabilnost, - nezmožnost toalete dihalne poti, - poškodba kože na obraza zaradi pritiska maske, - neprenašanje ventilacijske maske in - pomembna omejitev je napihovanje želodca (uvedba razbremenilne nazogastrične sonde). Priprava bolnika na NIV Za uspešno ventilacijo je zelo pomembna psihična priprava bolnika in seznanitev z umetno ventilacijo. S tem pridobimo njegovo sodelovanje, zaupanje ter strinjanje z ventilacijo. Poučimo ga tudi o zapletih ventilacije, ter naj nas takoj obvesti o spremembah. Bolnika o potrebi NIV obvesti zdravnik, medicinska sestra pa pravilno pripravi bolnika, izbere ustrezno velikost ventilacijske maske in pripravi ventilator 1. Bolnika najprej namestimo v polsedeči položaj pod kotom 45. Možna je tudi namestitev na boku z rahlo privzdignjenim vzglavjem (nevarnost bruhanja in padca). Da bi preprečili bruhanje, ventilacijo prekinemo ½ ure do 1 ure pred in po obroku. 2. Pravilno namestimo nosno ustno masko. Le ta mora segati od korena nosu do sredine brade, katero pritrdimo z fiksirnimi trakovi. Pritrditev maske na obraz mora biti tako čvrsta, da ne dopušča puščanja zraka in ne povzroča prevelikega pritiska (nastanek razjede zaradi pritiska na korenu nosu) hkrati pa je za bolnika dovolj udobna. Pozorni moramo biti, da maska ne pušča ob korenu nosu, ker zaradi izhajanja zraka lahko pride do vnetja očesne sluznice. Medicinska sestra stalno kontrolira položaj maske, pritisk na kožo, doseganje volumna in po potrebi spreminja fiksacijo maske. Med uvajanjem bolnika na NIV sta v prvi uri ob njem stalno prisotna zdravnik in medicinska sestra. 3. Pri bolniku stalno spremljamo stanje zavesti, uporabo pomožne dihalne muskulature, gibanje prsnega koša, morebitno prenapihnjenost želodca, skladnost bolnikovega dihanja z ventilatorjem, stanje zavesti, morebitno bruhanje, potrebo po izkašljenju ter osnovni hemodinamski monitoring: - Pulzna oksimetrija - Krvni tlak - Pulz - Frekvenca dihanja - Diureze UPORABA CPAP VENTILACIJE NA URGENCI NIV smo kot del zdravljenja pri bolnikih z pljučnim edemom in pljučnicami ob srčnem popuščanju, jeseni 2010 začeli uporabljati tudi na oddelku IPP v UKC Ljubljana. Uporabljamo Intersurgical Interflow prenostni ventilator za najpreprostejšo obliko NIV (CPAP continuous positive airway pressure), pri katerem lahko uporabimo predihavanje preko maske ali čelade (skafander). Pred uporabo smo izvedli tečaj izobraževanja in usposabljanja zaposlenih. Izobrazili smo vse diplomirane medicinske sestre in zdravstvene tehnike. V ta namen smo pripravili strukturiran tečaj, ki traja 2 uri in je sestavljen iz teoretičnega in praktičnega dela. Enak tečaj je bil uporabljen tudi za izobraževanje zdravnikov, ki dežurajo na oddelku. Po uspešnem izobraževanju timov smo od avgusta 2010 do marca 2011 z uporabo NIV z CPAP ventilacijo zdravili 15 bolnikov s pljučnim edemom. Pri vseh bolnikih smo se za tako zdravljenje odločili
197 po tem, ko običajno zdravljenje ni bilo uspešno in bi morali bolnike sedirati, ednotrahealno intubirati in mehanično predihavati. Pri vseh bolnikih je bilo zdravljenje uspešno, saj se jim je stanje v nekaj urah izboljšalo in invazivno zdravljenje ni bilo potrebno. Izdelana imamo tudi navodila o uporabi ter negovalni list bolnika na neinvazivnem predihavanju, ki vključuje meritve vitalnih funkcij bolnikov na CPAP ventilaciji ter negovalne probleme in opis možnih stranskih učinkov predihavanja. ZAKLJUČEK NIV ima lastnosti, ki si jih želimo za idealno zdravilo za zdravljenje pljučnega edema: izboljša oksigenacijo krvi in izmenjavo plinov, zmanjša preload in afterload srca, ne poveča porabe kisika v srčni mišici, zmanjša dihalno delo in s tem bolj primerno razporedi minutni volumen srca. Z primerno izbiro zdravljenja že na urgenci lahko pomembno izboljšamo rezultat zdravljenja ter skrajšamo hospitalizacijo bolnikov. In prav to lahko dosežemo z uporabo CPAP ventilacije pri bolnikih z pljučnim edemom, vendar le če je uporaba le te pravilna in za bolnika varna. Zato smo na IPP ju namenili veliko truda, da smo zaposlene teoretično izobrazili ter praktično dobro poučili o pravilni rabi NIV. LITERATURA 1. Mažič M., Žmavc A. Neinvazivna ventilacija: Terapevtski ukrep tudi v predbolnišničnem okolju. Prehospitalna enota Celje 2. Prestor L. Sodelovanje pacienta pri neinvazivni mehanični ventilaciji. Bolnišnica Golnik. 3. Voga G. Akutno srčno popuščanje. V : Šola intenzivne medicine. Ljubljana; Slovensko združenje za intenzivno medicino, Možina H. Letno poročilo za terciarno razvojno raziskovalno delo UKC AVTORSKO KAZALO LIST OF CONTRIBUTORS
198 A Andrejč S. 380 Aristovnik E. 386 B Balažic J. 50 Beganović A. 345 Begić N. 352 Berger B. 240 Bizjak I. 261 Bohinec P. 197 Bračko V. 282 Brvar M. 172 Brvar M. 278 Buček Hajdarević I. 302 Buić Rerečić D. 172 C Cerović O. 59 Cotič Anderle M. 163 Crnić I. 306 D Dietner T. 343 E Ermenc B. 237 F Filipović D. 361 Fink A. 130 Fister M. 255 Frangež I. 182 G Gasparini M. 243 Gorjup V. 255 Grabar D. 197, 380 Gradišek P. 24 Gregorčič U. 361 Gričar M. 224, 266 Grmec Š. 143, 203, 207, 210, 217, 249 Gros T. 54 Grošelj Grenc M. 36, 80, 86, 89 H Habjan N. 343 Hajdinjak E. 210 Herman S. 57, 160 Horvat A. 351 J Jagodič K. 261 Jutriša J. 361 K Kalan G. 80, 86, 89 Kapun Hozjan U. 349 Kariž S. 243, 252 Kastelic A. 68, 72, 75 Kašnik M. 374 Kenjar A. 285 Kernc M. 367 Kešpert B. 336, 340 Kirbiš S. 246 Klemen P. 143 Klemenčič A. 192 Kleva D. 359 Klun B. 212 Kočan E. 367 Kočevar R. 331 Kolarič Š. 380 Komel J. 240 Kopriva S. 234 Korošec Jagodič H. 261 Korošec S. 240, 243, 252 Košnik M. 252 Kotar E. 364 Kovačič Tonejc A. M. 358 Koželj M. 97 Kraker L. 374 Kralj P. 388 Križmarić M. 207, 249 Kupnik D. 249 L Lah K. 207 Lampič U. 134 Lavrenčič Zafošnik P. 167 Lesnjak Dermol S. 231 Lešnik A. 298 M Macura Višić N. 289 Mahnič S. 361 Marinič M. 294 Marinšek M. 246 Markota A. 246 Mazić U. 94 Mažič M. 312 Mitrevski A. 278 Mlakar G. 234 Mohor M. 102 Možina H. 46 N Najdenov P. 41 Novak F. 121 Novak Grubič V. 258 O Ocvirk N. 266 Osmančevič E. 389 P Palčič Berce D. 175 Pavčnik Arnol M. 80, 86, 89 Podjed H. 345 Podnar T. 84 Pogačar E. 192 Popovič M. 212 Požun P. 302 Pregelj P. 68, 72, 75 Prestor J. 123, 150 Prijon T. 237 Primožič J. 274 Prosen G. 322 Prtenjak S. 358 R Rajapakse R. 139, 156 Ravnikar T. 240 Rednak Paradiž K. 231, 234 Rupnik E. 252 S Saje M. 258 Sapač Žižek E. 197 Simičak N. 282 Sinkovič A. 246 Skok P. 228 Smrke D. M. 182 Starc Č. 327 Strahovnik A. 214 Stražar M. 355 Strdin Košir A. 246 Strgar R. 182 Strnad M. 203, 322 Š Šafar M. 352 Šarc L. 200 Šegrec N. 75 Škufca Sterle M. 175 Šolar B. 289 Špindler M. 249 Štefanič B. 50 T Triller Vadnal K. 243 V Vajd R. 221 Velič S. 384 Velikonja P. 318 Vencelj B. 263 Vidmar I. 36 Vilič S. 384 Vilman J. 128 Vitorović S. 64, 68, 72 Vlahović D. 31 Z Zadel S. 203 Zafošnik U. 167 Zajc M. 217 Ž Živčec Kalan G. 116 Žmavc A. 146, 185 Žmitek A. 68, 72 Žnidaršič D. 327 Žunkovič L. 377 Žunkovič M
199 396
200 PulsioFlex Patient Centered Flexibility Optimised for flexible peri-operative monitoring: Integrated CO Trend monitoring (ProAQT) Expandable modular monitoring platform PulsioFlex is part of StepWISE Intelligent Patient Monitoring zastopa in prodaja
201
SMERNICE ZA OŽIVLJANJE EVROPSKEGA SVETA ZA
 2010 SMERNICE ZA OŽIVLJANJE EVROPSKEGA SVETA ZA REANIMACIJO PRIPRAVIL ERC V SODELOVANJU Z SLORS SMERNICE ZA OŽIVLJANJE 2010 EVROPSKEGA SVETA ZA REANIMACIJO Uredil Dušan Vlahovič Naslov izvirnika European
2010 SMERNICE ZA OŽIVLJANJE EVROPSKEGA SVETA ZA REANIMACIJO PRIPRAVIL ERC V SODELOVANJU Z SLORS SMERNICE ZA OŽIVLJANJE 2010 EVROPSKEGA SVETA ZA REANIMACIJO Uredil Dušan Vlahovič Naslov izvirnika European
ANZCOR Guideline 11.1 Introduction to Advanced Life Support
 ANZCOR Guideline 11.1 Introduction to Advanced Life Support Who does this guideline apply to? Summary This guideline applies to adults who require advanced life support. Who is the audience for this guideline?
ANZCOR Guideline 11.1 Introduction to Advanced Life Support Who does this guideline apply to? Summary This guideline applies to adults who require advanced life support. Who is the audience for this guideline?
The evidence behind ACLS: the importance of good BLS
 The evidence behind ACLS: the importance of good BLS Benjamin S. Abella, MD, MPhil, FACEP CRS Center for Resuscitation Science Clinical Research Director Center for Resuscitation Science Vice Chair of
The evidence behind ACLS: the importance of good BLS Benjamin S. Abella, MD, MPhil, FACEP CRS Center for Resuscitation Science Clinical Research Director Center for Resuscitation Science Vice Chair of
Prikaz dveh primerov zastrupitve z ogljikovim monoksidom Carbon monoxide intoxication: A report of two cases
 Prikaz dveh primerov zastrupitve z ogljikovim monoksidom Carbon monoxide intoxication: A report of two cases Avtor / Author Emina Hajdinjak 1, Andrej Markota 2, Alenka Strdin Košir 2, Simona Kirbiš 2,3
Prikaz dveh primerov zastrupitve z ogljikovim monoksidom Carbon monoxide intoxication: A report of two cases Avtor / Author Emina Hajdinjak 1, Andrej Markota 2, Alenka Strdin Košir 2, Simona Kirbiš 2,3
CARDIOPULMONARY RESUSCITATION QUALITY: WIDESPREAD VARIATION IN DATA INTERVALS USED FOR ANALYSIS
 Accepted manuscript of: Talikowska, M. and Tohira, H. and Bailey, P. and Finn, J. 2016. Cardiopulmonary resuscitation quality: Widespread variation in data intervals used for analysis. Resuscitation. 102:
Accepted manuscript of: Talikowska, M. and Tohira, H. and Bailey, P. and Finn, J. 2016. Cardiopulmonary resuscitation quality: Widespread variation in data intervals used for analysis. Resuscitation. 102:
SMERNICE ZA OŽIVLJANJE 2015 EVROPSKEGA REANIMACIJSKEGA SVETA
 SMERNICE ZA OŽIVLJANJE 2015 EVROPSKEGA REANIMACIJSKEGA SVETA SLOVENSKA IZDAJA Pripravil Evropski reanimacijski svet (ERC) v sodelovanju s Slovenskim reanimacijskim svetom (SloRS) pri Slovenskem združenju
SMERNICE ZA OŽIVLJANJE 2015 EVROPSKEGA REANIMACIJSKEGA SVETA SLOVENSKA IZDAJA Pripravil Evropski reanimacijski svet (ERC) v sodelovanju s Slovenskim reanimacijskim svetom (SloRS) pri Slovenskem združenju
Developments in Cardiopulmonary Resuscitation Guidelines
 Developments in Cardiopulmonary Resuscitation Guidelines Bernd W. Böttiger Seite 1 To preserve human life by making high quality resuscitation available to all Outcome after CPR in Germany ROSC ( Return
Developments in Cardiopulmonary Resuscitation Guidelines Bernd W. Böttiger Seite 1 To preserve human life by making high quality resuscitation available to all Outcome after CPR in Germany ROSC ( Return
ZBORNICA ZDRAVSTVENE IN BABIŠKE NEGE SLOVENIJE - ZVEZA STROKOVNIH DRUŠTEV MEDICINSKIH SESTER, BABIC IN ZDRAVSTVENIH TEHNIKOV SLOVENIJE
 ZBORNICA ZDRAVSTVENE IN BABIŠKE NEGE SLOVENIJE - ZVEZA STROKOVNIH DRUŠTEV MEDICINSKIH SESTER, BABIC IN ZDRAVSTVENIH TEHNIKOV SLOVENIJE Sekcija medicinskih sester in zdravstvenih tehnikov v anesteziologiji,
ZBORNICA ZDRAVSTVENE IN BABIŠKE NEGE SLOVENIJE - ZVEZA STROKOVNIH DRUŠTEV MEDICINSKIH SESTER, BABIC IN ZDRAVSTVENIH TEHNIKOV SLOVENIJE Sekcija medicinskih sester in zdravstvenih tehnikov v anesteziologiji,
Resuscitation Guidelines update. Dr. Luis García-Castrillo Riesgo EuSEM Vice president
 Resuscitation Guidelines update Dr. Luis García-Castrillo Riesgo EuSEM Vice president There are no COIs to disclose in this presentation. CPR Mile Stones 1958 -William Kouwenhoven, cardiac massage. 1967
Resuscitation Guidelines update Dr. Luis García-Castrillo Riesgo EuSEM Vice president There are no COIs to disclose in this presentation. CPR Mile Stones 1958 -William Kouwenhoven, cardiac massage. 1967
2015 AHA Guidelines: Pediatric Updates
 2015 AHA Guidelines: Pediatric Updates Advances in Pediatric Emergency Medicine December 9, 2016 Karen O Connell, MD, MEd Associate Professor of Pediatrics and Emergency Medicine Emergency Medicine and
2015 AHA Guidelines: Pediatric Updates Advances in Pediatric Emergency Medicine December 9, 2016 Karen O Connell, MD, MEd Associate Professor of Pediatrics and Emergency Medicine Emergency Medicine and
Consensus Paper on Out-of-Hospital Cardiac Arrest in England
 Consensus Paper on Out-of-Hospital Cardiac Arrest in England Date: 16 th October 2014 Revision Date: 16 th October 2015 Introduction The purpose of this paper is to bring some clarity to the analysis of
Consensus Paper on Out-of-Hospital Cardiac Arrest in England Date: 16 th October 2014 Revision Date: 16 th October 2015 Introduction The purpose of this paper is to bring some clarity to the analysis of
But unfortunately, the first sign of cardiovascular disease is often the last. Chest-Compression-Only Resuscitation Gordon A.
 THE UNIVERSITY OF ARIZONA Sarver Heart Center 1 THE UNIVERSITY OF ARIZONA Sarver Heart Center 2 But unfortunately, the first sign of cardiovascular disease is often the last 3 4 1 5 6 7 8 2 Risk of Cardiac
THE UNIVERSITY OF ARIZONA Sarver Heart Center 1 THE UNIVERSITY OF ARIZONA Sarver Heart Center 2 But unfortunately, the first sign of cardiovascular disease is often the last 3 4 1 5 6 7 8 2 Risk of Cardiac
Guideline of Singapore CPR
 KACPR Symposium Guideline of Singapore CPR Lim Swee Han MBBS (NUS), FRCS Ed (A&E), FRCP (Edin), FAMS Senior Consultant, Department of Emergency Medicine, Singapore General Hospital Adjunct Associate Professor,
KACPR Symposium Guideline of Singapore CPR Lim Swee Han MBBS (NUS), FRCS Ed (A&E), FRCP (Edin), FAMS Senior Consultant, Department of Emergency Medicine, Singapore General Hospital Adjunct Associate Professor,
Hanna K. Al-Makhamreh, M.D., FACC Interventional Cardiologist
 Hanna K. Al-Makhamreh, M.D., FACC Interventional Cardiologist Introduction. Basic Life Support (BLS). Advanced Cardiac Life Support (ACLS). Cardiovascular diseases (CVDs) are the number one cause of death
Hanna K. Al-Makhamreh, M.D., FACC Interventional Cardiologist Introduction. Basic Life Support (BLS). Advanced Cardiac Life Support (ACLS). Cardiovascular diseases (CVDs) are the number one cause of death
Helping you save more lives. Philips HeartStart Resuscitation Solutions Leading the way in quality resuscitation
 Helping you save more lives Philips HeartStart Resuscitation Solutions Leading the way in quality resuscitation The link between early defibrillation and quality As a worldwide leader in defibrillation
Helping you save more lives Philips HeartStart Resuscitation Solutions Leading the way in quality resuscitation The link between early defibrillation and quality As a worldwide leader in defibrillation
Oživljanje otroka. Tine Pelcl dr.med., spec. ZD dr. Adolfa Drolca Maribor (Dejan Kupnik, dr.med, spec., ZD dr. Adolfa Drolca Maribor)
 Oživljanje otroka Tine Pelcl dr.med., spec. ZD dr. Adolfa Drolca Maribor (Dejan Kupnik, dr.med, spec., ZD dr. Adolfa Drolca Maribor) Povzeto po: 1. Maconochie IK, Bingham R, Eich C, et al. Pediatric life
Oživljanje otroka Tine Pelcl dr.med., spec. ZD dr. Adolfa Drolca Maribor (Dejan Kupnik, dr.med, spec., ZD dr. Adolfa Drolca Maribor) Povzeto po: 1. Maconochie IK, Bingham R, Eich C, et al. Pediatric life
What works? What doesn t? What s new? Terry M. Foster, RN
 What works? What doesn t? What s new? Terry M. Foster, RN 2016 Changes Updated every 5 years Last update was 2010 All recommendations have been heavily researched with studies involving large number of
What works? What doesn t? What s new? Terry M. Foster, RN 2016 Changes Updated every 5 years Last update was 2010 All recommendations have been heavily researched with studies involving large number of
Pulseless electrical activity and successful out-of-hospital resuscitation long-term survival and quality of life: an observational cohort study
 Saarinen et al. Scandinavian Journal of Trauma, Resuscitation and Emergency Medicine 2012, 20:74 ORIGINAL RESEARCH Open Access Pulseless electrical activity and successful out-of-hospital resuscitation
Saarinen et al. Scandinavian Journal of Trauma, Resuscitation and Emergency Medicine 2012, 20:74 ORIGINAL RESEARCH Open Access Pulseless electrical activity and successful out-of-hospital resuscitation
Overview and Latest Research on Out of Hospital Cardiac Arrest
 L MODULE 1 Overview and Latest Research on Out of Hospital Cardiac Arrest Jamie Jollis, MD Co PI RACE CARS 2 Out of Hospital Cardiac Arrest in U.S. 236 000 to 325 000 people in the United States each year
L MODULE 1 Overview and Latest Research on Out of Hospital Cardiac Arrest Jamie Jollis, MD Co PI RACE CARS 2 Out of Hospital Cardiac Arrest in U.S. 236 000 to 325 000 people in the United States each year
ILCOR, ARC & NZRC PAEDIATRIC RESUSCITATION RECOMMENDATIONS 2010
 ILCOR, ARC & NZRC PAEDIATRIC RESUSCITATION RECOMMENDATIONS 2010 Jim Tibballs Officer, RCH Convenor, Paediatric Sub-Committee, (ARC) ARC Paediatric Representative International Liaison Committee on (ILCOR)
ILCOR, ARC & NZRC PAEDIATRIC RESUSCITATION RECOMMENDATIONS 2010 Jim Tibballs Officer, RCH Convenor, Paediatric Sub-Committee, (ARC) ARC Paediatric Representative International Liaison Committee on (ILCOR)
IMPACT OF THE 2005 AHA GUIDELINES ON RESUSCITATION OUTCOMES Ronna Zaremski, RN, MSN, CCRN
 Page 1 of 9 IMPACT OF THE 2005 AHA GUIDELINES ON RESUSCITATION OUTCOMES Ronna Zaremski, RN, MSN, CCRN Introduction Recommendations for the management of cardiac arrest have been developed, refined, and
Page 1 of 9 IMPACT OF THE 2005 AHA GUIDELINES ON RESUSCITATION OUTCOMES Ronna Zaremski, RN, MSN, CCRN Introduction Recommendations for the management of cardiac arrest have been developed, refined, and
Profilaktično zdravljenje hemofilije. Simpozij Bayer Maj 2011
 Profilaktično zdravljenje hemofilije Simpozij Bayer Maj 2011 Treatment schedules for adult hemophilia patients Prophylaxis Regular On demand Temporarily Načini zdravljenja krvavitev pri hemofiliji Poznamo
Profilaktično zdravljenje hemofilije Simpozij Bayer Maj 2011 Treatment schedules for adult hemophilia patients Prophylaxis Regular On demand Temporarily Načini zdravljenja krvavitev pri hemofiliji Poznamo
Compression-Only CPR or Standard CPR in Out-of-Hospital Cardiac Arrest
 The new england journal of medicine original article Compression-Only or Standard in Out-of-Hospital Cardiac Arrest Leif Svensson, M.D., Ph.D., Katarina Bohm, R.N., Ph.D., Maaret Castrèn, M.D., Ph.D.,
The new england journal of medicine original article Compression-Only or Standard in Out-of-Hospital Cardiac Arrest Leif Svensson, M.D., Ph.D., Katarina Bohm, R.N., Ph.D., Maaret Castrèn, M.D., Ph.D.,
Protocol. This trial protocol has been provided by the authors to give readers additional information about their work.
 Protocol This trial protocol has been provided by the authors to give readers additional information about their work. Protocol for: Hasselqvist-Ax I, Riva G, Herlitz J, et al. Early cardiopulmonary resuscitation
Protocol This trial protocol has been provided by the authors to give readers additional information about their work. Protocol for: Hasselqvist-Ax I, Riva G, Herlitz J, et al. Early cardiopulmonary resuscitation
Aiming for high quality CPR: why it matters and how we can get there. Benjamin S. Abella, MD, MPhil, FACEP
 Aiming for high quality CPR: why it matters and how we can get there Benjamin S. Abella, MD, MPhil, FACEP Clinical Research Director Center for Resuscitation Science Department of Emergency Medicine University
Aiming for high quality CPR: why it matters and how we can get there Benjamin S. Abella, MD, MPhil, FACEP Clinical Research Director Center for Resuscitation Science Department of Emergency Medicine University
Out-of-hospital cardiac arrest: incidence, process of care, and outcomes in an urban city, Korea
 Clin Exp Emerg Med 2014;1(2):94-100 http://dx.doi.org/10.15441/ceem.14.021 Out-of-hospital cardiac arrest: incidence, process of care, and outcomes in an urban city, Korea Hanjin Cho 1, Sungwoo Moon 1,
Clin Exp Emerg Med 2014;1(2):94-100 http://dx.doi.org/10.15441/ceem.14.021 Out-of-hospital cardiac arrest: incidence, process of care, and outcomes in an urban city, Korea Hanjin Cho 1, Sungwoo Moon 1,
An Analysis of Continuous Chest Compression CPR for EMS Providers During Out of Hospital Cardiac Arrest
 Illinois Wesleyan University Digital Commons @ IWU Honors Projects Psychology 2010 An Analysis of Continuous Chest Compression CPR for EMS Providers During Out of Hospital Cardiac Arrest Megan L. Gleason
Illinois Wesleyan University Digital Commons @ IWU Honors Projects Psychology 2010 An Analysis of Continuous Chest Compression CPR for EMS Providers During Out of Hospital Cardiac Arrest Megan L. Gleason
Out-Of-Hospital Management and Outcomes of Sudden Cardiac Death Abdelouahab BELLOU, MD, PhD
 Out-Of-Hospital Management and Outcomes of Sudden Cardiac Death Abdelouahab BELLOU, MD, PhD Professor of Internal Medicine, Emergency Medicine, Therapeutics. Past President of the European Society for
Out-Of-Hospital Management and Outcomes of Sudden Cardiac Death Abdelouahab BELLOU, MD, PhD Professor of Internal Medicine, Emergency Medicine, Therapeutics. Past President of the European Society for
Antikoagulantno zdravljenje
 Antikoagulantno zdravljenje (novosti s kongresa ASH 2010) Irena Umek Bricman Oddelek za interno medicino SB Slovenj Gradec Podčetrtek, 15.04.2010 Trajanje antikoagulantne terapije Priporočila: 8th ACCP
Antikoagulantno zdravljenje (novosti s kongresa ASH 2010) Irena Umek Bricman Oddelek za interno medicino SB Slovenj Gradec Podčetrtek, 15.04.2010 Trajanje antikoagulantne terapije Priporočila: 8th ACCP
Science Behind Resuscitation. Vic Parwani, MD ED Medical Director CarolinaEast Health System August 6 th, 2013
 Science Behind Resuscitation Vic Parwani, MD ED Medical Director CarolinaEast Health System August 6 th, 2013 Conflict of Interest No Financial or Industrial Conflicts Slides: Drs. Nelson, Cole and Larabee
Science Behind Resuscitation Vic Parwani, MD ED Medical Director CarolinaEast Health System August 6 th, 2013 Conflict of Interest No Financial or Industrial Conflicts Slides: Drs. Nelson, Cole and Larabee
Chest Compression Rate: Where is the Sweet Spot?
 Chest Compression Rate: Where is the Sweet Spot? Running title: Nolan et al.; Chest compression rate Jerry P. Nolan, FRCA, FCEM, FRCP, FFICM 1 ; Gavin D. Perkins, MMEd, MD, FRCP, FFICM 2 ; Jasmeet Soar,
Chest Compression Rate: Where is the Sweet Spot? Running title: Nolan et al.; Chest compression rate Jerry P. Nolan, FRCA, FCEM, FRCP, FFICM 1 ; Gavin D. Perkins, MMEd, MD, FRCP, FFICM 2 ; Jasmeet Soar,
Michigan Pediatric Cardiac Protocols. Date: November 15, 2012 Page 1 of 1 TABLE OF CONTENTS
 Date: November 15, 2012 Page 1 of 1 TABLE OF CONTENTS Pediatric Asystole Section 4-1 Pediatric Bradycardia Section 4-2 Pediatric Cardiac Arrest General Section 4-3 Pediatric Narrow Complex Tachycardia
Date: November 15, 2012 Page 1 of 1 TABLE OF CONTENTS Pediatric Asystole Section 4-1 Pediatric Bradycardia Section 4-2 Pediatric Cardiac Arrest General Section 4-3 Pediatric Narrow Complex Tachycardia
The Cardiocerebral Resuscitation protocol for treatment of out-of-hospital primary cardiac arrest
 The Cardiocerebral Resuscitation protocol for treatment of out-of-hospital primary cardiac arrest Ewy Ewy Scandinavian Journal of Trauma, Resuscitation and Emergency Medicine 2012, 20:65 Ewy Scandinavian
The Cardiocerebral Resuscitation protocol for treatment of out-of-hospital primary cardiac arrest Ewy Ewy Scandinavian Journal of Trauma, Resuscitation and Emergency Medicine 2012, 20:65 Ewy Scandinavian
Michigan Pediatric Cardiac Protocols. Date: November 15, 2012 Page 1 of 1 TABLE OF CONTENTS
 Date: November 15, 2012 Page 1 of 1 TABLE OF CONTENTS Pediatric Asystole Section 4-1 Pediatric Bradycardia Section 4-2 Pediatric Cardiac Arrest General Section 4-3 Pediatric Narrow Complex Tachycardia
Date: November 15, 2012 Page 1 of 1 TABLE OF CONTENTS Pediatric Asystole Section 4-1 Pediatric Bradycardia Section 4-2 Pediatric Cardiac Arrest General Section 4-3 Pediatric Narrow Complex Tachycardia
Ventilation strategies during out-of-hospital cardiac arrest: a problem that should not be neglected
 Review Article Page 1 of 5 Ventilation strategies during out-of-hospital cardiac arrest: a problem that should not be neglected Wei Gu 1,2, Chun-Sheng Li 1,2 1 Department of Emergency, Beijing Chao-Yang
Review Article Page 1 of 5 Ventilation strategies during out-of-hospital cardiac arrest: a problem that should not be neglected Wei Gu 1,2, Chun-Sheng Li 1,2 1 Department of Emergency, Beijing Chao-Yang
CPR Guidelines - Update
 CPR Guidelines - Update This Guidelines Highlights publication summarizes the key issues and changes in the 2010 American Heart Association (AHA) Guidelines for Cardiopulmonary Resuscitation (CPR) and
CPR Guidelines - Update This Guidelines Highlights publication summarizes the key issues and changes in the 2010 American Heart Association (AHA) Guidelines for Cardiopulmonary Resuscitation (CPR) and
Guidelines for CPR and ECC
 Highlights of the 2010 A m e r i c a n H e a r t A s s o c i a t i o n Guidelines for CPR and ECC Contents Major Issues Affecting All Rescuers 1 Lay Rescuer Adult CPR 3 Healthcare Provider BLS 5 Electrical
Highlights of the 2010 A m e r i c a n H e a r t A s s o c i a t i o n Guidelines for CPR and ECC Contents Major Issues Affecting All Rescuers 1 Lay Rescuer Adult CPR 3 Healthcare Provider BLS 5 Electrical
Out-of-Hospital Cardiac Arrest In North Carolina. Christopher Granger, M.D. Director, Duke CCU
 Out-of-Hospital Cardiac Arrest In North Carolina Christopher Granger, M.D. Director, Duke CCU Disclosure Research contracts: AstraZeneca, Novartis, GSK, Sanofi-Aventis, BMS, The Medicines Company, Astellas,
Out-of-Hospital Cardiac Arrest In North Carolina Christopher Granger, M.D. Director, Duke CCU Disclosure Research contracts: AstraZeneca, Novartis, GSK, Sanofi-Aventis, BMS, The Medicines Company, Astellas,
Pediatric Advanced Life Support Essentials
 chapter 14 Pediatric Advanced Life Support Essentials Sharon E. Mace, MD, FACEP, FAAP 1Discuss the new developments in resuscitation science. Review new 2010 2 American Heart Association Guidelines for
chapter 14 Pediatric Advanced Life Support Essentials Sharon E. Mace, MD, FACEP, FAAP 1Discuss the new developments in resuscitation science. Review new 2010 2 American Heart Association Guidelines for
Analiza preživetja. Izbrana poglavja iz biomedicinske informatike 2011/2012, LBM2. Asist. dr. Igor Locatelli, mag. farm.
 Analiza preživetja Izbrana poglavja iz biomedicinske informatike 2011/2012, LBM2 Asist. dr. Igor Locatelli, mag. farm. Ljubljana, 16. 12. 2011 Analiza preživetja Survival analysis Proučevanje (modeliranje)
Analiza preživetja Izbrana poglavja iz biomedicinske informatike 2011/2012, LBM2 Asist. dr. Igor Locatelli, mag. farm. Ljubljana, 16. 12. 2011 Analiza preživetja Survival analysis Proučevanje (modeliranje)
UNIVERZA V MARIBORU FAKULTETA ZA ZDRAVSTVENE VEDE SIMULACIJA SEKUNDARNEGA ZASTOJA SRCA ETIOLOGIJA ASFIKSIJE. (Diplomsko delo)
 UNIVERZA V MARIBORU FAKULTETA ZA ZDRAVSTVENE VEDE SIMULACIJA SEKUNDARNEGA ZASTOJA SRCA ETIOLOGIJA ASFIKSIJE (Diplomsko delo) Maribor, 2014 Matjaž Korpar UNIVERZA V MARIBORU FAKULTETA ZA ZDRAVSTVENE VEDE
UNIVERZA V MARIBORU FAKULTETA ZA ZDRAVSTVENE VEDE SIMULACIJA SEKUNDARNEGA ZASTOJA SRCA ETIOLOGIJA ASFIKSIJE (Diplomsko delo) Maribor, 2014 Matjaž Korpar UNIVERZA V MARIBORU FAKULTETA ZA ZDRAVSTVENE VEDE
Title: European Resuscitation Council Guidelines for Resuscitation: 2018 Update Antiarrhythmic drugs for cardiac arrest
 Accepted Manuscript Title: European Resuscitation Council Guidelines for Resuscitation: 2018 Update Antiarrhythmic drugs for cardiac arrest Authors: Jasmeet Soar, Gavin D. Perkins, Ian Maconochie, Bernd
Accepted Manuscript Title: European Resuscitation Council Guidelines for Resuscitation: 2018 Update Antiarrhythmic drugs for cardiac arrest Authors: Jasmeet Soar, Gavin D. Perkins, Ian Maconochie, Bernd
1 Pediatric Advanced Life Support Science Update What s New for 2010? 3 CPR. 4 4 Steps of BLS Survey 5 CPR 6 CPR.
 1 Pediatric Advanced Life Support Science Update 2010 2 What s New for 2010? 3 CPR Take no longer than seconds for pulse check Rate at least on per minute (instead of around 100 per minute ) Depth change:
1 Pediatric Advanced Life Support Science Update 2010 2 What s New for 2010? 3 CPR Take no longer than seconds for pulse check Rate at least on per minute (instead of around 100 per minute ) Depth change:
2015 Interim Training Materials
 2015 Interim Training Materials ACLS Manual and ACLS EP Manual Comparison Chart Assessment sequence Manual, Part 2: The Systematic Approach, and Part BLS Changes The HCP should check for response while
2015 Interim Training Materials ACLS Manual and ACLS EP Manual Comparison Chart Assessment sequence Manual, Part 2: The Systematic Approach, and Part BLS Changes The HCP should check for response while
Chain of Survival. Highlights of 2010 American Heart Guidelines CPR
 Highlights of 2010 American Heart Guidelines CPR Compressions rate of at least 100/min. allow for complete chest recoil Adult CPR depth of at least 2 inches Child/Infant CPR depth of 1/3 anterior/posterior
Highlights of 2010 American Heart Guidelines CPR Compressions rate of at least 100/min. allow for complete chest recoil Adult CPR depth of at least 2 inches Child/Infant CPR depth of 1/3 anterior/posterior
Cardiopulmonary Resuscitation in Adults
 Cardiopulmonary Resuscitation in Adults Fatma Özdemir, MD Emergency Deparment of Uludag University Faculty of Medicine OVERVIEW Introduction Pathophysiology BLS algorithm ALS algorithm Post resuscitation
Cardiopulmonary Resuscitation in Adults Fatma Özdemir, MD Emergency Deparment of Uludag University Faculty of Medicine OVERVIEW Introduction Pathophysiology BLS algorithm ALS algorithm Post resuscitation
The 2015 BLS & ACLS Guideline Updates What Does the Future Hold?
 The 2015 BLS & ACLS Guideline Updates What Does the Future Hold? Greater Kansas City Chapter Of AACN 2016 Visions Critical Care Conference Nicole Kupchik RN, MN, CCNS, CCRN, PCCN, CMC Independent CNS/Staff
The 2015 BLS & ACLS Guideline Updates What Does the Future Hold? Greater Kansas City Chapter Of AACN 2016 Visions Critical Care Conference Nicole Kupchik RN, MN, CCNS, CCRN, PCCN, CMC Independent CNS/Staff
Sudden Cardiac Arrest
 Sudden Cardiac Arrest Amit Sharma, MD, FACP, FACC Interventional Cardiologist Rockledge Regional Medical Center Assistant Professor of Medicine University of Central Florida Disclosures No relevant financial
Sudden Cardiac Arrest Amit Sharma, MD, FACP, FACC Interventional Cardiologist Rockledge Regional Medical Center Assistant Professor of Medicine University of Central Florida Disclosures No relevant financial
In-hospital Resuscitation
 In-hospital Resuscitation Introduction This new section in the guidelines describes the sequence of actions for starting in-hospital resuscitation. Hospital staff are often trained in basic life support
In-hospital Resuscitation Introduction This new section in the guidelines describes the sequence of actions for starting in-hospital resuscitation. Hospital staff are often trained in basic life support
CPR Cardio Pulmonary Resuscitation
 CPR Cardio Pulmonary Resuscitation CPR = sequence of immediate actions to sustain flow of oxygenated blood unconsciousness and not breathing normally > start CPR! vital functions: Consciousness Breathing
CPR Cardio Pulmonary Resuscitation CPR = sequence of immediate actions to sustain flow of oxygenated blood unconsciousness and not breathing normally > start CPR! vital functions: Consciousness Breathing
Science Behind CPR Update from Darrell Nelson, MD, FACEP Emergency Medicine Wake Forest University Health Sciences
 Science Behind CPR Update from 2010 Darrell Nelson, MD, FACEP Emergency Medicine Wake Forest University Health Sciences FRAMING THE DISCUSSION NO ONE SURVIVES CARDIAC ARREST, EXCEPT ON TV Conflicts of
Science Behind CPR Update from 2010 Darrell Nelson, MD, FACEP Emergency Medicine Wake Forest University Health Sciences FRAMING THE DISCUSSION NO ONE SURVIVES CARDIAC ARREST, EXCEPT ON TV Conflicts of
Out-of-hospital cardiac arrest is a leading cause of premature. Resuscitation Science
 Resuscitation Science Chest Compression Fraction Determines Survival in Patients With Out-of-Hospital Ventricular Fibrillation Jim Christenson, MD; Douglas Andrusiek, MSc; Siobhan Everson-Stewart, MS;
Resuscitation Science Chest Compression Fraction Determines Survival in Patients With Out-of-Hospital Ventricular Fibrillation Jim Christenson, MD; Douglas Andrusiek, MSc; Siobhan Everson-Stewart, MS;
Pediatric Cardiac Arrest General
 Date: November 15, 2012 Page 1 of 5 Pediatric Cardiac Arrest General This protocol should be followed for all pediatric cardiac arrests. If an arrest is of a known traumatic origin refer to the Dead on
Date: November 15, 2012 Page 1 of 5 Pediatric Cardiac Arrest General This protocol should be followed for all pediatric cardiac arrests. If an arrest is of a known traumatic origin refer to the Dead on
Advanced Cardiac Life Support (ACLS) Science Update 2015
 1 2 3 4 5 6 7 8 9 Advanced Cardiac Life Support (ACLS) Science Update 2015 What s New in ACLS for 2015? Adult CPR CPR remains (Compressions, Airway, Breathing Chest compressions has priority over all other
1 2 3 4 5 6 7 8 9 Advanced Cardiac Life Support (ACLS) Science Update 2015 What s New in ACLS for 2015? Adult CPR CPR remains (Compressions, Airway, Breathing Chest compressions has priority over all other
Outcomes of Therapeutic Hypothermia in Cardiac Arrest. Saad Mohammed Shariff, MBBS Aravind Herle, MD, FACC
 Outcomes of Therapeutic Hypothermia in Cardiac Arrest Saad Mohammed Shariff, MBBS Aravind Herle, MD, FACC https://my.americanheart.org/idc/groups/ahamah-public/@wcm/@sop/@scon/documents/downloadable/ucm_427331.pdf
Outcomes of Therapeutic Hypothermia in Cardiac Arrest Saad Mohammed Shariff, MBBS Aravind Herle, MD, FACC https://my.americanheart.org/idc/groups/ahamah-public/@wcm/@sop/@scon/documents/downloadable/ucm_427331.pdf
GINKGO BILOBA IN MISELNE SPOSOBNOSTI. Avtorji: Jelena Raković, Božica Ljušanin Grbavac 18. modularna skupina April 2015
 GINKGO BILOBA IN MISELNE SPOSOBNOSTI Avtorji: Jelena Raković, Božica Ljušanin Grbavac 18. modularna skupina April 2015 KLINIČNO VPRAŠANJE Ali uporaba standardiziranih pripravkov Ginkgo bilobe izboljšuje
GINKGO BILOBA IN MISELNE SPOSOBNOSTI Avtorji: Jelena Raković, Božica Ljušanin Grbavac 18. modularna skupina April 2015 KLINIČNO VPRAŠANJE Ali uporaba standardiziranih pripravkov Ginkgo bilobe izboljšuje
WORKSHEET for Evidence-Based Review of Science for Veterinary CPCR
 RECOVER 2011 1 of 7 WORKSHEET for Evidence-Based Review of Science for Veterinary CPCR 1. Basic Demographics Worksheet author(s) Kate Hopper Mailing address: Dept Vet Surgical & Radiological Sciences Room
RECOVER 2011 1 of 7 WORKSHEET for Evidence-Based Review of Science for Veterinary CPCR 1. Basic Demographics Worksheet author(s) Kate Hopper Mailing address: Dept Vet Surgical & Radiological Sciences Room
OTHER FEATURES SMART CPR
 SMART CPR Philips has augmented the HeartStart AED s well proven patient analysis logic with SMART CPR, a feature that provides a tool for Medical Directors and Administrators to implement existing or
SMART CPR Philips has augmented the HeartStart AED s well proven patient analysis logic with SMART CPR, a feature that provides a tool for Medical Directors and Administrators to implement existing or
SUMMARY OF MAJOR CHANGES 2010 AHA GUIDELINES FOR CPR & ECC
 SUMMARY OF MAJOR CHANGES 2010 AHA GUIDELINES FOR CPR & ECC The following is a summary of the key issues and changes in the AHA 2010 Guidelines for Cardiopulmonary Resuscitation (CPR) and Emergency Cardiac
SUMMARY OF MAJOR CHANGES 2010 AHA GUIDELINES FOR CPR & ECC The following is a summary of the key issues and changes in the AHA 2010 Guidelines for Cardiopulmonary Resuscitation (CPR) and Emergency Cardiac
Automated external defibrillators and survival after in-hospital cardiac arrest: early experience at an Australian teaching hospital
 Automated external defibrillators and survival after in-hospital cardiac arrest: early experience at an Australian teaching hospital Roger J Smith, Bernadette B Hickey and John D Santamaria Early defibrillation
Automated external defibrillators and survival after in-hospital cardiac arrest: early experience at an Australian teaching hospital Roger J Smith, Bernadette B Hickey and John D Santamaria Early defibrillation
PALS NEW GUIDELINES 2010
 PALS NEW GUIDELINES 2010 DR WALEED ALAMRI PEDIATRIC EMERGENCY CONSULTANT FEB 24, 2011 Pediatric Basic Life Support Change in CPR Sequence (C-A-B Rather Than A-B-C) 2010 (New): Initiate CPR for infants
PALS NEW GUIDELINES 2010 DR WALEED ALAMRI PEDIATRIC EMERGENCY CONSULTANT FEB 24, 2011 Pediatric Basic Life Support Change in CPR Sequence (C-A-B Rather Than A-B-C) 2010 (New): Initiate CPR for infants
AED Therapy for Sudden Cardiac Arrest: Focus on Exercise Facilities
 AED Therapy for Sudden Cardiac Arrest: Focus on Exercise Facilities Richard L. Page, M.D. University of Wisconsin School of Medicine and Public Health Disclosures I have no conflict of interest related
AED Therapy for Sudden Cardiac Arrest: Focus on Exercise Facilities Richard L. Page, M.D. University of Wisconsin School of Medicine and Public Health Disclosures I have no conflict of interest related
Early Cardiopulmonary Resuscitation in Out-of-Hospital Cardiac Arrest
 Original Article Early Cardiopulmonary Resuscitation in Out-of-Hospital Cardiac Arrest Ingela Hasselqvist Ax, R.N., Gabriel Riva, M.D., Johan Herlitz, M.D., Ph.D., Mårten Rosenqvist, M.D., Ph.D., Jacob
Original Article Early Cardiopulmonary Resuscitation in Out-of-Hospital Cardiac Arrest Ingela Hasselqvist Ax, R.N., Gabriel Riva, M.D., Johan Herlitz, M.D., Ph.D., Mårten Rosenqvist, M.D., Ph.D., Jacob
Cardiac arrest Cardiac arrest (CA) occurs when the heart ceases to produce an effective pulse and circulate blood It includes four conditions:
 Basic Life Support: Cardiopulmonary Resuscitation (CPR). 2017 Lecture prepared by, Amer A. Hasanien RN, CNS, PhD Cardiac arrest Cardiac arrest (CA) occurs when the heart ceases to produce an effective
Basic Life Support: Cardiopulmonary Resuscitation (CPR). 2017 Lecture prepared by, Amer A. Hasanien RN, CNS, PhD Cardiac arrest Cardiac arrest (CA) occurs when the heart ceases to produce an effective
INTERNATIONAL SYMPOSIUM ON EMERGENCY MEDICINE
 SLOVENSKO ZDRU@ENJE ZA URGENTNO MEDICINO SLOVENIAN SOCIETY FOR EMERGENCY MEDICINE 2010 SELECTED TOPICS URGENTNA MEDICINA IZBRANA POGLAVJA EMERGENCY MEDICINE 17 mednarodni simpozij o urgentni medicini INTERNATIONAL
SLOVENSKO ZDRU@ENJE ZA URGENTNO MEDICINO SLOVENIAN SOCIETY FOR EMERGENCY MEDICINE 2010 SELECTED TOPICS URGENTNA MEDICINA IZBRANA POGLAVJA EMERGENCY MEDICINE 17 mednarodni simpozij o urgentni medicini INTERNATIONAL
EPIDEMIOLOGY AND TREATMENT OF CARDIOVASCULAR EMERGENCIES IN URBAN VS. REMOTE AREAS
 EPIDEMIOLOGY AND TREATMENT OF CARDIOVASCULAR EMERGENCIES IN URBAN VS. REMOTE AREAS Andrea Semplicini Medicina Interna 1 Ospedale SS. Giovanni e Paolo - Venezia Azienda ULSS 12 Veneziana Dipartimento Medicina
EPIDEMIOLOGY AND TREATMENT OF CARDIOVASCULAR EMERGENCIES IN URBAN VS. REMOTE AREAS Andrea Semplicini Medicina Interna 1 Ospedale SS. Giovanni e Paolo - Venezia Azienda ULSS 12 Veneziana Dipartimento Medicina
Tracheal intubation using BLOOD the airtraq FLOW for moderately difficult airways
 Vstavitev SPREMLJANJE dihalne PRETOKA cevke z V uporabo MOŽGANSKIH airtraq laringoskopa pri bolnicah ARTERIJAH z zmerno oteženo S TCD TCD MONITORING vzpostavitvijo OF dihalne CEREBRAL poti Tracheal intubation
Vstavitev SPREMLJANJE dihalne PRETOKA cevke z V uporabo MOŽGANSKIH airtraq laringoskopa pri bolnicah ARTERIJAH z zmerno oteženo S TCD TCD MONITORING vzpostavitvijo OF dihalne CEREBRAL poti Tracheal intubation
This publication presents the 2005 American Heart Association
 This publication presents the 2005 American Heart Association (AHA) guidelines for cardiopulmonary resuscitation (CPR) and emergency cardiovascular care (ECC). The guidelines are based on the evidence
This publication presents the 2005 American Heart Association (AHA) guidelines for cardiopulmonary resuscitation (CPR) and emergency cardiovascular care (ECC). The guidelines are based on the evidence
Lesson 4-3: Cardiac Emergencies. CARDIAC EMERGENCIES Angina, AMI, CHF and AED
 Lesson 4-3: Cardiac Emergencies CARDIAC EMERGENCIES Angina, AMI, CHF and AED THREE FAMILIAR CARDIAC CONDITIONS Angina Pectoris Acute Myocardial Infarction Congestive Heart Failure ANGINA PECTORIS Chest
Lesson 4-3: Cardiac Emergencies CARDIAC EMERGENCIES Angina, AMI, CHF and AED THREE FAMILIAR CARDIAC CONDITIONS Angina Pectoris Acute Myocardial Infarction Congestive Heart Failure ANGINA PECTORIS Chest
45. MEMORIALNI SESTANEK PROFESORJA JANEZA PLEČNIKA 45 th PROFESSOR JANEZ PLEČNIK MEMORIAL MEETING
 45. MEMORIALNI SESTANEK PROFESORJA JANEZA PLEČNIKA 45 th PROFESSOR JANEZ PLEČNIK MEMORIAL MEETING z mednarodnim simpozijem with International Symposium KRONIČNA VNETNA ČREVESNA BOLEZEN INFLAMMATORY BOWEL
45. MEMORIALNI SESTANEK PROFESORJA JANEZA PLEČNIKA 45 th PROFESSOR JANEZ PLEČNIK MEMORIAL MEETING z mednarodnim simpozijem with International Symposium KRONIČNA VNETNA ČREVESNA BOLEZEN INFLAMMATORY BOWEL
Cepljenje odraslih v Sloveniji. Prof. dr. Milan Čižman, dr. med. Klinika za infekcijske bolezni in vročinska stanja, UKCL
 Cepljenje odraslih v Sloveniji Prof. dr. Milan Čižman, dr. med. Klinika za infekcijske bolezni in vročinska stanja, UKCL Literatura http://www.ivz.si/cepljenje/strokovna_javnost/program _cepljenja?pi=18&_18_view=item&_18_newsid=2016
Cepljenje odraslih v Sloveniji Prof. dr. Milan Čižman, dr. med. Klinika za infekcijske bolezni in vročinska stanja, UKCL Literatura http://www.ivz.si/cepljenje/strokovna_javnost/program _cepljenja?pi=18&_18_view=item&_18_newsid=2016
Cardiac resuscitation. HeartStart FRx. Lead the way to save a life
 Cardiac resuscitation HeartStart FRx Lead the way to save a life For those trained to save a life As a BLS trained responder, an AED and CPR can help you save a life. 1 Philips HeartStart FRx defibrillator
Cardiac resuscitation HeartStart FRx Lead the way to save a life For those trained to save a life As a BLS trained responder, an AED and CPR can help you save a life. 1 Philips HeartStart FRx defibrillator
The Importance of CPR in Sudden Cardiac Arrest
 The Importance of CPR in Sudden Cardiac Arrest By Adrian Waller, Public Safety Manager, ZOLL Medical. Feb 2011 The Importance of CPR in Sudden Cardiac Arrest By Adrian Waller, Public Safety Manager, ZOLL
The Importance of CPR in Sudden Cardiac Arrest By Adrian Waller, Public Safety Manager, ZOLL Medical. Feb 2011 The Importance of CPR in Sudden Cardiac Arrest By Adrian Waller, Public Safety Manager, ZOLL
CHANGING GUIDELINES FOR CPR
 INDIAN JOURNAL OF CARDIOVASCULAR DISEASES JOURNAL in women (IJCD) 2017 VOL 2 ISSUE 2 REVIEW ARTICLE 1 CHANGING GUIDELINES FOR CPR Ashima Sharma, Mohammed Ismail Nizami Abstract The guidelines for cardio-pulmonary
INDIAN JOURNAL OF CARDIOVASCULAR DISEASES JOURNAL in women (IJCD) 2017 VOL 2 ISSUE 2 REVIEW ARTICLE 1 CHANGING GUIDELINES FOR CPR Ashima Sharma, Mohammed Ismail Nizami Abstract The guidelines for cardio-pulmonary
Disclosures. Overview. Cardiopulmonary Arrest: Quality Measures 5/29/2014. In-Hospital Cardiac Arrest: Measuring Effectiveness and Improving Outcomes
 Disclosures In-Hospital Cardiac Arrest: Measuring Effectiveness and Improving Outcomes Research support from UCOP CHQI award J. Matthew Aldrich, MD Anesthesia & Critical Care UCSF Overview Epidemiology
Disclosures In-Hospital Cardiac Arrest: Measuring Effectiveness and Improving Outcomes Research support from UCOP CHQI award J. Matthew Aldrich, MD Anesthesia & Critical Care UCSF Overview Epidemiology
Resuscitation Science. Relationship Between Chest Compression Rates and Outcomes From Cardiac Arrest
 Resuscitation Science Relationship Between Chest Compression Rates and Outcomes From Cardiac Arrest Ahamed H. Idris, MD; Danielle Guffey, BS; Tom P. Aufderheide, MD; Siobhan Brown, PhD; Laurie J. Morrison,
Resuscitation Science Relationship Between Chest Compression Rates and Outcomes From Cardiac Arrest Ahamed H. Idris, MD; Danielle Guffey, BS; Tom P. Aufderheide, MD; Siobhan Brown, PhD; Laurie J. Morrison,
Advanced Resuscitation - Adolescent
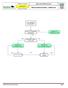 C02B Resuscitation 2017-03-23 10 up to 17 years Office of the Medical Director Advanced Resuscitation - Adolescent Intermediate Advanced Critical From PRIMARY ASSESSMENT Known or suspected hypothermia
C02B Resuscitation 2017-03-23 10 up to 17 years Office of the Medical Director Advanced Resuscitation - Adolescent Intermediate Advanced Critical From PRIMARY ASSESSMENT Known or suspected hypothermia
2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care
 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Richard Harper MS MD Achieving Consensus on Resuscitation Science The American Heart Association
2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Richard Harper MS MD Achieving Consensus on Resuscitation Science The American Heart Association
MODUL: NA DOKAZIH TEMELJEČA MEDICINA. ZD SLOV.KONJICE Lucija Kračun, dr.med Loče,
 MODUL: NA DOKAZIH TEMELJEČA MEDICINA ZD SLOV.KONJICE Lucija Kračun, dr.med Loče, 30.1.2010 Opis problema vključno z opisom populacije, na katero se problem nanaša Ali je bolnike starejše od 80 let smiselno
MODUL: NA DOKAZIH TEMELJEČA MEDICINA ZD SLOV.KONJICE Lucija Kračun, dr.med Loče, 30.1.2010 Opis problema vključno z opisom populacije, na katero se problem nanaša Ali je bolnike starejše od 80 let smiselno
THE FOLLOWING QUESTIONS RELATE TO THE RESUSCITATION COUNCIL (UK) RESUSCITATION GUIDELINES 2005
 THE FOLLOWING QUESTIONS RELATE TO THE RESUSCITATION COUNCIL (UK) RESUSCITATION GUIDELINES 2005 1. The guidelines suggest that in out-of-hospital cardiac arrests, attended but unwitnessed by health care
THE FOLLOWING QUESTIONS RELATE TO THE RESUSCITATION COUNCIL (UK) RESUSCITATION GUIDELINES 2005 1. The guidelines suggest that in out-of-hospital cardiac arrests, attended but unwitnessed by health care
DEVICE DURING STANDARD ACTIVE DECOMPRESSION
 USE OF AN IMPEDANCE THRESHOLD DEVICE DURING STANDARD AND/OR ACTIVE COMPRESSION DECOMPRESSION ITD Bibliography 1. Aufderheide TP, Pirrallo RG, et al. Clinical evaluation of an inspiratory impedance threshold
USE OF AN IMPEDANCE THRESHOLD DEVICE DURING STANDARD AND/OR ACTIVE COMPRESSION DECOMPRESSION ITD Bibliography 1. Aufderheide TP, Pirrallo RG, et al. Clinical evaluation of an inspiratory impedance threshold
Controversies in Chest Compressions & Airway Management During CPR. Bob Berg
 Controversies in Chest Compressions & Airway Management During CPR Bob Berg No Financial Conflicts of Interest Employment: University of Pennsylvania AHA Volunteer AHA GWTG-R & Systems of Care committees
Controversies in Chest Compressions & Airway Management During CPR Bob Berg No Financial Conflicts of Interest Employment: University of Pennsylvania AHA Volunteer AHA GWTG-R & Systems of Care committees
Chapter 19 Detection of ROSC in Patients with Cardiac Arrest During Chest Compression Using NIRS: A Pilot Study
 Chapter 19 Detection of ROSC in Patients with Cardiac Arrest During Chest Compression Using NIRS: A Pilot Study Tsukasa Yagi, Ken Nagao, Tsuyoshi Kawamorita, Taketomo Soga, Mitsuru Ishii, Nobutaka Chiba,
Chapter 19 Detection of ROSC in Patients with Cardiac Arrest During Chest Compression Using NIRS: A Pilot Study Tsukasa Yagi, Ken Nagao, Tsuyoshi Kawamorita, Taketomo Soga, Mitsuru Ishii, Nobutaka Chiba,
Advanced Resuscitation - Child
 C02C Resuscitation 2017-03-23 1 up to 10 years Office of the Medical Director Advanced Resuscitation - Child Intermediate Advanced Critical From PRIMARY ASSESSMENT Known or suspected hypothermia Algorithm
C02C Resuscitation 2017-03-23 1 up to 10 years Office of the Medical Director Advanced Resuscitation - Child Intermediate Advanced Critical From PRIMARY ASSESSMENT Known or suspected hypothermia Algorithm
Emergency Cardiac Care Guidelines 2015
 Emergency Cardiac Care Guidelines 2015 VACEP 2016 William Brady, MD University of Virginia Guidelines 2015 Basic Life Support & Advanced Cardiac Life Support Acute Coronary Syndrome Pediatric Advanced
Emergency Cardiac Care Guidelines 2015 VACEP 2016 William Brady, MD University of Virginia Guidelines 2015 Basic Life Support & Advanced Cardiac Life Support Acute Coronary Syndrome Pediatric Advanced
Z19.2 Cross Reference to Patient Care Maps & Clinical Care Procedures
 2017-04-07 Old version G1 Code of Ethics G2 Scope and Function G3 Scene Assessment G4 Triage G5 Primary Survey G6 Shock G7 Load and Go G8 Secondary Survey G9 Unconscious Patient G10A Obstructed Airway
2017-04-07 Old version G1 Code of Ethics G2 Scope and Function G3 Scene Assessment G4 Triage G5 Primary Survey G6 Shock G7 Load and Go G8 Secondary Survey G9 Unconscious Patient G10A Obstructed Airway
1. The 2010 AHA Guidelines for CPR recommended BLS sequence of steps are:
 BLS Basic Life Support Practice Test Questions 1. The 2010 AHA Guidelines for CPR recommended BLS sequence of steps are: a. Airway, Breathing, Check Pulse b. Chest compressions, Airway, Breathing c. Airway,
BLS Basic Life Support Practice Test Questions 1. The 2010 AHA Guidelines for CPR recommended BLS sequence of steps are: a. Airway, Breathing, Check Pulse b. Chest compressions, Airway, Breathing c. Airway,
Skills: Recall the incidence of seizures Recall the causes of seizures Describe types of seizures List signs and symptoms of seizure patients
 Medical 1 Resuscitation Describe the morbidity and mortality associated with sudden cardiac arrest List the chain of survival for sudden cardiac arrest as identified by the American Heart Association Discuss
Medical 1 Resuscitation Describe the morbidity and mortality associated with sudden cardiac arrest List the chain of survival for sudden cardiac arrest as identified by the American Heart Association Discuss
ANZCOR Guideline 11.2 Protocols for Adult Advanced Life Support
 ANZCOR Guideline 11.2 Protocols for Adult Advanced Life Support Summary Who does this guideline apply to? This guideline applies to adults who require advanced life support (ALS). Who is the audience for
ANZCOR Guideline 11.2 Protocols for Adult Advanced Life Support Summary Who does this guideline apply to? This guideline applies to adults who require advanced life support (ALS). Who is the audience for
cardiopulmonary resuscitation by Centre CPR OLomouc
 cardiopulmonary resuscitation by Centre CPR OLomouc Epidemiology of cardiac arrest Europe- 40% from total death up to 75 y incidence out of hospital 38/100 000 inh. survival out of hospital 5 13 % survival
cardiopulmonary resuscitation by Centre CPR OLomouc Epidemiology of cardiac arrest Europe- 40% from total death up to 75 y incidence out of hospital 38/100 000 inh. survival out of hospital 5 13 % survival
Klinični pomen mutacije JAK2 pri KMPB, analiza bolnikov iz dveh slovenskih regij. Joško Vučković
 Klinični pomen mutacije JAK2 pri KMPB, analiza bolnikov iz dveh slovenskih regij Joško Vučković Prebivalstvo Slovenije po statističnih regijah, 2002 * SLOVENIJA 1.994.084 Pomurska 130.798 Podravska 327.666
Klinični pomen mutacije JAK2 pri KMPB, analiza bolnikov iz dveh slovenskih regij Joško Vučković Prebivalstvo Slovenije po statističnih regijah, 2002 * SLOVENIJA 1.994.084 Pomurska 130.798 Podravska 327.666
Advanced Resuscitation - Adult
 C02A Resuscitation 2017-03-23 17 years & older Office of the Medical Director Advanced Resuscitation - Adult Intermediate Advanced Critical From PRIMARY ASSESSMENT Known or suspected hypothermia Algorithm
C02A Resuscitation 2017-03-23 17 years & older Office of the Medical Director Advanced Resuscitation - Adult Intermediate Advanced Critical From PRIMARY ASSESSMENT Known or suspected hypothermia Algorithm
Advanced Life Support
 Standard Operating Procedure 2.1 Advanced Life Support Position Responsible: Head of Operations CGC Approved: October 2017 Related Documents Further Information 1.0 Background Magpas Resuscitation Policy
Standard Operating Procedure 2.1 Advanced Life Support Position Responsible: Head of Operations CGC Approved: October 2017 Related Documents Further Information 1.0 Background Magpas Resuscitation Policy
Supplementary Online Content
 Supplementary Online Content Hasegawa K, Hiraide A, Chang Y, Brown DFM. Association of prehospital advancied airway management with neurologic outcome and survival in patients with out-of-hospital cardiac
Supplementary Online Content Hasegawa K, Hiraide A, Chang Y, Brown DFM. Association of prehospital advancied airway management with neurologic outcome and survival in patients with out-of-hospital cardiac
Pediatric CPR. Mustafa SERİNKEN MD Professor of Emergency Medicine, Pamukkale University, TURKEY
 Pediatric CPR Mustafa SERİNKEN MD Professor of Emergency Medicine, Pamukkale University, TURKEY What are the differences? Normal limits ADULT CARDIOPULMONARY ARREST CAUSES INFANTS AND CHILDREN İschemic
Pediatric CPR Mustafa SERİNKEN MD Professor of Emergency Medicine, Pamukkale University, TURKEY What are the differences? Normal limits ADULT CARDIOPULMONARY ARREST CAUSES INFANTS AND CHILDREN İschemic
ALI SO PRIPRAVKI GLUKOZAMINA UČINKOVITI V TERAPIJI GONARTROZE?
 ALI SO PRIPRAVKI GLUKOZAMINA UČINKOVITI V TERAPIJI GONARTROZE? SPECIALIZACIJA IZ DRUŽINSKE MEDICINE MODUL: NA DOKAZIH TEMELJEČA MEDICINA 16. SKUPINA AVTORJI: MIRJANA NINKOV MILA MRŠIĆ OLIVER ILIĆ OPIS
ALI SO PRIPRAVKI GLUKOZAMINA UČINKOVITI V TERAPIJI GONARTROZE? SPECIALIZACIJA IZ DRUŽINSKE MEDICINE MODUL: NA DOKAZIH TEMELJEČA MEDICINA 16. SKUPINA AVTORJI: MIRJANA NINKOV MILA MRŠIĆ OLIVER ILIĆ OPIS
Stayin Alive: Pediatric Advanced Life Support (PALS) Updated Guidelines
 Stayin Alive: Pediatric Advanced Life Support (PALS) Updated Guidelines Margaret Oates, PharmD, BCPPS Pediatric Critical Care Specialist GSHP Summer Meeting July 16, 2016 Disclosures I have nothing to
Stayin Alive: Pediatric Advanced Life Support (PALS) Updated Guidelines Margaret Oates, PharmD, BCPPS Pediatric Critical Care Specialist GSHP Summer Meeting July 16, 2016 Disclosures I have nothing to
MICHIGAN. State Protocols. Pediatric Cardiac Table of Contents 6.1 General Pediatric Cardiac Arrest 6.2 Bradycardia 6.
 MICHIGAN State Protocols Protocol Number Protocol Name Pediatric Cardiac Table of Contents 6.1 General Pediatric Cardiac Arrest 6.2 Bradycardia 6.3 Tachycardia PEDIATRIC CARDIAC PEDIATRIC CARDIAC ARREST
MICHIGAN State Protocols Protocol Number Protocol Name Pediatric Cardiac Table of Contents 6.1 General Pediatric Cardiac Arrest 6.2 Bradycardia 6.3 Tachycardia PEDIATRIC CARDIAC PEDIATRIC CARDIAC ARREST
ALI JE DOLGOTRAJNA UPORABA ZAVIRALCEV PROTONSKE ČRPALKE VARNA?
 ALI JE DOLGOTRAJNA UPORABA ZAVIRALCEV PROTONSKE ČRPALKE VARNA? Darja Logar, dr. med. Barbara Mazej Poredoš, dr. med. Ljubljana, 18. 10. 2012 Dandanes se izjemno povečuje poraba ZPČ, čemur smo priča tudi
ALI JE DOLGOTRAJNA UPORABA ZAVIRALCEV PROTONSKE ČRPALKE VARNA? Darja Logar, dr. med. Barbara Mazej Poredoš, dr. med. Ljubljana, 18. 10. 2012 Dandanes se izjemno povečuje poraba ZPČ, čemur smo priča tudi
Automated External Defibrillation
 Automated External Defibrillation American Heart Association FROM BLS FOR HEALTH CARE PROVIDERS Authors : Edward Stapleton EMT-P, Tom P. Aufderheide MD, Mary Fran Hazinski RN, MSN, Richard O. Cummins MD,
Automated External Defibrillation American Heart Association FROM BLS FOR HEALTH CARE PROVIDERS Authors : Edward Stapleton EMT-P, Tom P. Aufderheide MD, Mary Fran Hazinski RN, MSN, Richard O. Cummins MD,
